Что такое анкилоз позвоночника
Анкилоз – это неподвижность сустава. Обычно развивается в результате травм и заболеваний, реже носит врожденный характер. Может поражать любые суставы – височно-нижнечелюстной, конечностей, позвоночника. Проявляется отсутствием движений. В случае фиброзного сращения возможны боли, усиливающиеся при нагрузке и попытках движений. Диагноз выставляется по результатам внешнего осмотра, данным рентгенографии и других визуализирующих методов. Лечение оперативное, возможна установка конечности в выгодном положении, восстановление движений путем артропластики или эндопротезирования.
Общие сведения
Анкилоз – один из наиболее неблагоприятных исходов травматических повреждений и заболеваний сустава. Может возникать в любом возрастном периоде, пик заболеваемости приходится на средний и пожилой возраст. Врожденная форма – анкилозы на фоне артрогриппоза выявляются редко. Нижние конечности страдают чаще верхних, первое место по распространенности (почти 50% от общего количества случаев) занимает анкилоз коленного сустава. Наибольшее клиническое значение имеют поражения крупных и средних суставов конечностей и распространенные анкилозы позвоночных сочленений при болезни Бехтерева.
Анкилоз
Причины анкилоза
Патология формируется в результате сращения суставных поверхностей при воспалении, восстановлении тканей после повреждения или длительного отсутствия движений. В практической травматологии и ортопедии выделяют следующие основные причины анкилоза:
- Инфекционные артриты. Суставные концы костей могут срастаться при остром гнойном неспецифическом артрите или хроническом специфическом воспалении, например, туберкулезе.
- Ревматические заболевания. Аутоиммунные и обменные патологии с вовлечением суставов сопровождаются воспалением и, как следствие – образованием рубцовых перемычек между концами костей.
- Остеоартрозы. При дегенеративных поражениях структура тканей меняется, появляются костные разрастания, объем движений постепенно ограничивается, иногда – до полной утраты подвижности.
- Травмы. Обычно анкилоз возникает при тяжелых внутрисуставных переломах и переломовывихах, особенно – на фоне неполной репозиции. Риск развития патологии повышается при открытых повреждениях с инфицированием раны.
- Длительная иммобилизация. При продолжительном отсутствии движений мышцы укорачиваются, в области связок и сухожилий формируются фиброзные изменения, мягкотканные структуры сращиваются между собой, что ведет к образованию контрактур, а в тяжелых случаях – и анкилозов.
В отдельных случаях анкилозы формируются при неправильном лечении артрогрипоза – врожденного состояния, характеризующегося множественными контрактурами.
Патогенез
Движения в суставе осуществляются за счет скольжения покрытых хрящом суставных поверхностей друг относительно друга. Возможность движений обеспечивается эластичностью капсулы и окружающих мягких тканей. Нормальная конфигурация при движениях сохраняется за счет прочных неэластичных связок, которые соединяют кости между собой.
При анкилозе страдает один или два звена, от которых зависит подвижность сустава. Наиболее распространенными вариантами являются полная или частичная утрата хряща с последующим сращением суставных поверхностей и разрастание неэластичной фиброзной ткани внутри или вокруг сустава. Реже хрящи срастаются между собой.
Классификация
С учетом типа сращения выделяют три варианта анкилоза суставов:
- Фиброзный. Возникает при продолжительной иммобилизации, хронических негнойных процессах. Кости соединяются между собой фиброзной тканью. На рентгенограммах суставная щель сохранена, деформирована. Функциональность сустава утрачивается, сохраняются незначительные движения.
- Костный. Становится итогом гнойных артритов и внутрисуставных переломов. Кости в зоне сустава срастаются, образуя единый массив. Суставная щель на снимках не определяется, движения полностью отсутствуют.
- Хрящевой. Формируется при артрогрипозе, выявляется у детей младшего возраста. Характеризуется отсутствием движений при нарушении конфигурации суставных концов костей на рентгенограммах.
В зависимости от протяженности анкилоз может быть частичным или тотальным, по месту расположения – внутрисуставным, внесуставным или сочетанным.
Симптомы анкилоза
Пациент жалуется на отсутствие движений в суставе. При фиброзном сращении обычно присутствует болевой синдром, при костных анкилозах болей нет. При внешнем осмотре сустав находится в фиксированном положении, которое может быть как функционально выгодным (обеспечивающим наибольшую возможность передвижения или самообслуживания), так и функционально невыгодным.
Выгодным положением для плечевого сустава считается умеренное отведение с небольшим отклонением кпереди и разворотом кнаружи. Для анкилозированного локтевого сустава оптимальным состоянием является сгибание под прямым углом. Тазобедренный сустав наиболее функционален в положении незначительного сгибания и отведения, коленный – легкого сгибания, голеностопный – сгибания под углом, немного превышающим 90°. Все остальные положения рассматриваются как функционально невыгодные и нуждающиеся в коррекции.
Внешние изменения при анкилозе могут существенно варьироваться – от грубых деформаций (иногда – в сочетании с укорочением или искривлением конечности) до локального нарушения конфигурации сустава. Симптоматика при попытке пассивных движений зависит от типа сращения. При костном анкилозе движения и боли отсутствуют, при фиброзном определяются качательные движения, сопровождающиеся усилением боли.
Осложнения
Наличие анкилоза оказывает негативное влияние на весь остальной опорно-двигательный аппарат, поскольку нарушает биомеханику движений. Здоровая конечность постоянно страдает от перегрузки, поэтому в ней чаще формируются артрозы и энтезопатии. При анкилозах нижних конечностей нагрузка на позвоночник возрастает и становится ассиметричной, что приводит к искривлениям, остеохондрозу, межпозвонковым грыжам.
Диагностика
Диагноз устанавливается врачом-ортопедом на основании результатов внешнего осмотра и данных визуализационных методик. Для определения воспалительных заболеваний, приведших к формированию анкилоза, осуществляются лабораторные исследования. План обследования включает следующие процедуры:
- Рентгенография сустава. Назначается для уточнения вида и распространенности сращения, в ряде случаев выявляет заболевания, которые стали причиной формирования анкилоза.
- КТ и МРТ сустава. Применяются для детализации изменений, оценки целесообразности хирургической коррекции, выбора вида оперативного вмешательства.
- Лабораторные анализы. Выполняются для определения ревматоидного фактора, специфических аутоантител, гипериммуноглобулинемии, снижения уровня фракций комплемента и других лабораторных признаков ревматических заболеваний.
Дифференциальную диагностику проводят между анкилозами различной этиологии. Иногда патологию необходимо различать с тяжелыми контрактурами.
Лечение анкилоза
Любые консервативные мероприятия при данном состоянии имеют вспомогательное значение, назначаются для устранения этиологического фактора, уменьшения болевого синдрома, на этапе подготовки к операции и в послеоперационном периоде. Единственным эффективным способом коррекции анкилоза в абсолютном большинстве случаев является хирургическое вмешательство.
Консервативная терапия
В основном, применяется при фиброзном анкилозе. Для устранения болей пациентам рекомендуют:
- грязелечение;
- электрофорез с обезболивающими препаратами;
- массаж;
- санаторно-курортное лечение.
При небольшой протяженности фиброзных перемычек возврата подвижности иногда удается добиться с использованием механотерапии.
Хирургическое лечение
Целью операции при анкилозе является восстановление объема движений или выведение конечности в функционально выгодное положение. Применяются следующие методики:
- Резекция сращений. Показана при внесуставном расположении фиброзных или костных перемычек. Позволяет восстановить подвижность сустава. Объем движений после вмешательства зависит от состояния суставных поверхностей, окружающих мягкотканных структур.
- Артродез. Выполняется при порочном положении конечности. Предусматривают частичное удаление костной ткани и создание нового неподвижного сращения. После операции пациент получает возможность опираться на ногу или использовать руку для самообслуживания при сохранении анкилоза.
- Артропластика. Предполагает моделирование суставных поверхностей для возобновления движений. Сустав вскрывают, сращения иссекают, дефекты замещают ауто- или гомотрансплантатами, между костями укладывают прокладки из мягких тканей для предупреждения повторного сращения.
- Эндопротезирование. Пораженные суставные поверхности удаляют и замещают эндопротезом. Наиболее эффективная методика, обеспечивающая полное восстановление функциональности сустава.
После операции проводят стандартные реабилитационные мероприятия – назначают ЛФК, массаж, физиолечение. В процессе лечебной физкультуры больные восстанавливают старые или осваивают новые двигательные стереотипы.
Прогноз
Прогноз при анкилозе определяется видом сращения, тяжестью деформаций в области сустава, состоянием мышц, сухожилий и связок, другими факторами. После артродеза функциональные возможности конечности увеличиваются, частичная или полная нетрудоспособность сохраняется. После артропластики обычно отмечается частичное возвращение подвижности, возможно повторное формирование анкилоза. После эндопротезирования работоспособность восстанавливается.
Профилактика
Профилактика анкилозов заключается в своевременной репозиции внутрисуставных переломов с точным восстановлением конфигурации суставной поверхности, раннем начале лечения воспалительных заболеваний суставов. Нельзя без необходимости злоупотреблять иммобилизацией. При высокой вероятности формирования анкилоза конечность следует заблаговременно зафиксировать в нужном положении гипсовой повязкой.
Источник
Анкилозирующий спондилит – это хроническая болезнь, которая сопровождается воспалением позвоночного столба. Его также называют болезнью Бехтерева и спондилоартритом.
Патология постоянно прогрессирует, а ее этиологические факторы остаются до настоящего момента времени неизвестными. Болезнь относится к группе спондилоартритов и становится причиной сращения межпозвонковых суставов с дальнейшим ограничением подвижности позвоночника.
Содержание:
- Что такое анкилозирующий спондилоартрит?
- Симптомы анкилозирующего спондилоартрита
- Симптомы поражения других органов
- Причины анкилозирующего спондилоартрита
- Диагностика
- Лечение анкилозирующего спондилоартрита
- Хирургическое лечение при болезни
- Осложнения и последствия
- Меры профилактики
Что такое анкилозирующий спондилоартрит?
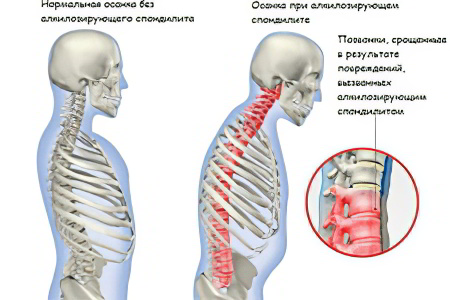
Анкилозирующий спондилоартрит – это системное заболевание, характеризующееся воспалением соединительной ткани с поражением суставов и связок позвоночного столба. Кроме перечисленных структурных элементов, могут страдать внутренние органы и периферические суставы. Патология имеет хроническое течение и все время прогрессирует. Итогом болезни является ограничение подвижности позвоночника и его деформация. В результате, человек становится инвалидом.
Первым это заболевание описал В. М. Бехтерев. Случилось это в 1892 году. В те годы анкилозирующий спондилоартрит называли «одеревенелостью позвоночника с искривлением».
Симптомы анкилозирующего спондилоартрита
Симптомы заболевания напрямую зависят от того, на какой стадии развития находится патология. Анкилозирующий спондилоартрит отличается хроническим течением, поэтому изменения в суставах и тканях происходят постоянно.
Стадии развития болезни Бехтерева:
Начальная стадия. В этот период появляются первые симптомы патологии.
Развернутая стадия. Симптомы болезни ярко выражены.
Поздняя стадия. В суставах происходят кардинальные изменения.
Симптомы ранней стадии
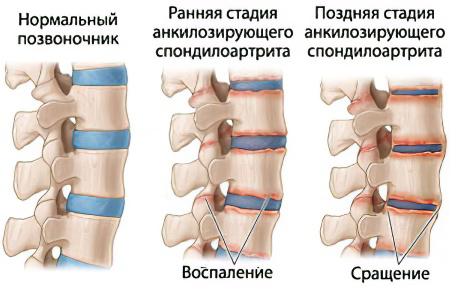
Примерно у 10-20% людей патология имеет скрытое течение и на ранней стадии развития ничем себя не проявляет.
В других случаях заболевание характеризуется следующим набором симптомов:
Боль в области крестца. Именно болезненные ощущения данной локализации становятся первым сигналом развивающейся патологии. Чаще всего боль сосредотачивается с одной стороны крестца, но может иррадиировать в бедро и в поясницу.
Скованность позвоночника. Она особенно заметна в утренние часы, после сна, либо после длительного времяпрепровождения в одной позе. В течение дня скованность пропадает, также избавиться от нее удается благодаря разминке. Отличительной характеристикой боли и скованности, возникающих при болезни Бехтерева является то, что эти ощущения усиливаются в состоянии покоя, а после физической активности пропадают.
Боль в грудной клетке. Она возникает из-за того, что поражению подвергаются реберно-позвоночные суставы. Усиливаются боли при попытке глубоко вдохнуть, а также во время кашля. Иногда люди путают такие болезненные ощущения с сердечными болями и с межреберной невралгией. Врачи рекомендуют пациентам не урезать глубину вдоха, не переходить на поверхностное дыхание.
Ухудшение настроения. Не все пациенты с болезнью Бехтерева страдают от упадка сил и от депрессии. Апатия развивается только у части больных.
Возникновение давящего чувства в груди. Оно появляется из-за ухудшения подвижности ребер. Люди с болезнью Бехтерева переходят на дыхание животом.
Опущение головы. Этот симптом возникает из-за того, что страдают суставы, а сам позвоночный столб деформируется.
Ограничение подвижности.
Симптомы поздней стадии
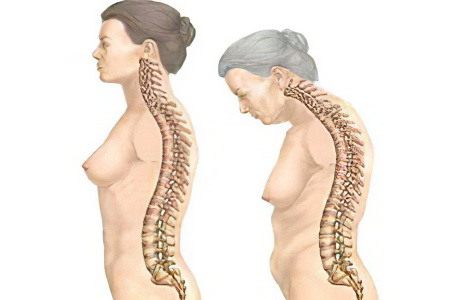
На поздней стадии развития болезни у человека возникают следующие симптомы:
Признаки радикулита. Они характеризуются сильными болями в позвоночнике, онемением мышц, их покалыванием. В области поражения снижается тактильная чувствительность, мышцы теряют тонус, становятся слабыми и атрофируются. Любые физические нагрузки приводят к усилению болей.
Нарушение кровоснабжения головного мозга. У человека возникают головные боли, они тупые, пульсирующие, чаще всего сосредоточены в затылочной области. Больной страдает от головокружения и шума в ушах, могут случаться зрительные нарушения. Ухудшение питания головного мозга может проявляться учащением сердцебиения, приливами жара, потливостью, раздражительностью, слабостью и повышенной утомляемостью.
Удушье. Приступы возникают из-за того, что подвижность грудной клетки ухудшается, увеличивается давление на легкие, оказываются пережатыми кровеносные сосуды.
Повышение артериального давления. Этот симптом развивается из-за того, что страдает кровоснабжение головного мозга, усиливается нагрузка на сосуды и сердце.
Деформация позвоночного столба. Его суставы окостеневают, что приводит к ухудшению их подвижности. Шейный отдел сильно выгибается вперед, а грудной отдел назад.
Симптомы поражения других органов
В зависимости от формы болезни, будут различаться симптомы анкилозирующего спондилита.
При ризомелической форме страдают тазобедренные суставы, поэтому симптомы патологии можно выделить следующие:
Окостеневание позвоночного столба.
Медленное нарастание патологических признаков.
Боль в области тазобедренных суставов. С одной стороны они будут болеть сильнее.
Иррадиация болей в бедро, пах, колени.
При периферической форме болезни страдают коленные суставы и суставы стопы.
Основные признаки нарушения:
В течение долгого времени человека беспокоят только те симптомы, которые касаются позвоночного столба.
Страдают от периферической формы болезни преимущественно подростки. Чем позднее развивается патология у человека, тем ниже риски поражения суставов.
Боли сосредотачиваются в коленях и в голеностопных суставах.
Суставы деформируются, перестают нормально выполнять свою функцию.
Скандинавская форма болезни проявляется такими симптомами, как:
Поражение мелких суставов стоп и кистей.
С течением времени суставы деформируются, ухудшается их подвижность.
Клиника скандинавской формы болезни напоминает ревматоидный артрит.
Причины анкилозирующего спондилоартрита

Несмотря на достижения современной медицины, точные причины болезни Бехтерева остаются неизвестными.
Врачи только делают предположения относительно того, из-за чего может развиваться патология:
Наследственная предрасположенность к развитию патологии. Как показывают наблюдения, от отца сыну болезнь Бехтерева передается в 89% случаев.
Перенесенные урогенитальные инфекции. Вероятность развития болезни Бехтерева повышается, если урогенитальная инфекция имеет хроническое течение, а человек не получает адекватной терапии.
Снижение иммунитета. Причины ослабления защитных сил организма могут быть самыми разнообразными. Чем слабее иммунитет, тем выше вероятность возникновения болезни Бехтерева.
Сначала при болезни Бехтерева поражается крестец и подвздошная область, а затем патология распространяется на другие суставы.
Диагностика
Чтобы выставить верный диагноз, больному потребуется пройти ряд исследований. Без комплексной диагностики определить болезнь Бехтерева не удастся.
К какому врачу обращаться?

Если у человека возникают симптомы, которые могут указывать на болезнь Бехтерева, ему нужно обратиться к таким специалистам, как:
Терапевт. Врач может заподозрить болезнь выставить предварительный диагноз. Для его уточнения потребуется сдача дополнительных анализов и посещение врачей более узкой специализации.
Вертебролог. Этот врач занимается болезнями позвоночника.
Ревматолог. Этот врач лечит ревматизм и другие патологии суставов.
Ортопед. Доктор этой специальности занимается выявлением и лечением болезней опорно-двигательного аппарата.
Инструментальное и лабораторное обследование
Для начала врач изучает анамнез пациента, выполняет его осмотр, пальпирует позвоночник и другие суставы, оценивает их подвижность.
Исследования, которые необходимо пройти для уточнения диагноза:
Рентгенография позвоночника.
МРТ позвоночника.
Сдача крови на общий анализ. У больного будет повышен уровень СОЭ и положительная реакция ДФА, что указывает на воспалительный процесс в организме. При этом ревматоидный фактор будет отсутствовать.
Анализ крови на антиген HLA-B27. Это исследование проводят в спорных случаях.
Наиболее информативными методами диагностики являются МРТ и рентгенография.
Лечение анкилозирующего спондилоартрита
Полностью вылечить болезнь Бехтерева не удастся. Однако если лечение было начато вовремя, то появляется возможность остановить ее прогрессирование, не допустить развития осложнений и обездвиживания больного. Пациенту назначают пожизненную терапию, которая не должна прерываться. Врача потребуется посещать системно. В противном случае патология будет прогрессировать.
Медикаментозное лечение

Препараты, которые используют для лечения болезни Бехтерева:
Нестероидные противовоспалительные средства: Кетопрофен, Диклофенак, Нимесулид, Мовалис, Ортофен, Кетопрофен, Сульфасалазин, Аэртал. Эти препараты являются основными в лечении болезни Бехтерева. Их применение позволяет улучшить самочувствие больного, уменьшить боль, устранить воспаление.
Стероидные противовоспалительные средства: Преднизолон, Дипроспан, Кеналог. Эти препараты позволяют быстро устранить воспаление. Их назначают только в том случае, когда НПВС не позволяют справиться с болью.
Иммуносупрессанты: Метотрексат, Азатиоприн, Хлорбутин. Их использование способствует подавлению иммунитета человека. Иммуносупрессанты назначают при аутоиммунных патологиях, к которым относят болезнь Бехтерева.
Иммуномодуляторы: Вобэнзим. Эффект от использования иммуномодуляторов сводится к купированию воспаления при аутоиммунных патологиях.
Миорелаксанты: Мидокалм, Сирдалуд. Прием препаратов способствует расслаблению мышц, уменьшению болей, стимуляции кровоснабжения пораженных тканей, общему улучшению самочувствия.
Хондропротекторы: Терафлекс, Румалон, Глюкозами. Эти препараты способствуют восстановлению поврежденных тканей.
Сосудистые препараты: Пентоксифиллин, Трентал. Их использование позволяет нормализовать питание тканей, пораженных болезнью.
Ремикейд (Инфликсимаб). Этот препарат относится к иммунодепрессантам последнего поколения, который был изобретен благодаря генной инженерии. Его использование позволяет купировать воспаление в суставах и не допустить окостенения их тканей.
Лечение стволовыми клетками. Такая терапия отличается повышенной эффективностью, если проводят ее на ранних стадиях развития болезни и в сочетании с кинезитерапией. Лечение стволовыми клетками позволяет не допустить окостенения позвоночника, восстановить подвижность суставов, не дать патологическому процессу распространиться на внутренние органы. Лечение будет длительным и сложным, стойкой ремиссии удается добиться у 50% пациентов.
Немедикаментозное лечение
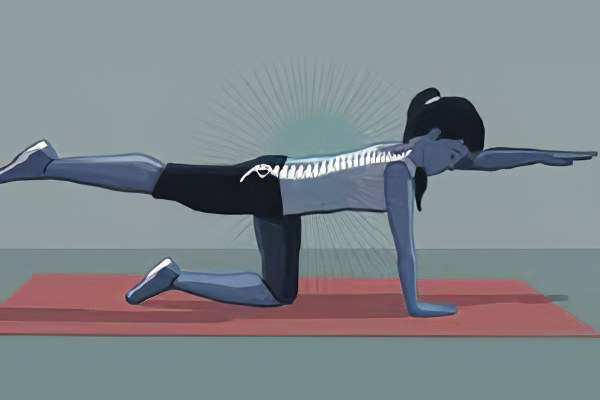
Само по себе немедикаментозное лечение не позволит добиться положительного эффекта, но в сочетании с лекарственной коррекцией и кинезитерапией результат не заставит себя ждать.
Методы, которые могут быть реализованы при болезни Бехтерева:
Физиотерапевтическое воздействие на организм. Больным может быть показана магнитотерапия, лечение ультразвуком, бальнеотерапия, прием бишофитных, хлоридно-натриевых и сероводородных ванн.
Рентгенотерапия. Такое лечение предполагает оказание воздействие рентгеновских лучей на область поражения.
Массаж. Он показан после достижения стойкой ремиссии. Воздействовать на позвоночник нужно правильно, выполнять процедуру разрешено только профессионалу. В противном случае можно навредить человеку.
ЛФК. Больной должен заниматься адаптированными видами спорта. Комплекс составляют в индивидуальном порядке. Ежедневное выполнение упражнений позволит не допустить окостеневания тканей и поддерживать работоспособность позвоночного столба.
Кинезитерапия – это лечение дыхательными техниками и движением.
Выполнение упражнений в бассейне. Прежде чем приступать к плаванию, нужно проконсультироваться с доктором.
Выполнение гимнастических упражнений на специальных подвесках.
Видео: реальная история из жизни:
Если Вы узнали себя в этом видео или ощущаете схожие симптомы в молодом возрасте, обязательно обратитесь к ревматологу для консультации!
Хирургическое лечение при болезни
К хирургическому вмешательству прибегают на последних стадиях развития патологии, когда у больного развился анкилоз, то есть движения суставом невозможны.
Выпрямление позвоночника
У пациента с прогрессирующим анкилозирующим спондилитом позвоночник согнут вперед, движения в нем значительно ограничены. Это тяжелое осложнение, которое делает больного беспомощным. Благодаря развитию медицины окостеневание тканей позвоночника встречается все реже, так как патологию обнаруживают на ранних стадиях развития. Тем не менее, такие случаи не исключены и больным требуется операция.
К хирургическому вмешательству готовят пациентов, которые не могут поднять голову из-за искривления позвоночника. Они страдают от сильных болей, их не удается купировать с помощью лекарственных средств. Кроме того, у больных диагностируют нарушения в работе сердца, легких и других внутренних органов. В патологический процесс вовлекаются суставы.
Во время операции врач удаляет позвонки, в которых имеются клиновидные разрастания. Такая манипуляция позволяет разогнуть позвоночник. Реабилитация после вмешательства продолжительная и занимает несколько месяцев. В этот период больному необходимо носить корсет из гипса. Пациент обязательно должен заниматься специально разработанными упражнениями.
Эндопротезирование суставов
Если позвонки сильно повреждены, то их нужно удалять и заменять протезом. Чаще всего таким больным требуется эндопротезирование коленных и тазобедренных суставов.
Осложнения и последствия
К осложнениям болезни Бехтерева относят:
Поражение сердца и аорты. Человек страдает от сильной одышки, от болей в груди и нарушений в работе сердца.
Амилоидоз. У пациента страдают почки, может развиться органная недостаточность.
Пневмония, туберкулез. Эти патологии развиваются из-за того, что подвижность грудной клетки сильно ограничивается.
Чтобы не допустить развития осложнений, нужно вовремя начинать лечение.
Меры профилактики

Рекомендации по профилактике болезни Бехтерева, которые дают врачи:
Заниматься спортом.
Укреплять иммунную систему.
Принимать витамины.
Беречь позвоночник от травм.
Спать на жесткой поверхности.
Следить за осанкой.
Регулярно посещать врача для прохождения планового осмотра.
Соблюдение этих несложных правил позволит свести риски развития патологии к минимуму.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
