Что такое каудальное направление в позвоночнике
Самой распространенной болезнью опорно-двигательной системы считается позвонковая грыжа – продавливание хрящевых тканей в тело позвонка.
Для постановки диагноза врачи направляют пациентов на магнитно-резонансное или рентгенологическое обследование, в результате которого выносится заключение: «Каудальная миграция грыжи Шморля». Перед пациентом встает вопрос: что это такое?
Общее понятие заболевания
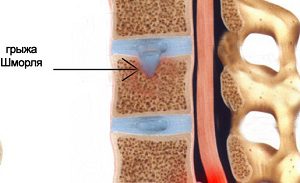
Позвоночные грыжи Шморля – это хрящевые узелки, названные по имени врача, который их открыл. Это заболевание обнаруживается на рентгене.
Узелковые образования не соприкасаются с нервными отростками и со спинным мозгом, но образуют патологические процессы в межпозвоночных дисках и костной ткани позвонков. То есть болевые ощущения не характерны для грыж Шморля, в отличие от других образований позвоночника.
Но отсутствие боли не означает, что можно не обращать внимания на это заболевание. Прогрессирование патологии приводит к нарушениям в работе позвонков и расстройству в работе других органов и систем.
Узелки могут быть единичными или множественными, а также интракорпоральными – расположенными внутри тела позвонка. Грыжи характеризуются различными положениями по отношению к телу человека.
Часто диагностируется каудальная миграция грыжи – это смещение патологического образования вниз по направлению к тазу.
Причины и симптомы
Каудальная грыжа Шморля может сформироваться по разным причинам:
- остеопороз;
- возрастные изменения в костных структурах;
- врожденные изменения позвоночника;
- травмы, нагрузки;
- отсутствие физической активности.
Пациенты с избыточным весом, вредными привычками также находятся в группе риска.
Коварство заболевания в том, что на начальных стадиях признаки отсутствуют. Позднее, с прогрессированием патологии, появляются симптомы:
- боль в позвоночнике;
- нарушение осанки;
- онемение, покалывание, пульсация;
- чувство тяжести и усталости.
Могут добавиться сопутствующие заболевания:
- нарушения мочеиспускания;
- расстройства стула;
- рвота, тошнота.
Что такое каудальная миграция грыжи? У пациентов, жалующихся на боль в спине, врачи часто диагностируют каудальный синдром. Грыжа диска может приводить к этой патологии.
В результате возникает воспаление нервных корешков в нижнем отделе позвоночника, называемом конским хвостом из-за схожести его формы с хвостом лошади. Это опасное состояние, которое может приводить к другим неприятным нарушениям: онемению, параличу нижних конечностей.
Пациенты могут обращаться к разным специалистам и лечиться от многих патологий. Но самое важное, что необходимо сделать в этой ситуации, – вовремя обратиться к вертебологу – специалисту в лечении позвоночника.
Диагностика и лечение

Для постановки верного диагноза используют рентгенологическое исследование, компьютерную томографию, а также магнитно-резонансную методику. Врач анализирует жалобы больного, учитывает мнение невролога, ортопеда.
Консервативная терапия
Лечение делится на консервативное и оперативное. Консервативная терапия направлена на:
- ликвидацию боли;
- восстановление обменных реакций и кровообращения в пораженном участке;
- улучшение подвижности позвоночника.
Прописываются лекарственные средства с анальгезирующим и противовоспалительным эффектом. Назначением лекарственных средств должен заниматься врач, поскольку любое средство имеет противопоказания и побочные действия. Самолечение может быть опасным.
Кроме лекарств, полезны:
- мануальная терапия;
- массаж;
- лечебная физкультура.
Комплексы лечебной физкультуры подбирает врач. Многие упражнения противопоказаны при подобных патологиях, могут только ухудшить самочувствие пациента.
Операция
Когда состояние больного критическое, заболевание не дает возможности вести полноценную жизнь, врачи предлагают оперативное вмешательство.
Оперативные вмешательства бывают разных видов:
- Нуклеопластика – серия операций, в результате которых удаляют пульпозное ядро посредством пунктирования. После операции пациент быстро восстанавливается.
- Микродискэктомия – иссечение грыжевого мешка и поврежденных дисковых фрагментов. За ходом операции хирург следит в микроскоп. Может быть удален межпозвонковый диск полностью. Эта операция применима на различных отделах позвоночника. Тяжелая грыжа диска L5-S1 с каудальной миграцией может быть устранена с помощью операции в срочном порядке. Это объясняется тем, что промедление опасно формированием более тяжелых патологий вплоть до паралича ног.
- Ламинэктомия – более старый метод, представляющий собой открытую операцию с трудным восстановительным периодом.
Схема лечения позвонковых образований в каждом случае индивидуальна и может быть определена только врачом.
Не стоит отчаиваться в том случае, если поставлен диагноз межпозвонковой грыжи. Опытные врачи помогают пациентам справиться с этой неприятной патологией и вернуться к обычной жизни.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Лечение межпозвонковой грыжи народными средствами: каланхоэ, чеснок, глина Современная хирургия против грыжи позвоночника »
Источник


Секвестрированная грыжа – тяжелое осложнение остеохондроза, являющееся последней стадией развития межпозвоночной грыжи любого отдела позвоночника. Под этим термином подразумевается отделение части пульпозного ядра диска в позвоночный канал, тесно граничащий с самой чувствительной к любым влияниям анатомической структурой – спинным мозгом. Тут же расположены многочисленные нервные корешки, компрессия которых чревата парезами или параличами.
 Анатомия диска
Анатомия диска
Секвестрированные грыжи диагностируются у 10% больных с ранее поставленным диагнозом протрузия или межпозвонковая грыжа.
Что такое секвестрированная грыжа
В норме старение межпозвоночных дисков происходит равномерно и постепенно. Но под действием отягчающих факторов, к числу которых принадлежат малоподвижный образ жизни, ожирение, тяжелая физическая работа, нагрузка на них распределяется неравномерно. Результатом становится развитие остеохондроза, очаговых дистрофически-дегенеративных изменений дисков и как следствие сначала протрузии, а затем и грыжи.
 Патогенез развития грыжи диска
Патогенез развития грыжи диска
Она может иметь различную локализацию. Поэтому различают медианные, фораминальные, парамедианные межпозвоночные грыжи. Если отрицательное действие внешних факторов не устраняется, происходит отделение части пульпозного ядра — секвестра. Он получает возможность свободно перемещаться по позвоночному каналу, что существенно осложняет диагностику заболевания и лечение, а также представляет серьезную опасность для спинного мозга.
 Виды грыж по расположению
Виды грыж по расположению
При этом после отделения секвестра автоматически запускается процесс некротизации межпозвонкового диска, так как происходит нарушение единственного механизма его питания – диффузного. Сам секвестр так же начинает претерпевать изменения. Он обезвоживается, его концы заостряются и приобретают черты травмоопасных режущих граней.
Поскольку отделившаяся частица хряща может как подниматься вверх, так и спускаться вниз, она легко может сдавить дуральный мешок, спровоцировать воспалительный процесс, присоединение отека, а главное – стеноз спинного мозга, его травму и сдавление нервных корешков. Это создает риск:
- нарушение кровоснабжение в невральных структурах;
- компрессии и ишемии нервов;
- развития стойкого паралича;
- появления сильных болей.
 Секвестрированная грыжа диска
Секвестрированная грыжа диска
Даже локальный воспалительный процесс способен стать причиной нарушения функций спинного мозга. Ведь он неизбежно сопровождается отеком, который приводит к повышению давления в центральном канале, реактивной ишемии, эпидуриту, нарушения проводимости по нервным волокнам , парезу или параличу.
Секвестрированная грыжа может быть следствием межпозвоночной грыжи любого отдела позвоночника. Поскольку чаще всего они образовываются в поясничном и шейном отделе, секвестрированная грыжа так же чаще всего берет начало от грыжи диска L4–L5, L5–S1, C5–C6.
Симптомы
Основным признаком перехода грыжи в последнюю стадию своего развития является быстрое нарастание неврологической симптоматики. При этом ее характер напрямую зависит от того, в каком отделе позвоночника изначально происходил дегенеративно-дистрофический процесс.
При секвестрированной грыже шейного отдела наблюдается острая и сильная боль в шее, голове, отдающая в плечевой пояс и руки, скачки артериального давления, слабость в пальцах рук, появления онемения кожи. Клиническая картина нередко напоминает спинальный инсульт, т. е. также присутствует нарушение чувствительности и подвижности рук. Если все же секвестрированная грыжа спровоцировала поражение спинного мозга, будут наблюдаться:
 Остеохондроз позвоночника
Остеохондроз позвоночника
- быстро нарастающее снижение восприимчивости к болевым и температурным раздражителям в одной половине тела или обеих;
- резкая слабость в ногах или половине тела;
- полное отсутствие чувствительности ниже точки расположения секвестрированной грыжи, паралич и расстройство мочеиспускания.
В грудном отделе секвестрированные грыжи возникают редко, из-за наличия реберного корсета состоящего из двенадцати пар ребер и мышечно- связочного аппарата грудной клетки.
Секвестрированная грыжа межпозвонковых дисков L4–L5, L5–S1
Чаще всего образуется секвестрированная грыжа в поясничном отделе позвоночника, причем на уровне L4–L5, L5–S1. Поскольку спинной мозг заканчивается на уровне 2-го позвонка поясничного отдела изначально угроза его поражения отсутствует. Но при этом существует другая опасность – повреждение структур конского хвоста. Он представляет собой сплетение нервов, визуально напоминающий собранные в одну точку волоски. Каждый из них отвечает за иннервацию определенной области, в результате секвестрированная грыжа диска L4–L5 и L5–S1 может вызывать:
 Грыжи диска L4-L5, L5-S1
Грыжи диска L4-L5, L5-S1
- мощные стреляющие боли, усиливающиеся при чихании, кашле, плаче или натуживании;
- распространение болей на ягодицы, промежность, передние, задние и боковые поверхности бедер, голеней, колени и стопы;
- онемение, снижение или полную потерю чувствительности зон, за иннервацию которых отвечает пораженный нерв;
- снижение выраженности сухожильных рефлексов;
- уменьшение мышечной силы нижних конечностей;
- нарушение контроля над опорожнением мочевого пузыря и прямой кишки;
- половое бессилие у мужчин.
Чем выше расположен секвестр, тем большую опасность он представляет.
Появление симтомов кауда синдрома(слабость в ногах, нарушение мочеиспускания, дефекации, появление онемение в промежности) – повод для немедленного вызова бригады скорой помощи и госпитализации больного в нейрохирургический стационар для проведения экстренной операции.
Диагностика
Лучшим методом обнаружить проблему считается МРТ. Но для получения объективных данных, оценки секвестрированной грыжи по размеру и степени влияния на окружающие структуры необходимо выполнение исследования на томографе с напряженностью магнитного поля 1,5 Тл. или выше.
 Аппарат МРТ
Аппарат МРТ
В качестве дополнительного метода исследования может использоваться компьютерная томография. Рентген же окажется бесполезным, поскольку сможет показать строение только костных структур.
Лечение секвестрированной грыжи
Присутствие секвестра в позвоночном канале – это «мина замедленного действия». Подвижное образование с острыми кромками представляет постоянную угрозу и может приводить к стойкой инвалидизации. Поскольку в нем не происходят обменные процессы, секвестр очень медленно рассасывается, поэтому консервативное лечение при секвестрированной грыже редко проводится в виду ее неэффективности и опасности в связи с развитием осложнений.
 Строение межпозвонкового диска
Строение межпозвонкового диска
Любые попытки «вправить» секвестр опасны и не способны увенчаться успехом. Замена хирургического вмешательства консервативными методами очень редко дает плоды, но больше усыпляют бдительность больного. Сохранение угрозы поражения спинного мозга и нервов конского хвоста на фоне продолжения выполнения движений с большой амплитудой приводит к развитию осложнений, что становится поводом для экстренной операции и повышения риска инвалидизации.
Таким образом, при секвестрированной грыже операция становится единственной возможностью сохранения двигательной способности больного и устранения постоянной угрозы. В рамках подготовки к ней назначаются инъекции НПВС, миорелаксанты и ношение полужесткого корсета. Иногда для купирования очень сильных болей выполняются блокады, но они способны смазать симптоматику, вследствие чего больной не сразу сможет заметить признаки начала развития осложнений.
 Развитие ишиаса при грыже диска
Развитие ишиаса при грыже диска
Если в ходе этого периода все же начинается развитие осложнений, требуется экстренное оперативное вмешательство. О подобном говорят:
- сильные боли, не поддающиеся устранению с помощью лекарств;
- увеличение зоны онемения и нарастания парестезии;
- усиление слабости в руках, ногах;
- возникновение признаков местного воспалительного процесса.
При неосложненной секвестрированной грыже операция проводится под общим наркозом следующими видами операций:
- удаление секвестра;
- удаление видоизмененного диска;
- установка вместо него протеза или имплантата для сохранения функций позвоночника в полном объеме (если это невозможно, выполняется спондилодез).
Удаление секвестра и диска
Для удаления отделившейся части пульпозного ядра могут использоваться микродискэктомия, открытая дискэктомия и ламинэктомия. Вид оперативного вмешательства подбирается на основании положения секвестра в позвоночном канале. Если результаты МРТ показывают относительную доступность, проводится минимально травматичная операция – микродискэктомия.
Она подразумевает выполнение разреза до 2 см в проекции локализации секвестрированной грыжи. Нейрохирург последовательно обнажает позвонки и фасеточные суставы. Затем он отодвигает желтую связку и сдавленный нерв и .удаляет секвестр.
 Операция микродискэктомия
Операция микродискэктомия
Если он расположен в труднодоступном месте, врачам приходится прибегать к более травматичным процедурам. Дискэктомия аналогична микродискэктомии, но предполагает создание крупного доступа. Это расширяет операционное поле и существенно увеличивает возможности хирурга, но реабилитация будет более длительной, а восстановительный период до 3-х недель. Если же добраться до секвестра сильно мешают дужки позвонков может проводиться их удаление, т. е. ламинэктомия.
Протезирование и спондилодез
Удаление межпозвоночного диска приводит к образованию свободного пространства между телами позвонков. Для закрытия этого дефекта может применяться методика транспедикулярной фиксации, т. е. установки подобранного по размеру кейджа в образовавшуюся полость и фиксация его титановыми конструкциями к телам позвонков.
Самым доступным способом сохранить целостность позвоночника является проведение спондилодеза, т. е. сращения позвонков между собой. Но применение этой методики ограничивает подвижность прооперированного позвоночно-двигательного сегмента, пациент не теряет возможность наклоняться или поворачиваться с нормальной амплитудой, но на мостик встать не сможет.
 Протез диска M6L
Протез диска M6L
Для сохранения естественной биомеханики позвоночника используют протезирование диска. Лучшими эндопротезами сегодня считаются М6. Они полностью биосовместимы и позволяют совершать все те же движения, что и нормальный межпозвоночный диск. Они сконструированы по его образу и подобию, но требуют от хирурга точного владения методикой установки. При этом при их монтаже практически отсутствуют риски развития нежелательных последствий, а высокая крепость и износостойкость обеспечивают отсутствие необходимости в дальнейшем проводить повторную операцию для замены протеза.
Восстановление и реабилитация
Когда удаление секвестрированной грыжи осталось позади, начинается восстановительный период. Что делать в это время, врач подробно расскажет каждому пациенту. После операции пациент вынужден оставаться в стационаре 5–7 дней. Хотя иногда требуется находиться под медицинским наблюдением более длительное время. Вставать и ходить пациентам обычно разрешается через 3 часа после операции, но сидеть можно на следующий день.
Зачастую для ускорения восстановительных процессов назначаются:
- физиопроцедуры (магнитотерапия, электрофорез, фонофорез);
- медикаментозная терапия для уменьшения болей и риска инфицирования раны;
- ЛФК.
 Магнитотерапия при грыже диска
Магнитотерапия при грыже диска
Одним из важнейших компонентов реабилитации являются индивидуально подобранные упражнения при секвестрированной грыже. Они направлены на укрепление мышечного корсета, что позволит уменьшить и равномерно распределить нагрузку на все межпозвоночные диски. При ежедневных занятиях вероятность образования грыж в других позвоночно-двигательных сегментах снижается, а организм быстрее восстанавливается.
Нередко требуется ношение бандажей для уменьшения нагрузки на прооперированный участок позвоночника. Также несколько месяцев потребуется избегать серьезных физических нагрузок, резких движений и продолжительного сидения. Для оценки качества протекания восстановительного периода пациенты должны периодически проходить контрольные осмотры у нейрохирурга.
Таким образом, секвестрированная грыжа довольно опасна и может становиться причиной необратимой инвалидности. Но своевременное ее удаление с выполнением реконструктивно-пластической операции позволяет добиться полного устранения болей, неврологических нарушений и восстановления двигательной функции в полном объеме.
Источник
Техника заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника
а) Показания для заднего к поясничному отделу позвоночника:
— Необходимость вмешательства из заднего доступа (дискэктомия/ляминэктомия, задний спондилодез, задний межтеловой спондилодез).
— Клинически значимая радикулопатия вследствие грыжи межпозвонкового диска (парамедианной и крайнебоковой) или стеноза позвоночного канала
— Нестабильность позвоночника как результат спондилолистеза, травмы или опухолевого поражения
б) Противопоказания:
— Активный инфекционный процесс в области заднего параветебрального костно-мышечного ложа или рядом с зоной предполагаемого вмешательства.
— Проведенная или планируемая лучевая терапия.
в) Положение пациента для заднего доступа к поясничному отделу позвоночника:
— Пациента укладывают в положение на животе, при этом можно использовать различные типы операционных столов и дополнительных опорных и фиксирующих приспособлений.
— Ключевыми моментами при укладке пациента являются оптимизация распределения нагрузки на те или иные участки тела, минимизация сдавления брюшной полости и обеспечение защиты глаз и мягких тканей лица.
— Хирург должен четко представлять последствия длительного нахождения пациента в одном положении. Следствиями этого могут явиться такие осложнения, как отек мягких тканей лица и шеи (в т.ч. отек слизистой дыхательных путей), повреждения кожных покровов и мышц (миозиты), о чем всегда следует помнить при выборе оптимального положения и укладке пациента.
— При декомпрессионных вмешательствах пациента укладывают в положение, близкое к коленно-локтевому, сгибание тазобедренных суставов при этом позволяет сгладить поясничный лордоз и «раскрыть» задние межпозвонковые промежутки поясничного отдела позвоночника.
— При выполнении заднего спондилодеза для восстановления поясничного лордоза тазобедренные и коленные суставы пациента, наоборот, разгибают.
— Брюшная стенка и наружные половые органы (у мужчин) не должны подвергаться какому бы то ни было давлению.
— Основной частью тела, подвергающейся давлению извне, является грудная клетка. После укладки пациента убедитесь в том, что передняя поверхность шеи не подвергается избыточному давлению, особенно это касается женщин с большим объемом молочных желез. Правильная укладка пациента позволит в свою очередь добиться оптимального расположения рук пациента, под которые также необходимо уложить мягкие подушки. В одной из публикаций авторы отмечали возможность развития клиники повреждения плечевого сплетения после длительного нахождения пациента в положении на животе.
— Отдельным моментом является правильная укладка голов ы пациента — она проводится совместно с анестезиологом. Не должны подвергаться избыточному и длительному давлению лоб, подбородок и нос пациента. Повреждения кожи лица вследствие длительного сдавления обычно постепенно заживают самостоятельно, тогда как некроз кончика носа может и не зажить без следа.
— Весьма досадным и очень неприятным осложнением может стать нарушение зрения вследствие сдавления глаз — подобного осложнения необходимо избегать любой ценой и о возможности его развития всегда необходимо помнить, особенно в случаях, когда ожидается высокая продолжительность вмешательства. Укладка пациента лицом вниз считается дополнительным фактором риска вмешательства, свидетельством чему является ряд публикаций в литературе.
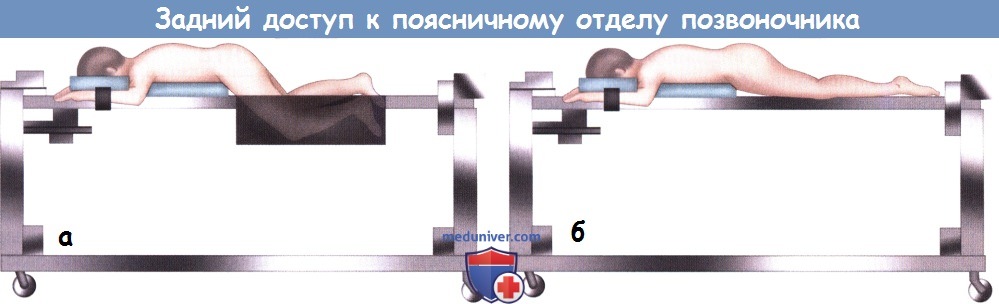
а — Укладка пациента на операционном столе Джексона для декомпрессионных вмешательств на поясничном отделе позвоночника:
ноги пациента согнуты в тазобедренных суставах и уложены в гамак, что позволяет сгладить лордоз поясничного отдела позвоночника.
б — Укладка пациента на операционном столе Джексона при заднем спондилодезе позвоночника:
ноги уложены на плоскую платформу в положении разгибания в тазобедренных суставах, что позволяет восстановить нормальный лордотический изгиб поясничного отдела позвоночника.
г) Техника заднего и заднегобокового доступа к поясничному отделу позвоночника:
— Общепринятая стандартная техника операции может быть подвержена модификациям в зависимости от предпочтений хирурга или тех или иных принятых в конкретном лечебном учреждении условий.
— При малоинвазивных вмешательствах возможно предоперационное планирование с использованием рентгенологического контроля непосредственно у операционного стола.
— В ходе такого планирования непосредственные участники операции еще раз уточняют ход предстоящего вмешательства, сторону и расположение доступа, а также знакомятся с результатами лучевых методов диагностики.
— Непосредственно перед разрезом не помешает инфильтрация подкожных тканей разведенным раствором эпинефрина. После рассечения кожи для диссекции и мобилизации подлежащих тканей, особенно богатой сосудами подкожной клетчатки, рекомендуется пользоваться электроножом.
— Мобилизация тканей должна быть достаточно тщательной и аккуратной, особое внимание при этом следует уделять гемостазу. Кровотечение из сосудов кожи и подлежащих тканей по ходу операции может привести к достаточно значимой кровопотере, а также значительно затруднить нормальную визуализацию тканей в зоне вмешательства.
— Следом за подкожной клетчаткой рассекается глубокий слой поверхностной фасции спины — фасция Скарпы, которая в последующем используется при ушивании операционной раны.
— Пояснично-грудная фасция может быть рассечена по ту или иную сторону от остистых отростков или по срединной линии, т.е. над надостистой связкой.
— По рассечении фасции от остистых отростков, пластинок и межсуставной части дуг позвонков поднадкостнично отделяются и мобилизуются паравертебральные мышцы.
— Если вмешательство выполняется исключительно с целью декомпрессии, основным костным ориентиром, позволяющим ограничить слишком избыточную мобилизацию мышц и резекцию задних элементов позвоночника, является межсуставная часть дуги.
— При заднем спондилодезе параветебральные мышцы мобилизуют шире — до поперечных отростков и межпоперечной мембраны.
— По завершении мобилизации тканей следующим важным этапом вмешательства является локализация требуемого уровня: за исключением L5-S1 сегмента, все остальные сегменты выглядят очень похожими друг на друга, если не одинаковыми совсем.
— Таким образом правильная маркировка интересующих сегментов является не менее важным, чем остальные, этапом операции.
— В качестве ориентиров используются остистые отростки, пластинки дуг и поперечные отростки позвонков, а также различные маркировочные инструменты.
— После выбора подходящего костного ориентира и адекватной его маркировки с помощью того или иного приспособления выполняется рентгенологический контроль, призванный подтвердить правильность выбранного уровня и зоны вмешательства.
— Большинство ошибок возникают как раз на этапе интерпретации рентгенологических изображений и соотношения графической информации с конкретными анатомическими ориентирами в ране.
— После того как необходимый уровень будет окончательно подтвержден, выполняется окончательная маркировка непосредственно в ране.
— В современной судебной практике нередко можно наблюдать случаи разбирательств по поводу вмешательств, выполненных не на том уровне. Однако подобных осложнений достаточно легко избежать, что всецело зависит от оперирующего хирурга.
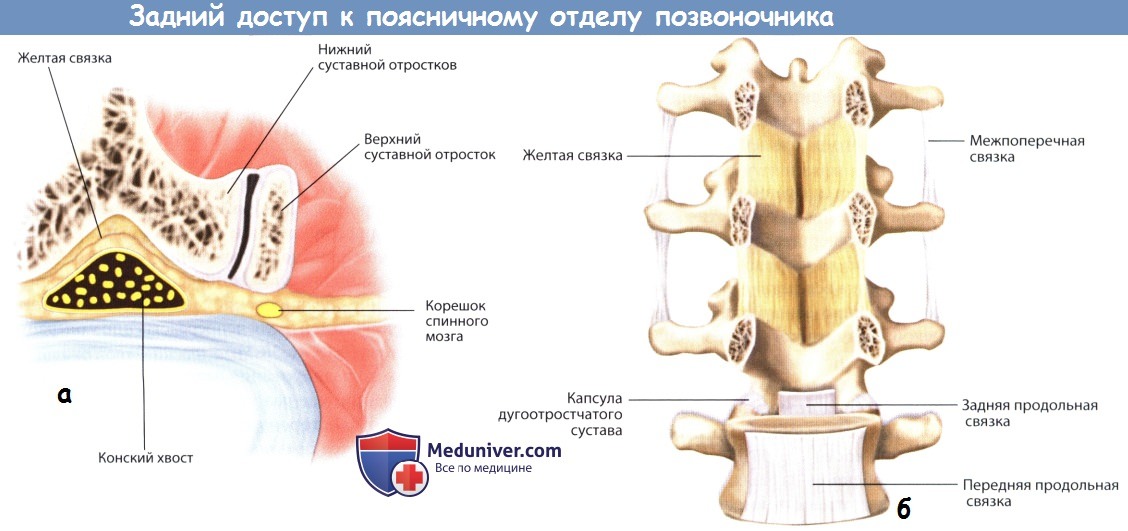
а — Схематичное расположение таза и позвоночника, вид со стороны спины.
б — Схематичное расположение таза и рентгенологическое изображение позвоночника.
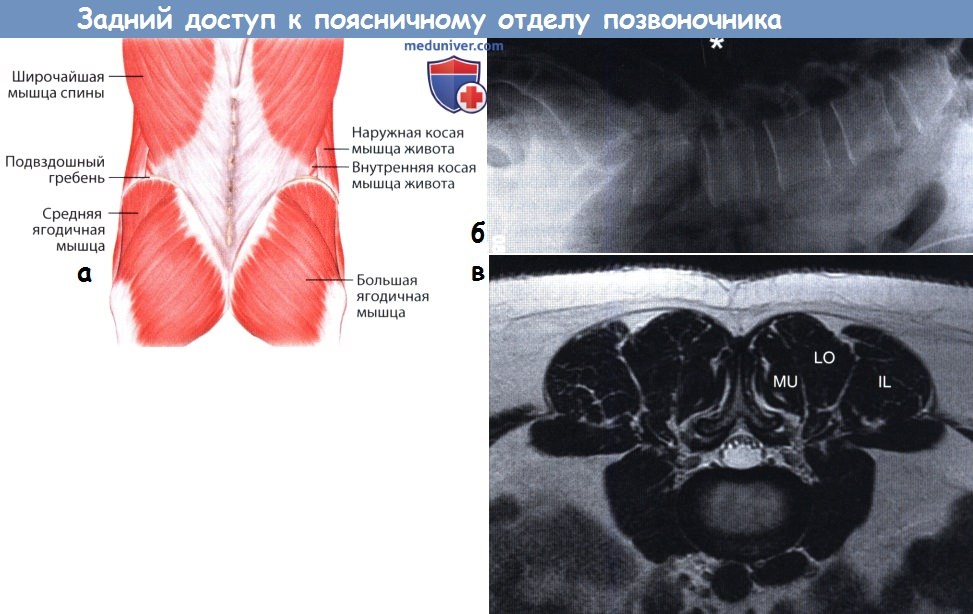
а — Рентгенограмма в боковой проекции с меткой (спинальная игла, отмечена звездочкой).
б — Поверхностные ориентиры на уровне поясничного отдела позвоночника.
в — Паравертебральные мышцы на МР-томограмме:
IL — подвздошно-реберная мышца, LO — длиннейшая мышца спины, MU — многораздельная мышца.
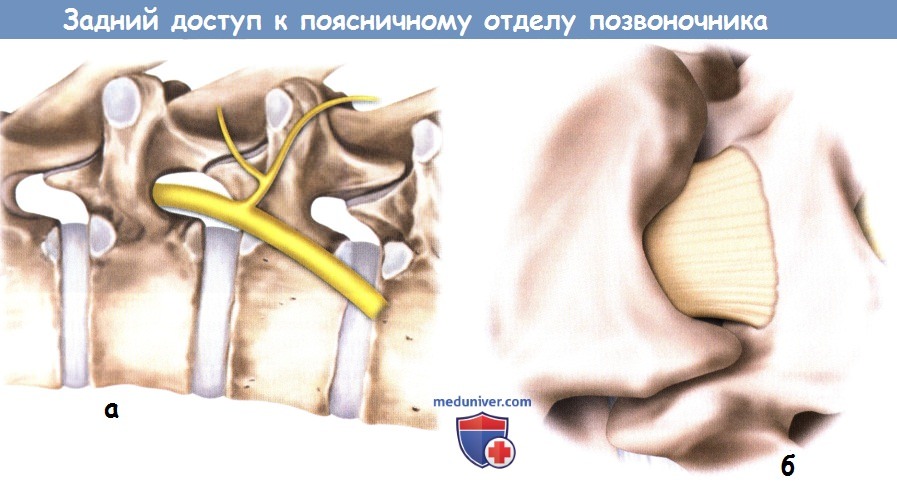
а — При взгляде на межпозвонковое отверстие сбоку видно,
что задняя ветвь спинномозгового нерва начинается от него непосредственно после выхода нерва из межпозвонкового отверстия.
б — Увеличенное изображение остистого отростка и пластинок дуг позвонков в том виде, как мы их видим в операционной ране.

а — Капсула дугоотростчатого сустава и окружающие ее паравертебральные мышцы.
б — Межпоперечные связки на уровне поясничного отдела позвоночника.
д) Техника заднебокового доступа Вильце:
— Этот заднебоковой чрезмышечный доступ впервые предложен американским врачом Леоном Вильце (Leon Wiltse) в 1963 году.
— Наиболее распространенными показаниями к использованию данного доступа являются крайнебоковые грыжи дисков и необходимость декомпрессии корешков.
— Доступ проходит через интервал между длиннейшей и многораздельной мышцами.
— Он позволяет избежать релиза медиальных точек прикрепления паравертебральных мышц, надостистой и межостистых связок и в то же время обеспечивает достаточно адекватный доступ к заднебоковым и боковым отделам поясничного отдела позвоночника.
— Разрез кожи рекомендуется располагать на 2,5-3 см кнаружи от срединной линии.
— Пояснично-грудная фасция рассекается в продольном направлении в промежутке между описанными выше мышцами — этот промежуток легче пропальпировать, чем увидеть глазами.
— Паравертебральные мышцы тупо мобилизуются до дугоотростчатых суставов, которые в свою очередь ведут к основаниям поперечных отростков.
— На этом этапе можно установить ретракторы и маркировать требуемый уровень вмешательства, использовав в качестве ориентиров поперечный отросток или дугоотростчатый сустав.
— Для того, чтобы локализовать требуемый межпозвонковый диск, в качестве ориентира используют каудальный по отношению к нему поперечный отросток, например, при вмешательстве по поводу крайнебоковой грыжи диска L4-5 таким ориентиром будет поперечный отросток L5.
— Краниальней дугоотростчатого сустава находится межсуставная часть дуги позвонка.
— На этом этапе необходимо локализовать и мобилизовать заднюю ветвь спинномозгового нерва.
— Межпоперечную мембрану можно отделить от всех костных образований, к которым она прикрепляется.
— Ввиду близкого к зоне вмешательства расположения венозного сплетения ткани следует мобилизовать тупо и при необходимости пользоваться биполярным коагулятором.
— Наружные отделы дугоотростчатого сустава и межсуставной части дуги позвонка при необходимости расширения доступа медиально и входа в позвоночный канал могут быть резецированы.
— Крайнебоковые грыжи диска располагаются краниальней корня дуги нижележащего позвонка, декомпрессия их должна продолжаться максимально краниально по ходу соответствующего спинномозгового корешка, т.е. декомпрессия должна заключаться в полном удалении всех свободных фрагментов межпозвонкового диска и полном устранении какого бы то ни было сдавления корешка.
— В ходе декомпрессии следует работать достаточно аккуратно, чтобы не допустить повреждения дорзального позвоночного ганглия.
е) Вмешательство на передней колонне позвоночника. На уровне поясничного отдела позвоночника вмешательство на передней колонне позвоночника может быть показано при травмах, опухолевом поражении и при деформациях позвоночника. Tomita описал технику резекции тела позвонка полностью из заднего доступа. Основными этапами этого вмешательства являются резекция всех задних элементов позвонка, в т.ч. корней дуг, аккуратная мобилизация мягких тканей вдоль боковых поверхностей тела позвонка до тех пор, пока не будут освобождены все боковые и передняя покровные пластинки. Аналогичные приемы могут использоваться при вмешательствах по поводу травм и деформаций позвоночника.
В ходе операции обычно полностью резецируют все задние элементы позвонков за исключением корней дуг. Такая резекция должна обеспечивать хорошую мобилизацию и визуализацию как корешков спинного мозга, гак и межпозвонковых дисков выше и ниже тела позвонка, которое планируется резецировать. Ориентиром, позволяющим определить расположение и направление боковой покровной пластинки тела позвонка, является наружная стенка корня дуги позвонка, вдоль которой ткани мобилизуют и продолжают мобилизацию далее кпереди вдоль боковой поверхности тела позвонка.
Особое внимание следует уделить тщательному гемостазу, поскольку достаточно выраженное кровотечение при работе на позвоночнике редкостью не является и может в значительной степени осложнять работу. Резекция тела позвонка невозможна без адекватного освобождения его от окружающих тканей и смежных межпозвонковых дисков. Также для резекции, которая выполняется единым блоком или путем фрагментации тела позвонка, необходимо мобилизовать дуральный мешок и корешки спинного мозга. Техника последующей реконструкции позвоночника зависит от показаний, по которым выполнено вмешательство, и запросов конкретного пациента.
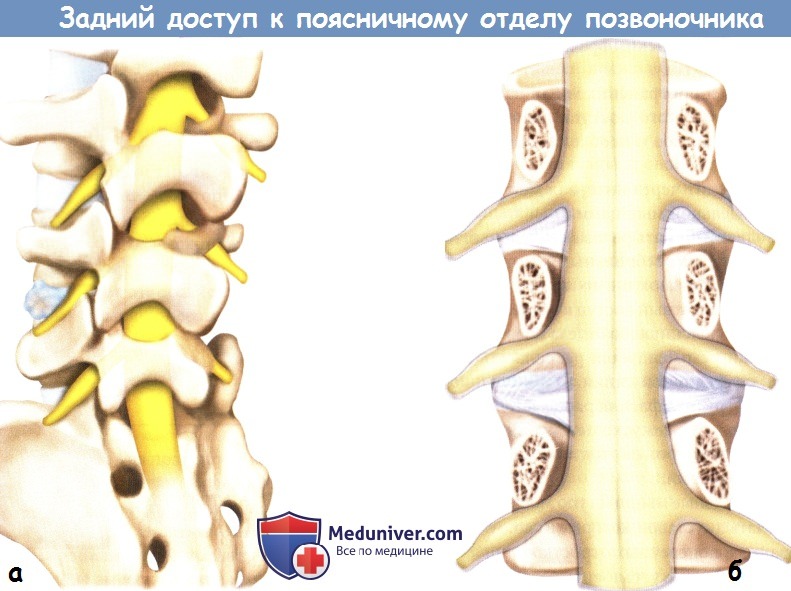
а — Внешний вид позвоночника сзади и сбоку: схематично показано расположение крайнебоковой грыжи межпозвонкового диска L4-5.
б
