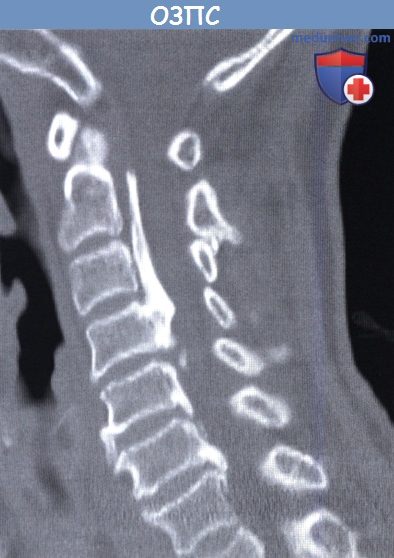
Что такое утолщенная задняя продольная связка на позвоночнике
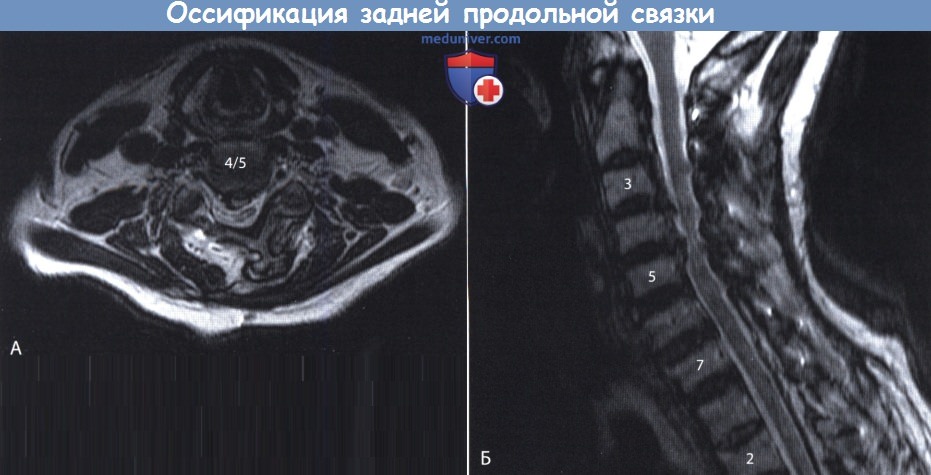
Оссификация задней продольной связки позвоночника (ОЗПС, OPLL) — причины, классификация, клиника, диагностикаОссификация задней продольной связки позвоночника (ОЗПС или OPLL) может проявиться как миелопатия, радикулопатия или миелорадикулопатия. Кальцификация и утолщение задней продольной связки (ЗПС) при этом заболевании приводит к уменьшению просвета позвоночного канала и, как следствие, может вызвать компрессию невральных компонентов. После первого сообщения в 1838 году ОЗПС была выделена в самостоятельную нозологическую единицу только в 1960 году. Последние достижения в техническом развитии лучевой визуализации, в частности КТ и МРТ, значительно упростили диагностику этого заболевания. За последние двадцать лет было разработано несколько хирургических способов лечения. В статьях на сайте будут описаны патогенез болезни, особенности хирургического лечения и исходы. а) Частота встречаемости оссификации задней продольной связки позвоночника (ОЗПС). Наиболее часто, с частотой 1,9-4,3%, это заболевание встречается у представителей азиатской расы. В других этнических группах этот процент ниже. Например среди североамериканцев это показатель составляет 0,01-1,7%. Несмотря на низкую встречаемость, среди страдающих миелопатией шейного отдела оссификация задней продольной связки позвоночника (ОЗПС) выявляется в 20-25% случаев в США и 27% случаев в Японии. ОЗПП в два раза чаще встречается у мужчин старше 50 лет. Типичная локализация оссификации задней продольной связки позвоночника (ОЗПС) — шейный отдел позвоночника (70-95%); оставшаяся доля распределена между грудным и поясничным отделом, при этом сегменты С4-С6, Т4-Т7 и L1-L2 страдают чаще всего. б) Патофизиология. Хотя точные причины оссификации задней продольной связки позвоночника (ОЗПС) остаются невыясненными, очевидно, что основную роль в развитии этого заболевания играет наследственная предрасположенность. Изучение этой закономерности привело к тому, что в 25% случаев была показана родственная связь первой степени между заболевшими. Недавно в работах проведенных in vivo и in vitro был определен ген, отвечающий за передачу предрасположенности к этому состоянию. Это подтверждает мнение о том, что оссификация задней продольной связки позвоночника (ОЗПС) возможно имеет многофакторную природу наследования. Обнаружена также клиническая взаимосвязь между ОЗПС и другими расстройствами — распространенным идиопатическим гиперостозом, анкилозирующим спондилитом, ожирением, диабетом, акромегалией и гиперпатиреоидизмом. Несмотря на то, что оссификация задней продольной связки позвоночника (ОЗПС) имеет мультифакторную природу, несколько генов недавно были обозначены как ключевые звенья патогенеза этого заболевания. Один из них — COL11А2. Он кодирует а-2 цепь коллагена XI типа. Многие авторы также указывают на четкую взаимосвязь между полиморфизмом мононуклеотидов и склонностью к развитию ОЗПС. Фактор роста опухоли β (ФРО β) тоже имеет взаимосвязь с ОЗПС, так как известна его роль в регуляции размножения мезенхимальных клеток. Некоторыми учеными показана связь между оссификацией задней продольной связки позвоночника (ОЗПС) и специфическим полиморфизмом, как с помощью рентгенографии, так и по клиническим данным. Другим потенциальным тригером считается нуклеотидпирофосфатаза (известная, как ингибитор кальцификации), с помощью которой было показано развитие спонтанной ОЗПС у лабораторных мышей. И хотя хирургическая тактика продолжает играть ведущую роль в лечении, углубление знаний о генетической связи с ОЗПС позволяет надеяться на то, что в конечном счете лечение на уровне гена может оказаться профилактическим. В классификации Hirabayashi выделяют четыре типа оссификации задней продольной связки позвоночника (ОЗПС): В Японии процентное соотношение этих типов составило 39%, 27%, 29%, и 7,5% соответственно. в) Клиника оссификации задней продольной связки позвоночника (ОЗПС). Хотя представленные варианты во многом зависели от уровня и степени поражения, миелопатия, радикулопатия и боль в шее наиболее частые симптомы ОЗПС. Эпштейн, анализируя данные, полученные при обследовании 120 человек (из которых 51 были ее собственными пациентами), доложила, что 84% страдали миелопатией, которая была вызвана тяжелой неврологической дисфункцией Ranawat За и 36 степени. Радикулопатия с нарушением чувствительности наблюдалась в 47% случаев, а боль в шее в 43%. Эти симптомы присутствовали в среднем 13,3 месяца во время обследования. Большинство пациентов с оссификацией задней продольной связки позвоночника (ОЗПС) (70-85%) отмечали постепенное начало симптоматики. Другие (15-30%) обратились с резко развившимся неврологическим дефицитом, зачастую после незначительной травмы шеи. В исследованиях Matsanuga 207 пациентов с миелопатией было показано, что 37% из них отмечали ухудшение в течение последующих 10 лет, а у 170 пациентов, изначально не имеющих миелопатии, только в 16% она развилась за тот же срок. В некоторых сообщениях прослеживается обратная корреляция между продолжительностью заболевания и восстановлением. г) Рентгенологическая картина. До появления КТ диагноз оссификации задней продольной связки позвоночника (ОЗПС) основывался на данных рентгенографии позвоночника в боковой проекции. Этот вид исследования остается важнейшим в определении стабильности у пациентов с ОЗПС и нестабильностью более чем 3,5 мм подвывиха, 20° угловой деформации или разницей в 2 мм между остистыми отростками. КТ с реконструкцией в сагиттальной плоскости представляет собой эффективный инструмент дифференциальной диагностики оссификации задней продольной связки позвоночника (ОЗПС). С помощью КТ также можно определить диаметр позвоночного канала и поперечный размер спинного мозга, то есть факторы, определяющие показания к операции. КТ в предоперационном периоде позволяет понять объем внедрения ОЗПС в твердую оболочку спинного мозга или ее перфорации и классифицировать пациентов по объему утечки ликвора в послеоперационном периоде. В дополнение к КТ миелография позволяет более детально обследовать уровень сдавления невральных компонентов. Выполнние МРТ необходимо у пациентов с ОЗПС для оценки продолжительности компрессии и выявления отека спинного мозга, который хорошо определяется в Т2-режиме и имеет непосредственную связь с исходом заболевания. Уплотненная связка обычно визуализируется как площадка с сигналом низкой интенсивности, как в режиме Т1, так и Т2. МРТ в положении флексии и экстензии позволяет определить изменения в просвете позвоночного канала и выявить признаки компрессии спинного мозга.
— Также рекомендуем «Техника операции при оссификации задней продольной связки позвоночника (ОЗПС, OPLL)» Оглавление темы «Оссификация задней продольной связки позвоночника (ОЗПС, OPLL).»:
|
Источник
Связочный аппарат позвоночного столба позволяет ему оставаться в правильном положении, а также защищает от дегенеративных процессов. За счет связок достигается анатомическая целостность позвоночника, эластичность и защита от повреждений. Разрывы в связках приводят к отечности, воспалению, появлению рубцов.
Виды связок позвоночника
Связки соединяют между собой части костей и хрящей
Связки – это волокнистые структурные элементы из соединительной ткани, связывающие друг с другом части костей и хрящей. В позвоночнике они крепятся к телам позвонков, дугам и отросткам. Главная функция – обеспечение стабильного положения, движения, защита от перегибов и растяжения позвоночника.
Длинные сухожилия позвоночника состоят из нескольких мелких и крупных соединений, на каждое из которых накладываются свои функции:
- Передняя продольная. Связка выглядит как очень мощный и широкий тяж от самого верха до низа позвоночника с передней его стороны, формируя ложе, в котором находится столб. Начало свое берет в нижней затылочной части черепа, расширяется и доходит до 1 сегмента крестца. Хорошо связывается со всеми позвонками и дисками, обеспечивая опору позвоночнику. Также к функциям относят регулировку давления в дисках. Ширина достигает 2,5 см. Это одна из самых прочных связок в организме, способная выдержать нагрузку на разрыв до 500 кг. Однако ее уязвимое место в продольном расслоении.
- Задняя продольная связка позвоночника. Располагается напротив передней. Обеспечивает крепление и стабилизацию позвонков сзади. Идет от 2 шейного позвонка по сегментам, но присоединяется не так прочно для лучшей подвижности. С дисками соединена намного плотнее. Обладает высокой эластичностью и прочностью.
- Надостистая. Самая малоизученная жилистая часть позвоночника, состоящая из более грубых и плотных волокон. Расположена над остистыми отростками, начинается от 7 шейного позвонка, доходит до 1 крестцового.
- Выйная. Эта связка имеет форму треугольника и относительно небольшие размеры. Многие врачи считают ее рудиментом надостистой связки. Она упругая, прочная, но тонкая. Начинается от 7 шейного позвонка и идет к затылочной кости.

Функции и разновидности связок позвоночника
Короткие связки отвечают за соединение всех элементов в единое целое:
- Межостистая. Этот элемент выглядит как тонкая пластинка, расположенная рядом с остистыми отростками позвонков. Самая большая межостистая связка находится в области поясницы, остальные намного меньше, самые маленькие расположены в шее. Соединяется с надостистыми и желтыми связками.
- Подвздошно-поясничные. Это парные сухожилия, расположенные в зоне тазовых костей, соединяющие позвоночник с ними. Подвздошно-поясничный пучок предотвращает чрезмерный наклон и изгиб поясницы, однако при травмах может сильно болеть.
- Желтая. Эта связка очень эластичная, сильная и упругая, считается самой прочной среди коротких. Желтые пучки расположены по всему позвоночному столбу и обеспечивают соединения дуг костных элементов. Они защищают нервы и спинной мозг, а также разгружают межпозвоночные диски. Называются так за счет яркого желтого цвета из-за эластиновых волокон.
В структуре позвоночника встречаются отдельные элементы еще более мелких связок, но они редко имеют диагностическое или клиническое значение. Длинные и короткие связки позвоночника выполняют примерно одинаковые функции и так же одинаково подвержены нарушениям и заболеваниям.
Возможные заболевания и травмы связок позвоночника
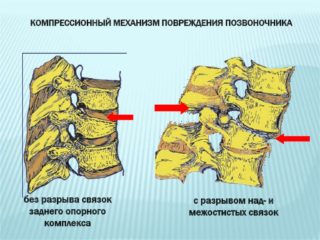 К наиболее распространенным патологиям относят гипертрофию, растяжение, обызвествление передней или задней продольной связки позвоночника, воспаление, а также разрыв.
К наиболее распространенным патологиям относят гипертрофию, растяжение, обызвествление передней или задней продольной связки позвоночника, воспаление, а также разрыв.
Любое повреждение связочного аппарата ведет к нарушению функций позвоночника, ухудшению амортизирующих свойств, протрузиям и грыжам.
Частые травмы связок спины и шеи ведут к следующим изменениям:
- внутренние гематомы мелкого характера;
- нарушение целостности связок, на фоне чего развиваются дополнительные патологии;
- избыточное напряжение и стресс коллагеновых волокон, под которым они рвутся;
- рубцевание, формирование грубой соединительной ткани;
- вторичная асептическая реакция и воспаление.
Поражение связок всегда вызывает у пациента сильную боль, ограничения подвижности. При отсутствии лечения и повторении травмы может произойти разрыв, от которого организму не удается полностью оправиться. Пациенту требуется экстренная хирургическая помощь и долгая реабилитация.
При воспалении связок появляется асептический или инфекционный некроз, как правило, из-за выпота межклеточной жидкости. Это приводит к сильным отекам. Асептические нарушения провоцируют такие патологии:
- кифоз, сколиоз и другие искривления позвоночника;
- растяжение связочной ткани;
- спондилоартроз и нестабильность тел позвонков;
- деформирующий артроз;
- протрузии и межпозвоночные грыжи.

Разрыв связки можно получить на тренировке при больших физических нагрузках
Инфекционные поражения встречаются крайне редко, так как их провоцируют переливания крови, применение нестерильных шприцев. Причиной могут стать инфекции после операций рядом с позвоночником.
Обызвествление – это процесс, при котором происходит отложение солей кальция в мягких тканях. Вызывают его такие патологии:
- возрастные дегенеративные процессы влияют на заднюю продольную связку;
- протрузии и грыжи позвоночника вызывают патологию желтых связок;
- передняя продольная связка чаще страдает при остеопорозе, спондилоартрозе, нарушениях осанки и болезни Бехтерева, может проявляться хрустом.
Разрыв связок – наиболее опасная и сложная травма, требующая медицинского лечения. Предшествовать разрыву может растяжение, которое нередко случается у людей, которые испытывают интенсивные физические нагрузки.
Любые нарушения связочного аппарата могут привести к ущемлению нервов и даже разрушению позвонков.
Методы диагностики и профилактика
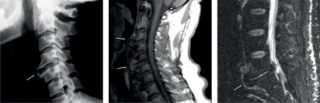
На МРТ лучше видны мягкие ткани и отложения солей в них
Даже небольшие повреждения связок требуют соблюдения покоя и лечения. При серьезных травмах не обойтись без медикаментов. Терапия должна базироваться на точной и полной диагностике с применением инструментальных методов. Наиболее востребованный и информативный – рентген, который показывает изменения положения позвонков и связок, процессы обызвествления. Также назначают МРТ, которое дает больше понимания о процессах в мягких тканях, сосудах, указывает характер и размер очага поражения.
Чтобы предотвратить патологии связочного аппарата, важно следить за положением и здоровьем спины:
- перед любыми физическими нагрузками делать разминку, распределять переносимый вес равномерно;
- не рекомендуется поднимать очень большие тяжести, если этого не избежать, присаживаются и с прямой спиной и сведенными лопатками поднимают вес;
- при слабости мышц можно носить эластичный бинт или поддерживающий корсет;
- правильно питаться, добавлять в рацион продукты с кальцием, зеленые фрукты и овощи, орехи, бобовые.
Не следует делать много скручивающих и резких движений, которые могут привести к неожиданным травмам.
Связки в позвоночном столбе имеют разную длину, ширину, размеры. Несмотря на то что это очень прочные и сильные элементы опорно-двигательной системы, они нуждаются в защите, внимании и заботе.
Источник

Подвижность позвоночника человека обеспечивается благодаря связкам, а устойчивость и эластичность соединительных структур защищает позвоночный столб от травмирования. Под воздействием воспалительных либо дегенеративных процессов желтая связка позвоночника утолщается, теряя способность к растяжению. Причины развивающейся гипертрофии связаны с заболеваниями хребта либо его травмой. Выбор метода лечения зависит от степени поражения волокон, интенсивности симптоматики.
Общая характеристика соединительных структур
Позвоночник является основой опорно-двигательного аппарата. Одна из его главных функций связана с обеспечением стабильной защиты спинного мозга и нервных корешков от повреждений. Кроме позвонков и позвоночных суставов, функции подвижности позвоночного столба обеспечивает связочный аппарат, состоящий из желтых связок (поперечные и продольные).

Желтая связка позвоночника представляет собой соединительную ткань, расположенную между верхними и нижними дугами позвонков. Связочный элемент является задней границей позвоночного канала, полая трубка которого сформирована дугами позвонков. Внутри канала расположен спинной мозг вместе с отходящими от него корешками спинномозговых нервов. Если желтая связка утолщается, спинномозговой канал сужается, при значительном его сужении (приобретенное либо врожденное) появляется угроза деформации спинного мозга.
Желтая пигментация пучков упругих волокон отражена в названии наиболее прочных структур фиброзной ткани, способных к четырехкратному растяжению. Связки пояснично-крестцового отдела позвоночника являются самыми короткими, но считаются самыми сильными. Их способность к растяжению либо сокращению гарантирует свободное пространство, необходимое для нормального функционирования спинного мозга. Плотное сращивание богатых коллагеном волокон с надкостницей позвонков реализует надежную их фиксацию.
Благодаря присутствию желтых связок снимается напряженность мышц спины во время наклонов вперед и прогибов назад, что защищает от микротравм, предохраняет мышцы от растяжений.
Причины проблем со связочным аппаратом
Поскольку связки состоят из соединительной ткани, в них могут развиваться воспалительные процессы. Причины заболеваний связочных структур, локализованных по всей длине позвоночника, обусловлены следующими факторами:
- Изнашиванием связочного аппарата, потерей эластичности волокон в пожилом возрасте;
- Болезнями спины, различными травмами, прогрессированием воспаления у более молодых людей;
- Длительным перенагружением связок, нестабильностью хребта, нарушением обменных процессов.
Благодаря упругости желтых связок обеспечивается подвижность позвоночного столба. Связочные сегменты удерживают туловище во время разгибания позвоночника, забирая на себя функцию мышц и уменьшая их напряжение. Заболевания структурных элементов хребта связано в основном с чрезмерными нагрузками, травмами, нарушением обменных процессов.
связок обеспечивается подвижность позвоночного столба. Связочные сегменты удерживают туловище во время разгибания позвоночника, забирая на себя функцию мышц и уменьшая их напряжение. Заболевания структурных элементов хребта связано в основном с чрезмерными нагрузками, травмами, нарушением обменных процессов.
Опасность растяжений
Риску растяжения позвоночных связок подвергаются люди любого возраста. При слабых мышцах спины и пресса происходит сбой поддерживающей функции позвоночника. Из-за недостаточной тренированности связочные структуры подвергаются высокому напряжению, что приводит к их растяжению, а иногда и разрыву. К числу основных причин растяжения относят ведение малоподвижного образа жизни, а также занятия силовыми видами спорта.
Какими симптомами проявляется растяжение желтых связок позвоночника:
- Болевым синдромом сразу после резкой нагрузки с достижением максимального его порога на вторые сутки;
- Напряжением мышц по месту расположения поврежденных связок;
- Усилением боли во время движения, но при возвращении в состояние покоя боль уходит.
При неопасном растяжении болевые симптомы стихают на 3-4 сутки. По степени развития этого синдрома можно отличить проявление дегенеративной патологии от обычного растяжения. Для артрита, остеоартроза или спондилита характерно медленное развитие болевой симптоматики. Она начинается с ноющих или тянущих ощущений, прогрессируя в сторону усиления не только во время физической активности, но и в состоянии покоя.
Гипертрофия желтой связки: что это такое

Ткани связочного аппарата позвоночника подвержены патологическим изменениям, чрезмерные растяжения и другие нефизиологические причины приводят к травмам связок, трансформации их структуры.
При развитии дегенеративных либо воспалительных процессов, а также в результате сильного перегрева или переохлаждения организма происходит утолщение фиброзной ткани. Заболевание, сопровождаемое изменениями в позвоночном канале, носит название гипертрофии желтых связок.
Патологию сопровождают следующие опасные проблемы:
- Нарушение нормальной двигательной активности;
- Ухудшение снабжения кровью нижних конечностей;
- Болевой синдром по причине запущенной стадии заболевания;
- Потеря контроля над мочеиспусканием и дефекацией при тяжелом течении недуга.
К доминирующим причинам гипертрофии желтой связки позвоночника относят развитие воспалительного процесса, сопровождающего остеохондроз, а также артрит либо спондилоартрит.
Ранняя стадия умеренной гипертрофии обычно не сигнализирует болевым синдромом, но процесс дальнейшего утолщения желтых связок оборачивается сужением просвета позвоночного канала. В результате последующее сдавливание спинного мозга приводит к появлению болевых ощущений. Дальнейший прогресс гипертрофии с увеличением размеров желтой связки осложняется образованием грыж, появлением костных наростов (остеофитов).
гипертрофии обычно не сигнализирует болевым синдромом, но процесс дальнейшего утолщения желтых связок оборачивается сужением просвета позвоночного канала. В результате последующее сдавливание спинного мозга приводит к появлению болевых ощущений. Дальнейший прогресс гипертрофии с увеличением размеров желтой связки осложняется образованием грыж, появлением костных наростов (остеофитов).
Чаще утолщение желтых связок диагностируют в пояснично-крестцовом отделе позвоночника, связки поясничного отдела наиболее развитые. Патология проявляется распространением сильных болей по нервным окончаниям бедер и ягодиц, нарушениями функций половой системы, что заканчивается бесплодием, снижением либидо.
Если процесс гипертрофии желтых связок затронул грудной отдел позвоночника, развиваются патологии органов дыхания, заболевания сердца. При поражении связок шейной зоны позвоночного столба страдают верхние конечности из-за сдавливания межпозвонковой грыжей нервных отростков, отходящих от головного мозга. Ситуация угрожает частичным либо полным параличом конечностей, воспалением спинномозговых оболочек (арахноидит).
Синдром кальцификации
К распространенным патологиям связочного аппарата относится обызвествление его соединительных тканей. Развитие хронического воспаления желтых связок по причине дистрофических изменений (лигаментоз) приводит к следующим проблемам:
- Обызвествление обусловлено накоплением солей кальция в соединительных структурах;
- Оссификацию связывают с окостенением связочных элементов в местах их крепления к поверхности кости.

Развитие необратимого процесса кальцификации оборачивается потерей прочности соединительной ткани. Позвоночнику это угрожает появлением болевых ощущений по зоне спины с возрастанием вероятности травмирования.
Без адекватного лечения, останавливающего окостенение, прогнозируется потеря подвижности позвоночного столба. Обычно обызвествление распространяется по нескольким желтым связкам, что приводит к разрушению хрящевых дисков, сращиванию позвонков, симптомам анкилозирующего спондилоартрита.
Методы диагностики гипертрофии
Сложность постановки диагноза связана с бессимптомным развитием патологии, а также смазанной клинической картиной. Для назначения правильного лечения необходимо подтверждение диагноза. По результатам инструментального и лабораторного обследования определяют степень утолщения желтой связки и сужения пространства позвоночного канала.
При незначительном сужении канала состояние считается неопасным, но при сопутствующем артрите и обнаружении межпозвоночной грыжи пространство и так уже сужено с боковой стороны передней части. Добавление гипертрофии желтой связки сужает канал со стороны задней части, что становится причиной появления болезненных симптомов.
После изучения клинической картины опасного состояния, хирург либо травматолог решает, какую диагностическую процедуру следует назначить:
- Рентгенография
 проинформирует о состоянии позвоночных суставов, а также костной ткани;
проинформирует о состоянии позвоночных суставов, а также костной ткани; - Магнитно-резонансную томографию используют для уточнения деталей прогрессирующего процесса;
- По результатам анализов крови и мочи выявляют развитие воспаления.
Основная задача диагностики – выяснение причины гипертрофии желтых связок. Лечение выявленных сопутствующих заболеваний (остеохондроз, смещение дисков, грыжа) избавит от дополнительной угрозы сужения позвоночного канала.
Как лечат гипертрофию желтой связки
Если диагностика подтвердила присутствие данной патологии, но гипертрофия умеренной степени не осложнена сопутствующей симптоматикой, специальное лечение не потребуется. Важно следовать рекомендациям врача – принципы здорового образа жизни совмещать с рациональным питанием, ограничением нагрузок на позвоночник.
При гипертрофии, осложненной сильным сужением просвета канала со сдавливанием спинного мозга (стеноз), необходимо приступать к консервативной терапии. Симптоматику интенсивных проявлений устраняют медикаментозным способом.
| Избавление от болевого синдрома | Обезболивания достигают путем назначения нестероидных противовоспалительных препаратов (Кетопрофен, Диклофенак) либо анальгетиков (Баралгин, Анальгин) |
| Сильные боли купируют новокаиновыми блокадами по области ущемленных нервных окончаний либо внутримышечными инъекциями кортикостероидов на основе Дексаметазона | |
| Устранение спазма мышечных волокон | Чтобы снять мышечное напряжение и восстановить нормальный кровоток, назначают прием спазмолитиков или миорелаксантов (Мидокалм, Трентал). Препараты эффективно снимают спазм путем расслабления тканей |
| Витаминная терапия | Для улучшения процесса распространения нервных импульсов назначают прием витаминов группы В, а также других элементов |
Устранению болевых ощущений способствует применение других видов терапии. Методы помогают восстановлению нормального функционирования желтых связок позвоночника, защищая от развития стеноза.
| Физиотерапия | Процедуры ультразвука и метод электрофореза усиливают обезболивающими препаратами. В результате снимается не только боль, но и отечность, ускоряется обмен веществ |
| Лечебный массаж | Массаж назначают после устранения острого болевого синдрома. Лечение укрепляет мышечные волокна, защищает от спазма, нормализует кровоток |
| Методы мануальной терапии | Процесс доверяют только опытному специалисту, который способен снять защемление нервных корешков, избавить от смещения межпозвоночного диска |
| Комплексы лечебной гимнастики | Выполнение специально разработанных упражнений помогает укреплению мышечного корсета, который обеспечивает позвоночнику правильное положение |
К хирургическому лечению гипертрофии желтых связок позвоночника обращаются при осложнении недуга диагностированным спинальным стенозом. Патология сопровождается значительным нарушением работоспособности либо появлением неврологических симптомов. Операция выполняется методом декомпрессионной ламинэктомии, по ходу которой удаляют желтую связку.

Контроль правильной осанки и уровня нагрузок, сопровождающих физическую активность, обеспечит защиту от развития воспалений в тканях желтой связки. Регулярный врачебный контроль во время профилактических осмотров станет защитой от трансформации гипертрофии в хроническую патологию.
Источник