Деформация межпозвонковых суставов грудного отдела позвоночника

Артроз —, наиболее распространенная форма заболеваний соединительной ткани. При артрозе грудного отдела позвоночника хрящевая ткань истончается, это приводит к дистрофии межпозвонковых дисков. В результате уменьшения высоты межпозвоночных дисков расстояние между позвонками уменьшается, со временем позвонки сближаются и начинают соприкасаться друг с другом вызывая трение и деформацию костной ткани. В качестве компенсации для устранения недостатка в расстоянии между позвонками на них образуются наросты – остеофиты.
В данной статье мы рассмотрим симптомы и лечение артроза грудного отдела позвоночника.
Причины возникновения
Различают первичный и вторичный артроз. Первичный связан с возрастными и биомеханическими изменениями в организме. Вторичный развивается после травмы, различных заболеваний, таких как сахарный диабет, нарушения в работе щитовидной железы или сосудистых болезней.
Чаще всего артроз появляется у людей преклонного возраста, это связано с естественными процессами старения организма, недостатком питательных веществ и затухании процессов регенерации. Но он может появиться и раньше.
Факторами риска могут быть следующие причины:
- тяжелая физическая работа,
- травмы,
- нарушение обмена веществ,
- малоподвижный образ жизни,
- плохая осанка,
- искривление позвоночника,
- избыточный вес и ожирение,
- дистрофия,
- стрессы и психосоматические факторы,
- врожденные аномалии развития.
Симптомы
К основным симптомам артроза относятся боль, хруст в суставах, уменьшение подвижности и деформация сустава.
При грудном артрозе боль появляется в области грудной клетки, сердца, спины или верхней части живота. Боль и скованность больше всего беспокоит в утренние часы после сна и проходит после разминки или любой физической активности.

Боль возникает на вдохе и выдохе, при наклонах, поворотах в зависимости от того, какой позвонок был поражен. Болевые ощущения могут быть слабыми и продолжаться длительное время, а могут носить острый схватывающий характер. Первое описание носит название дорсалгии, второе дорсаго.
Часто болевые спазмы отдают в прилежащие ткани и органы. Например, боль возникает в области желудка, горла, у больного появляется ощущение инородного тела внутри.
При поворотах или после длительного статического напряжения может быть слышен хруст в области грудины.
Из-за болевого синдрома у больного снижается подвижность в области груди, становится трудно совершать повороты телом, сгибаться в спине, уменьшается амплитуда движений грудной клетки при дыхании.
Из-за деформации позвонков может появиться искривление позвоночного столба и сформироваться «горб».
В зависимости от локализации выделяют несколько видов артроза.
Артроз и артрит грудино-ключичного сочленения являются редко встречающимися заболеваниями. Артроз развивается чаще всего после полученной травмы. Трудность его лечения заключается в том, что часто его принимают за другие патологии, например, плечелопаточный периартрит, межреберные невралгии, болезни сердца и другие заболевания.
Отличительными признаками артроза грудино-ключичного сустава являются болезненность в области поражения, отечность, хруст при движении, деформация в суставе, дискомфортные ощущения в положении лежа на животе, а при артрите добавляется лихорадка, повышение температуры и общее недомогание.
Артроз реберно-позвоночных суставов грудного отдела (или межреберный артроз грудного отдела) характеризуется болевыми ощущениями при глубоком дыхании, простреливающих болях в ребрах, похожих на невралгию, болезненность при прощупывании реберных сочленений, деформацией в области грудной клетки.
Диагностика
Диагностика артроза грудной клетки проводится с помощью ряда клинических методов.
Рентген показывает наличие или отсутствие травмы позвоночника, целостность позвонков, размер межсуставной щели между позвонками, образование остеофитов.
Магнитно-резонансная томография и компьютерная томография дают более подробную клиническую картину. Они описывают состояние мягких тканей, межпозвоночных дисков, нервных корешков, кровеносных сосудов, кровоизлияний, протрузий и грыж.
Общий и биохимический анализ крови используют для выявления инфекционных поражений, наличия воспалительных процессов, выявления «маркеров» сопутствующих заболеваний и определения состояния соединительной ткани.
Лечение
Артроз очень медленно развивающееся заболевание, диагностировать его на первых этапах сложно, поскольку чаще всего человек не обращает внимание на дискомфорт в области поражения или принимает его за усталость или другие патологии. Поэтому лечить уже запущенную форму очень сложно.
Трудность в лечении еще состоит в том, что артроз приводит к необратимым последствиям разрушения тканей, и терапия может только остановить этот процесс и облегчить самочувствие больного.
Международные стандарты лечения артроза позволяют восстанавливать хрящевую ткань при помощи магнитно-резонансной терапии. Используемый в данной терапии прибор восстанавливает метаболизм в тканях пораженного участка, это приводит к ускорению регенерации хрящевой ткани больного. Такое лечение проводится курсами в течение нескольких дней, затем делается перерыв, после которого проводят контрольную диагностику для определения необходимости в повторном лечении.
Клинические рекомендации при артрозе заключаются в предотвращении дальнейшего разрушения хрящевой ткани, устранении болевых синдромов, восстановлении двигательной активности пациента и поддержании стойкой ремиссии.
О том, как лечить артроз позвоночника грудного отдела, будет рассмотрено дальше.
Различные процедуры
Немедикаментозное лечение включает в себя физиотерапевтические процедуры, лечебный массаж, лечебную физкультуру (ЛФК), мануальную терапию, рефлексотерапию и гирудотерапию.
Физиотерапия проводится в период ремиссии и способствует ускорению процессов заживления и восстановления. Используют такие методы физиотерапии, как лазер, магнитотерапия, ультразвук, электрофорез, ударно-волновая терапия. Каждый из методов может последовательно применяться друг за другом. Форму лечения определяет врач-физиотерапевт исходя из клинической картины болезни и противопоказаний больного.
Физиотерапия способствует снятию отеков, обезболиванию, улучшению кровоснабжения и регенерации в тканях, снятию воспалительных процессов.Она подходит практически всем и имеет минимум противопоказаний.
Массаж благоприятно сказывается на всем организме в целом. Он расслабляет и снимает болевой спазм, делает мышцы эластичными и мягкими, тонизирует, улучшает кровоснабжение и метаболизм в тканях.
Мануальная терапия и рефлексотерапия основаны на активации естественных процессов восстановления организма. Они имеют минимум побочных эффектов и действуют очень мягко и эффективно.
Гирудотерапия основана на воздействии пиявочного секрета, который содержит множество биологически активных веществ. Они быстро и эффективно снимают боль, отек, улучшают обмен веществ и запускают процесс восстановления в клетках.
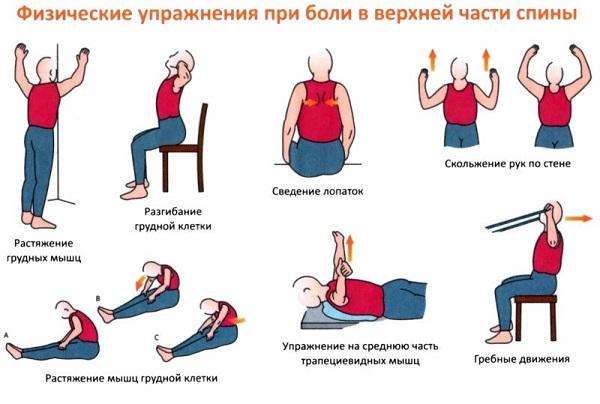
Лечебные упражнения назначаются в период ремиссии и показаны для повседневного применения. Они способствуют развитию мышц и связок, укреплению мышечного корсета и улучшению общего состояния. Комплекс упражнений определяется врачом.
Медикаментозное лечение
Медикаментозное лечение включает применение широкого спектра противовоспалительных обезболивающих веществ. Они снимают болевые ощущения, спазмы, отеки и воспаления (Ибупрофен, Нимесил, Кетопрофен).
Группа миорелаксантов способствует расслаблению спазмированных зажатых мышц (Сирдалуд, Мидокалм).
Для купирования острого болевого синдрома и долго не проходящего спазма применяют новокаиновые блокады.
Витамины при артрозе и остеоартрозе часто назначают в совокупности с основными препаратами при недостатке питательных веществ (Артра, Терафлекс, Нейромультивит, Мильгамма).
Хирургическое лечение
Хирургическое лечение проводят при наличии серьезных поражениях костей позвоночника. Это может быть удаление грыжи или остеофитов, секвестрированной грыжи, фиксация позвонков в правильном положении, пластика суставных поверхностей.
Профилактика грудного артроза
Для профилактики артроза необходимо выполнять простые рекомендации.
Всегда следите за своей осанкой, она позволит избежать многих проблем со здоровьем, особенно с позвоночником.
Ведите активный образ жизни, если у вас сидячая малоподвижная работа, занимайтесь мягкими видами фитнеса: йогой или растяжкой. Они имеют минимум противопоказаний, подходят многим людям с заболеваниями опорно-двигательного аппарата, способствуют развитию и укреплению мышечного корсета, связок и суставов, исключают сердечные и тяжелые физические нагрузки.

Для костей и суставов полезны продукты, содержащие коллаген и кальций. Также необходимо поддерживать оптимальный вес тела, не допускать ожирения и дистрофии. Сбалансированное питание способствует хорошему метаболизму на клеточном уровне и нормализует обмен веществ. Помочь в выборе оптимальной диеты и сформировать правильные пищевые привычки поможет врач-диетолог.
Избегайте перегрузок позвоночника, поднятия больших тяжестей, а в случае необходимости используйте правильную технику при подъеме или переносе тяжелых предметов.
Используйте специальные ортопедические приспособления. Ежедневное ношение корсета по несколько минут поможет сформировать привычку к правильной осанке, разгрузит мышцы спины и позвоночник. Ортопедический матрас решает многие проблемы со спиной: уходят боли, кости скелета принимают физиологически правильное положение, восстанавливается хороший сон и организм получает полноценное расслабление.
В период ремиссии больным артрозом назначают посещение реабилитационных медицинских центров. Для контроля состояния позвоночника необходимо проходить периодическое обследование.
Заключение
Позвоночник оказывает существенное влияние на здоровье человека. От его состояния зависит работа внутренних органов, наша подвижность и активность.
Артроз позвоночника довольно распространенное и тяжелое заболевание, которое к сожалению, в настоящее время не поддается полному излечению. Это существенно влияет на качество жизни человека и в тяжелых случаях может приводить к потере трудоспособности. Предусмотреть его развитие помогут элементарные знания о факторах риска развития артроза и самодисциплина.
Источник
Дегенеративные заболевания позвоночника являются распространенной патологией, поражающей пациентов различных возрастных групп. В основе лежит нарушение питания костных и хрящевых тканей, их ранее изнашивание. Дегенеративно-дистрофические заболевания грудного отдела позвоночника встречаются не так часто, как поражение других сегментов и не имеют такой яркой симптоматики как, например, остеохондроз шейного отдела или междупозвоночная грыжа, локализующаяся в поясничном отделе. Вследствие этого такие болезни часто диагностируются в уже далеко зашедшей стадии течения.
Что такое дегенеративно-дистрофические поражения грудного отдела позвоночника
Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Характерная форма позвонков грудного отдела, естественный изгиб назад создает условия, в которых межпозвонковые диски реже травмируются и на них приходится меньшая нагрузка. Следовательно, ДДЗП в этом отделе развиваются реже и медленнее.
Дегенеративно-дистрофические болезни грудного отдела позвоночника — это группа патологий костной и хрящевой ткани, проявляющихся потерей эластичности и преждевременным изнашиванием его структур.
Виды ДДЗП в грудном отделе:
- остеохондроз;
- протрузии и грыжи межпозвоночных дисков;
- спондилоартроз;
- остеоартроз.
Причины
Дегенеративно-дистрофические изменения грудного отдела позвоночника формируются с возрастом во всех тканях и органах. Иногда такие изменения выявляются у молодых пациентов. Раннему развитию ДДЗП в грудном отделе позвоночника способствуют:
- врожденные нарушения формы позвоночника (кифоз и сколиоз);
- вынужденная рабочая поза;
- неправильная осанка;
- наследственные нарушения питания хрящей;
- наличие травм в анамнезе;
- физическая перегрузка;
- остеопороз;
- дефицит микроэлементов, особенно кальция и магния приводит к нарушению строения костной ткани и дисфункции нервов;
- метаболические нарушение и болезни эндокринной системы;
- расстройства гормонального фона: прием гормональных препаратов, период менопаузы у женщин.
К факторам риска, способствующим развитию дегенеративно-дистрофических заболеваний позвоночника относятся следующие состояния:
- курение;
- употребление алкоголя;
- гиподинамия;
- высокий рост;
- избыточная масса тела;
- частые переохлаждения;
- генетическая предрасположенность.
В первую очередь страдают элементы межпозвоночных дисков, состоящие из соединительной ткани. Происходит сближение позвонков. В связи с возросшей нагрузкой образуются выросты – благодаря им распределение нагрузки идет более равномерно. Однако в ответ на образование наростов формируется спазм мышц. Напряженная мышечная ткань затрудняет приток артериальной крови к органам и позвоночнику. С течением заболевания затрудняется движение в пораженном отделе позвоночного столба.
Клинические проявления
Как правило, дегенеративные изменения в грудном отделе позвоночника проявляются поздно, когда заболевание уже развилось. Выраженность симптомов зависит от выраженности воспаления хрящей и защемления спинного мозга и его корешков.
Остеохондроз грудного отдела позвоночника развивается вследствие изменений в тканях межпозвоночного диска: ядро сохнет и утрачивает свои свойства, фиброзное кольцо становится тоньше, на нем появляются трещины. Спинномозговые корешки защемляются, начинается воспалительный процесс, это приводит к боли. При прогрессировании остеохондроз поражает не только межпозвоночные диски, но и связочно-суставной аппарат позвоночника. В отличие от шейного и поясничного, грудной остеохондроз имеет скрытое течение, существуют следующие симптомы болезни:
- дорсаго – резкая боль, возникающая после долгого нахождения одной позе, во время приступа затрудняется дыхание;
- дорсалгия – невыраженная боль, локализующаяся в очаге поражения, усиливается во время глубокого дыхания и наклонов;
- боль между ребрами во время ходьбы;
- чувство давления вокруг груди;
- парестезии – изменение чувствительности;
- зуд, жжение;
- шелушение кожи;
- боли в области горла.
Ранняя симптоматика характерна для спондилоартроза грудного отдела:
- боль тянущего характера, локализующаяся в патологическом очаг, характерно ее усиление при движении, в случае защемления корешка боль иррадиирует по ходу межреберного нерва;
- скованность;
- парестезии: покалывания, онемение;
- дисфункция органов грудной клетки;
- формирование поверхностного, частого дыхания;
- при развитии спондилоартроза возможно искривление позвоночника.
Остеоартроз грудного отдела позвоночника формируется вследствие изменения костной ткани и межпозвоночных дисков. Отдельные элементы позвонков становятся более толстыми, связки теряют эластичность. На ранних стадиях болезни трудно диагностировать остеоартроз ввиду отсутствия специфических симптомов. На позднем этапе появляются следующие симптомы:
- периодические боли в спине и груди не причиняют острого дискомфорта, нарастают плавно, в течение нескольких месяцев, усиливаются во время наклонов, выполнения физической работы, на высоте вдоха.
- «грудной прострел» — острая, резкая боль, пациенты, перенесшие такой симптом остеоартроза, сравнивают его с ударом ножом между лопаток; болевые ощущения усугубляются при разгибании после продолжительного нахождения в положении сидя, затрудняется вдох, мышцы напряжены;
- редко развивается корешковый синдром.
Ощущение несильных болей в позвоночнике не означает, что болезнь находится на ранней стадии развития. Наоборот, это сигнал того, что остеоартроз уже развился. При отсутствии терапии эта болезнь приводит к осложнениям, одно из них – межпозвоночная грыжа.
Межпозвоночная грыжа грудного отдела чаще всего формируется в нижних позвонках, рядом с поясницей. При своем разрастании сдавливает спинномозговые корешки. Именно это провоцирует развитие нарушений. В начальной стадии пациент ощущает жжение, дискомфорт и ограничение подвижности. По мере прогрессирования заболевания присоединяются следующие симптомы:
- болезненность между лопаток;
- боли в области желудка и сердца различной интенсивности: от ноющей до острой;
нарушение дыхания; - слабость мышц;
- нарушение чувствительности верхних конечностей;
- парез рук;
- при тяжелом течении и обширности поражения возможно развитие паралича;
нарушение осанки.
Болезненные ощущения возникают при выполнении каких-либо движений: при поднятии рук, даже при ходьбе. Чем заболевание запущеннее, тем сильнее выражены проявления, а чем больше грыжа давит на корешки и спинной мозг, тем проявления разнообразней.
Осложнения
Без должного лечения ДДЗП приводят к возникновению патологии в близлежащих тканях, дисфункции органов грудной клетки. Вследствие сдавливания нервов и кровеносных сосудов формируется вегето-сосудистая дистония, проявляющаяся головокружением, головной болью, в тяжелых случаях обмороками.
На фоне усталости развиваются панические атаки – внезапные неконтролируемые приступы страха, сопровождаемые частым сердцебиением и нехваткой воздуха. Вследствие замещения корешков спинного мозга грудного отдела формируется межреберная невралгия, имеющая схожие признаки с другими болезнями: поражениями сердца и органов дыхания.
Диагностика
Для диагностики ДДЗП используются рентгенография, миелография, компьютерная и магнитно-резонансная томография.
В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
Миелография позволяет исследовать спинной мозг путем введений контрастного вещества под оболочку спинного мозга. Таким образом, обнаруживаются участки сужения. Миелография – сложная инвазивная процедура, поэтому выполнение ее возможно только при наличии подозрения на стеноз.
Компьютерная и магнитно-резонансная томография по сравнению с другими методами дают больше информации. Обнаруживаются следующая МР-дегенеративно-дистрофических изменений: в связи со снижением количества жидкости, пораженные диски выглядят темнее здоровых, хрящевая пластина тела стерта, наблюдаются разрывы, протрузии, грыжевые выпячивания.
Лечение
Задачи, стоящие перед врачом и пациентом при лечении дистрофических изменений позвоночника: купирование болевого синдрома, снижение скорости протекания процессов разрушения, восстановление структуры хрящевой и костной тканей, возвращение подвижности позвоночному столу. Терапия должна быть комплексной, в нее входят следующие составляющие:
- диета;
- медикаментозная терапия;
- использование ортопедического корсета;
- мануальная терапия и массаж;
- лечебная физкультура;
- физиотерапия;
- хирургическое лечение.
При обнаружении подобного заболевания обязательно соблюдение диеты: продукты должны быть богаты витаминами, минералами, в том числе кальцием. В остром периоде лечение начинается с назначения постельного режима. Длится он обычно 4-6 дней. При необходимости применяется кратковременная иммобилизация – ношение поддерживающих устройств, способствуют уменьшению нагрузки. По мене стихания симптоматики обычная двигательная активность должна возвращаться постепенно.
Медикаментозный метод лечения ДДЗП предусматривает назначение следующих видов препаратов:
- нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);
- анальгетики, в том числе блокады;
- миорелаксанты для снятия спазма мышц (мидокалм, сирдалуд);
- витаминотерапия и прием минеральных комплексов;
- седативные средства (целекоксиб, мовалис);
- хондропротекторы (терфлекс, хондроитин);
- сосудистые препараты (трентал).
Анальгетики используются осторожно, так как они не устраняют причин патологии, а только позволяют лечить симптомы болезни. После стихания активной симптоматики проводится терапия с помощью массажа и мануальной терапии. Эти техники позволяют снять напряженность спины, снизить болевой синдром. Рекомендуется выполнять подобные процедуры только у профессиональных массажистов.
Упражнения лечебной физкультуры проводится под контролем специалиста, а после стихания симптоматики и облегчения состояния больного, можно продолжить занятия в домашних условиях. Специальные упражнения позволяют устранить скованность позвоночника и укрепить мышечную составляющую спины. ЛФК помогает снизить скорость протекания патологического процесса и улучшает обмен веществ. Возвращает правильную осанку, повышает подвижность позвонков и эластичность всех компонентов связочно-суставного аппарата позвоночника.
Среди физиотерапевтических существует большое количество методик, позволяющих снять болевой синдром и расслабить мышцы. Наиболее распространены электрофорез, индуктотермия и ультразвуковая терапия. УЗ-терапия снимает воспаление и боль, улучшает микроциркуляцию в тканях. Во время электрофореза организм больного подвергается действия электрического тока с одновременным введением лекарственных средств. При индуктотермии путем воздействия магнитного поля ткани прогреваются, улучшается кровообращение, снимается боль. Лазеротерапия повышает питание межпозвоночных дисков, освобождает нервные корешки от сдавливания.
Хирургическое лечение проводится в тяжелых, запущенных случаях. Принципом оперативного вмешательства является освобождение корешков от сдавливания: удаление грыжи или сустава. В случае необходимости проводится фиксация позвоночника конструкциями из металлов или установка специальных трансплантатов.
Показания к хирургическому вмешательству:
- сильная запущенность болезни;
- стремительное течение;
- ярко выраженные неврологические проявления;
- сильный болевой синдром;
- отсутствие необходимого эффекта от консервативных методов лечения.
Профилактика
Сохранить здоровье позвоночника позволяет соблюдение простых правил:
- избегать переохлаждения;
- укреплять мышечный корсет;
- не находиться долго в одной позе;
- соблюдать правильное питание;
- носить удобную одежду;
- контролировать вес;
- отказаться от алкоголя и курения;
- утром вставать сразу на две ноги для равномерной нагрузки на позвоночник;
- держать спину прямо;
- спать на твердом матрасе.
Дистрофические заболевания грудного отдела позвоночника развиваются постепенно, часто скрыто, но небольшая выраженность симптомов не говорит о легком течении заболевания. Кроме неудобств во время выполнения повседневных дел, осложненные ДДЗП могут стать причиной потери подвижности и привести к развитию инвалидности. В случае обнаружения признаков болезни следует немедленно обратиться к врачу – ранняя диагностика позволяет снизить срок лечения и увеличить вероятность полного восстановления функций позвоночника.
(5 оценок, среднее: 4,80 из 5)
Загрузка…
Источник
