Функциональные изменения позвоночника что это такое
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
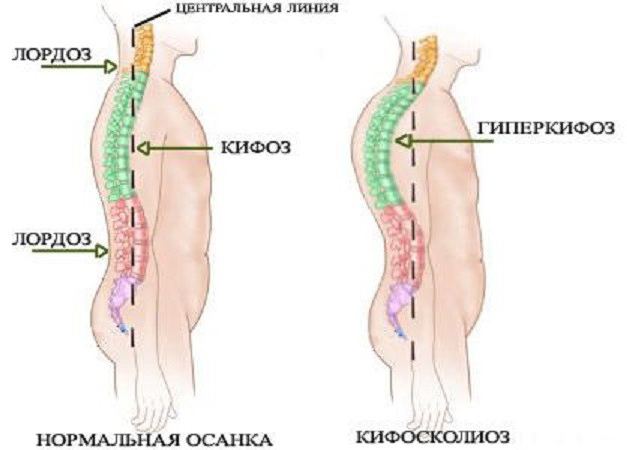
Физиологические изгибы позвоночного столба
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве — это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.

Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
Консервативные методы:
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
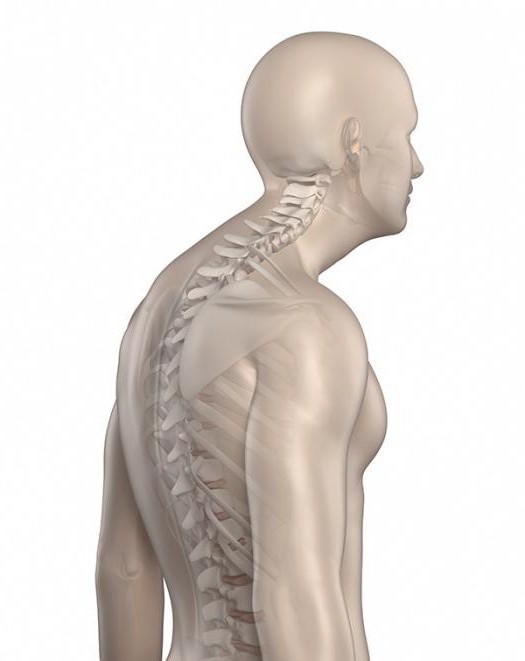
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиоз
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
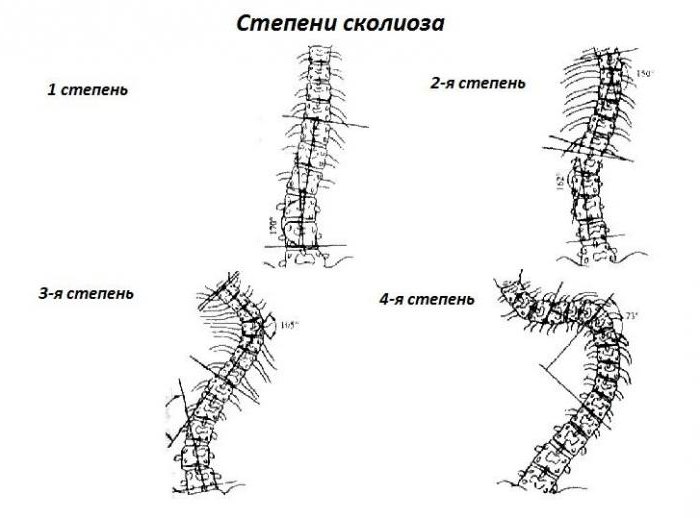
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Источник
Позвоночный столб и суставы являются единой биологической системой, моментально включающейся в патологический процесс при любой болезни человека. В последние годы появилось много работ по изучению свойств прочности позвоночного столба, результаты которых выявили в некоторых случаях несколько неожиданные факты. Исследования показали, что в том случае, когда сила давления достигает критической величины, разрушаются в первую очередь замыкательные пластинки, затем сами позвонки и только после этого студенистое ядро и фиброзное кольцо. Оказалось, таким образом, что между давлением, которое воздействует на позвоночник, и давлением, которое он в состоянии выдержать, существует большая разница. В связи с этим начался поиск дополнительных компенсаторных механизмов.
Позвоночный столб можно рассматривать как эластическую колонну, составленную из множества элементов, опирающуюся на мышцы и две камеры — брюшную и грудную полости. По мере повышения давления в брюшной и грудной полостях в связи с сокращением соответствующих мышц происходит стабилизация позвоночника, он получает опору в результате своеобразного «шинирования”. Давление в грудной полости повышается в результате сокращения межреберных мышц, мышц плечевого пояса и диафрагмы. Давление внутри брюшной полости увеличивается при сокращении мьшц живота и диафрагмы.
При физическом напряжении давление внутри грудной полости ниже, чем в брюшной полости, но в первом случае оно поддерживается на более постоянном уровне. Однако, когда совершаемое усилие действует в течение длительного времени, давление внутри грудной полости не может удерживаться на одном уровне в связи с истощением запаса поступившего при вдохе воздуха, в то время как внутрибрюшное давление может поддерживаться на протяжении продолжительного периода.
Сокращение межреберных мышц и мышц плечевого пояса придает жесткость грудной клетке, которая, таким образом, принимает на себя часть давления, приходящегося на грудной отдел позвоночника. В результате этого силы давления, действующие на грудной отдел позвоночника, уменьшаются на 50%. Подобным же образом брюшная полость (вследствие сокращения диафрагмы и мышц живота) разгружает поясничный отдел позвоночника. Этот механизм способен уменьшить давление, приходящееся на межпозвоночный диск, приблизительно на 50%.
Основную роль в статике и динамике позвоночника играют мышцы, выпрямляющие позвоночник. Они проходят по обе стороны остистых отростков от основания черепа до крестца. Главным антагонистом глубоких мышц спины являются прямые и косые мышцы живота, называемые еще сгибателями туловища. Обе антагонистические группы мышц действуют на противоположных концах двуплечевого рычага, точкой опоры которого являются студенистые ядра межпозвоночных дисков. Прямые и косые мышцы живота действуют со стороны длинного плеча силы, который образован ребрами, а мышцы, выпрямляющие позвоночник, — со стороны очень короткого плеча, которое образовано поперечными и остистыми отростками и углами ребер.
Каждый раз, когда нарушается симметричность активных усилий даже в нормальных физиологических условиях, наступает изменение конфигурации позвоночника. Благодаря физиологическим изгибам (шейный и поясничный лордозы, грудной и крестцово-копчиковый кифозы) позвоночный столб может выдерживать осевую нагрузку в 18 раз больше, чем бетонный столб такой же толщины. Это возможно в связи с тем, что при наличии изгибов сила нагрузки распределяется равномерно по всему позвоночнику, а у бетонного столба возникают критические точки, где появляются трещины, и он ломается.
Основные виды функциональных нарушений в позвоночнике развиваются по типу сглаженности или увеличения изгибов. Позвоночник является единым осевым органом, разделение его на разные анатомические отделы условно, поэтому не может быть гиперлордоза в шейном отделе позвоночника при сглаженности лордоза в поясничном, и наоборот.
Нами систематизированы основные типы функциональных нарушений при сглаженном и гиперлордотическом вариантах изменений в позвоночнике. При сглаженности физиологических изгибов позвоночника развивается сгибательный тип функциональных нарушений, характеризующийся сгорбленным вынужденным положением больного. Он включает в себя:
1) ограничение подвижности в двигательных сегментах шейного отдела позвоночника, в том числе и в области головных суставов;
2) синдром нижней косой мышцы головы;
3) поражения глубоких сгибателей шеи и грудиноключичнососцевидной мышцы;
4) синдром передней лестничной мышцы;
5) синдром верхнелопаточной области (синдром мышцы, поднимающей лопатку);
6) синдром передней грудной стенки;
7) в части случаев синдром плечелопаточного периартроза;
8) в части случаев синдром наружного локтевого эпикондилеза;
9) ограничение подвижности I ребра, в части случаев I-IV ребер, суставов ключицы;
10) синдром сглаженности поясничного лордоза;
11) синдром паравертебральных мышц;
12) ограничение подвижности в двигательных сегментах поясничного и нижнегрудного отделов позвоночника: в поясничном — сгибания и нижнегрудном — разгибания;
13) ограничение подвижности в крестцово-подвздошном суставе;
14) синдром приводящих мышц бедра;
15) синдром подвздошно-поясничных мышц.
Особенно важно учитывать тип функциональных нарушений у больных, перенесших органическое заболевание позвоночника — грыжу межпозвоночного диска. Как известно из литературных данных, в течение 2,5-6 лет в результате фибротизации пораженного межпозвоночного диска происходит процесс спонтанного выздоровления, вышележащий позвонок срастается с нижележащим и образуется органический блок — анкилоз (полная неподвижность). Другие отделы позвоночника берут на себя функцию движения.
У некоторых больных начинает страдать вышележащий двигательный сегмент позвоночника с межпозвоночным диском, где начинает образовываться протрузия. В пояснично-грудном переходе при разгибании появляется болезненность и функциональное ограничение подвижности с возникновением рефлекторных люмбалгии, торакалгии, люмбоишиалгии, легко устраняемых методами мануальной терапии. Однако все эти больные фигурируют в поликлинике с грыжей диска LIV-LIV или LV-SI, большинство имеют II или III группы инвалидности, некоторые в течение 7-10 лет. В результате социального “вхождения” в болезнь вылечить полностью таких больных очень трудно.
При увеличении физиологических изгибов в позвоночнике развивается разгибательный тип функциональных нарушений, характеризующийся выпрямленной “горделивой” походкой больного и ограничением разгибания в поясничном и шейном отделах позвоночника при манифестации клинических проявлений заболевания. Он включает в себя:
1) ограничение подвижности в двигательных сегментах среднешейного и шейно-грудного отделов позвоночника;
2) цервикалгию мышц — разгибателей шеи;
3) в части случаев синдром внутреннего локтевого эпикондилеза;
4) ограничение подвижности в двигательных сегментах грудного отдела позвоночника;
5) синдром поясничного гиперлордоза;
6) ограничение разгибания в двигательных сегментах поясничного отдела позвоночника: LI-LII и LII-LIII, в части случаев LIII-LIV;
7) синдром задней группы мышц бедра;
8) синдром отводящих мышц бедра;
9) синдром грушевидной мышцы;
10) синдром кокцигодинии.
Приведенные типы функциональных
нарушений встречаются у подавляющего большинства больных, но в части случаев могут быть и смешанные типы например, при сгибательном типе обнаруживается синдром грушевидной мышцы и др.
Различные варианты дегенеративнодистрофического поражения позвоночника имеют свои патогенетические особенности в развитии клинической картины. На начальных этапах развития дегенеративного процесса изменения биохимизма в тканях позвоночника приводят к ирритации рецепторов си-нувертебрального нерва. Длительное раздражение чувствительных рецепторов связочного аппарата позвоночника и суставных поверхностей дугоотростчатых суставов ведет к рефлекторному возбуждению сегментарных нейронов спинного мозга. Результатом этого является рефлекторное напряжение мышц соответствующего миотома и появление локальной боли.
Для правильной формулировки диагноза в России принята классификация Антонова И.П., разработанная Проблемной комиссией “Заболевания периферической нервной системы”. От общепринятых в мировой литературе по мануальной терапии терминологии она отличается тем, что слово “вертебральный” заменено на “рефлекторный”, а слово “вертеброгенный” на “корешковый” или “компрессионный”. Приводим классификацию Антонова И.П.
А. Шейный отдел позвоночника.
I. Ирритативно-рефлекторные синдромы.
1. Цервикалгия.
2. Цервикокраниалгия (ирритация заднего шейного симпатического нерва).
3. Цервикобрахиалгия с мышечнотоническими, вегетативнососудистыми или нейродистрофическими проявлениями.
II. Корешковые синдромы.
III. Корешково-сосудистые синдромы (радикулоишемии).
Б. Грудной отдел позвоночника.
I. Ирритативно-рефлекторные синдромы.
1. Торакалгия.
2. Ирритативные мышечнотонические, вегетативновисцеральные и нейродистрофические проявления.
II. Корешковые синдромы.
III. Корешково-сосудистые синдромы (радикуломиелоишемии).
В. Пояснично-крестцовый отдел позвоночника.
I. Ирритативно-рефлекторные синдромы.
1. Люмбаго.
2. Люмбалгия.
3. Кокцикодиния.
4. Люмбоишиалгия с мышечнотоническими, вегетативнососудистыми или нейродистрофическими проявлениями.
II. Корешковые синдромы.
III. Корешково-сосудистые синдромы (артериальные, венозные радикулоишемии или радикуломиелоишемии).
Важное значение в классификации Антонова И.П. имеет оценка интенсивности болевого синдрома:
I степень — умеренно выраженный болевой синдром: боль появляется при резком переходе из одного положения тела в другое, при физических нагрузках, особенно в неудобных позах. Боль отсутствует в спокойном положении лежа и при умеренных движениях в постели, при кратковременном пребывании на ногах;
II степень — выраженный болевой синдром: боль появляется при малейшем движении больного в постели и исчезает в положении больного лежа;
III степень — резко выраженный болевой синдром: боль испытывается не только при движении, но и в покое, нарушает сон и лишь иногда утихает в вынужденном положении.
Парестезии по интенсивности разделяют на три степени:
I степень — появляются при статикодинамических нагрузках на позвоночник и исчезают в покое;
II степень — возникают в покое и усиливаются при статикодинамических нагрузках;
III степень — постоянные, слегка уменьшающиеся при разминании и растирании на зону парестезий.
Одним из ведущих неврологических симптомов при дегенеративно-дистрофических поражениях позвоночника является боль. Выделяют два вида болевых ощущений: быструю локальную или эпикритическую боль и медленную, задержанную, протопатическую (эволюционно более древнюю). Проводятся они по разным путям. Процесс передачи и обработки возбуждений, формирующих боль, обеспечивается структурами, расположенными на разных уровнях нервной системы. Следует отметить, что болевые импульсы передаются и по путям вегетативной нервной системы, в частности, через пограничный симпатический ствол и т. д.
Приток болевой импульсации к спинному мозгу регулируется антиноцицептивной системой, к которой относится желатинозная субстанция задних рогов. Мелзак Р. и Уолл П. на основании своих исследований выдвинули теорию “афферентного контроля потока боли”. Импульсация по быстропроводящим миелиновым волокнам (эпикритическая чувствительность) достигает спинного мозга раньше и блокирует болевую импульсацию, поступающую в спинной мозг позже, по толстым медленнопроводящим мякотным безмиелиновым волокнам (протопатическая чувствительность). По спиноталамическому тракту возбуждение достигает вентролатеральных ядер зрительного бугра. Ноцицептивные сигналы протопатической чувствительности проводятся по спиноретикулярному, спинотектальному и спинобульбарному путям. На стволовом уровне большое значение для проведения и интеграции ноцицептивных сигналов имеют ядра шва. В таблице 2 приводится дифференциально-диагностические признаки соматических и вегетативных болевых синдромов.

Источник
