Где сделать операцию на шейном позвоночнике
Хирург ортопед или нейрохирург может рекомендовать операцию на шейном отделе позвоночника, чтобы облегчить боль в шее, онемение, покалывание и слабость, восстановить функцию нервов и остановить или предотвратить нестабильность в шее.
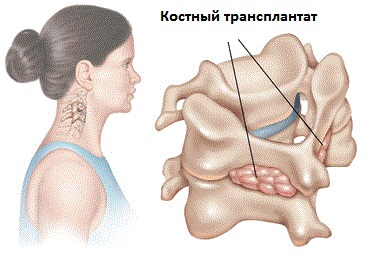
Операция на шейном отделе позвоночника может включать удаление диска или костной ткани, с проведением сращивания позвонков с помощью костного трансплантата либо спереди, либо позади позвоночного столба. Костный трансплантат может быть одного из двух типов: аутотрансплантат ( из кости самого пациента ) или аллотрансплантат (донорская кость ). Иногда металлические пластины и винты также используются для дальнейшей стабилизации позвоночника. Эти девайсы называются инструментариями. Когда позвонки стабилизируется с помощью операции , то избыточная подвижность исчезает и происходит восстановление функции нервных корешков .
Альтернативой сращению позвонков (спондилодезу) является замена межпозвонкового диска в шейном отделе позвоночника на искусственный диск, который позволяет восстановить движения в шее и стабилизировать позвоночник.
Показания для операции на шейном отделе позвоночника
Операция в этом отделе позвоночника может быть рекомендована при различных проблемах в позвоночнике. Как правило, операция может быть выполнена для лечения дегенеративных расстройств, травм или нестабильности. Эти состояния могут приводить к компрессии на спинной мозг или нервы, исходящие из позвоночника (нервные корешки).
Основные заболевания и состояния, при которых может быть рекомендовано оперативное лечение:
Дегенеративные заболевания
При дегенеративном заболевании дисков расстояния между позвонками сокращаются, вызывая изнашивание дисков, что может приводить к формированию грыжи диска.
Дегенеративные процессы также могут развиваться в суставах позвоночника (фасеточные суставы) или костных тканях с развитием спондилоартроза (спондилеза). Дегенеративные процессы в позвоночнике могут приводить к компрессии нервных структур (спинальный стеноз или компрессия корешка) с развитием такой симптоматики как боль, онемение, мышечная слабость или нарушении функции органов таза.
Деформация шейного отдела позвоночника
Пациентам с деформациями шейного отдела позвоночника, такими как гиперлордоз, операция по выпрямлению и стабилизации позвоночника может в значительной степени снизить симптоматику и улучшить качество жизни. Врожденные деформации или так называемые аномалии кранио-цервикальных или краниовертебральных переходов, могут влиять на шейный отдел позвоночника и быть причиной для проведения оперативного лечения .
Травмы. Поскольку шейный отдел позвоночника очень гибкий, то он подвержен травмам . Некоторые травмы могут вызвать перелом и / или дислокацию шейных позвонков. При тяжелой травме шеи спинной мозг также может быть поврежден. Пациентам с переломом, особенно с повреждением спинного мозга, проводят операцию, чтобы уменьшить давление на спинной мозг и стабилизировать позвоночник.
Нестабильность двигательных сегментов шейного отдела позвоночника вследствие различных патологических процессов может приводить к аномальной подвижности позвонков и воздействию на нервные структуры.
Ревизионная хирургия
Для коррекции деформации часто требуется ревизионная хирургия. Тип ревизии зависит от конкретной патологии .Операция может быть с доступом как спереди, так и сзади.
Частота осложнений от ревизионной хирургии шейного отдела позвоночника выше, чем при других оперативных методиках. После ревизионной хирургии сложнее также облегчить боль и восстановить нервную функцию . Пациенты также должны знать, что шанс на длительную боль в шее увеличивается при ревизионной хирургии.
Хирургия шейного отдела позвоночника: задачи и методики
Если дегенеративные изменения в шейном отделе позвоночника приводят к развитию миелопатии (дисфункции спинного мозга), радикулопатии (дисфункции нервных корешков), боли в шее или аномальной подвижности, то в таких случаях может потребоваться хирургическое вмешательство. Задача хирургического вмешательства — уменьшить боль и восстановить стабильность позвоночника.
Хирурги используют 2 основных хирургических метода для решения проблем в шейном отделе позвоночника:
- Декомпрессия: удаление ткани, которая оказывает давление на нервную структуру
- Стабилизация: ограничение движения между позвонками.
Эти 2 метода могут использоваться в комбинации или же пациенту может быть проведена просто операция по декомпрессии или просто операция по стабилизации.
Понимание декомпрессионной хирургии
Хирургические методики декомпрессии могут выполняться с передним или задним доступом к позвоночнику, в зависимости от того, как и где возникла компрессия нервной ткани.
При декомпрессии ткани, давящие на корешок или спинной мозг, удаляется хирургическим путем или создается больше пространства для того, чтобы на нервную ткань не оказывалось какого-либо воздействие. Основными типами хирургических процедур декомпрессии являются:
- Фораминотомия: если материал межпозвонкового диска или остеофит оказывает давление на корешок в области выхода из фораминального отверстия, то возможно проведение фораминотомии. Фораминотомия используется для увеличения межпозвонкового отверстия и таким образом устраняется компрессия.
- Ламинотомия: аналогична фораминотомии, но включает в себя создание отверстия в пластине для создания большего пространства для спинного мозга.
- Ламинэктомия: эктомия — это медицинский термин, означающий удаление. Ламинэктомия удаляет часть или всю пластину, чтобы уменьшить давление на спинной мозг.
- Фасетэктомия: включает удаление фасеточного сустава, чтобы уменьшить давление на выходящий из позвоночника нервный корешок.
- Ламинопластика: пластика означает формирование анатомической структуры для восстановления формы или функции. В случае с шейным отделом позвоночника ламинопластика представляет собой хирургическое формирование пластинки для того, чтобы создать больше места для спинного мозга.
- Каждая из приведенных выше методов декомпрессии выполняется со спины (задней) части позвоночника.
- Однако иногда хирургу необходимо выполнять декомпрессию с передней части позвоночника. Например, если межпозвоночный диск выпячивается в спинальный канал, его иногда нельзя удалить сзади, потому что спинной мозг мешает доступу. В таких случаях , декомпрессию обычно выполняют с переднего доступа к шее.
Методики передней декомпрессии:
- Дискэктомия: хирургическое удаление части или всего диска с грыжей диска.
- Корпэктомия: иногда материал диска встает между телом позвонка и спинным мозгом и не может быть удален только с помощью дискэктомии. В других случаях, между телом позвонка и спинным мозгом образуются костные шпоры (остеофиты). В этих ситуациях для доступа к диску может потребоваться удаление всего тела позвонка. Эта процедура называется corpectomy (corpus- означает, а ectomy — удаление).
- Транскорпоральная микродекомпрессия (TCMD): TCMD — это минимально инвазивная процедура, которая выполняется в шейном отделе позвоночника с переднего доступа. Процедура выполняется через небольшой канал, выполненный в теле позвонка для доступа и декомпрессии спинного мозга и нерва. TCMD может выполняться как отдельная процедура, так и в сочетании с передней дискэктомией и слиянием (ACDF) и / или полной замены диска.
- Стабилизация позвоночника
- Дискэктомия и корпэктомия обычно приводят к нестабильности в шейном отделе позвоночника. Нестабильность означает ненормальную подвижность позвонков, что повышает вероятность серьезного неврологического повреждения. В этих ситуациях часто необходимо хирургическими методами восстановить стабильность позвоночника.

Основные хирургические методы стабилизации:
- Слияние (спондилодез) — это сращение костей, обычно с помощью костного трансплантата или биологического вещества. Спондилодез прекращает избыточную подвижность между двумя позвонками и обеспечивает долгосрочную стабилизацию. Процедура в чем- то похожа на консолидацию костной ткани после перелома.
- При слиянии в шейном отдела позвоночника могут быть соединены как смежные тела позвонков, так и фасеточные суставы или ламины.
- Если спондилодез производится сзади, хирург обычно устанавливает полоски костного трансплантата с одной пластинки или боковой (боковой) массы на пластину или боковую массу ниже. Обычно костный трансплантат с течением времени прорастает в ткани фиксированных структур и стабилизирует два позвонка. Хирург может использовать подобную технику, чтобы одновременно фиксировать фасеточные суставы.
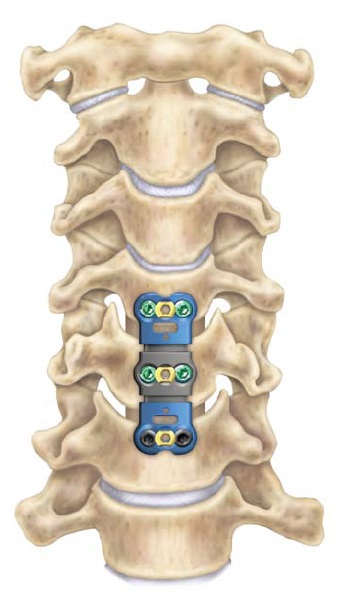
- Инструментарий: Задние шейные слияния могут быть дополнены специально разработанными фиксирующими устройствами, такими как скобки, винты, стержни и пластины. Эти устройства повышают стабильность и облегчают слияние.
Декомпрессии и слияние
Иногда хирург выполняет декомпрессию и слияние. Например, после дискэктомии между позвоночными телами появляется пространство. Этот промежуток обычно заполняется костным трансплантатом (из костной ткани таза пациента или из донорской кости ) или спейсером, который поддерживает позвоночник и способствует слиянию. Этот вид операции называется передней шейной дискэктомией и слиянием или ACDF.
Многие хирурги применяют фиксационные устройства (пластины с винтами) при переднем хирургическом доступе при выполнении ACDF или корпэктомии. Эти устройства помогают повысить стабильность при слиянии.
Искусственные диски
В последнее время многие хирурги при проведении операций на шейном отделе позвоночника используют новую технологию. Вместо того, чтобы проводить слияние позвонков после дискэктомии, хирурги вместо удаленного диска вставляют искусственный диск . Преимущество состоит в том, что искусственный диск позволяет пациенту сохранять нормальный объем движений в шее после операции. При проведении же слияния объем движений в шее становится ограниченным.
Послеоперационное восстановление
Операция на шейном отделе позвоночника является сложной и требует тщательного выполнения ряда мер:
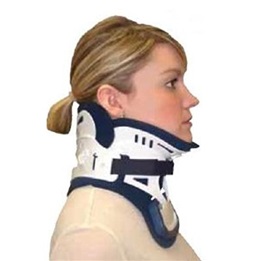
- После операции для полной регенерации потребуется несколько месяцев. С целью ограничения движения шеи и обеспечения поддержки, после операции часто рекомендуется шейный корсет. Ограничение движения шеи способствует эффективному сращению позвонков. Важно, чтобы пациент отдыхал.
- Пациентам рекомендуется возобновить медленную ходьбу как можно раньше после операции. Необходимо постепенно увеличивать длительность ходьбы, и если пациенту трудно ходить в первые несколько дней после операции, тогда лучше исключить ходьбу. О начале ходьбы необходимо проконсультируйтесь с лечащим врачом . Желательно ходить по 10-15 минут в день.
- Необходимо избегать подъема тяжелых грузов, разгибания, выполнения работ руками над головой и резких или сильных поворотов шеи. Нельзя проводить какие-либо действия, которые оказывают нагрузку на мышцы шеи. Вождение также не допускается после операции. Пациенту через 3-4 месяца после операции необходимо подключить занятия ЛФК. Но физические упражнения возможны только после того ,как сращение костей произошло должным образом .
- Период времени, в течение которого кости полностью срастаются (сливаются), варьируется от пациента к пациенту. Это также во многом зависит от того, какой метод был использован для хирургического сращения костей. Если хирург использовал собственную кость пациента или инструментарий для хирургического слияния, то тогда кости сливаются довольно быстро, примерно через 3-4 месяца. Но, если используется костный трансплантат донора, то для слияния костей требуется более длительное время (в течение 6-9 месяцев). Время восстановления будет еще больше увеличиваться, если пациент слишком физически активен, выполняет работы с руками над головой и держит шею произвольно в любом направлении. С каждым днем ??пациент испытывает меньше дискомфорта. Также будет изменяться время, необходимое для возвращения пациента к нормальной деятельности. Некоторым может потребоваться 3-6 месяцев, в то время как некоторым для полного излечения может потребоваться год.
- Если пациент замечает какие-либо признаки инфекции, отечности, покраснения или уплотнения в месте операции или разреза, то ему необходимо обязательно попасть на прием к лечащему врачу. Для лечения сильной боли после операции врач может назначить наркотические обезболивающие. Постепенно, по мере того, как боль уменьшается, врач переходит к обычным анальгетикам. В течение нескольких месяцев после операции следует избегать определенных обезболивающих препаратов и нестероидных противовоспалительных препаратов (НПВП), таких как аспирин, напроксен, ибупрофен и ингибиторы СОХ-2.
- Последующие плановые встречи с лечащим врачом – хирургом абсолютно необходимы для оценки процесса восстановления и проверки надежности хирургических имплантатов или искусственного диска. При наличии стойкого болевого синдрома врач может назначить определенные диагностические тесты, такие как МСКТ или МРТ ,ЭМГ(ЭНМГ). Также важно, чтобы пациент своевременно принимал лекарства, назначенные врачом.
- Курение — большой враг на пути к выздоровлению. Курение не должно возобновляться после операции, потому что никотин нарушает или препятствует процессу заживления кости, который необходим для успешного слияния. Курение также увеличивает риск осложнений после операции.
- Диета — еще один важный аспект восстановления. Пациент должен использовать здоровую и питательную диету, чтобы произошло восстановление мышечной и костной ткани. В рацион необходимы включить белки животного происхождения , так как они содержат все незаменимые аминокислоты, в то время как вегетарианские источники не содержат некоторых аминокислот. Сбалансированная диета помогает в заживлении и выздоровлении.
- Члены семьи и близкие должны оказать поддержку пациенту, чтобы он / она могли избавиться от эмоционального стресса. Пациент испытывает большой стресс во время операции, и, следовательно, хороший уход и поддержка со стороны членов семьи после операции окажут огромную помощь в смягчении стресса.
Риски и осложнения
Никакая операция не лишена определенных рисков и осложнений. Так как операция на шейном отделе позвоночника осуществляется с помощью переднего или заднего цервикального доступа, необходимо знать риски и осложнения, связанные с каждым из этих доступов:
Риски передней цервикальной дискэктомии и слияния (ACDF)
- Наиболее распространенным осложнением и риском этой операции является дисфагия, которую можно легко объяснить трудностями глотания. Пищевод, который находится прямо перед позвоночником, должен быть сдвинут и мобилизован во время хирургического процесса, чтобы предотвратить состояние дисфагии. При правильном лечении, дисфагия может исчезнуть в течение нескольких дней или недель. Но главная угроза может заключаться в том, что дисфагия, если она развивается, может оставаться постоянной.
- Сращение костного трансплантата может не состояться, с развитием псевдоартроза
- Неспособность облегчить симптомы или устранить причину операции
- Повреждение спинного мозга или нервного корешка. Однако такое осложнение встречается очень редко
- Иногда может быть кровотечение. Оно может возникнуть в том случае, если повреждается кровеносный сосуд шеи
- Во время операции возможно повреждение трахеи или пищевода
- Возможно повреждение голосовых связок из-за повреждения гортани
- Утечка спинномозговой жидкости (ликворея)
- Шансы заражения минимальны, но их нельзя полностью игнорировать
- Гематома
- Серома (утечка сыворотки из поврежденных лимфатических и кровеносных сосудов)
Риски при декомпрессионных операциях с задним доступом
- Повреждение нервного корешка и спинного мозга
- Рецидив грыжи диска
- Дуральная утечка (состояние, при котором тонкое покрытие спинного мозга, называемое твердой мозговой оболочкой, повреждается инструментом хирурга)
- Инфекция может возникать во время операции, так как глубокие внутренние части тела подвергаются воздействию воздуха в течение длительного времени
- Определенная кровопотеря неизбежна, так как это сложная хирургическая процедура, и хирург должен выполнять рассечение различных тканей
- Продолжающаяся боль в области шеи или в месте операции
Операция на шейном отделе позвоночника рекомендуется врачом только в том случае, если медикаменты и другие нехирургические процедуры, такие как физиотерапия ЛФК и т.д., не позволяют облегчить симптоматику или восстановить стабильность двигательных сегментов.
Как правило, современные оперативные методики позволяют пациенту восстановиться в течение нескольких месяцев. Тем не менее, надо понимать, что любое оперативное вмешательство, тем более, в шейном отделе позвоночника это очень сильный стресс и не доводить состояние здоровья до той черты, когда уже не избежать операции.
Источник
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- микрохирургическая дискэктомия – иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа;
- ламинэктомия – частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок;
- эндоскопическая операция – методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях;
- нуклеопластика – «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
Импланты шейного отдела позвоночника на рентгене.
- вертебропластика – операция, при которой в поврежденное тело позвонка «заливается» высокопрочный костный цемент для восстановления его целостности и прочности (делается при компрессионных переломах позвонков, гемангиомах, остеопорозе);
- трансплантация – вживление фрагмента костной ткани, взятой у пациента, с целью закрытия образовавшегося дефекта после операции, например, для заполнения пространства между позвонками и их фиксации после извлечения межпозвоночного диска;
- имплантация – это, как правило, установкаспециальных динамических или неподвижных металлоконструкций (часто при шейно-грудном сколиозе) или протезирование искусственного межпозвонкового диска.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Источник
