Иннервация руки и позвоночник
Тут мне потребовалось немного времени, чтобы разобраться, так как много цифр, и много нужно запомнить. Но понять тут все просто.
Итак. Рука иннервируется 5 основными нервами, которые исходят из 5 отверстий в позвонках из спинного мозга. 4 из них находятся в шейном отделе позвоночника, и 1 — в грудном. Позвонки называются С5, С6, С7, С8, Т1.
рис.1
На рис. 2 — передняя поверхность правой руки, область бицепса. Тут видно, что 3 из этих нервов находятся ближе к передней поверхности, а 2 — ближе к задней. 3 верхних нерва образуют букву М и отвечают за иннервацию передней части руки. 2 нижних иннервируют заднюю часть руки (плечо, трицепс и тд, об этом дальше).
рис.2
Названия нервов:
Группа с буквой М:
Верхний нерв — Мышечно-кожный
Средний — Срединный
Нижний — Локтевой
Синяя ветка:
Верхнее маленькое отвлетвление — Подмышечный нерв
Нижняя толстая ветка — Лучевой или радиальный нерв
Если нерв содержит волокна из более высоко расположенных отделов позвоночника, то он отвечает за работу верхней части руки, если из нижних — соответственно, нижней.
Таким образом, работа каждого нерва зависит и от того, находится ли они в передней части руки или в задней, и от того, из каких пунктов они исходят.
Теперь подробнее о том, кто за что отвечает.
1. Мышечно-кожный нерв, Musculocutaneous Nerve, — создан из волокон нервов С5 и С6. Только он отвечает за работу верхней передней части руки (плеча). Это область бицепса. Помимо этого, он частично разделяет работу с другими нервами в части предплечья (на рис. эта часть обозначена зеленым цветом). Вверху рисунка хорошо видно букву М и как оттуда исходит этот нерв.
рис. 3
Красным на рисунке ниже обведены области, которые двигаются за счет него — плечо, локть.
рис. 4
2. Срединный нерв, Median Nerve — C6-T1. Тут сразу должно быть понятно, что если задействованы волокна из самого нижнего иннервирующего отдела, то этот нерв должен работать в нижней части руки. На рис. 5 области его действия обозначены синим цветом. Подробнее об этом нерве напишу отдельно в посте про карпальный синдром.
рис. 5
Рис. 6 — Он тоже участвует в работе локтя. Логично, ведь у него, как у мышечно-кожного нерва есть волокна из С6.
рис. 6
3. Локтевой нерв, Ulnar Nerve — С8-Т1. Легко запомнить название, так как он проходит в области локтевой кости (англ. название — Ulna). И понятно, что он будет задействовать самые нижние части руки. На рис. 7 они обозначены красным и синим на ладони. Он иннервирует почти все внутренние мышцы ладони, остальную часть иннервирует срединный нерв. И половину предплечья со стороны локтевой кости.
рис. 7
4. Подмышечный нерв, Axillary Nerve — С5-С6. Те же исходные точки, что и у мышечно-кожного, но поскольку находится он сзади, то контролирует верхнюю часть задней поверхности руки. На рис. 8 — правая рука, вид со стороны спины. Стрелками показаны области, которые он задействует — дельту плеча и малую круглую мышцу. О мышцах я напишу потом подробнее, так что пока можно не запоминать. Но из этого можно понять, что этот нерв действует только в верхней части руки, в области плеча.
рис. 8
5. Лучевой нерв, Radial Nerve — С5-С8. На рис. 9 — правая рука, вид сзади. Синим обозначены области, которые он иннервирует. Трицепс и мышцы задней стороны предплечья. Он участвует в сгибании локтя и запястья. Так же он воздействует на работу большого пальца и пальцев. Поскольку у него нет волокон из Т1, то на область ладони и пальцев он воздействует за счет сухожилий. Их легко нащупать на тыльной стороне ладони, они идут от запястья к пальцам. Эти сухожилия прикреплены к мышцам, которые находятся в предплечье, и которые он иннервирует. А внутренние мышцы ладони он не иннервирует.
The end)
Источник
Спинномозговые нервы в норме и при болезни
Каждый спинномозговой нерв дает начало своей возвратной ветви, которая обеспечивает твердую мозговую оболочку, заднюю продольную связку позвоночника и межпозвонковый диск механорецепторами и рецепторами боли. Каждый синовиальный фасеточный (межпозвонковый) сустав (сустав между суставными отростками позвонков) иннервируют три близлежащих спинномозговых нерва. Боль, вызванная прямым повреждением или заболеванием перечисленных выше структур, проецируется на участок кожи, иннервируемый соответствующими задними ветвями.
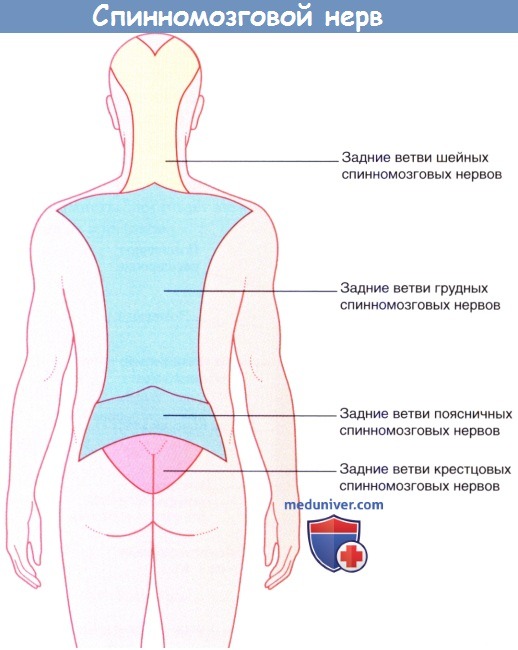
Иннервация кожи задними ветвями спинномозговых нервов.
а) Зоны сегментарной чувствительной иннервации: дерматомы. Дерматом — это участок кожи, иннервируемый нервными волокнами одного заднего нервного корешка. Дерматомы «правильной формы» существуют только у эмбриона, позднее их очертания искажаются из-за роста конечностей. Спинномозговые нервы сегментов С5-Т1 спинного мозга идут в верхнюю конечность, поэтому дерматом С4 в области угла грудины примыкает к дерматому Т2.
Спинномозговые нервы сегментов L2-S2 спинного мозга идут в нижнюю конечность, поэтому дерматом L2 в области над ягодицами примыкает к дерматому S3. Схемы, подобные представленной на рисунке ниже, не отражают смешанную иннервацию кожи в области, иннервируемой несколькими следующими друг за другом задними нервными корешками.
Так, например, кожа на туловище над межреберными промежутками получает дополнительную импульсацию от спинномозговых нервов, находящихся сразу над и под основным иннервирующим нервом.
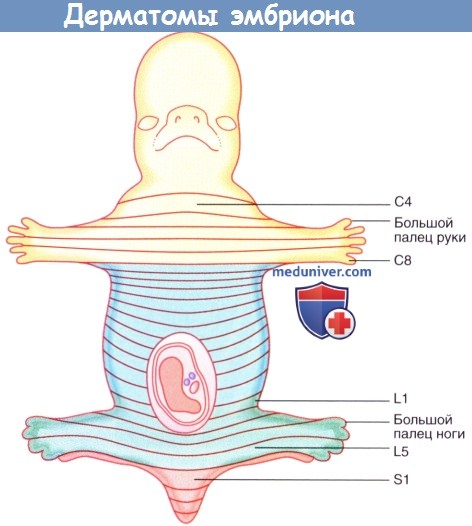
Дерматомы эмбриона.
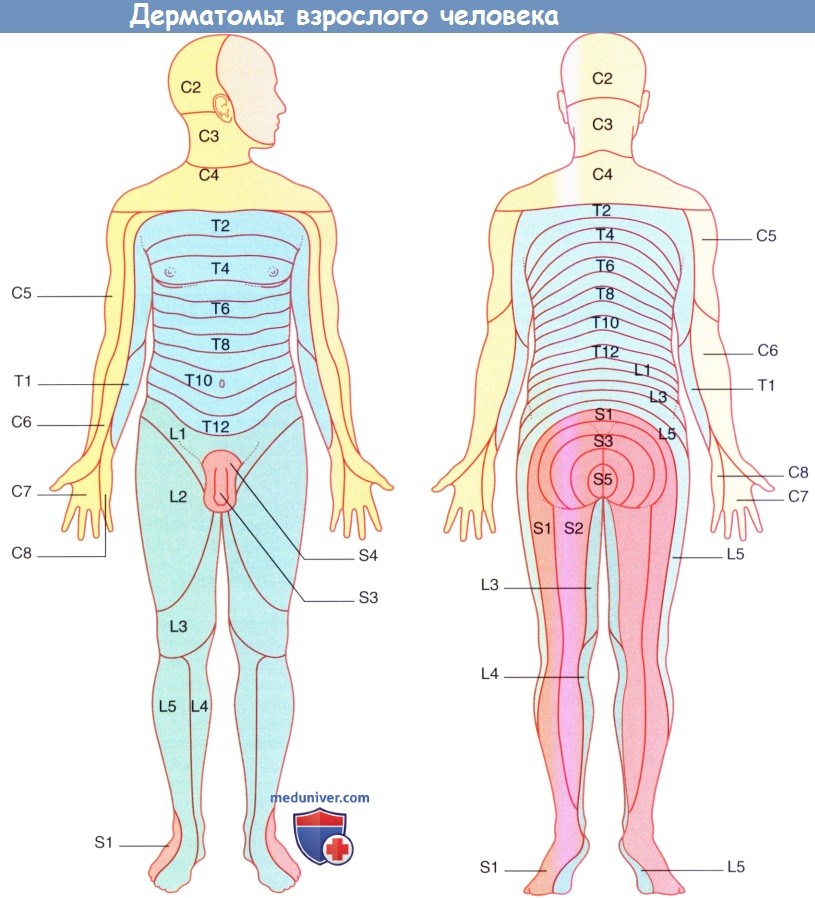
Дерматомы взрослого человека.
б) Зоны сегментарной двигательной иннервации. Каждая мышца верхней или нижней конечности получает иннервацию более чем от одного спинномозгового нерва, что обусловлено взаимным обменом импульсации в плечевом и пояснично-крестцовом сплетениях. Изменение сегментарной иннервации конечностей в зависимости от движений человека представлено на рисунке ниже.
Направляющиеся от центра к периферии чувствительные сегментарные нервы взаимодействуют с идущими от периферии к центру двигательными сегментарными нервами при осуществлении сгибательного или избегающего рефлекса. (Распространенный термин «сгибательный рефлекс» довольно условен, так как, например, стимуляция латеральной поверхности конечности может вызвать ее приведение, а не сгибание.)
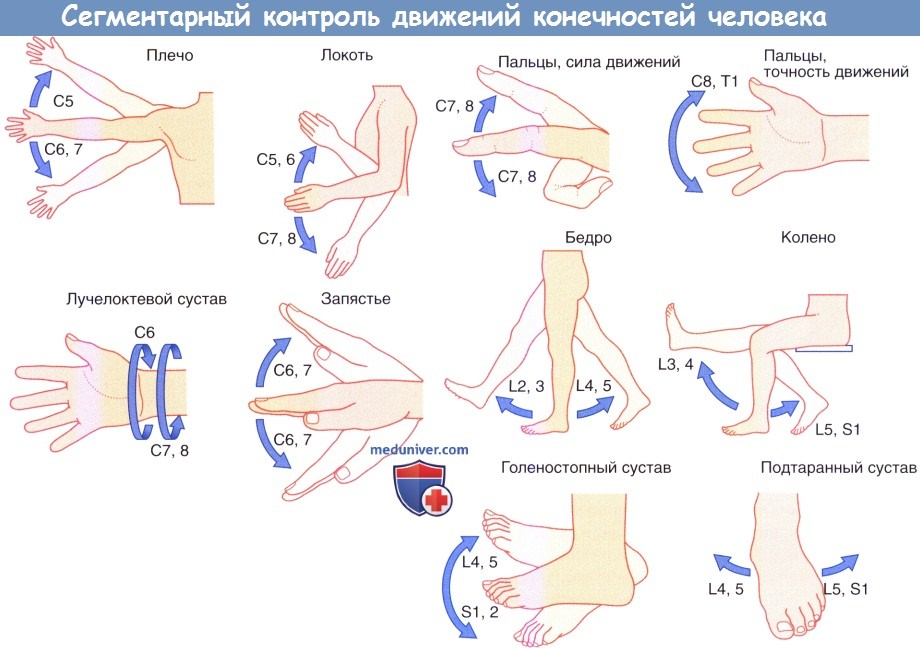
Сегментарный контроль движений конечностей человека.

в) Сгибательный рефлекс нижней конечности. На рисунке ниже показан сгибательный рефлекс нижней конечности при перекрестной тяге разгибателей.
(А) Начало опорной фазы движения с правой ноги.
(Б) Контакт ноги с острым предметом вызывает сгибательный рефлекс нижней конечности, одновременно с которым происходит перекрестный ответ мышц-разгибателей, необходимый для поддержки всей массы тела.
Последовательность событий:
1. Импульсы идут от подошвенных ноцицепторов по афферентным большеберцово-седалищным путям к телам ганглиев задних корешков, находящимся в межпозвонковых отверстиях на уровне L5-S1. Импульсация поднимается по конскому хвосту (б) и попадает в сегмент L5 спинного мозга. Часть импульсов распространяется вверх и вниз по тракту Лиссауэра (в) для активации сегментов L2-L4 и S1 спинного мозга.
2. Во всех пяти сегментах первичные ноцицептивные афференты возбуждают вставочные нейроны дуги сгибательного рефлекса, находящиеся в основании задних рогов (2а). Между ноцицептивными афферентами и конечными мотонейронами может существовать цепочка из нескольких последовательных вставочных нейронов. При этом аксоны медиально расположенных вставочных нейронов пересекают спинной мозг в его комиссуре, тем самым делая возможным переход возбуждения на контралатеральные вставочные нейроны (2б).
3. На стороне возбуждения α- и γ-мотонейроны сегментов L3-S1 спинного мозга осуществляют сокращение подвздошно-поясничной мышцы (а), мышц задней поверхности бедра (б), а также мышц, отвечающих за тыльное сгибание голеностопного сустава (г). При этом происходит активация ипсилательных ингибиторных вставочных нейронов 1а (не показаны на рисунке), отвечающих за ингибирование импульсации по мотонейронам антигравитационных мышц.
4. На контралатеральной стороне α- и γ-мотонейроны сегментов L2-L5 спинного мозга осуществляют сокращение большой ягодичной мышцы (не указана здесь) и четырехглавой мышцы бедра (в).
Обратите внимание: на рисунке не указаны переключающие нейроны спиноталамического тракта. Данные нейроны получают возбуждение в тракте Лиссауэра от ноцицептивных афферентных волокон, перенаправляя поток импульсации к участкам мозга, способным определить локализацию и природу первоначальных импульсов.
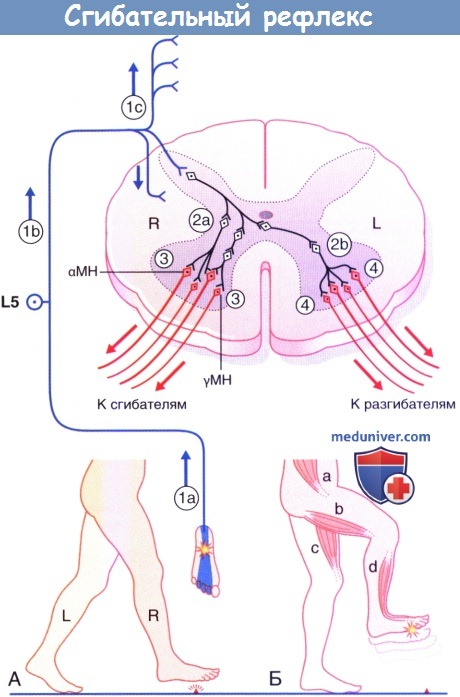
Сгибательный рефлекс. МН—мотонейрон.
в) Синдромы сдавления нервных корешков. Самые частые места возникновения сдавления нервных корешков внутри позвоночного канала — области наибольшей подвижности спинного мозга, т.е. нижний шейный и нижний поясничный уровни. Сдавление нервного корешка может проявляться пятью следующими симптомами.
1. Боль в мышцах, иннервируемых соответствующими спинномозговыми нервами.
2. Парестезии (онемение или покалывание) в области соответствующего дерматома.
3. Потеря кожной чувствительности, особенно при совпадении двух видов иннервации при поражении двух соседних дерматомов.
4. Двигательная слабость.
5. Потеря сухожильных рефлексов при поражении иннервации на соответствующем уровне.
Обратите внимание: синдромы компрессии (защемления) периферических нервов описаны в отдельной статье на сайте.
г) Компрессия нервных корешков:
1. Компрессия шейных нервных корешков. У 50 % пациентов в возрасте 50 лет и у 70 % пациентов в возрасте 70 лет межпозвонковые диски и синовиальные суставы шеи становятся мишенью для такого дегенеративного заболевания, как шейный спондилез Несмотря на то, что заболевание может поражать любые шейные межпозвонковые суставы, чаще всего дегенеративные патологические процессы развиваются на уровне шейного позвонка С6—центра вращения при сгибательных и разгибательных движениях шеи.
Располагающийся над позвонком С6 спинномозговой нерв и находящийся под позвонком С7 спинномозговой нерв могут сдавливаться в области межпозвонкового сустава при экструзии межпозвонкового диска или образовании костных выростов (остеофитов). При ситуациях, представленных на рисунках ниже, а также в таблице ниже возможно возникновение чувствительных и двигательных нарушений, а также нарушений рефлексов.
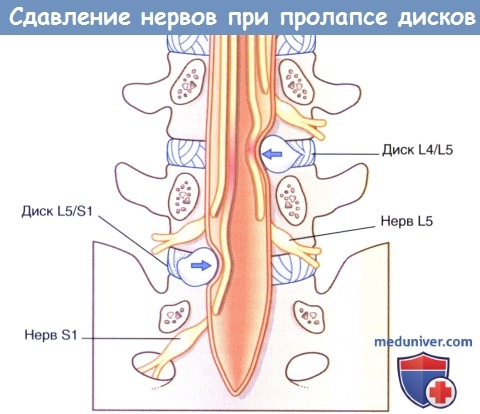
2. Компрессия пояснично-крестцовых нервных корешков. Стеноз позвоночного канала поясничного отдела позвоночника — термин, означающий сужение позвоночного канала поясничного отдела позвоночника из-за внедрения в него остеофитов или межпозвонкового диска (при его пролапсе). Место локализации 95 % пролапсов межпозвоночного диска — уровень сразу над или под последним поясничным позвонком. Типичное направление грыжеобразования—заднелатеральное, при котором происходит компрессия нервных корешков, идущих к следующему межпозвонковому отверстию.
При этом возникают такие симптомы, как боль в спине, обусловленная разрывом фиброзного кольца, и боль в ягодицах/бедре/ноге, обусловленная сдавлением задних нервных корешков (идущих к седалищному нерву). Боль усиливается при растяжении поврежденного корешка, например, если врач поднимает выпрямленную ногу пациента.
Пролапс межпозвонкового диска на уровне L4-L5 вызывает боль или парестезии в области дерматома L5. Двигательную слабость можно диагностировать при тыльном сгибании большого пальца ноги (а позднее—всех пальцев и лодыжки) и при эверсии стопы. Кроме того, двигательную слабость можно диагностировать при отведении бедра (тест проводят в положении пациента на боку).
При пролапсе межпозвонкового диска на уровне L5-S1 (наиболее частый вариант) симптомы субъективно ощущают в области задней поверхности ноги и подошвенной поверхности стопы (дерматом S1). Также можно выявить двигательную слабость при подошвенном сгибании стопы, снижение или отсутствие ахиллова рефлекса.
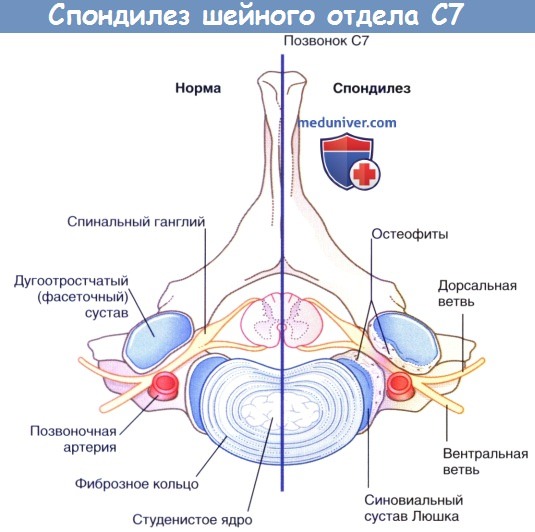
Спондилез шейного позвонка С7 справа.
Компрессия ствола спинномозгового нерва С7 остеофитами.

Сдавление нервов (стрелки) при заднелатеральном пролапсе двух нижних межпозвонковых дисков.
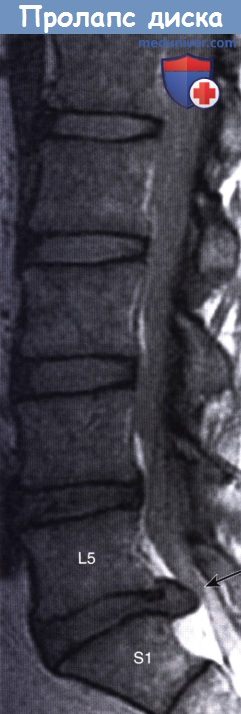
МРТ, сагиттальная проекция.
Определяется пролапс диска L5/S1 с компрессией cauda equina (стрелка).
д) Резюме. В эмбриогенезе нейроэпителиальные клетки спинного мозга митотически делятся в вентрикулярной зоне нервной трубки. После этого дочерние клетки переходят в промежуточную зону и дифференцируются до нейробластов или глиобластов. Аксоны развивающихся задних рогов спинного мозга образуются из спинальных ганглионарных клеток нервного гребня. Передние рога спинного мозга образуют аксоны, которые позднее формируют передние нервные корешки. Внешняя зона нервной трубки (маргинальная) содержит аксоны развивающихся нервных путей.
Каудальный конец спинного мозга развивается отдельно, из клеток каудальной зоны, связанной нервной трубкой. После 12-й недели развития начинается быстрый рост позвоночника, за счет которого нижний край спинного мозга перемещается выше в позвоночном канале; при рождении он соответствует уровню L2-L3, а еще через восемь недель—находится на уровне поясничных позвонков L1-L2. Результатом данного смещения становится прогрессирующее несоответствие между уровнем сегмента, от которого отходит нервный корешок, и уровнем межпозвонкового отверстия, через которое он выходит из позвоночного канала. Рефлекторные дуги представляют собой дорсальные нервные волокна мезенхимы позвонков; в норме расщепленное строение нервной трубки исчезает за счет объединения этих нервных волокон в спинномозговые нервы.
Спинной мозг и нервные корешки взрослого человека, находящиеся в субарахноидальном пространстве, покрыты мягкой мозговой оболочкой и прикреплены к твердой мозговой оболочке зубчатыми связками. В экстрадуральном пространстве расположены вены, по которым происходит отток крови от красного костного мозга позвонков. Данные вены не обладают клапанами, что делает возможным перемещение по ним раковых клеток. На уровне окончания спинного мозга расположен конский хвост, образованный парами спинномозговых нервов сегментов L3-S5.
По мере выхода через межпозвонковое отверстие (в котором расположен ганглий заднего корешка) спинномозговой нерв дает начало своей возвратной ветви, отвечающей за иннервацию связок и твердой мозговой оболочки.
Сегментарная чувствительная иннервация в норме проявляется дерматомным характером иннервации кожи задними корешками (посредством смешанных периферических нервов). Сегментарная двигательная иннервация проявляется в форме двигательной активности, осуществляемой специфическими группами мышц. Сдавление нервного корешка (например, при пролапсе межпозвонкового диска) может проявляться на сегментарном уровне мышечной болью, парестезиями в области определенных дерматомов, потерей кожной чувствительности, двигательной слабостью, потерей сухожильных рефлексов.
Поясничная (спинномозговая) пункция — процедура, при которой осуществляют аккуратное введение иглы в промежуток между остистыми отростками позвонков L3-L4 или L4-L5. Проведение данной процедуры противопоказано при подозрении на повышение внутричерепного давления. Спинальную анестезию осуществляют путем введения местного анестетика в поясничную цистерну; при эпидуральной анестезии анестетик вводят в поясничное эпидуральное пространство; при каудальной анестезии анестетик вводят через крестцовую щель.
Видео урок анатомии спинномозговых нервов и шейного нервного сплетения
— Вернуться в оглавление раздела «Неврология.»
Редактор: Искандер Милевски. Дата публикации: 14.11.2018
Источник
Поясничное сплетение (plexus lumbalis) формируется из передних ветвей верхних трех поясничных нервов (L1-L3), верхней части четвертого поясничного нерва (L4) и ветви от подреберного нерва (Th12) (n. subcostalis).
Топографически сплетение локализуется впереди поперечных отростков поясничных позвонков в толще m. psoas major.
Область иннервации сплетения: боковая и передняя стенки живота, половые органы и часть нижней конечности (рис. 5.25).

Рис. 5.25. Схема поясничного и крестцового сплетений
Схема поясничного и крестцового сплетений:
а — поясничное сплетение;
б — крестцовое сплетение;
1 — n. subcostalis;
2 — n. iliohypogastricus;
3 — n. ilioinguinalis;
4 — n. cutaneus femoris lateralis;
6 — n. genitofemoralis;
7 — n. obturatorius;
8 — truncus sympathicus;
9 — n. gluteus superior;
10 — n. gluteus inferior;
11 — n. coccygeus;
12 — n. pudendus;
13 — n. cutaneus femoris posterior;
14 — n. ischiadicus;
15 — m. piriformis.
От сплетения отходят короткие мышечные ветви (rami musculares) к mm. psoas major et minor, m. quadratus lumborum и mm. intertransversarii laterales lumborum. Нервы, отходящие от сплетения, выходят медиально от m. psoas major (n. obturatorius), прободают ее (m. genitofemoralis), выходят латерально от m. psoas major (все остальные) (рис. 5.26-5.28).

Рис. 5.26. Длинные ветви поясничного сплетения (задняя поверхность брюшной полости)

Рис. 5.27. Иннервация передней поверхности бедра

Рис. 5.28. Ветви поясничного сплетения и межреберные нервы
Длинные ветви поясничного сплетения (задняя поверхность брюшной полости) 1 — n. subcostalis; 2 — n. iliohypogastricus (подвздошно-подчревный нерв) — Th12-L1; выходит из-под латерального края m. psoas major. Иногда прободает ее и следует почти параллельно n. subcostalis.
На боковой стенке живота он лежит на внутренней поверхности m. transversus abdominis, на передней стенке живота — между m. transversus abdominis и m. obliquus abdominis internus, которые он иннервирует.
Помимо перечисленных мышц иннервирует m. obliqus abdominis externus, m. rectus abdominis, кожу верхнелатеральной части ягодичной области, верхнелатеральную область бедра (r. cutaneus lateralis), кожу надлобковой области (r. cutaneus anterior);
3 — n. genitofemoralis (бедренно-половой нерв) (L1-L2); прободает m. psoas major и делится на две ветви: r. genitalis et r. femoralis. R. genitalis прободает заднюю стенку пахового канала и иннервирует у мужчин m. cremaster и оболочки яичка, у женщин — круглую связку матки. R. femoralis проходит под пупартовой связкой и иннервирует кожу бедра под ней;
4 — n. ilioinguinalis; проходит в паховом канале, выходит через поверхностное кольцо, иннервирует кожу лобка и наружных половых органов;
5 — n. cutaneus, femoris lateralis; иннервирует кожу боковой поверхности бедра;
6 — n. femoralis;
7 — ramus femoralis et ramus genitalis (n. genitofemoralis);
8 — n. obturatorius;
9 — vena cava inferior;
10 — aorta abdominalis;
11 — mm. psoas major et minor;
12 — vesica urinaria;
13 — rectum.
Иннервация передней поверхности бедра
1 — n. femoralis (бедренный нерв) (L1-L4); проникая через lacuna musculorum, выходит на переднюю поверхность бедра. Его мышечные ветви (rami musculares) иннервируют m. quadriceps femoris, m. sartorius, m. pectineus. Иннервирует также кожу переднемедиальной поверхности бедра. Кожная ветвь бедренного нерва (n. saphenus — подкожный нерв) вначале проходит в canalis adductorius, где лежит впереди a. femoralis. Затем он прободает переднюю стенку канала и становится поверхностным, сопровождает v. saphena magna. В области коленного сустава отдает r. infrapatellaris, которая иннервирует кожу медиальной поверхности коленного сустава, надколенника и верхней части голени. N. saphenus доходит по медиальному краю стопы до большого пальца, иннервируя кожу медиальной поверхности голени и стопы;
2 — n. cutaneus femoris lateralis (латеральный кожный нерв бедра) (L1-L2). Идет по поверхности m. iliacus к spina iliaca anterior superior, прободает брюшную стенку, выходит на бедро и иннервирует кожу переднелатеральной поверхности бедра до уровня коленного сустава;
3 — n. obturatorius (запирательный нерв) (L2-L4); выходит из-под медиального края m. psoas major, проходит вперед и снаружи по крестцово-подвздошному сочленению, проходит через запирательный канал на бедро и иннервирует m. obturatorius externus, приводящие мышцы бедра, m. gracilis, m. pectineus, тазобедренный сустав и кожу медиальной поверхности бедра;
4 — n. saphenus;
5 — rami musculares n. femoralis;
6 — ligamentum inguinale;
7 — m. rectus femoris;
8 — m. sartorius;
9 — m. pectineus;
10 — m. adductor longus;
11 — m. vastus lateralis;
12 — m. vastus medialis.
Ветви поясничного сплетения и межреберные нервы:
1 — nn. intercostales;
2 — rr. cutanei anteriores;
3 — m. transversus abdominis;
4 — n. ilioinguinalis;
5 — n. iliohypogastricus;
6 — n. subcostalis;
7 — costa XII;
8 — rr. cutanei laterales.
И.М. Данилов, В.Н. Набойченко
Источник
