Каблуки после операции на позвоночнике

Итак, вы перенесли операционное лечение сколиоза. А что же дальше? Теперь необходимо придерживаться ряда советов, которые помогут снизить нагрузку на позвоночник, избежать болевого синдрома и просто облегчат жизнь!
Как правильно выбрать матрас?
Во время сна организм восстанавливается, но только в том случае, если кровать, а точнее, матрас, подобран правильно. Оптимальное решение – ортопедическая продукция, которая продаётся и в специализированных салонах, и в обыкновенных мебельных магазинах. Ортопедические матрасы принимают форму тела, позволяют позвоночнику расслабиться во время отдыха.

Отдайте предпочтение ортопедическому матрасу
Если приобретение ортопедической кровати не входит в ближайшие планы, нужно помнить о следующем:
- чтобы во время сна спина не «проваливалась», но и не испытывала дискомфорт, нужен упругий матрас средней жёсткости;
- небольшой валик под шеей снимет нагрузку с позвоночника и поможет поддерживать его форму во время сна.
Какую обувь носить?
Данный вопрос решается сугубо индивидуально. Опять же, можно подобрать ортопедические туфли, которые позволяют снизить нагрузку на позвоночник, служат профилактикой плоскостопия и других неприятных заболеваний.

Выбирайте удобную обувь, не злоупотребляйте каблуками
Любительницам каблуков стоит ограничить ношение обуви «экстремальной» высоты: такие модели значительно нагружают позвоночник, а многих девушек еще и провоцируют на сутулость (особенно после длительного времени, проведенного «на ногах»).
Девушкам и женщинам, перенесшим операцию по исправлению сколиоза, стоит носить обувь с каблуком 2,5-4 см.
По «особому» поводу можно надеть туфли на 7-ми сантиметровом каблучке, но придется соблюдать ряд условий:
- такая обувь не должна вызывать дискомфорт;
- носить «высокие» туфли не более 2-3 часов в день;
- после операции должно пройти достаточное количество времени (не менее года);
- нельзя резко удобную пару на минимальном каблучке (запасную пару иметь с собой обязательно!);
- не стоит нагружать себя тяжелым багажом, чтобы не увеличивать давление на спину; миниатюрной дамской сумочки будет достаточно.
Многим девушкам и женщинам удобно носить обувь с плоской подошвой: балетки, кеды, угги. Но назвать ее совершенно безвредной нельзя: из-за отсутствия поддержки (в уггах) стопа приобретает неправильную форму, растягивается и становится плоской, что особенно заметно у подростков. В результате портится походка и, соответственно, страдает осанка.
Где работать?
Пожалуй, это самый сложный и волнующий вопрос, ведь практически любая профессия сопряжена с какими-либо неудобствами, которые испытывает человек в течение рабочего дня, будь то сидение на одном месте или подъём тяжестей.
Тем, кто перенес операцию по исправлению сколиоза, стоит с осторожностью относиться к видам деятельности, связанным с перегрузками, поднятием тяжестей, длительным нахождением шеи и спины в одном положении. Чтобы избежать перенапряжения, нужно выполнять короткие разминки, менять положение тела, для сидячей работы выбрать максимально удобное кресло.

Виды спорта, показанные после операции
Это облегчит жизнь!
Даже после операции на позвоночнике не стоит забывать про спорт.
Начинать лучше всего с ЛФК, а когда организм восстановится окончательно после операции, можно начинать упражнения на укрепление мышц спины. Отлично подойдут занятия на тренажёрах (желательно, под руководством тренера и по индивидуальной программе), плавание, велосипед и катание на лыжах.
Добавив к этому питание, богатое витаминами, достаточное количество жидкости и максимум позитивных эмоций можно не только забыть о старых проблемах, но и укрепить общее здоровье!
 Сколиоз, операция, советы
Сколиоз, операция, советы
Источник
Красота и удобство – часто несовместимые между собой понятия. Современная женщина способна провести целый день на 10-сантиметровой шпильке и при этом оставаться активной.
Но далеко не все девушки могут позволить себе ношение обуви на каблуке из-за проблем с опорно-двигательным аппаратом. В статье речь пойдет о том, можно ли носить каблуки при грыже позвоночника или лучше забыть об изящных лодочках?
О заболевании

Болезнь молодеет с каждым годом. На сегодняшний день в группу риска входит взрослое население в возрасте от 30 лет. В основном грыжа возникает на фоне развившегося остеохондроза, травмы и сидячего образа жизни. Интересный факт – болезни в основном подвержен женский пол.
Межпозвоночная грыжа возникает из-за нарушений в питании дисков. Как известно, межпозвоночные диски не имеют кровеносных сосудов, и их питание осуществляется благодаря движению мышц спины.
Если человек ведет малоподвижный образ жизни, то мышцы не получают достаточной нагрузки и начинают ослабевать. В таком состоянии одно неловкое движение может привести к разрыву фиброзного кольца.
Если вовремя не начать лечение недуга, то последствия могут быть серьезными. Болезнь нарушает работу сердца и органов, способна вызвать инсульт и нарушить мозговое кровообращение. При запущенной форме может возникнуть потеря чувствительности или даже паралич конечностей.
Профилактические меры по предотвращению болезни включают:
- Ведение активного образа жизни, с ежедневной зарядкой по утрам;
- Ношение бандажа при сильных физических нагрузках либо беременности;
- Поддержание позвоночника в естественном состоянии во время сна или работы за компьютером.
Грыжа – серьезное заболевание, которое требует комплексного подхода в лечении. Кроме того, болезнь заставляет менять свои привычки, например, спать на мягкой постели. А вот вопрос «Можно ли носить каблуки при грыже?» интересует многих модниц.
Шпильки при болезни

Многие женщины после постановки столь неутешительного диагноза консультируются у специалистов на тему, совместимы ли грыжа и каблуки.
Ортопеды не дают однозначного ответа на этот вопрос, ссылаясь на то, что у всех представительниц прекрасного пола разные взгляды касательно высоты каблука.
Тем не менее, врачи настоятельно советуют ограничить или полностью исключить ношение высокого каблука. Если этого не сделать, то может развиться лордоз, который ведет к нагрузке на мышцы спины и диски позвоночника.
Каблуки при грыже межпозвоночного диска должны быть невысокими и достигать высоты максимум 5 см. От тонкой, изящной шпильки лучше вовсе отказаться.
Кроме того, при покупке важно обратить внимание на подъем стопы. Максимально удобная обувь при межпозвоночной грыже та, которая имеет платформу.
Если у женщины диагностировали хроническую форму межпозвоночной грыжи, то каблуки автоматически попадают в разряд запрещенных вещей.
Это связано с тем, что постоянная нагрузка на позвоночник обостряет болезнь и приводит к ее прогрессированию. Поэтому отныне каблуки и межпозвоночная грыжа несовместимы.
Правила ношения туфелек
Если грыжа находится в начальной стадии, то обувь на платформе вполне допустима. Несколько советов по выбору и правильному ношению каблучков.

- Во время примерки нужно обратить внимание на положение стопы в обуви. Если нога будто соскальзывает вперед, а сзади можно спокойно поместить мобильник, то от такого экземпляра лучше отказаться. Кроме лишней нагрузки на пальцы, туфли не принесут никакой пользы.
- Предстоит длительное время находиться в новеньких лодочках? Значит, нужно заранее приобрести специальные силиконовые подушечки, клеящиеся на переднюю часть туфелек.
- Каблуки при грыже позвоночника должны быть устойчивы. Массивные экземпляры обеспечат большую устойчивость и защитят от вывихов. Такие модели помогут равномерно распределить вес по всей стопе, снизят нагрузку на позвоночник. Ортопеды причисляют лодочки на толстом каблуке к разрешенной обуви при проблемах с опорно-двигательным аппаратом.
- Силуэт выбранных туфелек может ощущаться в каждом случае по-разному. Поэтому прежде чем купить понравившуюся обувь, нужно обязательно примерить ее.
- Отдавать предпочтение нужно моделям с открытыми носками. Это не только уменьшит нагрузку на позвоночник, но также поможет избежать некрасивых мозолей и отеков.
Вопрос о ношении каблуков при грыже позвоночника должен решаться с лечащим врачом. Под строгим запретом находится вся обувь на подъеме в том случае, если у пациентки выявлена грыжа межпозвоночного диска в хронической стадии.
Если вы хотите получить больше подобной информации от Александры Бониной, посмотрите материалы по ссылкам ниже.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Прижигание межпозвоночной грыжи лазером – насколько эффективен метод? Как применять «Актовегин» при грыже позвоночника? »
Источник
08.02.2018
Обувь на высоком каблуке сохраняет свою популярность на протяжении веков. Ношение туфель на высоких каблуках может оказывать вредное воздействие на костно-мышечную систему, приводить к болям в спине. Насколько верно это утверждение?
Можно ли носить высокий каблук при заболеваниях спины? Для того, что бы ответить вопрос, было проведено много исследований. На состояние позвоночника влияют разные факторы. Один из факторов – это тип обуви, который носит человек.
Какой эффект оказывает обувь на позвоночник
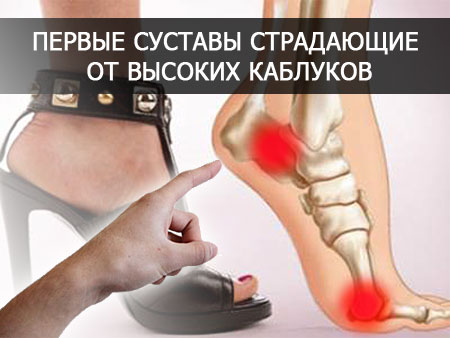 Обувь, которую мы носим, оказывает эффект сверху вниз. То есть она влияет на лодыжки, что может повлиять на колени, которые могут повлиять на бедра, а они в свою очередь могут повлиять на спину.
Обувь, которую мы носим, оказывает эффект сверху вниз. То есть она влияет на лодыжки, что может повлиять на колени, которые могут повлиять на бедра, а они в свою очередь могут повлиять на спину.
Туфли на высоком каблуке имеют давнюю историю установленного вреда. Врачи утверждают, что они могут изменить кривизну позвоночника и вызвать боль в спине.
Каблук не влияет на лордоз позвоночника
Такие результаты исследования были опубликованы в журнале хиропрактики. В ходе исследования измерялся поясничный лордоз, или внутреннее искривление позвоночника, у людей, носящих каблуки высотой 3- и 4-дюйма.
Исследователи отслеживали изменения в поясничном лордозе, когда люди стояли, сидели и ходили на каблуках. Они обнаружили, что ношение каблуков существенно не меняет угол или кривую позвоночника, как считалось ранее. Их результаты подтверждают результаты нескольких недавних исследований по поясничному лордозу и высоким каблукам.
Высокий каблук и напряжение мышц спины
В противовес этому исследованию можно поставить исследование, которое провели исследователи из Польши. Они хотели выяснить негативное воздействие обуви на высоких каблуках на всю костно-мышечную систему.
Для этого они оценивали электромиографическую (ЭМГ) активность основных мышц позвоночника и тазовую механику у женщин молодого и среднего возраста, когда они ходят в обуви с низким и высоким каблуком.
С возрастом напряжение мышц спины усугубляется
В исследовании были задействованы 31 женщина (20-25 лет) и 15 женщин среднего возраста (45-55 лет) без предварительной боли в спине. Состояние оценивалось при ходьбе по ровной поверхности с естественными скоростями в трех условиях: без обуви, в обуви на низком каблуке (4 см / 1,6 дюйма) и в обуви на высоком каблуке (10 см / 3,9 дюйма).
У молодых женщин существенные различия в электрической активности основных спинальных мышц наблюдались при начальном контакте с землей, а также в промежутке между тремя состояниями, при увеличении количества мышечной активации наблюдалось увеличение высоты пятки.
У женщин среднего возраста отмечена более высокая поясничная активность при использовании обуви на высоких каблуках и без обуви.
!
Интересно, что молодые женщины проявляли увеличение тазового диапазона движения во время использования обуви на высоких каблуках по сравнению с использованием обуви на низком каблуке и без обуви. В то же время, этот компенсаторный ответ не наблюдался у женщин среднего возраста.
Авторы предполагают, что повышенная активность мышц нижней части спины, связанная с ношением туфель на высоком каблуке, может усугубить напряжение мышц и привести к проблемам в пояснице.
Кроме того, они заявляют, что низкий тазовый диапазон движения, связанный с ношением высоких каблуков у женщин среднего возраста, может указывать на то, что ткани в области нижней части спины и таза становятся более жесткими с возрастом. Также они предположили, что поза, которую принимает женщина на высоких каблуках при движении и состояние спинальных тканей с возрастом изменяются.
Остеоартрит и обувь
 Остеоартрит коленного сустава чаще встречается у женщин, чем у мужчин, и является основной причиной инвалидности.
Остеоартрит коленного сустава чаще встречается у женщин, чем у мужчин, и является основной причиной инвалидности.
Чтобы идентифицировать происхождение этих различий, исследователи наблюдали 14 здоровых женщин, когда они ходили в плоских атлетических туфлях 3,8 см (1,5 дюйма) и в туфлях с каблуком высотой 8,3 см (3,3 дюйма) с фиксацией на лодыжке и без нее.
Они обнаружили, что при обычной скорости ходьбы:
- Угол сгибания колена при ударе пятки увеличился с увеличением высоты и веса пятки
- Максимальный момент удлинения колена во время реакции на загрузку уменьшен с добавленным весом
- Максимальный момент удлинения колена при концевой стойке уменьшается с высотой пятки
- Максимальные моменты индукции увеличиваются с высотой пятки.
Многие изменения, наблюдаемые с увеличением высоты и веса пятки, были похожи на те, которые наблюдались при старении и прогрессировании остеоартрита. Исследователи полагают, что использование высоких каблуков, особенно в сочетании с повышенным весом, может способствовать увеличению риска остеоартрита (износ суставов) у женщин.

Какие туфли лучше для спины: с высоким, средним каблуком или без каблука?
Оказалось, высокие каблуки — не единственная проблема. Исследование, проведенное южнокорейскими исследователями, позволило определить наиболее подходящую высоту пятки для обуви.
В ходе исследования измерялось смещение центра давления и изменения распределения давления в ногах после ходьбы в обуви с полоской подошвой (0,5 см / 0,2 дюйма), на среднем каблуке (4 см / 1,6 дюйма) и в туфлях на высоком каблуке (9 см / 3,5 дюйма) в течение 1 часа.
15 здоровых женщин носили туфли с пятками разной высоты в случайном порядке. Было оценено давление на ногу и смещение центра давления до и после ходьбы в типичной обстановке в течение 1 часа.
Результаты:
Туфли без каблука и на высоком каблуке оказывают неблагоприятное воздействие на организм. Обувь на среднем каблуке (менее 2 дюймов) предпочтительнее для здоровья и комфорта ног.
Тем не менее, можно понять, что попросить пациента полностью отказаться от высоких каблуков сложно. Однако, большинство специалистов рекомендуют не носить их каждый день в течение 8 или более. Особенно если у Вас уже есть проблемы со спиной и суставами.
Автор материала Елена Васильева, врач общей практики специально для Spinet.ru
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник
Цели и задачи восстановления после удаления
После операции по удалению грыжи поясничного отдела, как и выпавшего хряща шейного или грудного диска, восстановительный период необходим для:
- быстрого устранения болевого синдрома;
- предупреждения возможных осложнений (инфекций, тромбоза, рубцов и пр.);
- приведения общих показателей здоровья в норму;
- восстановления мышечной силы ног, рук, спины, живота;
- поэтапного возобновления работоспособности позвоночника;
- овладения навыками правильного распределения нагрузки;
- исправления дефектов походки, осанки;
- возвращения к нормальной жизни с минимумом ограничений;
- минимизации рисков развития повторного грыжеобразования.
Условно весь период реабилитации подразделяется на 3 этапа, где 1-й – это наиболее тяжелый этап, в момент которого будут беспокоить боли в районе шва, у некоторых людей еще могут присутствовать вместе с этим и остаточные неврологические симптомы, что является нормой после такого вмешательства при данном диагнозе. В течение недели болезненные признаки в области операционного разреза пройдут, рана уже хорошо заживет, и тогда восстановление будет переноситься гораздо легче.
Длится ранний этап около 2 недель, лечебные меры в эту фазу нацелены на устранение отечности и боли, поддержание органов дыхания в норме, нормальную регенерацию травмированных мягких тканей, предупреждение инфекционного патогенеза, недопущение мышечной атрофии, а также тромбообразования в нижних конечностях. Физическая активность пока еще положена облегченного вида, вставать и ходить вам показано уже спустя 24 часа, сидеть запрещено. Кроме того, рекомендуется специальная дыхательная гимнастика и несложные упражнения в постели, ношение корсета.
На 2-м и 3-м этапах лечебный процесс по большей мере базируется на ЛФК, она уже более активная и разнообразная, при этом параллельно с ней показаны сеансы физиотерапии. Ближе к финальной стадии назначаются процедуры массажа и мануальной терапии, лечебная гимнастика в воде, занятия плаванием.
Как и сколько носить корсет после операции на позвоночнике
Следует учесть, что точное время, а также режим ношения корсета определяет врач. Пациенту лишь остается четко следовать полученным рекомендациям.
Общие советы по использованию корсета после операции на позвоночнике выглядят следующим образом.
- После операции по удалению грыжи в течение 2-3 месяцев придется носить полужесткий корсет.
- После операции по вживлению трансплантатов в корсете нужно ходить от 6 месяцев до года.
- Корсет-ошейник после замены позвонков следует носить от 1,5 до 2 месяцев.
- После перелома позвоночника постоянное использование корсета назначается на срок до 2 месяцев до полного восстановления функций позвоночного столба.
Через 2-3 месяца после операции пациенту следует пройти обязательное обследование, чтобы врач мог определить, насколько эффективным оказалось ношение ортопедического аксессуара, стоит ли от него постепенно отказываться или время необходимо увеличить.
Операции на позвоночник являются одними из наиболее серьезных, ведь малейшая ошибка хирурга может привести к трагическим последствиям вплоть до полного обездвиживания. Правда, современные технологии упрощают процесс и сводят риски к минимуму.
Чтобы закрепить хорошие результаты, которых удалось добиться врачу, пациенту обязательно придется носить корсет, а также выполнять все прочие назначения медиков: пройти курс физиотерапии, массажа, электрофореза, ультразвуковой терапии, принимать медикаменты. Только при комплексном подходе процесс реабилитации окажется успешным.
Корсет после удаления грыжи: роль, сроки ношения
В ЛФК главным принципом является согласованность в рекомендуемых упражнениях и самочувствии пациента, дозированность, постепенность и регулярность. При удовлетворительном состоянии спектр занятий следует очень аккуратно расширять, при этом внимательно прислушиваться к собственным ощущениям, не допуская появления болезненного дискомфорта или обострения остаточных болей и чувствительных нарушений в конечностях.
Если при выполнении какого-либо упражнения вы почувствовали боль в зоне поясничного отдела или в другом месте, где вам провели удаление грыжи, а также в руках или ногах, имеет смысл снизить амплитуду движений. Но лучше сразу прекратить использовать данный прием гимнастики, показаться врачу и подробно ему описать ситуацию. Квалифицированный доктор произведет осмотр и грамотно откорректирует схему физических нагрузок.
Как оперативное вмешательство при грыжах межпозвонковых дисков у каждого отдельного пациента имеет свою специфику и уровень сложности, более того, оно может применяться на абсолютно различных участках позвоночного столба, так и не может быть универсальным для всех комплекс ЛФК. Дополнительно отметим, что обязательно в учет берется возраст, весовые критерии и статус здоровья пациента. Таким образом, вам должен только специалист составлять упражнения, видео и любые другие источники использовать крайне рискованно.
Запомните, что при неправильном подходе, самоназначении лечебной гимнастики, как и ее отсутствии или нерегулярности, вы рискуете ухудшить реабилитационный прогноз. Даже такой момент, как, можно ли приседать на корточки и когда, и то решается доктором. К слову, обычно не рекомендуется принимать положение глубокого приседа до полугода, хотя и этот временной параметр, как несложно понять, тоже подчинен принципу индивидуальности. Мы осветим еще несколько важных аспектов, касающихся непосредственно физической реабилитации:
- тренировки – это не занятия спортом, а специальная лечебная (!) разминка, где целью является оптимизированное и корректное восстановление утраченных функций опорно-двигательного аппарата;
- нельзя делать в начале восстановления классические отжимания, сначала ограничиваются отжиманиями от стены;
- в ходе реабилитации избегайте интенсивных и резких движений, не допускайте махов ногами, прыжков, глубоких наклонов, резких поворотов корпуса по оси, висов на турнике, любых силовых и ударно-толчковых нагрузок;
- не поднимайте тяжести, максимально допустимая масса груза для вас – 4 кг, старайтесь и по окончании восстановления не поднимать тяжелые предметы;
- на момент тренировок всегда надевайте специальный ортопедический корсет или воротник;
- не принимайте положение «сидя» ровно столько недель, сколько вам сказал лечащий врач;
- обязательно ежедневно включайте в свой режим спокойные пешие прогулки, лучше на свежем воздухе, но не переусердствуйте с продолжительностью и чередуйте ходьбу с получасовыми перерывами на отдых.
Ранний комплекс, который преимущественно назначается реабилитологами в самые первые дни после операции (выполняется в кровати), базируется на таких приемах, как:
- кругообразные вращения в голеностопе, запястье;
- движения стопами вверх/вниз;
- сгибание/разгибание ног в коленном, локтевом суставе;
- поочередное подтягивание коленей к животу;
- напряжение/расслабление отдельных групп мышц;
- дыхательная гимнастика.
Но это только начало, дальше будут задействоваться куда более сложные упражнения, которые уже предусматривают выполнение разнообразных активных задач на растяжку и укрепление мышц спины, шеи, брюшной стенки, нижних и верхних конечностей в нескольких положениях: лежа на животе, лежа на боку, стоя на четвереньках. Кроме того, в позднем периоде активно практикуют занятия на специальных тренажерах, аквагимнастику и плавание в бассейне.
Обязательным условием для каждого, кто перенес операцию, является ношение корсета. Для начала сориентируем, сколько носить вам нужно будет ортопедическое приспособление. Согласно послеоперационным нормам, применять его необходимо на протяжении минимум 2 месяцев по 3-6 часов в сутки.
Надевают корсет на время занятий физкультурой, домашними делами, прогулок. Поездки в транспорте и машине сейчас противопоказаны, но если такая необходимость остро возникнет, непременно в момент поездки вы должны быть в корсете. Снимают поддерживающее изделие каждый раз перед ночным сном и дневным отдыхом, для этого сначала нужно лечь, а потом снять корсет.
Ортопедическое устройство должно быть полужесткого типа. Оно выполняет фиксирующую и поддерживающую роль, обеспечивая надежную опору и снятие нагрузки с позвоночника. С ним прооперированная зона быстрее восстановиться, так как будет максимально защищена от перегрузки и недопустимых резких двигательных маневров. Кроме того, корсет хорошо помогает сократить болезненные явления.
Как показывает статистика отзывов, после оперирования поясничного отдела по поводу позвонковой грыжи в основном беспокоят боли в одной из конечностей и в районе разреза. Нередкая жалоба больных – сниженная чувствительность нижней части ног, преимущественно стоп. Если болевой синдром не вызван осложнениями, а трактуется как остаточные явления или как естественный физиологический ответ на операцию, он постепенно стихает и исчезает где-то за 2 недели. Для устранения боли врачи назначают в индивидуальном порядке медикаменты с выраженным противоболевым эффектом (селективные препараты НПВС, иногда кортикостероиды).
На основании отзывов, также можно сделать вывод, что в рамках стран СНГ с последствиями того или иного характера имеет дело чуть ли не каждый второй прооперированный человек. Объяснить подобную статистику просто: это – следствие неудачно проведенных вмешательств и неправильной реабилитации в силу недостаточно высокой компетенции медперсонала и низкой технологической оснащенности отечественных больниц. Поэтому настоятельно рекомендуется оперироваться и восстанавливаться только в медзаведениях, соответствующих мировым стандартам современной нейрохирургии и реабилитологии по всем критериям.
Если вы еще только собираетесь пройти оперативное вмешательство или ищете достойное реабилитационное медучреждение, советуем обратить внимание на Чехию. Чешские клиники нейрохирургии позвоночника – мировые лидеры по спинальной хирургии и реабилитационной терапии людей после вмешательств любой сложности. Пациенты, прошедшие операцию и восстановление в Чехии, в многочисленных отзывах выражают свое полное удовлетворение по поводу пройденного лечения, что является самым лучшим фактом подтверждения высокого профессионализма чешских специалистов. И главное, цены здесь на первоклассную медицинскую помощь примерно на 50% ниже от Германии или Израиля.
Когда можно садиться после операции
Самостоятельно решать, когда можно садиться, запрещено, данное ограничение вправе снимать сугубо компетентный специалист. В зависимости от тяжести операции, как правило, полный запрет на принятие положения «сидя» продолжается ориентировочно 4-6 недель. После отмены ограничения, вас научат, как садиться правильно, но поначалу можно будет только присаживаться, не давая нагрузку на копчик. Перед тем как начинать это делать, позаботьтесь, чтобы поверхности для сидения не были занижены.
Боль в ноге после операции
В ходе реабилитации, особенно в ранней стадии, могут какое-то время сохраняться остаточные явления, которые были в дооперационном периоде. И самое распространенное из них – боль в ноге. В том, что болит нога или все еще сохранилось онемение, ничего удивительного нет, объясним почему. Долгое время нервные структуры контактировали с грыжей, которая давила на них и раздражала. Пораженные нервы после произведенной декомпрессии не могут тут же восстановиться, как только удалили патологический раздражитель. Именно поэтому все еще болит голень или, к примеру, тянет бедро, тревожат онемения и слабость в ноге.
На возобновление чувствительности проблемного корешка и нормальной нервной проводимости, возможно, уйдет не одна неделя. Но в любом случае в ближайшие сроки прогресс должен быть. Если улучшения не наступают, боли и парестезии имеют тенденцию к усилению, либо на фоне полного благополучия нога вдруг стала болеть и неметь, – это тревожные знаки, часто указывающие на развитие осложнений или рецидива заболевания. Не стесняйтесь задавать вопросы своему доктору, спрашивайте, почему болит нога и нормально ли это в вашем случае, в конце концов, это в ваших интересах. Чем раньше будет диагностирован негативный фактор, тем больше шансов на положительный прогноз.
Через 7-10 суток после удаления грыжи поясничного отдела шов снимают. К этому времени разрез (размер 2-5 см) уже хорошо заживает, локальные отеки и воспаления проходят, поэтому хирург удаляет шовный материал. При хорошем самочувствии пациента сразу после снятия швов из стационара выписывают, объясняя, как вести себя дальше и что делать. Сразу ответим на два часто задаваемых вопроса: можно ли париться в бане и когда разрешается мочить рану (принимать душ)? Посещать баню/сауну нельзя минимум 6 месяцев, а вот принимать теплый душ можно уже через 3 суток после снятия швов.
Итак, госпитализация в стационаре окончена, теперь больной обязан продолжить свое восстановление в поликлинических условиях или реабилитационном центре. Но поскольку некоторые пациенты не считают нужным все реабилитационные мероприятия проходить под наблюдением высококвалифицированных реабилитологов и инструкторов по ЛФК, что очень плохо, у многих из них на той или иной фазе случаются разного характера эксцессы, о которых в безотлагательном порядке следует сообщить специалисту. Не дожидаясь планового осмотра, который мог быть назначен через 6 и 12 недель, бросайте все и направляйтесь к нейрохирургу, если у вас:
- горит спина, печет, жжет;
- нарушилось мочеиспускание;
- нижняя конечность немеет, теряет силу;
- появилась боль в животе;
- стала болеть нога, рука;
- повысилась температура;
- внезапно появилась боль в спине и усиливается;
- спазмировались мышцы спины;
- опухла или сочиться послеоперационная рана.
В целом, современные микрохирургические тактики позволяют с максимальной безопасностью и минимальными интра- и постоперационными рисками перенести хирургическое лечение. Однако, как после любого оперативного вмешательства, вероятность развития негативных реакций существует. В клинической практике редко, но встречаются такие последствия, как:
- поверхностное и глубокое инфицирование раны;
- гнойное воспаление клетчатки спинного мозга (эпидурит);
- вторичный стеноз позвоночного канала;
- остеомиелит, спондилит;
- прогрессирование остеохондроза;
- рубцово-спаечные дефекты в пределах операционного доступа;
- нарушение функций тазовых органов;
- мышечная слабость ног, рук;
- повторная межпозвоночная грыжа.
И если часть из перечисленных проблем удается ликвидировать путем интенсивной консервативной терапии, то рецидив – это показание к еще одной операции, возможно, нужно будет полностью удалять диск и устанавливать стабилизирующие системы.
Возможно ли повторение приступа патологии после операции?
Да, такой исход, к сожалению, не исключается. Вероятность такого осложнения, как рецидив, нельзя сказать, что ничтожно мала, она составляет от 5% до 10%. И гарантий, что в будущем не случиться повторное обострение, как на том же диске, так и любом другом, вам не даст ни один хирург, даже при идеально выполненной операции. Чаще возникают повторные приступы в нижней части спины, после поясничного отдела, но с меньшим количеством случаев, поражаются шейные диски. Самые распространенные причины – ошибки хирурга, плохо организованная реабилитация, пренебрежение пациентом пожизненных правил.
Заподозрить подобное осложнение нетрудно, тем более людям, которым не понаслышке знакома клиническая картина грыж. Помимо болевого синдрома, потери чувствительности и снижения двигательных функций конечностей, человека также могут тревожить расстройства со стороны органов малого таза. Некоторые жалуются, что подтекает моча, как следствие нарушенной иннервации мочевого пузыря, которая контролируется спинномозговыми нервами. Акцентируем, что данные симптомы могут указывать как на рецидив, так и на повреждение спинного мозга, нервной и сосудистой ткани хирургическими инструментами, а также на серьезные атрофические процессы и т. д.
Не пытайтесь решать проблему с осложнением, обращаясь к остеопатам и прочим нетрадиционным целителям, можно усугубить состояние до необратимости. Хотя остеопатия и имеет некоторое признание в лечении нейрогенных синдромов, исходящих из позвоночника, но у нас, откровенно говоря, данная сфера медицины не освоена вообще. А вот дилетантов предлагающих некачественные остеопатические сеансы, огромное количество. Но речь сейчас не о том, важно понимать, что последствия после хирургии – это всегда серьезно и опасно, так как они могут быстро превратить человека в инвалида. А потому их диагностику и лечение должны проводить нейрохирурги и неврологи!
Послеоперационный период: этапы и лечение
По факту все мероприятия после удаления преследуют достижение главных задач:
- возвратить пациенту трудоспособность;
- не допустить развития негативных реакций после хирургической инвазии;
- воспрепятствовать формированию новых межпозвонковых грыж.
Как мы ранее сказали, реабилитационная программа состоит из 3 этапов. Какие лечебно-восстановительные меры подразумеваются под ними, сейчас рассмотрим.
| Этапы | Сроки (примерные) | Лечебный подход |
| Первый (раннее восст. лечение) | 0-15 суток |
|
| Второй (реадаптация пациента) | с 3-й нед. до 2 мес. после операции |
|
| Третий (возвращение в обычные условия жизни) | с 9-й недели до полного восстановления |
|
