Кровопотери при операциях на позвоночнике
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Лебедева М.Н.
1
Агеенко А.М.
1
Иванова А.А.
1
Голиков Р.И.
1
1 ФГБУ «НИИТО им. Я Л. Цивьяна» Минздрава России
Целью исследования явилось изучение эффективности кровесберегающих технологий у 76 больных с дегенеративными заболеваниями позвоночника и у 100 сколиозом при выполнении декомпрессивно-стабилизирующих и корригирующих операций на позвоночнике. Показано, что введение транексамовой кислоты в дозе 10 мг/кг за 30 минут до операции в сочетании с инфильтрацией области хирургического вмешательства наропином с адреналином позволяет уменьшить объем интраоперационной кровопотери на 39 %. Введение транексамовой кислоты в условиях полной декомпрессии передней брюшной стенки позволяет минимизировать выраженность венозного кровотечения и уменьшить объем кровопотери на 45,3 %.
хирургия позвоночника
кровопотеря
транексамовая кислота
кровесбережение
1. Крутько А.В. Результаты декомпрессивно-стабилизирующих операций из унилатерального доступа при стенозе позвоночного канала на поясничном уровне // Вопросы нейрохирургии им. Н.Н. Бурденко. – 2012. – № 2. – С. 33 – 41.
2. Лебедева М.Н., Иванова А.А., Лукьянов Д.С., Новиков В.В., Васюра А.С. Профилактика повышения внутрибрюшного давления как значимый фактор уменьшения интраоперационной кровопотери в хирургии сколиоза // Хирургия позвоночника. – 2014. – № 1. – С. 94–99.
3. Лебедева М.Н., Агеенко А.М., Новиков В.В., Иванова А.А., Васюра А.С., Михайловский М.В., Шевченко В.П., Иванова Е.Ю. Ретроспективный анализ интраоперационной кровопотери в хирургии идиопатического сколиоза // Хирургия позвоночника. – 2012. – № 2. – С. 70–78.
4. Луцик А.А., Епифанцев А.Г., Крутько А.В. Дорсальные и вентральные декомпрессивно-стабилизирующие операции при одноуровневом комбинированном латеральном стенозе поясничного отдела позвоночника // Хирургия позвоночника. – 2012. –№ 1. – С. 54 – 61.
5. Михайловский М.В., Фомичев Н.Г. Хирургия деформаций позвоночника. – Новосибирск, 2002. – 430 с.
6. Butler E.K., Polly D.W., Garber T. et al. Tranexamic acid administration in AIS surgery reduces % total blood volume loss // IMAST 2015. 22-nd International Meeting on Advanced Spine Techniques. – Malaysia., 2015. – P. 102-103.
7. Schubert A. Positioning Injuries in Anesthesia: An Update // Advances in Anesthesia 26 (2008). – P. 31–65.
8. Mahdy A. M., Webster N. R. Perioperative systemic haemostatic agents // British J. Anaesthesia. 2004. 93 (6): P 842–858.
9. Park C.K. The effect of patient positioning on intraabdominal pressure and blood losse in spinal surgery // Anaesth. Analg. – 2000. – V.91– P. 552 – 557.
10. Xie J., Lenke L.G., Li T. et al. Preliminary investigation of high-dose tranexamic acid for controlling intraoperative blood loss in patients undergoing spine correction surgery // Spine J. – 2015. – Vol 15. – №4. – P. 647-654.
Хирургические вмешательства на позвоночнике являются одной из самых сложных областей хирургии. Декомпрессивно-стабилизирующие и корригирующие операции по поводу дегенеративных заболеваний позвоночника и сколиотических деформаций позвоночника сопряжены с применением сложных хирургических технологий [4, 5].
Особенностями хирургического лечения дегенеративных заболеваний поясничного отдела позвоночника являются: нефизиологичное интраоперационное положение тела пациента (prone position), повышенное внутрибрюшное давление, длительность хирургического вмешательства, вероятность развития значительной кровопотери [1]. Значительное число пациентов с дегенеративными поражениями позвоночника имеют избыточную массу тела. При выраженном ожирении использование специализированных рамочных устройств, с целью декомпрессии передней брюшной стенки, лишь частично решает проблему профилактики повышения внутрибрюшного давления [7]. Но даже при отсутствии повышенного внутрибрюшного давления часто наблюдается расширение вен эпидурального пространства, что обусловлено компрессией сосудисто-нервных структур межпозвонковым диском или остеофитами. Доступ к корешкам спинного мозга у таких пациентов также затруднен из-за выраженной подкожной жировой клетчатки, что вызывает ограниченность визуализации раны. Использование операционного микроскопа улучшает визуализацию, но такими устройствами оснащены далеко не все стационары. Установка транспедикулярной фиксации в сочетании с декомпрессией нервных структур, особенно на нескольких уровнях, длится несколько часов, что увеличивает объем интраоперационной кровопотери в условиях вакуумной аспирации раневого содержимого.
Известно, что кровопотеря является неизбежным отрицательным явлением и при хирургической коррекции сколиотических деформаций позвоночника [3]. Основными причинами кровопотери при выполнении подобных операций являются: объем вынужденно травмируемых тканей, длительность операции, нарушение целостности губчатой костной ткани, постурально обусловленное увеличение давления в сосудах нижней полой вены. После отделения мышечных массивов от задних структур позвоночника формируется обширное ложе, образованное отслоенными паравертебральными мышцами и задними элементами позвонков, а следствием декортикации задних элементов позвоночника является продолжающееся венозное кровотечение, которое носит диффузный характер. Преимущественно венозный характер кровотечения обусловлен особенностями венозной системы позвоночника. При сдавлении или окклюзии нижней полой вены в окольное кровообращение включается вертебральная система, являющаяся одним из путей оттока крови к правому сердцу. Исследованиями установлено, что давление в нижней полой вене начинает повышаться уже на этапе укладки больного в необходимое операционное положение (на живот), сохраняется постоянно повышенным, достигая максимума на этапах скелетирования задних структур позвоночника и манипуляциях на телах позвонков [9]. Для реализации ограничения давления на переднюю брюшную стенку предложены различные укладки больного на операционном столе. Однако большинство исследователей конкретных данных об эффективности их применения, как значимого фактора снижения интраоперационной кровопотери, не приводят. А утверждение о значимости реализации приемов декомпрессии передней брюшной стенки при выполнении вертебрологических операций рассматривается как аксиома. Таким образом, проблема снижения интраоперационной кровопотери в хирургии позвоночника на современном этапе остается весьма актуальной.
Цель исследования: 1. Оценить эффективность применения транексамовой кислоты при хирургических операциях на позвоночнике. 2. Провести количественную оценку объемов интраоперационной кровопотери в условиях prone position с обеспечением полной декомпрессии передней брюшной стенки.
Материалы и методы исследования
Проведен анализ историй болезни 343 пациентов, оперированных в отделении нейрохирургии № 2 и отделении детской ортопедии №1 Новосибирского «НИИТО им. Я.Л. Цивьяна» Минзрава РФ. Собрана информация, включающая: возраст больных, данные периоперационного клинико-биохимического исследования, объем выполненного хирургического вмешательства, протяженность зоны дорсального спондилодеза, продолжительность операции и тип использованного хирургического инструментария, объем интраоперационной кровопотери, метод анестезиологического обеспечения.
В зависимости от объема выполненной операции больные были разделены на две группы, в каждой группе выделены 3 подгруппы: в подгруппе А больным не применялось никаких кровесберегающих методов, в подгруппе В вводилась транексамовая кислота (ТК), в подгруппе С больным I группы вводилась ТК и проводилась инфильтрационная анестезия мягких тканей наропином с адреналином. В группе II большая протяженность хирургического доступа не позволяла использовать инфильтрационную анестезию с вазоконстрикторами, в подгруппу С этой группы вошли наблюдения, когда использовалась ТК и обеспечивалась полная декомпрессия передней брюшной стенки.
I группа – 183 больных, которым выполнялась транспедикулярная фиксация с декомпрессией в объеме ляминэктомии на одном или нескольких поясничных уровнях (подгруппа А – 107 больных, подгруппа В – 34 больных, подгруппа С – 42 больных).
II группа – 160 больных, которым выполнялась коррекция сколиотической деформации гибридным инструментарием с транспедикулярной фиксацией (подгруппа А – 60 больных, подгруппа В – 40 больных, подгруппа С – 60 больных).
Средний возраст больных в группах составил: 45±7 лет (I), 18,6±7 лет (II).
Кровопотеря оценивалась гравиметрическим методом и регистрацией объема крови в хирургическом аспираторе. Обязательным условием для всех оперируемых являлась разгрузка передней брюшной стенки. Все пациенты с дегенеративными заболеваниями позвоночника укладывались на специальную рентген-негативную подставку, позволяющую избежать значительного давления на переднюю брюшную стенку (рис. 1).
Для максимально полного снижения внутрибрюшного давления в группе II использовался специализированный модульный стол для спинальной хирургии с обеспечением полной декомпрессии передней брюшной стенки (рис. 2).
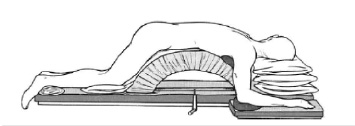
Рис. 1 Схема укладки пациента при хирургическом вмешательстве в группе I

Рис. 2. Операционное положение пациента в группе II
Больные оперированы в условиях двух вариантов общей анестезии: тотальная внутривенная анестезия на основе пропофола и ингаляционная анестезия севофлураном.
176 больным с целью оценки влияния ТК на интраоперационную кровопотерю за 30 мин до разреза вводили ТК в дозе 10 мг/кг. С целью проведения инфильтративной анестезии области предстоящего хирургического вмешательства в 42 случаях использовался 0,25 % раствор наропина с добавлением адреналина 1:200 000. Доза наропина составляла 200 мг.
Принципы инфузионно-трансфузионной терапии у всех больных были схожи. Инфузионная терапия была направлена на поддержание адекватной волемии, компенсацию интраоперационной кровопотери. Показания к проведению гемотрансфузии определялись согласно приказу МЗ РФ № 363: потеря 25-30 % объема циркулирующей крови, снижение уровня гемоглобина ниже 70-80 г/л, гематокрита ниже 25 %.
Полученные данные обработаны и проанализированы в программе Microsoft Excell. Сравнение средних проводили по двустороннему t-критерию с учетом однородности дисперсий, которые оценивали по двустороннему F-критерию. Достоверным принимался уровень значимости α≤0,05. Данные представлены как среднее значение ± стандартное отклонение среднего (M±SM).
Результаты исследования и их обсуждение
Сведения о длительности хирургического вмешательства и объеме зарегистрированной интраоперационной кровопотери в исследованных группах представлены в таблице.
Распределение больных в группах по продолжительности операции и объему интраоперационной кровопотери
Показатель | I группа (n=183) | II группа (n=183) | ||||
А | В | С | А | В | С | |
Время операции, мин | 217±54 | 173±44 | 177±39 | 187±54 | 193±44 | 169±30 |
Кровопотеря, мл | 1642±540 | 1112±389* | 1002±156* | 1087± 200 | 750±100* | 595±208* |
* – достоверность различий внутри групп (α≤0,05).
Из представленных данных видно, что продолжительность хирургического вмешательства в группах достоверных отличий не имела. В обеих группах операции сопровождались кровопотерей, требующей в ряде случаев коррекции. Применение инфузии ТК до начала хирургического вмешательства в обеих группах сопровождалось статистически значимым уменьшением объема кровопотери. Причиной такого влияния безусловно являлся эффект торможения ТК фибринолитической активности, так как известно, что ТК, являясь ингибитором фибринолиза, способствует формированию полноценного стабильного сгустка крови. Аналогичные сведения об эффективности применения ТК описаны и другими исследователями [6, 8, 10].
Использование ТК в сочетании с предоперационной инфильтрацией зоны доступа местным анестетиком с добавлением адреналина было более эффективным и статистически значимым приемом у больных I группы и позволило уменьшить объем кровопотери на 39 %, что являлось следствием минимизации кровотечения на этапе хирургического доступа и основного этапа операции в связи с вазоконстрикторным эффектом адреналина.
Ранее проведенными нами исследованиями было установлено, что профилактика повышения внутрибрюшного давления является значимым фактором, снижающим существующие риски развития массивной кровопотери при хирургической коррекции сколиоза [2]. Выполненное исследование продемонстрировало, что введение ТК в сочетании с интраоперационной укладкой пациента в prone position с обеспечением полной декомпрессии передней брюшной стенки позволило еще более значимо минимизировать выраженность интраоперационного венозного кровотечения и уменьшить объем кровопотери на 45,3 %, о чем свидетельствуют показатели средних значений величины зарегистрированной интраоперационной кровопотери.
Выводы
Использование ТК в сочетании с инфильтрацией области хирургического вмешательства наропином с адреналином является эффективным технологическим приемом для уменьшения интраоперационной кровопотери при проведении продолжительных расширенных хирургических вмешательствах на позвоночнике.
Использование интраоперационной укладки пациента в prone position с возможностью обеспечения полной декомпрессии передней брюшной стенки позволяет наиболее значимо минимизировать выраженность интраоперационного венозного кровотечения.
Библиографическая ссылка
Лебедева М.Н., Агеенко А.М., Иванова А.А., Голиков Р.И. ПУТИ УМЕНЬШЕНИЯ КРОВОПОТЕРИ В ХИРУРГИИ ПОЗВОНОЧНИКА // Международный журнал прикладных и фундаментальных исследований. – 2015. – № 11-5. – С. 655-658;
URL: https://applied-research.ru/ru/article/view?id=7856 (дата обращения: 11.10.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Риск развития послеоперационных осложнений достаточно высок. Поэтому к хирургическому вмешательству врачи прибегают при неэффективности консервативного лечения, уже развившихся осложнениях, быстром прогрессировании патологии позвоночника. Одним из этапов предоперационной подготовки становится полное обследование пациента для предупреждения возможных осложнений.
Основные постоперационные осложнения
Причины развития осложнений после хирургического лечения заболеваний позвоночника — наличие у пациента других хронических патологий, нарушения кроветворения и (или) свертываемости крови, ошибки медицинского персонала на подготовительном этапе и во время вмешательства. Спровоцировать их могут и врожденные, приобретенные аномалии позвоночника, при которых полный доступ к операционному полю ограничен. Все осложнения объединены в три группы:
- Общие. Возникают после хирургического лечения не только заболеваний позвоночника, но и любых других патологий.
- Неврологические. Развиваются в постоперационном периоде из-за нарушения работы спинного мозга и нервных корешков, в том числе и в результате их механического повреждения.
- Связанные с установкой имплантатов или сращением смежных позвоночных структур. Возникают после операций, выполняемых с целью стабилизации сегментов.
Большинство осложнений выявляется достаточно быстро по характерной симптоматике. Их своевременное устранение позволяет сразу наладить оптимальную работу позвоночника и рядом расположенных соединительнотканных структур. Но некоторые осложнения развиваются постепенно, сопровождаются неярко выраженной симптоматикой. В таких случаях обнаружить их помогает плановое посещение врача и проведение необходимых диагностических исследований.
Общие осложнения
Такие последствия могут возникать при всех методах проведения операций. Дискэктомия, ламинэктомия, спондилодез, замена межпозвонковых дисков имплантатами, устранение врожденных и приобретенных аномалий позвоночника — любое из этих хирургических вмешательств способно стать причиной развития общих осложнений.
Последствия анестезии
Все хирургические вмешательства требуют предварительного обезболивания. Для этого используются фармакологические препараты, правильный выбор которых позволяет свести к минимуму нежелательные последствия. Но иногда даже тщательное предварительное тестирование не способно установить индивидуальную чувствительность организма пациента к обезболивающим средствам. На этапе подготовки необходимо обязательно сообщить анестезиологу о непереносимости того или иного препарата.
После проведения операции на позвоночном столбе возможны следующие последствия анестезии:
- механическая асфиксия;
- нарушение моторики кишечника;
- приступы тошноты, попадание содержимого желудка в пищевод;
- галлюцинации, психические расстройства;
- учащение или урежение сердечного ритма.
Во время наркоза используется мягкая трубка, которую вставляют в горло. После операции ее извлекают, но пациент еще несколько часов может испытывать неприятные и даже болезненные ощущения. Если хирургическое лечение длительное, то есть риск последующего воспалительного поражения легких из-за застойных явлений.
Кровотечения
Передний или боковой доступ к операционному полю повышает риск спонтанных кровотечений. Это обусловлено необходимостью вскрытия брюшной полости или рассечения подкожных мышц шеи. Даже хирург с большим опытом, часто проводящий сложные операции, иногда повреждает один из крупных кровеносных сосудов. Не допустить такого развитие событий позволяет правильная укладка пациента и использование контролируемой гипотензии с целью снижения кровопотери.
В ходе операции обязательно отслеживается состояние позвоночных структур для своевременного обнаружения ишемических повреждений спинного мозга и нервных корешков, иннервирующих, в том числе и нижние конечности. Кровотечения, возникающие во время хирургического вмешательства, удается быстро устранить. Гораздо опаснее те, которые открываются уже после наложения швов. В таких случаях необходимо экстренное проведение повторной операции.
Тромбоз, тромбоэмболия
Тромбофлебитом называется воспалительный процесс во внутренней венозной стенке с формированием тромба. Одна из причин его развития — хирургическое лечение заболеваний, локализованных преимущественно в пояснично-крестцовом отделе позвоночника. Если в ходе вмешательства повреждаются сосуды, то защитной реакцией организма становится ускоренное сворачивание крови. Наблюдается ее сгущение во всех венах, артериях и капиллярах, что значительно повышает вероятность образования тромба, особенно у предрасположенных к этому пациентов.
Не так опасно замедление кровотока, как отрыв части кровяного сгустка и его проникновение в легкое или сердце. Развивается тромбоэмболия — закупорка кровеносного сосуда тромбом, попавшим в циркулирующую кровь. Из-за расстройства кровообращения ткани начинают отмирать, а это может стать причиной летального исхода.
Чтобы снизить вероятность тромбообразования, хирурги используют специальные механические средства для ускорения кровотока. Применяются и медикаменты (антикоагулянты), препятствующие сгущению крови.
Нарушение работы легких
При проведении операции пациент должен глубоко, качественно дышать, иначе возможно быстрое развитие пневмонии. Функционирование легких нарушается по следующим причинам:
- применение для наркоза определенных лекарственных средств;
- длительное нахождение в положении лежа в постоперационном периоде;
- повреждение плевры — серозной оболочки, покрывающей легкие, внутреннюю поверхность грудной клетки, средостение и диафрагму.
Исключить любую вероятность появления проблем с легкими позволяет обучение пациента технике глубокого диафрагмального дыхания в подготовительном периоде, а также использование спинальной анестезии. Соблюдение постельного режима рекомендовано только на протяжении нескольких дней. Затем пациенту нужно вставать, передвигаться по больничной палате. Повреждение плевры обычно хирурги обнаруживают сразу и устраняют его. Если оно осталось незамеченным, то кровь скапливается и препятствует глубокому дыханию. В этом случае необходимо проведение операции для восстановления целостности плевры.
Инфекции
Инфекционные осложнения, обычно бактериальной природы, диагностируются у 1 пациента из 100 прооперированных. К ним предрасполагают пожилой возраст, низкий иммунитет, наличие хронических заболеваний. На проникновение инфекционных возбудителей указывают такие симптомы:
- постоянное повышение выраженности болевого синдрома;
- покраснение, отечность кожи около наложенных швов;
- появление неприятного запаха от выводимого наружу содержимого раны;
- мелкая дрожь и повышенная температура тела.
Гной после операции свидетельствует о тяжелом течении инфекционно процесса. Если он распространился на глубоко расположенные мягкие ткани, то требуется повторная операция с хирургическим очищением некротических очагов. Затем пациенту назначается курсовой прием антибиотиков, к которым чувствительны болезнетворные бактерии.
При поверхностной инфекции, затронувшей только кожу около шва, достаточно частой обработки покрасневших тканей антисептическими и антибактериальными растворами.
Неврологические осложнения
Так как операционное поле находится в непосредственной близости от спинного мозга, то существует риск его повреждения. Может быть травмирована его твердая защитная (дуральная) оболочка. В большинстве случаев хирурги обнаруживают повреждение в ходе операции и своевременно устраняют его. Если оно не было замечено, то это проводит к серьезным последствиям. Сквозь разрез или прокол начинает выделяться спинномозговая жидкость, провоцируя воспаление тканей.
На развившееся осложнение указывают участившиеся боли в голове и в прооперированной области позвоночника. Особенно опасно внедрение в спинной мозг через образовавшееся отверстие патогенных микроорганизмов (бактерий, вирусов, грибков). Это может стать причиной менингита, требующего немедленного повторного хирургического вмешательства.
Последствия использования имплантатов и проведения спондилодеза
Иногда пациенты на этапе реабилитации жалуются на постоянные дискомфортные, а иногда и болезненные ощущения после спондилодеза. Так называется хирургическое вмешательство на позвоночник, направленное на обездвиживание смежных позвонков за счет их сращивания. После иссечения грыжевого выпячивания подобные симптомы возникают исключительно редко. В данном случае повторной операции не требуется. Улучшить самочувствие поможет грамотная реабилитация:
- ежедневные занятия лечебной физкультурой;
- проведение физиотерапевтических процедур;
- санаторно-курортное лечение.
На начальном этапе реабилитации пациенту могут быть назначены препараты с анальгетическим эффектом в виде мазей или таблеток.
Миграция кейджа
Ситуация гораздо более серьезная при смещении или переломе установленного кейджа. Это искусственный аналог межпозвонкового диска, изготовленный из пластика. Кейдж необходим для сращения костных структур, снижения нагрузки на позвоночник. Его смещение может произойти из-за несоблюдения больным врачебных рекомендаций или ошибки хирурга, например, отсутствия транспедикулярной системы.
Миграция имплантата обычно происходит в течение нескольких месяцев после хирургического вмешательства, до сращения костных тканей, формирования рубцов. Если она достаточно существенна, то позвоночный сегмент утрачивает стабильность, возникает вероятность травмирования им спинномозгового корешка или крупного кровеносного сосуда. Незамедлительно проводится повторное вмешательство для установки кейджа на место.
Операция в Artusmed позволяет избежать развития таких осложнений, так как чешские врачи имеют большой опыт хирургического лечения позвоночника.
Формирование ложного сустава
Такой термин используется в хирургии для обозначения редко возникающего постоперационного осложнения — чрезмерно медленного сращения костных структур. Их поверхности смещаются относительно друг друга, что становится причиной болей в позвоночнике, усиливающихся при движении. Устранить патологическую подвижность возможно только повторным хирургическим вмешательством. Дополнительно пациенту назначаются витамины, микроэлементы для укрепления костных тканей.
Источник
