Лечение позвоночника в екатеринбурге угмк
Болит спина, болит поясница, болит нога…
Болит так, что не могу ходить… болит так, что не могу лежать… болит так, что не могу сидеть…
Болит и днем и ночью…
Знакомые симптомы? Практически в каждой семье есть взрослый, который страдает от хронической боли в спине.
Что делать? Что будет, если необходима операция?
Вы как минимум 1 000 раз слышали слово остеохондроз. Что это? И какое отношение имеет к вам.
Под термином «остеохондроз позвоночника» понимают первичный дегенеративный процесс в межпозвонковых дисках, который, в свою очередь, ведет к вторичному развитию ответных и компенсаторных изменений в костно-связочном аппарате позвоночника.
Каждый третий взрослый человек страдает от хронической боли в спине!
Патология позвоночника занимает 5 место среди причин госпитализации.
Не терпите боль, запишитесь на прием к нейрохирургу!
Как проявляется остеохондроз позвоночника:
1. Компрессионные синдромы (сдавление нервного корешка). Составляют около 30% проявлений. В этом случае вы заметите следующие симптомы:
- Боль в наружной, задней, передней поверхностях бедра и голени, боль в области пятки, наружной поверхности стопы.
- Появление онемения конечности (руки или ноги). В этом случае требуется обязательный осмотр у нейрохирурга, так как онемение ноги или руки может свидетельствовать о сильном сдавлении корешка.
2. Многочисленные рефлекторные синдромы в виде болевой реакции суставов и связок. Составляют около 70% проявлений. В этом случае основным симптомом будет боль в поясничной области. Она свидетельствует о дегенеративном процессе в области позвоночника.
Не все грыжи диска требуют оперативного лечения. Чтобы определить нужно ли вам хирургическое вмешательство, вам необходимо пройти обследование и записаться на прием к нейрохирургу.
Что включает в себя обследование:
- МРТ поясничного отдела позвоночника
- КТ поясничного отдела позвоночника
- функциональную спондилографию позвоночника (рентгенография позвоночника в боковой проекции в положении сидя, при этом пальцы рук прикладываются к ключицам).
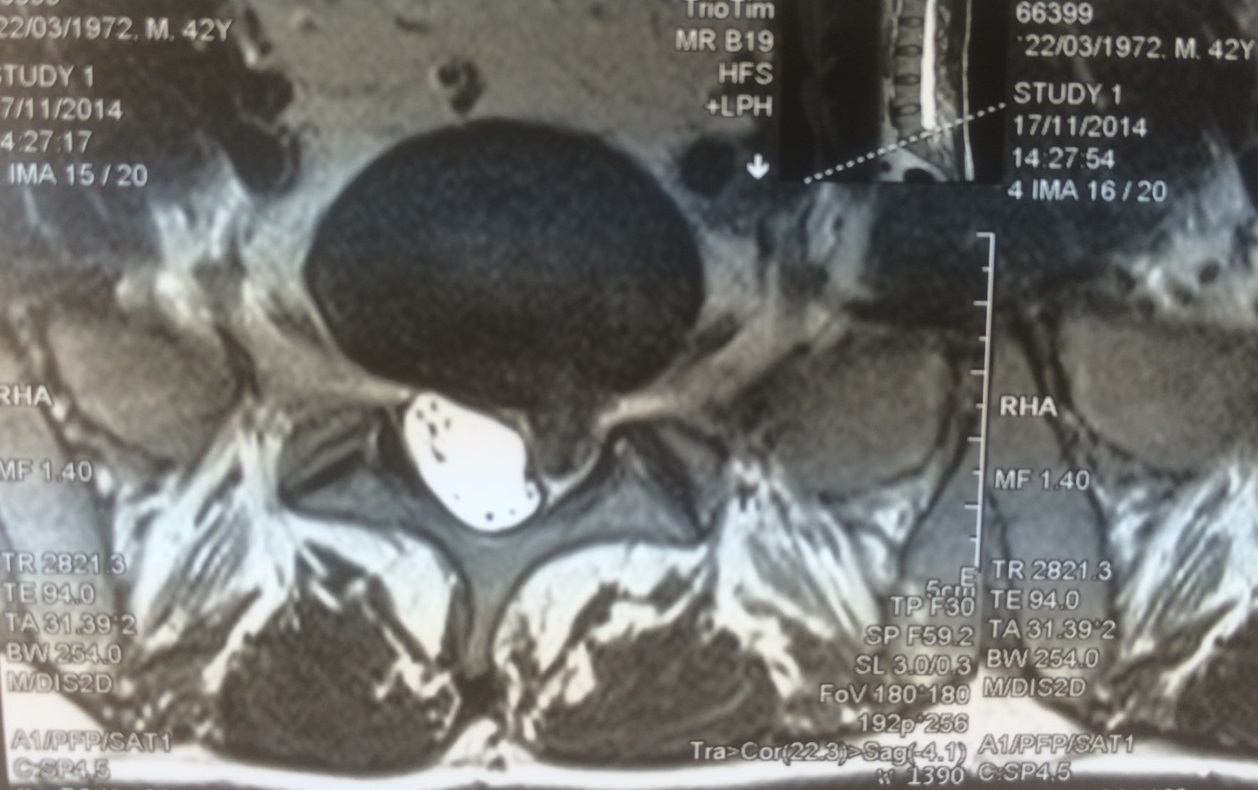
Пример изображения МРТ с грыжей межпозвонкового диска

В каком случае нужна операция:
Операция по удалению грыжи диска направлена, прежде всего, на устранение корешкового болевого синдрома (пункт 1, указанный выше) и в меньшей степени болевого синдрома в спине (пункт 2, указанный выше).
Показанием к хирургическому лечению может стать:
- Саггитальный (передне-задний) размер экструзии (грыжи диска) в поясничном отделе более 6 мм при наличии болевого синдрома, особенно с наличием миграции (смещения) фрагмента диска вверх или вниз.
- Размеры грыжевого выпячивания меньшего размера (менее 6 мм), но со стойким болевым синдромом, не поддающиеся консервативному лечению, обязательно совпадающие с клиническими проявлениями (компрессия нервного корешка и зона поражения корешка на конечности совпадают).
- Небольшие по размеру грыжи диска в зоне межпозвонкового отверстия, так называемые фораминальные грыжи диска, где узкое пространство ограничено костными структурами.
- Экстрафораминальные грыжи диска (грыжи диска за пределами межпозвонкового отверстия) со стойким болевым синдромом.
Что чаще всего рекомендуют специалисты:
Микрохирургическое удаление грыжи диска является наиболее распространённой методикой и имеет ряд преимуществ перед другими методами:
- Позволяет наиболее бережно выполнять работу вокруг корешка и дурального мешка, не травмируя их. При данной методике врач всегда может поменять угол работы с невральными структурами – для минимизации натяжения корешка и дурального мешка.
- Выполняется небольшая резекция дужки и жёлтой связки, что создает дополнительное резервное пространство на случай небольшого рецидива грыжи или возникновения послеоперационного отёка с целью нивелирования болевого синдрома.
- Позволяет проверить эпидуральное пространство между дуральным мешком, где находятся корешки, и позвоночником, выше и ниже зоны диска и удалить далеко смещенные фрагменты экструзии диска (часто грыжа диска распадается, и не удаётся единым блоком удалить её всю сразу, приходится удалять по частям), одновременно с этим постоянно проводится визуальная ревизия сформированного грыжей «кармана» до крайней нижней или верхней его части. При этом можно легко провести дополнительную резекцию дужки или жёлтой связки для создания адекватности размера операционного поля.
- При выраженном спаечном эпидуральном процессе используется большое увеличение и удается более аккуратно провести процесс менинголиза или радиколиза (освобождение от рубцов дурального мешка и корешка), а при повреждении дурального мешка адекватно провести герметизацию клеевыми композициями.
Что происходит перед операцией:
Перед операцией врач беседует с пациентом, проводится тщательный анализ клинических проявлений. Данные клинического осмотра сопоставляются с данными нейровизуализации (данные МРТ, КТ, спондилографии), оцениваются риски операции в конкретной зоне операции и соматическое состояние по сопутствующим заболеваниям.
Затем сам пациент принимает решение и дает согласие на проведение оперативного вмешательства.
Не волнуйтесь! Оперативное лечение по удалению грыжи диска является стандартизированной и хорошо отработанной операцией.
Сколько необходимо находиться в стационаре:
Обычно пребывание в стационаре составляет 2-4 дня.
В настоящее время после операции в нашей клинике на следующий день разрешается сидеть и ходить. Рекомендуем ношение полужёсткого корсета до 1 месяца, но не более 6-8 часов в день.
Сколько занимает восстановление:
Как правило, после пробуждения больные сразу отмечают исчезновение или уменьшение болевого синдрома. Исчезновение онемения конечности может быть длительным – от нескольких дней до 2-3 месяцев. Чем раньше была проведена операция, тем быстрее восстанавливается чувствительность.
Длительность последующего консервативного лечения зависит от вашего состояния и степени остаточного страдания корешка после длительной компрессии грыжи диска.
Источник
Остеохондроз — дистрофические нарушения в суставных хрящах. Чаще всего поражаются межпозвонковые диски.
Выделяют: шейный, грудной и поясничный остеохондроз.
Первопричина — ухудшение питания хрящевых тканей и тела позвонков(происходит с возрастом), изменение в гормональной системе человека.
Чем старше человек, тем больше у него проявлений остеохондроза.
Но в последние годы все больше людей в возрасте от 18 до 30 лет обращаются с жалобами на боли в спине.
Причины раннего проявления заболевания:
- слабая физическая подготовка;
- нарушение осанки и искривление позвоночника;
- плоскостопие и лишний вес.
Межпозвоночная грыжа – смещение деформированного пульпозного ядра при разрушении фиброзного кольца межпозвонкового диска, одно из частых осложнений остеохондроза.
Диски обеспечивают подвижность позвоночника благодаря способности расширяться и сжиматься. Их функция состоит не только в облегчении движения и в выполнении статической задачи: вследствие эластичности они являются амортизаторами при осевой нагрузке.
Грыжа межпозвонкового диска образовывается при разрыве фиброзного кольца, когда часть студенистого ядра растекается за его края. Возникает синдром сдавливания — выпавший фрагмент давит на нервы, вызывая отек.
Как результат:
- Развивается воспалительный процесс;
- Появляется слабость в ногах и в руках;
- Человек принимает вынужденную позу;
- Состояние сопровождает болевой синдром.
Грыжа позвоночника вызывает потерю работоспособности вплоть до инвалидности.
Почему возникает межпозвонковая грыжа?
Существуют три основные причины:
- Высокая нагрузка;
- Травмы;
- Возрастные изменения.
С течением времени хрящевое кольцо диска истончается, и количество жидкости в нем сокращается. Происходит патологическое изменение дисков – неизбежная составляющая процесса старения. Изнашивание дисковой ткани провоцируется процессом прямохождения, при котором создается постоянная механическая нагрузка. Положение усугубляется неполноценным питанием вследствие гиподинамии.
Как развивается грыжа позвоночника?
Процесс дегенерации межпозвоночных дисков проходит 3 стадии.
Внутри диска смещается ткань. Дисковые пластинки, лишенные полноценного питания, выдаются наружу. Человек быстро устает.
Пролапс диска, протрузия. Происходит разрыв и смещение ткани. Когда такая ткань проходит сквозь фиброзное кольцо, процесс становится необратимым и сопровождается болью или (и) синдромом сдавления корешка. Изначально эластичная и плотная ткань диска расслабляется, вызывая нестабильность отдельных сегментов.
Дискоз в последней стадии возникает, как правило, у пациентов «за 60». Ткань диска уплотняется, кальцифицируется, сокращая двигательный сегмент и частично стабилизируя позвоночник. В этом случае причиной неприятных симптомов становятся дегенеративные изменения.
Как проявляется грыжа межпозвонкового диска?
Симптомы патологии определяются:
- Локализацией процесса;
- Размерами выпячивания;
- Степенью сдавливания нервных корешков.
Диагностика
Чтобы диагностировать пациенту грыжу межпозвоночного диска, врач должен детально изучить историю заболевания и провести тщательное обследование. Особого внимания заслуживают следующие моменты:
- Слабость мышц;
- Локализация боли;
- Область потери чувствительности;
- Симметричность рефлексов сухожилий;
- Перенесенные ранее травмы;
- Выраженное изменение веса.
При наличии подобных симптомов рассматривается вопрос хирургического лечения.
Классификация позвоночных грыж
Грыжи классифицируют для составления прогноза развития патологии и определения алгоритма лечения. Нередки случаи, когда у пациента образуется более одной грыжи с различной локализацией и в различной стадии.
В зависимости от локализации различают следующие виды грыж.
- Грыжа шейного отдела позвоночника – боль появляется при движении головой, отдает в руку и область между лопаток; головокружение, онемение слабость рук.
- Грыжа грудного отдела позвоночника – характерна опоясывающая боль, слабость, нарушается координация, возникают проблемы с мочеиспусканием.
- Грыжа поясничного отдела позвоночника сопровождается болью. Если выпячивание небольшое, без давления на спинной мозг: периодически чувствуется боль, возрастающая при нагрузках, поворотах корпуса, длительном нахождении в неудобной позе. С ростом размера грыжи изменяется характер боли – она становится стреляющей, острой, отдает в ноги или в руку, появляется онемение и покалывание в конечностях. Распрямить спину становится проблематично. Развивается деформация позвоночника, происходит нарушение мочеиспускания,потенции, дефекации.
Классификация по размеру
- Протрузия (пролабирование). Размер выпячивания не превышает 3 мм. Физиологическая норма. Симптомы отсутствуют.
- Пролапс. Размер – до 6 мм. Патологическое состояние. Имеет место болевой синдром.
- Экструзия. Размер выпячивания – 6÷15мм. Сопровождается болевым синдромом и нарушением работы внутренних органов.
Виды грыж:
- Пульпозные грыжи – самые распространенные. Пульпозное ядро проникает наружу сквозь трещины фиброзного кольца.
- Костные — образуются вследствие разрастания костей и сужения спинномозгового канала.
- Хрящевые – образованы из элементов межпозвоночного хряща, разрушенного вследствие воспаления или травмы.
Лечение позвоночной грыжи
Операция показана только при сдавливании нервов, которое приводит к серьезным последствиям:
- Потере чувствительности;
- Ограничению подвижности;
- Неконтролируемому мочеиспусканию.
Все другие симптомы могут быть устранены консервативно.
Виды оперативных вмешательств:
- Вертебропластика – методика восстановления целостности поврежденных участков позвонков. Дефицит костной ткани заполняют костным цементом, что позволяет воссоздать опорную функцию позвоночника, купировать болевой синдром и вернуть человека к активной жизни.
- Радиочастотная денервация – электрическая стимуляция нервных путей с целью прекращения болевых симптомов. В результате процедуры нервные окончания прижигаются без причинения вреда организму.
Малоинвазивные операции помогают избавить пациента от сильных болей наиболее щадящим образом.
- Чрескожная холодноплазменная нуклеопластика. Использование холодной плазмы и радиочастотная денервация позволяют купировать боль в поясничном и шейном отделах и устранить патологические изменения. Ткани мышц раздвигаются и проводятся необходимые манипуляции на проблемном участке особыми хирургическими инструментами под контролем высокоточного оборудования.
- Чрескожная нуклеотомия с лазерной вапоризацией – методика создания оптимального доступа к нужному участку и лазерной реконструкции межпозвоночных дисков – восстановлению и ликвидации выпячивания.
- Микрохирургическое лечение проводят специальными инструментами при помощи микроскопа. Можно полностью удалить грыжу или часть, расположенную в канале позвоночника. После удаления проводится лазерное облучение для исключения рецидива. Операция по удалению грыжи в шейном отделе часто требуется установка протеза вместо удаленного хряща. Схему лечения подбирает врач после подробного исследования.
Операция не является окончательным этапом лечения грыжи. После нее начинается реабилитационный период, правильная организация которого становится гарантом успеха проведенного лечения.
Реабилитационные мероприятия определяются:
- Видом проведенного лечения;
- Физиологическими особенностями пациента;
- Длительностью предоперационного периода и тяжестью его протекания.
Программа восстановления включает:
- Физиотерапию;
- Лечебную физкультуру – пациент выполняет специальные упражнения для спины;
- Гидропроцедуры и кинезотерапию;
- Массаж в сочетании с вытяжением позвоночника.
Перед операцией врач беседует с пациентом, происходит тщательный анализ клинических проявлений, данные клинического осмотра сопоставляются с данными нейровизуализации (данные МРТ, КТ, спондилографии), оцениваются риски операции в конкретной зоне операции и соматическое состояние по сопутствующим заболеваниям. Затем сам пациент принимает решение и дает согласие на проведение оперативного вмешательства.
Оперативное лечение по удалению грыжи диска является стандартизированной и хорошо отработанной операцией. Как правило после пробуждения больные сразу отмечают исчезновение или уменьшение болевого синдрома. Исчезновение онемения на конечности может происходить длительно — от нескольких дней до 2-3 месяцев. Чем раньше проведена операция, тем быстрее восстанавливается чувствительность.
Обычно пребывание в стационаре составляет 2-4 дня. В настоящее время после операции в нашей клинике на следующий день разрешается сидеть, ходить. Рекомендуем ношение полужёсткого корсета до 1 месяца, но не более 6-8 часов в день. Длительность последующего консервативного лечение зависит от состояния больного и степени остаточного страдания корешка после длительной компрессии грыжей диска.
Источник
Стабилометрия: проверка опорно-двигательного аппарата детей в игровой форме
Стабилометрия — метод исследования функций организма, связанных с поддержанием равновесия. Данная диагностика позволяет выявить нарушения опорно-двигательного аппарата и оценить степень их выраженности.
Что такое стабилометрия?
На сегодняшний день стабилометрия — наиболее современный метод исследования функциональных возможностей опорно-двигательного аппарата. Специалистами всего мира данная методика обследования признана одной из наиболее информативных и объективных. Метод стабилометрии распространен в спортивной медицине и является стандартом углубленного медицинского обследования спортсменов.
Стабилометрия является глобальной характеристикой баланса тела, даёт дополнительные возможности для выявления:
- функциональных нарушений при заболеваниях позвоночника, нервной системы, вестибулярного и зрительного анализатора;
- опороспособности конечностей;
- функционального состояние голеностопных суставов;
- нарушений баланса при сколиозах, после травм и операций.
Стабилометрия также используется как средство реабилитации нарушений двигательной функции человека, тренировки его координации.
Как проходит исследование?
Исследование не требует крепления датчиков на тело. Перед его началом пациент снимает обувь и встаёт на стабилоплатформу. Под контролем специалиста он выполняет несложные действия в игровой форме. Сведения о работе различных систем организма тут же отображаются на мониторе у врача. Использование современной аппаратуры исключает влияние человеческого фактора и дает исключительно объективные показания.
Подробнее о методе стабилометрии мы попросили рассказать травматолога-ортопеда детской поликлиники «УГМК-здоровье», кандидата медицинских наук в области травматологии и ортопедии Ольгу Николаевну Хамидулину.
— Ольга Николаевна, в чем преимущества метода стабилометрии?
Стабилометрию можно применять как с диагностической, так и с лечебной целью. Обследование проводится в течение 5-15 минут. По результатам пациенту выдается заключение. Кроме всего прочего, стабилометрию я бы смело рассматривала, как скрининговое обследование — быстро, удобно и объективно. В результате мы получаем четкую картинку, позволяющую решить, к какому специалисту направить пациента дальше.
Если говорить о лечении, то на аппарате «Стабилан» есть тренажеры, которые мы назначаем пациентам с нарушением функции равновесия. Такие занятия проводятся курсами.
— Какому специалисту можно обратиться с результатами обследования на стабилометре?
— Обследование дает возможность судить о патологии одной из трех систем: нервной, мышечной или костной и вестибулярной. Поэтому и профильных специалиста три: невролог, ортопед и лор.
— Что представляет собой лечение на «Стабилане»?
– Сегодня во всем мире признана реабилитация с помощью кинезиотерапии, то есть – движения, ЛФК. Особенно основанных на принципе обратной биологической связи. И «Стабилан» используется именно как тренажер с биологической обратной связью. Все реализуется в игровой форме. Например, перед пациентом ставится задача управлять самолетом, или ловить бабочек, или собирать пазл-картинки. Пациенту, как в игре, нужно всё это эмитировать, выполняя всем телом. При этом работают высшая нервная функция, все мышечная и вестибулярная системы.
– Можно ли использовать стабилометрию для подбора ортопедических изделий?
– Безусловно! Методика позволяет точно определять подходит пациенту то или иное ортоприспособление.
– Кому нельзя проходить процедуру?
– Противопоказаний нет, но есть ограничения по возрасту. Обследование можно назначать ребенку после завершения у него процессов опоры и ходьбы, происходит это после пяти лет.
Кинезиотейпирование как метод консервативного лечения детей с ортопедической патологией
Что такое кинезиотейпирование?
Кинезиотейпирование — достаточно молодой метод физиотерапевтического воздействия на организм. Он был открыт японским мануальным терапевтом Кенцо Кэзе в начале 70х годов, а в Европе появился 10-15 лет назад. Сегодня кинезиотейпирование широко распространено в спорте, реабилитации и среди людей, ведущих активный образ жизни.
Клинические исследования показали, что использование физио-тейпов ускоряет восстановление после травм, заболеваний суставов и нервно-мышечного аппарата. Эффект кинезиотейпирования связан с теорией «запирания боли» и теорией «блокаторов боли, согласно которым стимулируются механорецепторы (нервные окончания, ответственные за несение сигналов о физическом воздействии), которые препятствуют передаче болевых сигналов.
Как проводятся процедуры кинезиотейпирования?
Кинезиотейпы представляют собой эластичные ленты, изготовленные из высококачественного хлопка и покрытые гипоаллергенным клеящим гелем на акриловой основе, который активизируется при температуре тела. Эластические свойства тейпов приближены к эластическим параметрам кожи. Хлопковая основа не препятствует дыханию кожи и испарению с ее поверхности.
При правильном наложении тейпа кожа подтягивается, улучшается кровообращение и обмен веществ. Проприоцептивное раздражение, работающее в противоположном направлении мышечного сокращения, также помогает расслаблять перегруженную мышцу. В области, на которую наложен тейп, увеличивается пространство между кожей и мышцами, что способствует улучшению лимфатического тока.
Кому показано кинезиотейпирование?
Кинезиотейпирование снимает боль и воспаления, нормализует мышечный тонус, эффективен при синдроме фасции (предотвращает растяжения, сокращает перенапряжение ослабленных мышц, снимает напряженность и перерастяжение мышц), улучшает двигательные функции (в т.ч. у детей с ДЦП), сокращает отеки, ускоряет процесс оздоровления, повышает выносливость во время физической нагрузки.
Медицинские показания к кинезиотейпированию:
- Головные боли напряжения
- Невралгия тройничного нерва
- Шейный спондилит
- Травма ШОП
- Синдром манжетки ротаторов
- Плече-лопаточная дисфункция
- Нестабильность плечевого сустава
- Бурсит плечевого сустава
- Травма ключично-акромиального сочленения
- Травмы грудинно-ключичного сочленении
- Сколиоз
- Перелом и ушиб рёбер
- Спондилолиз, спондилолистез
- Миофасциальные боли в пояснице
- Вальгусные деформации локтевого сустава
- Бурситы локтевого отростка
- Эпикондилит плечевой кости
- Синдром карпального тоннеля
- Лимфостаз верхних конечностей
- Повреждения кисти
- Молоткообразная деформация пальцев
- Артрит сустава
- Воспаления илиотибиального тракта
- Ишиас
- Лимфадема голени
- Тендинит связок
- Подвывих надколенника
- Синдром Осгуда-Шлаттера
- Травма связок коленного сустава
- Рекурвация коленных суставов
- Плантарный фасцеит
- Тендосиновиит ахиллова сухожилиятравма связок голеностопного сустава
- Неврома Мортана
Вниманию пациента! Процедура кинезиотейпирования назначается и выполняется врачами ортопедами-травматологами детской поликлиники «УГМК-Здоровье»
Источник
