Лфк при переломах позвоночника без повреждения спинного мозга

Травмы позвоночного столба делятся:
- 1) на изолированные — повреждение одного или нескольких позвонков;
- 2) множественные — перелом позвоночного столба в сочетании с повреждениями костей таза, нижних конечностей и т.д.;
- 3) сочетанные — травма позвоночного столба с повреждением спинного или головного мозга, внутренних органов и т.д.
Повреждения позвоночного столба возникают преимущественно в результате непрямого воздействия на него того или иного фактора:
- а) силы, направленной по оси позвоночного столба (падение с высоты на голову, ноги, ягодицы и т.д.);
- б) резкого и чрезмерного сгибания или разгибания его (при обвалах в шахтах, падении тяжелого предмета и т.д.);
- в) вращающего действия силы, вектор которой не совпадает с осями движения позвоночника;
- г) чрезмерного внезапного напряжения мышц, прикрепляющихся к остистым или поперечным отросткам, приводящего к так называемым отрывным переломам.
В результате прямой травмы могут произойти переломы отдельных элементов позвонка — остистых, поперечных или суставных отростков, дужек и т.д.
Большинство повреждений позвоночного столба составляют компрессионные переломы тел позвонков, т.е. связанные со сдавлением тел позвонков. Особенно часто они происходят в нижнем шейном, нижнем грудном и верхнем поясничном отделах, т.е. в тех местах, где более подвижная часть позвоночного столба переходит в менее подвижную. Чаше всего компрессионные переломы позвоночника возникают в тех случаях, когда травмирующая сила направлена по оси позвоночника или если сгибание позвоночника вперед превышает его физиологические возможности. Во всех этих случаях происходит клиновидное сплющивание тела позвонка. Симптомами компрессионного перелома позвоночника являются: боль в позвоночнике, усиливающаяся при нагрузке; нарушение подвижности позвоночника, изменение взаиморасположения позвонков с сопутствующим частым образованием углового кифоза и др.
Решающее значение в постановке диагноза имеет рентгенологическое исследование. О степени компрессии судят по снижению высоты тела поврежденного позвонка относительно высоты переднего отдела выше- и нижележащих неповрежденных позвонков. Чем больше степень компрессии, тем тяжелее перелом.
Переломы позвонков относятся к тяжелым повреждениям опорнодвигательного аппарата. По локализации они бывают в шейном, грудном, поясничном и крестцовом отделах позвоночника.
Длительным вытяжением лечат большинство компрессионных переломов грудных и поясничных позвонков. При нем больной должен лежать на спине на жесткой кровати (под матрац подкладывают деревянный щит), головной конец которой приподнимают на 30—35 см. Для вытяжения и удержания тела в наклонном положении верхняя часть туловища через подмышечные впадины фиксируется с помощью мягких ватно-марлевых лямок, которые закрепляются у изголовья (рис. 20). При переломах верхних грудных позвонков фиксация производится петлей Глиссона. С целью разгрузки и расправления поврежденного позвонка и восстановления естественного поясничного лордоза под поясничную область подкладывают валик. Чтобы обеспечить постоянное (в том числе и в ночное время) растяжение поврежденного сегмента, длина валика должна соответствовать ширине постели.

Рис. 20. Фиксация туловища с помощью ватно-марлевых лямок при компрессионном переломе грудного позвонка
ЛФК назначают сразу после стихания острых болей при общем удовлетворительном состоянии больного для решения следующих задач.
- 1. Улучшение общего состояния больного.
- 2. Предупреждение возникновения осложнений, связанных с вынужденным положением и малоподвижностью (застойные явления в легких, ухудшение перистальтики кишечника и др.).
- 3. Восстановление правильного положения позвонков.
- 4. Формирование мышечного корсета, удерживающего позвоночник в правильном положении и восстанавливающего его подвижность.
При лечении компрессионных переломов позвоночника с помощью ЛФК предусматриваются четыре этапа.
На первом этапе протяженностью около двух недель (у взрослого) основное внимание уделяется адаптации больного к длительной вынужденной позе, предупреждению возможных в связи с этим осложнений и реклинации поврежденного позвонка. Здесь противопоказанием являются любые упражнения в исходном положении сидя и наклоны вперед.
В первом периоде применяются общетонизирующие упражнения, вовлекающие в движения мускулатуру туловища, верхних и нижних конечностей. В первое время при движениях ногами не следует приподнимать их от постели, так как это может вызвать боль в области перелома (при повреждениях нижних грудных и поясничных позвонков). Для улучшения подвижности в поврежденном отделе позвоночного столба и обеспечения декомпрессии поврежденных позвонков включаются упражнения в прогибании, особенно в грудном и поясничном отделах. Прогибание туловища осуществляется сначала с опорой на локти, а затем и на стопы согнутых в коленях ног. При переломах в шейном и верхнегрудном отделах позвоночника следует обратить внимание на движения в нижних его отделах (например, положить ноги, согнутые в коленях, вправо-влево и др.). Сгибания и разгибания в коленных и тазобедренных суставах производят, не отрывая стоп от постели. При переломах в нижних отделах позвоночника необходимо включать упражнения для верхних отделов (например, из положения лежа на спине руки в стороны коснуться правой ладонью левой и наоборот). Эти упражнения ценны прежде всего потому, что они, с одной стороны, устраняют застойные явления в легких, а с другой — предупреждают образование пролежней. Упражнения выполняются в положении больного лежа на спине в медленном темпе.
Для предупреждения пневмоний многократно в течение дня выполняются дыхательные упражнения с акцентом на нижние доли легкого — различные варианты диафрагмального дыхания с акцентом на удлиненный выдох.
Для предупреждения пролежней наиболее эффективно применение массажа. Обучение больного отдельным элементам массажа позволяет добиться его многократного регулярного использования.
Второй этап ЛФК, через 10—14 дней скелетного вытяжения, продолжается в среднем около четырех недель. В его процессе основное внимание ориентировано на стимуляцию регенеративных процессов в поврежденном сегменте позвоночного столба и на формирование мышечного корсета. В занятия включаются упражнения, интенсивно воздействующие на мышцы верхних и нижних конечностей, брюшного пресса, туловища и особенно на мышцы спины. По-прежнему противопоказанными являются исходные положения сидя и упражнения с наклонами вперед. Значительная часть специальных упражнений выполняется в положении лежа на животе. Чтобы не допускать скручивания позвоночника, сам поворот из положения лежа на спине в положение на животе требует специальной методики. Главное при этом, чтобы мышцы были напряжены, а туловище должно быть прямым (так называемый поворот «бревнышком»): для поворота через левое плечо больной освобождается от лямок вытяжения, подвигается на правый край постели, захватывает спинку кровати руками скрестно правая над левой (левая хватом снизу, правая хватом сверху), затем правую ногу кладет на левую и делает поворот влево на живот. В исходном положении лежа на животе выполняют попеременные, а затем одновременные поднимания прямых ног назад, прогибания туловища назад с опорой на руки, а затем и без опоры.
Для укрепления мышц туловища, спины и брюшного пресса в упражнениях в виде отягощений в основном используют массу своего тела и его частей. Упражнения постепенно усложняют для выполнения за счет преимущественно изменения исходных положений. Применяются и упражнения в прогибании туловища с задержкой, которые должны тренировать статическую выносливость мышц спины. Важно с первых же занятий добиться правильного выполнения специальных упражнений для мускулатуры задней поверхности туловища, в частности, чтобы при прогибании грудной отдел позвоночного столба не оставался кифозированным, а плечи разводить до соединения лопаток.
В положении лежа на спине используют упражнения с отрывом ног от постели, но не выше угла 45°, чтобы не уменьшался поясничный лордоз. Поднимания ног выполняют вначале слегка согнутыми в коленях, а затем прямые; упражнения усложняют от попеременных до одновременных подниманий ног.
В начале второго месяца в комплекс включают наклоны туловища в стороны в положении на спине, а затем на животе.
В процессе занятий с целью рассеивания нагрузки необходимо периодически менять исходные положения.
Третий этап, который продолжается в среднем две недели, характеризуется положительной динамикой регенерации ткани поврежденного позвонка, подкрепленной рентгенологически, когда вытяжение обычно заканчивается. На этом этапе ЛФК направлена на дальнейшее формирование мышечного корсета и постепенное приспособление позвоночного столба к вертикальным нагрузкам. Такая тренировка обеспечивает восстановление статокинетических рефлексов, тренировку вестибулярного аппарата, восстановление подвижности позвоночного столба и адаптацию его к вертикальным нагрузкам.
В начале третьего этапа упражнения в основном выполняются больным в колено-кистевом положении. Затем исходные положения последовательно усложняются до положения стоя на коленях с опорой, а затем и без опоры.
В положениях упора стоя на коленях и на коленях можно выполнять упражнения по всем осям позвоночного столба, за исключением наклонов туловища вперед. Для перехода на колени больной передвигается в упоре стоя на коленях к головному концу кровати, берется руками за спинку и, опираясь на руки, выпрямляется. Головной конец кровати должен быть опушен. Уже за несколько дней до вставания в занятия необходимо включать упражнения, содействующие тренировке сосудов нижних конечностей, тонус которых в течение длительного времени из-за малоподвижности был снижен: в этих условиях переход в вертикальное положение может привести к так называемому гравитационному шоку, когда кровь резко оттекает от мозга, что может привести к потере сознания у больного. Необходимо также загодя побеспокоиться и о восстановлении тонуса костно-суставного и связочного аппарата нижних конечностей (в особенности стопы). Для этого может быть рекомендовано дозированное давление стопы на доску, закрепленную в ножном конце кровати (больной лежит на спине), попеременное опускание ног до касания подошвой пола из положения стоя на коленях и т.д.
В положениях упора стоя на коленях и на коленях выполняются разнообразные упражнения в прогибании спины, поочередных и одновременных подниманиях рук и ног, наклоны и повороты туловища в сторону и передвижения.
Четвертый этап ЛФК начинается примерно через два месяца после травмы при общем удовлетворительном состоянии больного, хорошем мышечном корсете и отсутствии болевых ощущений (в покое и после нагрузки) в области перелома. Важным этапом ЛФК в этом периоде является обучение больного вставанию. Так как ему все еще не разрешается сидеть, переход в положение стоя осуществляется из положений стоя на коленях или лежа на животе, опираясь на руки и прогибаясь назад и спуская с кровати ногу. В положении стоя выполняют различные упражнения для рук, ног и туловища, исключая наклоны вперед и приседания. Лишь после формирования на травмированном позвонке костной мозоли в комплекс упражнений включают наклоны туловища вперед и приседания; они должны выполняться с прогнутой и напряженной спиной и с опорой руками о гимнастическую стенку или спинку стула. Если такие упражнения не вызывают болезненных ощущений, больному разрешают сидеть с опорой на спинку стула и с валиком на уровне поясницы.
Со второго месяца после травмы для улучшения подвижности позвоночного столба в занятия включаются наклоны туловища в стороны (но не вперед!) и ротационные движения в положении стоя. В каждое занятие необходимо включать специальные упражнения, способствующие тренировке вестибулярного аппарата: различные наклоны, повороты и круговые движения головой (исключение делается в случае перелома шейных позвонков) в сочетании с движениями верхних и нижних конечностей.
После адаптации к вертикальному положению следует применять дозированную ходьбу, постепенно увеличивая ее продолжительность. В первые две-три недели в процессе ходьбы внимание преимущественно обращается на техническую правильность ее выполнения. При первых попытках ходьбы учитывается самочувствие больного и время самой ходьбы должно быть строго индивидуальным (для некоторых больных — даже несколько десятков секунд). Вначале рекомендуется ходьба 2—3 раза в день. Главным же принципом регулирования нагрузки должно быть постепенное ее повышение на каждом занятии преимущественно за счет увеличения времени выполнения без особого акцента на интенсивность самой ходьбы. Величина возрастания нагрузки должна определяться обязательным контролем реакции организма больного на нее со стороны специалиста ЛФК по объективным и субъективным критериям. При ходьбе необходимо следить за осанкой больного, обращая внимание на то, чтобы позвоночный столб в области повреждения сохранял лордозированное положение, а также за правильной постановкой стопы.
После достижения времени непрерывной ходьбы примерно 30— 40 мин можно при сохранении этого времени уже обратить внимание на постепенное увеличение скорости ходьбы для повышения общей работоспособности организма больного. Для этого задается такой ритм движения, который бы обеспечивал аэробный режим работы. По мере адаптации больного к такой нагрузке можно увеличивать время ходьбы, затем — вновь ее скорость, опять — время ходьбы… и т.д.
К концу недели после вставания помимо ходьбы и специальных упражнений для мышц спины в разгрузочном положении можно выполнять упражнения и в положении стоя. При этом основное внимание следует уделять повышению работоспособности мышц нижних конечностей, а также нормализации функции голеностопных суставов и мышечно-связочного аппарата стоп. Упражнения для туловища выполняются с большой амплитудой в различных плоскостях в сочетании с разнообразными движениями верхних и нижних конечностей. Исключаются только наклоны вперед.
Примерно через 3—3,5 месяца после травмы больному разрешается сидеть. Но указанное время не является стандартным и должно определяться индивидуально (например, у детей оно заметно короче). Основными критериями, позволяющими больному сидеть, являются, во-первых, рентгенологические показатели сформированности костной мозоли травмированного позвонка и, во-вторых, отсутствие у больного болевых ощущений с первых же минут перехода к положению сидя. Вначале ему разрешается сидеть буквально считанные минуты несколько раз в день, затем время сидения постепенно увеличивается. Однако при появлении первых же болезненных проявлений процедуру следует немедленно прекратить. Болевые ощущения могут появиться и спустя некоторое время после сидения, что также может быть сигналом к укорочению времени сидения.
Обязательным требованием во время сидения является сохранение поясничного лордоза, для чего к спинке стула на уровне поясницы обычно прикрепляют плотный ватно-марлевый или поролоновый валик, который уменьшает напряжение мышц спины. В это же время разрешается выполнять наклоны туловища вперед в положении стоя (вначале прогнутой напряженной спиной за счет движения в тазобедренных суставах).
Более эффективно восстановление основных функций позвоночного столба проходит во время занятий в воде. Различные виды физических упражнений в водной среде и плавание способствуют нормализации в более короткие сроки его гибкости, подвижности и рессорности.
После выписки из стационара необходимо продолжать лечение в амбулаторных или санаторно-курортных условиях, где постепенно восстанавливается адаптация к нагрузкам, идентичным основному виду деятельности больного.
При лечении компрессионного перелома позвоночного столба методом одномоментной реклинации с последующим наложением гипсового корсета (рис. 21) ЛФК назначают на 3—4-й день (после подсыхания гипса), ходить разрешают через 7—8 дней.

Рис. 21. Положение гипсового корсета при переломе поясничного позвонка
При постепенной реклинации с последующей фиксацией гипсовым корсетом больные первые две недели занимаются ЛФК по методике первого периода, применяемой при длительном вытяжении; а в дальнейшем — так же как после одномоментной реклинации. Занятия лечебной гимнастикой проводятся в положении лежа на животе, на спине и в упоре стоя на коленях. Упражнения в вертикальном положении следует начинать лишь через месяц после наложения корсета.
В зависимости от характера перелома, клинических показателей и результатов проводимого функционального лечения корсет снимают в среднем через 4—5 месяцев. После прекращения иммобилизации ЛФК продолжается в амбулаторных или санаторно-курортных условиях в течение 2—3 месяцев. Первое время занятия следует проводить в разгрузочном положении.
При компрессионном переломе позвонков в течение 8—12 месяцев после травмы не разрешаются: бег, прыжки, подскоки, соскоки со снарядов, упражнения со скакалкой и другие упражнения, при выполнении которых на позвоночник оказывается чрезмерное давление и затруднен контроль за направлением оси его действия нагрузки.
Источник
Травмы
позвоночного столба делятся на:
1) изолированные
– повреждение одного или нескольких
позвонков;
2)
множественные – перелом позвоночного
столба в сочетании с повреждениями
костей таза, нижних конечностей и т.д.;
3)
сочетанные – травма позвоночного столба
с повреждением спинного или головного
мозга, внутренних органов и т.д.
Повреждения
позвоночного столба возникают
преимущественно в результате непрямого
воздействия на него того или иного
фактора:
а)
силы, направленной по оси позвоночного
столба (падение с высоты на голову, ноги,
ягодицы и т.д.);
б)
резкого и чрезмерного сгибания или
разгибания его (при обвалах в шахтах,
падении тяжелого предмета и т.д.);
в)
вращающего действия силы, вектор которой
не совпадает с осями движения позвоночника;
г)
чрезмерного внезапного напряжения
мышц, прикрепляющихся к остистым или
поперечным отросткам, приводящего к
так называемым отрывным переломам.
В
результате прямой травмы могут произойти
переломы отдельных элементов позвонка
– остистых, поперечных или суставных
отростков, дужек и т.д.
Большинство
повреждений позвоночного столба
составляют компрессионные переломы
тел позвонков, т.е. связанные со сдавлением
тел позвонков. Особенно часто они
происходят в нижнем шейном, нижнем
грудном и верхнем поясничном отделах,
т.е. в тех местах, где более подвижная
часть позвоночного столба переходит в
менее подвижную. Чаще всего компрессионные
переломы позвоночника возникают в тех
случаях, когда травмирующая сила
направлена по оси позвоночника или если
сгибание позвоночника вперед превышает
его физиологические возможности. Во
всех этих случаях происходит клиновидное
сплющивание тела позвонка. Симптомами
компрессионного перелома позвоночника
являются: боль в позвоночнике, усиливающаяся
при нагрузке; нарушение подвижности
позвоночника, изменение взаиморасположения
позвонков с сопутствующим частым
образованием углового кифоза и др.
Решающее
значение в постановке диагноза имеет
рентгенологическое исследование. О
степени компрессии судят по снижению
высоты тела поврежденного позвонка
относительно высоты переднего отдела
выше– и нижележащих неповрежденных
позвонков. Чем больше степень компрессии,
тем тяжелее перелом.
Переломы
позвонков относятся к тяжелым повреждениям
опорно‑двигательного аппарата. По
локализации они бывают в шейном, грудном,
поясничном и крестцовом отделах
позвоночника.
Длительным
вытяжением лечат большинство компрессионных
переломов грудных и поясничных позвонков.
При нем больной должен лежать на спине
на жесткой кровати (под матрац подкладывают
деревянный щит), головной конец которой
приподнимают на 30 – 35 см. Для вытяжения
и удержания тела в наклонном положении
верхняя часть туловища через подмышечные
впадины фиксируется с помощью мягких
ватно‑марлевых лямок, которые
закрепляются у изголовья (рис. 20). При
переломах верхних грудных позвонков
фиксация производится петлей Глиссона.
С целью разгрузки и расправления
поврежденного позвонка и восстановления
естественного поясничного лордоза под
поясничную область подкладывают валик.
Чтобы обеспечить постоянное (в том числе
и в ночное время) растяжение поврежденного
сегмента, длина валика должна
соответствовать ширине постели.
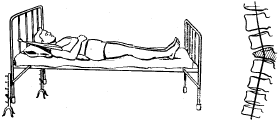
Рис.
20.
Фиксация
туловища с помощью ватно‑марлевых
лямок при компрессионном переломе
грудного позвонка
ЛФК
назначают сразу после стихания острых
болей при общем удовлетворительном
состоянии больного. При компрессионных
переломах позвоночника она решает
следующие
задачи:
1) улучшение
общего состояния больного;
2)
предупреждение возникновения осложнений,
связанных с вынужденным положением и
малоподвижностью (застойные явления в
легких, ухудшение перистальтики кишечника
и др.);
3)
восстановление правильного положения
позвонков;
4)
формирование мышечного корсета,
удерживающего позвоночник в правильном
положении и восстанавливающего его
подвижность.
При
лечении компрессионных переломов
позвоночника с помощью ЛФК предусматриваются
четыре этапа.
На
первом
этапе
, протяженностью около двух недель (у
взрослого), основное внимание уделяется
адаптации больного к длительной
вынужденной позе, предупреждению
возможных в связи с этим осложнений и
реклинации поврежденного позвонка.
Здесь противопоказанием
являются любые упражнения в исходном
положении сидя и наклоны вперед.
В
первом периоде применяются общетонизирующие
упражнения, вовлекающие в движения
мускулатуру туловища, верхних и нижних
конечностей. В первое время при движениях
ногами не следует приподнимать их от
постели, так как это может вызвать боль
в области перелома (при повреждениях
нижних грудных и поясничных позвонков).
Для улучшения подвижности в поврежденном
отделе позвоночного столба и обеспечения
декомпрессии поврежденных позвонков
включаются упражнения в прогибании,
особенно в грудном и поясничном отделах.
Прогибание туловища осуществляется
сначала с опорой на локти, а затем и на
стопы согнутых в коленях ног. При
переломах в шейном и верхнегрудном
отделах позвоночника следует обратить
внимание на движения в нижних его отделах
(например, положить ноги, согнутые в
коленях, вправо, влево и др.). Сгибания
и разгибания в коленных и тазобедренных
суставах производят, не отрывая стоп
от постели. При переломах в нижних
отделах позвоночника необходимо включать
упражнения для верхних отделов (например,
из положения лежа на спине, руки в
стороны, коснуться правой ладонью левой
и наоборот). Эти упражнения ценны прежде
всего потому, что они, с одной стороны,
устраняют застойные явления в легких,
а с другой – предупреждают образование
пролежней. Упражнения выполняются в
положении больного лежа на спине, в
медленном темпе.
Многократно
в течение дня выполняются дыхательные
упражнения с акцентом на нижние доли
легкого – именно здесь чаще всего
развивается пневмония из‑за застойных
явлений. Для этого выполняют различные
варианты диафрагмального дыхания с
акцентом на удлиненный выдох.
Для
предупреждения пролежней наиболее
эффективным оказывается применение
массажа. Обучение отдельным элементам
массажа больного позволяет добиться
его многократного регулярного
использования.
Второй
этап
применения ЛФК, через 10 – 14 дней скелетного
вытяжения, продолжается в среднем около
четырех недель. В его процессе основное
внимание ориентировано на стимуляцию
регенеративных процессов в поврежденном
сегменте позвоночного столба и на
формирование мышечного корсета. В
занятия включаются упражнения, интенсивно
воздействующие на мышцы верхних и нижних
конечностей, брюшного пресса, туловища
и особенно на мышцы спины. По‑прежнему
противопоказанными являются исходные
положения сидя и упражнения с наклонами
вперед. Значительная часть специальных
упражнений выполняется в положении
лежа на животе. Чтобы не допускать
скручивания позвоночника, сам поворот
из положения лежа на спине в положение
на животе требует специальной методики.
Главное при этом, чтобы мышцы были
напряжены, а туловище было прямым (так
называемый поворот «бревнышком»): для
поворота через левое плечо больной
освобождается от лямок вытяжения,
подвигается на правый край постели,
захватывает спинку кровати руками
скрестно правая над левой (левая хватом
снизу, правая хватом сверху), затем
правую ногу кладет на левую и делает
поворот влево на живот. В исходном
положении лежа на животе выполняют
попеременные, а затем одновременные
поднимания прямых ног назад, прогибания
туловища назад с опорой на руки, а затем
и без опоры.
Для
укрепления мышц туловища, спины и
брюшного пресса в упражнениях в виде
отягощений в основном используют массу
своего тела и его частей. Упражнения
постепенно усложняют для выполнения
преимущественно за счет изменения
исходных положений. Применяются и
упражнения в прогибании туловища с
задержкой, которые должны тренировать
статическую выносливость мышц спины.
Важно с первых же занятий добиться
правильного выполнения специальных
упражнений для мускулатуры задней
поверхности туловища, в частности, чтобы
при прогибании грудной отдел позвоночного
столба не оставался кифозированным, а
плечи разводить до соединения лопаток.
В
положении лежа на спине используют
упражнения с отрывом ног от постели, но
не выше угла 45°, чтобы не уменьшался
поясничный лордоз. Поднимания ног
выполняют вначале слегка согнутыми в
коленях, а затем прямые; упражнения
усложняют от попеременных до одновременных
подниманий ног.
В
начале второго месяца в комплекс включают
наклоны туловища в стороны в положении
на спине, а затем на животе.
В
процессе занятий с целью рассеивания
нагрузки необходимо периодически менять
исходные положения.
Третий
этап
, который продолжается в среднем две
недели, характеризуется положительной
динамикой регенерации ткани поврежденного
позвонка, подкрепленной рентгенологически,
когда вытяжение обычно заканчивается.
На этом этапе ЛФК направлена на дальнейшее
формирование мышечного корсета и
постепенное приспособление позвоночного
столба к вертикальным нагрузкам. Такая
тренировка обеспечивает восстановление
статокинетических рефлексов, тренировку
вестибулярного аппарата, восстановление
подвижности позвоночного столба и
адаптацию его к вертикальным нагрузкам.
В
начале третьего этапа упражнения в
основном выполняются больным в
колено‑кистевом положении. Затем
исходные положения последовательно
усложняются до положения стоя на коленях
с опорой, а затем и без опоры.
В
положениях упора стоя на коленях и на
коленях можно выполнять упражнения по
всем осям позвоночного столба, за
исключением наклонов туловища вперед.
Для перехода на колени больной
передвигается в упоре стоя на коленях
к головному концу кровати, берется
руками за спинку и, опираясь на руки,
выпрямляется. Головной конец кровати
должен быть опущен. Уже за несколько
дней до вставания в занятия необходимо
включать упражнения, содействующие
тренировке сосудов нижних конечностей,
тонус которых в течение длительного
времени из‑за малоподвижности был
снижен: в этих условиях переход в
вертикальное положение может привести
к так называемому гравитационному шоку,
когда кровь резко оттекает от мозга,
что может привести к потере сознания у
больного. Необходимо также загодя
побеспокоиться и о восстановлении
тонуса костно‑суставного и связочного
аппарата нижних конечностей (в особенности
стопы). Для этого может быть рекомендовано
дозированное давление стопы на доску,
закрепленную в ножном конце кровати
(больной лежит на спине), попеременное
опускание ног до касания подошвой пола
из положения стоя на коленях и т.д.
В
положениях упора стоя на коленях и на
коленях выполняются разнообразные
упражнения в прогибании спины, поочередных
и одновременных подниманиях рук и ног,
наклоны и повороты туловища в сторону
и передвижения.
Четвертый
этап
ЛФК начинается примерно через два месяца
после травмы при общем удовлетворительном
состоянии больного, хорошем мышечном
корсете и отсутствии болевых ощущений
(в покое и после нагрузки) в области
перелома. Важным этапом ЛФК в этом
периоде является обучение больного
вставанию. Так как ему все еще не
разрешается сидеть, переход в положение
стоя осуществляется из положений стоя
на коленях или лежа на животе, опираясь
на руки и прогибаясь назад и спуская с
кровати ногу. В положении стоя выполняют
различные упражнения для рук, ног и
туловища, исключая наклоны вперед и
приседания. Лишь после формирования на
травмированном позвонке костной мозоли
в комплекс упражнений включают наклоны
туловища вперед и приседания; они должны
выполняться с прогнутой и напряженной
спиной и с опорой руками о гимнастическую
стенку или спинку стула. Если такие
упражнения не вызывают болезненных
ощущений, больному разрешают сидеть с
опорой на спинку стула и с валиком на
уровне поясницы.
Со
второго месяца после травмы для улучшения
подвижности позвоночного столба в
занятия включаются наклоны туловища в
стороны (но не вперед!) и ротационные
движения в положении стоя. В каждое
занятие необходимо включать специальные
упражнения, способствующие тренировке
вестибулярного аппарата: различные
наклоны, повороты и круговые движения
головой (исключение делается в случае
перелома шейных позвонков) в сочетании
с движениями верхних и нижних конечностей.
После
адаптации к вертикальному положению
следует применять дозированную ходьбу,
постепенно увеличивая ее продолжительность.
В первые две‑три недели в процессе
ходьбы внимание преимущественно
обращается на техническую правильность
ее выполнения. При первых попытках
ходьбы учитывается самочувствие
больного, и время самой ходьбы должно
быть строго индивидуальным (для некоторых
больных – даже несколько десятков
секунд). Вначале рекомендуется ходьба
два – три раза в день. Главным же принципом
регулирования нагрузки должно быть
постепенное
ее повышение на каждом занятии
преимущественно за счет увеличения
времени выполнения без особого акцента
на интенсивность самой ходьбы. Величина
возрастания нагрузки должна определяться
обязательным контролем реакции организма
больного на нее со стороны специалиста
ЛФК по объективным и субъективным
критериям. При ходьбе необходимо следить
за осанкой больного, обращая внимание
на то, чтобы позвоночный столб в области
повреждения сохранял лордозированное
положение, а также за правильной
постановкой стопы.
После
достижения времени непрерывной ходьбы
примерно 30 – 40 мин можно при сохранении
этого времени уже обратить внимание на
постепенное увеличение скорости ходьбы
для повышения общей работоспособности
организма больного. Для этого задается
такой ритм движения, который бы обеспечивал
достижение рабочей частоты сердечных
сокращений 110 – 140 в минуту, что
соответствует аэробному режиму работы.
По мере адаптации больного к такой
нагрузке (что будет выражаться в снижении
частоты рабочего пульса при той же
скорости ходьбы) можно увеличивать
время ходьбы, затем – ее скорость, затем
опять – время ходьбы и т.д.
К
концу недели после вставания помимо
ходьбы и специальных упражнений для
мышц спины в разгрузочном положении
можно выполнять упражнения и в положении
стоя. При этом основное внимание следует
уделять повышению работоспособности
мышц нижних конечностей, а также
нормализации функции голеностопных
суставов и мышечно‑связочного
аппарата стоп. Упражнения для туловища
выполняются с большой амплитудой в
различных плоскостях в сочетании с
разнообразными движениями верхних и
нижних конечностей. Исключаются только
наклоны вперед.
Примерно
через 3 – 3,5 месяца после травмы больному
разрешается сидеть. Но указанное время
не является стандартным и должно
определяться индивидуально (например,
у детей оно заметно короче). Основными
критериями, позволяющими больному
сидеть, являются, во‑первых,
рентгенологические показатели
сформированности костной мозоли
травмированного позвонка и, во‑вторых,
отсутствие у больного болевых ощущений
с первых же минут перехода к положению
сидя. Вначале ему разрешается сидеть
буквально считаные минуты несколько
раз в день, затем время сидения постепенно
увеличивается. Однако при появлении
первых же болезненных проявлений
процедуру следует немедленно прекратить.
Болевые ощущения могут появиться и
спустя некоторое время после сидения,
что также может быть сигналом к укорочению
времени сидения.
Обязательным
требованием во время сидения является
сохранение поясничного лордоза, для
чего к спинке стула на уровне поясницы
обычно прикрепляют плотный ватно‑марлевый
или поролоновый валик, который уменьшает
напряжение мышц спины. В это же время
разрешается выполнять наклоны туловища
вперед в положении стоя (вначале прогнутой
напряженной спиной за счет движения в
тазобедренных суставах).
Более
эффективно восстановление основных
функций позвоночного столба проходит
во время занятий в воде. Различные виды
физических упражнений в водной среде
и плавание способствуют нормализации
в более короткие сроки его гибкости,
подвижности и рессорности.
После
выписки из стационара необходимо
продолжать лечение в амбулаторных или
санаторно‑курортных условиях, где
постепенно восстанавливается адаптация
к нагрузкам, идентичным основному виду
деятельности больного.
При
лечении компрессионного
перелома позвоночного столба
методом одномоментной реклинации с
последующим наложением гипсового
корсета (рис. 21) ЛФК назначают на третий
– четвертый день (после подсыхания
гипса), ходить разрешают через семь –
восемь дней.

Рис.
21.
Положение
гипсового корсета при переломе поясничного
позвонка
При
постепенной реклинации с последующей
фиксацией гипсовым корсетом больные
первые две недели занимаются ЛФК по
методике первого периода, применяемой
при длительном вытяжении, а в дальнейшем
– так же, как после одномоментной
реклинации. Занятия лечебной гимнастикой
проводятся в положении лежа на животе,
на спине и в упоре стоя на коленях.
Упражнения в вертикальном положении
следует начинать лишь через месяц после
наложения корсета.
В
зависимости от характера перелома,
клинических показателей и результатов
проводимого функционального лечения
корсет снимают в среднем через четыре
– пять месяцев. После прекращения
иммобилизации ЛФК продолжается в
амбулаторных или санаторно‑курортных
условиях в течение двух – трех месяцев.
Первое время занятия следует проводить
в разгрузочном положении.
При
компрессионном переломе позвонков в
течение восьми – двенадцати месяцев
после травмы не разрешаются: бег, прыжки,
подскоки, соскоки со снарядов, упражнения
со скакалкой и другие упражнения, при
выполнении которых на позвоночник
оказывается чрезмерное давление и
затруднен контроль за направлением оси
его действия нагрузки.
