Наркоз которая лучше в позвоночник или общий
Анонимный вопрос
7 декабря 2018 · 19,2 K
Анестезиолог-реаниматолог, врач высшей категории, стаж работы более 35 лет…
Нельзя однозначно дать ответ на Ваш вопрос. Всё зависит от возраста, здоровья, продолжительности, объёма и сложности операции. Окончательно вид наркоза выбирает анестезиолог совместно с хирургом после осмотра пациента, пожелания пациента также могут быть учтены. Если операция сложная и продолжительная — предпочтительнее общий наркоз (он подразумевает полное отключение сознания пациента). Если анестезиолог владеет спинальной анестезией, (это именно анестезия, понятия «спинной наркоз» нет, и у пациента нет противопоказания к данному виду обезболивания (травмы позвоночника, особенности строения позвоночника например, могут быть противопоказаниями), тогда предпочтение отдается спинальной анестезии. Пациент в данном случае находится в сознании, но ничего не чувствует.
Чем общий наркоз отличается от обычного сна?
Знание нескольких принципов, заменяет знание многих фактов.
как сказали уже выше, наркоз -искусственный сон, а обычный сон — естественный. Но добавить можно то, что под наркозом сны вряд ли снятся вообще. Я был под наркозом 5 раз в своей жизни, и ни разу не видел снов или не помню. Но это и естественно, так как погружение в сон искусственно, блокирует многие процессы в организме. И жизнь человека поддерживается так же искусственно. И еще существенная разница между сном и наркозом, в том, что при обычном сне, ты все равно так или иначе чувствуешь время. Можешь где то проснуться и через пару секунд снова провалится в сон, вертишься, крутишься.. А под наркозом такого ощущения нет. Ты видишь как тебе одевают маску и мгновенно проваливаешься в никуда, и тут же просыпаешься! Сколько бы времени не длилась операция. Для тебя этого времени просто не было. Но когда просыпаешься, есть ощущение что прошло какое то время, правда все это в мутном состоянии.. Потому как организм отходит от наркоза. Мне даже казалось потом, что вот так и выглядит смерть. Ты ничего не чувствуешь, тебе ничего не снится, тебя просто нет. Ни пустоты, не объемности, ни звука.. ничего. Как будто вырезали это время из твоей жизни. Многие говорят, что наркоз отнимает несколько лет жизни. Думаю нет. Наркоз отнимает ровно столько твоей жизни, сколько ты был под ним.
Прочитать ещё 2 ответа
Как вообще действует общий наркоз? Что ощущается когда его вводят и после?
Мне два раза делали процедуры под общим наркозом.
Сначала укол в ягодицу, с самыми обычными ощущениями. Потом, когда везли на биопсию в глазах все двоилось, больше ничего особого не ощущалось.
Потом перед самой процедурой накладывают дыхательную маску с, если мне память не изменяет, кисловатым газом и немного с тобой разговаривают, заставляют что-то рассказать, потом пробел в памяти, как когда засыпаешь.
Дальше просыпаешься, в глазах может немного двоится, ощущения нормальные. Первый раз меня как раз довезли до больницы после биопсии. Спросили, смогу ли я дойти до корпуса/палаты. Я чувствовал себя нормально, поэтому ответил: «конечно!)». Слез с заднего сидения машины и тут же расползся по асфальту как желе. Ощущение нормального контроля над телом — обманчиво. Нормально ходить получится только спустя некоторое время…
В общем — все. Общий наркоз с тех пор мне кажется куда приятней, чем местный, особенно во время хирургических процедур — хочется просто быть в счастливом неведении и забытии.
Прочитать ещё 9 ответов
Мне предстоит лапароскопия под общей анестезией. Я очень боюсь наркоза, боюсь умереть под ним, не проснуться, долго отходить. Какова вероятность осложнений?
Уважаемая Ульяна! Вероятность осложнений от общей анестезии очень мала и по данным мировой статистики составляет 1 случай на 250-300 тысяч операций. Наиболее вероятными осложнениями могут быть анафилактические (аллергические) реакции и нарушение деятельности сердечно-сосудистой системы (аритмии). Утверждение о вероятности не проснуться после наркоза является мифом и не имеет под собой никаких оснований. Период последействия наркоза также не велик – от нескольких минут до нескольких часов (в зависимости от вида наркоза и индивидуальной чувствительности пациента к лекарственному препарату), поэтому после общей анестезии никакого длительного периода восстановления не существует. Рядом с пациентом всегда находится врач-анестезиолог, наблюдающий за основными параметрами здоровья (пульс, дыхание, артериальное давление). Также для минимизации осложнений до проведения процедуры необходимо рассказать врачу о своем аллергологическом анамнезе, непереносимости тех или иных лекарственных препаратов, что позволит правильно подобрать вид анестезии
Прочитать ещё 1 ответ
Как терпят операцию пациенты, у которых аллергия на наркоз?
студент факультета психологии МГУ
В настоящее время пациентам даже с аллергией на латекс будет проведена операция, просто использованы будут материалы (шприцы, перчатки и пр.), не содержащие в себе аллергенное вещество.
Состояние наркоза вызывается действием нескольких веществ. Одни «отключают» нервную систему, другие расслабляют мышцы тела. При обнаружении аллергии на какое-то из этих веществ будут использованы его аналоги. Обычно в анамнезе указывается, какие лекарства человек не переносит, поэтому вероятность аллергической реакции перед операцией низкая.
Прочитать ещё 2 ответа
Источник
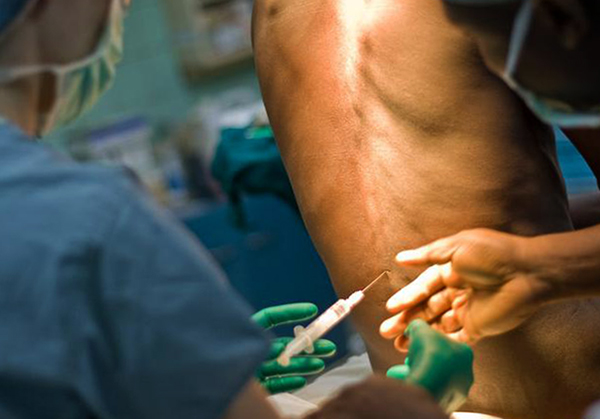
Нередко в жизни людей происходят ситуации, когда им предстоят болезненные медицинские вмешательства. В таких случаях мысль об анестезии приходит в голову одной из первых. Способы обезболивания бывают разные – от местной анестезии до общего наркоза. Решение о целесообразности того или иного метода принимает врач, однако пациент имеет право знать, чем один вид обезболивания отличается от другого.
Спинальная анестезия
Методика этого вида обезболивания заключается в следующем: врач проводит пункцию подпаутинного пространства и вводит в спинномозговую жидкость раствор анестетика. Далее посредством блокады нервов происходит полная потеря чувствительности нижней части тела и живота. Данная процедура назначается в следующих случаях:
- Плановое кесарево сечение.
- Операции на органах малого таза у женщин (например, удаление кисты яичника).
- Операции при патологиях предстательной железы.
- Удаление паховой рыжи.
- Болезненные процедуры обследования суставов нижних конечностей.

Данный вид обезболивания считается одним из самых безопасных, однако, как любое медицинское вмешательство, имеет противопоказания. В каких случаях спинальная анестезия противопоказана?
- Воспалительные процессы в области проведения пункции.
- Нарушение свертываемости крови.
- Повышенное внутричерепное давление.
- Патологии сердечно-сосудистой системы.
- Пороки развития позвоночника.
Сама процедура протекает следующим образом:
- Пациенту необходимо лечь на бок с согнутыми в коленях ногами.
- Далее врач должен выбрать правильное место для инъекции. Для этого он осмотрит и прощупает костные выступы.
- После соблюдения гигиенической обработки рук врач наденет перчатки и обеззаразит место введения иглы антисептиком. Область укола обкладывается стерильными марлевыми салфетками.
- Для того, чтобы процедура ввода иглы для анестезии была максимально безболезненной, в место введения врач сделает укол местного анестетика. И уже затем будет введена игла для спинальной блокады, через которую в организм поступит лекарственный препарат.
- Перед введением анестетика в субарахноидальное пространство доктор должен убедиться в правильном расположении иглы. Показателями этого являются ощущение «провала» при продвижении иглы и вытекающий из канюли шприца ликвор. Только убедившись в правильности своих действий, врач может продолжить работу с пациентом.
- Также для предотвращения развития осложнений во время действия анестезии будет проводиться наблюдение за сердечной деятельностью пациента и за уровнем его артериального давления.
Для спинальной анестезии также характерно осложнение в виде головной боли, хотя риск его развития достаточно низкий.
Общий наркоз
Данный вид обезболивания является самым сильным и действенным методом. Суть этой процедуры заключается в искусственном угнетении центральной нервной системы, отключении рефлексов и расслаблении мышц. Назначается этот вид анестезии в тех случаях, когда необходимо полное отключение сознания пациента.
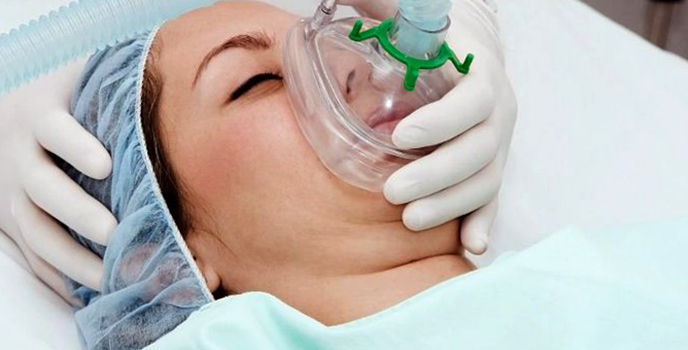
Общий наркоз бывает нескольких видов, наиболее распространенные – ингаляционный и внутривенный. Т. к. данная процедура требует серьезного подхода со стороны медперсонала, к ней имеется ряд противопоказаний:
- Гормонозависимые заболевания.
- Сбой сердечного ритма.
- Тяжелые патологии внутренних органов в стадии декомпенсации.
- Острый период инфаркта миокарда.
- Бронхиальная астма, протекающая в тяжелой форме.
- Наркотическое и алкогольное опьянение.
- Прием пищи перед операцией.
В чем заключается процедура общего наркоза?
- Перед началом операции врач-анестезиолог подберет лекарственный препарат для наркоза и выберет тип его введения.
- Далее к пациенту подключают аппаратуру, которая будет осуществлять мониторинг состояния организма.
- На протяжении всей операции и времени действия наркоза анестезиолог обязан контролировать эффективность анестезии, частоту пульса, работу сердца, содержание кислорода в крови.
- Т. к. общий наркоз вызывает расслабление дыхательной мускулатуры, к пациенту будет подключен аппарат искусственной вентиляции легких.
Какие осложнения может спровоцировать общий наркоз?
- Отек головного мозга, как следствие накопления углекислого газа.
- Скачки артериального давления.
- Ларингоспазм и бронхоспазм.
- Отек легких.
- Инфаркт миокарда и остановка сердца.
- Тромбоэмболия.
- Аллергические реакции.
- Частая икота.
Общие черты спинальной анестезии и общего наркоза
Данные методы обезболивания имеют одну общую цель – обеспечение безболезненности операции. Также роднит данные виды обезболивания необходимость контроля состояния пациента, а также возможный риск определенных осложнений.
Основные отличия
Данные методы обезболивания разнятся относительно друг друга. Зачастую их отличия являются предопределяющим фактором для выбора способа анестезии. В чем же заключается разница между спинальным и общим наркозом?
- Общий наркоз в отличие от спинальной анестезии позволяет проводить длительные операции, т. к. имеет продолжительный период действия.
- При общей анестезии сознание пациента отключено полностью, он не слышит и не осознает происходящее. Во время же действия спинальной анестезии пациент находится все время в сознании, может разговаривать.
- Общий наркоз требует большего внимания со стороны медперсонала, т. к. имеет более серьезные осложнения.
- Спинальная анестезия обладает меньшим токсическим воздействием на организм.
- Одним из рисков общей анестезии является пробуждение во время операции, что само по себе очень неприятно. При спинальном обезболивании этого произойти не может, т. к. пациент не спит.
- Провести процедуру общего наркоза гораздо легче в сравнении со спинальной блокадой.
Что же выбрать?
Обе процедуры имеют свои плюсы и минусы. Так какой вид наркоза предпочтительнее?
Спинальная анестезия рекомендована при операциях, не требующих долгих временных затрат. Также данный вид обезболивания является предпочтительным при проведении кесарева сечения, т. к. он не оказывает токсического действия на плод, и позволяет матери сразу же установить контакт с ребенком.
Общий наркоз рекомендован в случае серьезных операций, когда требуется максимальное расслабление мышц пациента. Также этот вид анестезии позволяет проводить экстренные операции в экстремальных ситуациях.
Конечно, выбор вида наркоза зависит от врача. Пациенту следует внимательно прислушиваться к рекомендациям специалиста, т. к. только он может объективно оценить ситуацию и принять верное решение.
Источник
«АиФ. Здоровье» № 38. Нарушение суточных ритмов приводит к раку и диабету 20/09/2012

Фото Эдуарда Кудрявицкого
Какие из них более предпочтительны, а какие не самые удачные?
Наш эксперт – врач-анестезиолог Дмитрий Агапов.
Какой из многих?
Для каждого возраста и для каждой операции наркоз подбирается индивидуально. Выбор зависит и от физического состояния пациента, от сопутствующих проблем с его здоровьем и, конечно, от квалификации, опыта и мастерства анестезиолога. Ведь даже для одной и той же операции у разных больных может применяться разный наркоз.
Многие виды анестезии, например, пероральная (через рот) и ректальная (через задний проход с помощью клизмы), сегодня практически не используются. Постепенно уходит в прошлое и внутримышечный наркоз, поскольку его действием почти невозможно управлять, да и препараты, используемые при таком способе обезболивания, не совсем безвредны.
Теряем сознание, но не бдительность
За 15–30 минут до операции пациентам делают внутримышечный укол препаратов, успокаивающих и облегчающих погружение в наркоз, и стабилизирующих ритм сердца.
При малотравматичных и быстрых вмешательствах, а также при некоторых видах диагностики обычно применяется ингаляционный наркоз, который минимально влияет на внутренние органы и обеспечивает контролируемый эффект. Часто такая анестезия используется у маленьких детей. В этом случае ребенок через маску вдыхает обезболивающую ингаляционную смесь и спокойно засыпает.
Однако если ребенку предстоит длительная и тяжелая операция, то в этом случае требуется «большой» наркоз, при котором препараты обычно подаются в организм как через дыхательные пути, так и через вены. При проведении внутривенной анестезии, которая в Европе (и у нас) применяется гораздо чаще, чем, например, в Америке, где больше распространен ингаляционный наркоз, могут применяться лекарства различных групп. Среди них – и наркотические анальгетики, и мышечные релаксанты, и снотворные, и местные анестетики, и т. д. Больному во время операции проводится искусственная вентиляция легких (ИВЛ).
Широко распространена, особенно в детской травматологии, регионарная анестезия, когда местный анестетик вводится в область нерва, обеспечивая полное обезболивание конечности, кисти или стопы и т. д. А сознание у больного отключается малыми дозами гипнотических препаратов.
При проведении эпидуральной анестезии обезболивающее вводится в пространство перед твердой оболочкой спинного мозга не непосредственно перед вмешательством, а постепенно, в течение нескольких суток до операции. При этом больной может как оставаться в сознании, так и дремать под действием лекарств.
Спинальная анестезия подразумевает введение анестетика непосредственно в спинномозговой канал. Человек отключается, боли не чувствует, мышцы его расслаблены. Но такая анестезия трудно управляема и мало где применяется.
Анестезия при сохраненном сознании применяется при некоторых, особых случаях, чаще всего в нейрохирургии, когда необходимо сохранять сознание больного и общаться с ним во время операции.
Смотрите также:
- Боль как рукой сняло. Стоит ли опасаться местной анестезии? →
- 10 мифов о наркозе: чего стоит и не стоит бояться →
- Под наркозом: что нужно знать об анестезии →
Оставить
комментарий (0)
Самое интересное в соцсетях
Источник
Любая хирургическая операция или инвазивное обследование сопровождаются болью и не могут быть выполнены без анестезии (в дословном переводе слово означает “выключение боли”). Все существующие виды местного обезболивания и общего наркоза призваны облегчить страдания человека во время оперативных вмешательств и диагностических исследований, избавить пациента от боли. Тем самым они делают возможным лечение тяжелых заболеваний, которые без хирургической помощи устранить не удастся.
Существует две большие группы анестезии: общий наркоз и местное обезболивание. Основная разница между ними в следующем. Во время общей анестезии при помощи специальных медикаментов выключается сознание и болевая чувствительность во всем теле, человек находится в состоянии медикаментозного глубокого сна. Местная анестезия предполагает устранение болевой чувствительности только в определенном участке тела (где планируется инвазивное вмешательство). Сознание пациента при таком обезболивании сохранено.
Каждый вид обезболивания имеет свои строгие показания и противопоказания. Современные методики проведения анестезии очень эффективны, но сложны. Поэтому выполняются специалистами, прошедшими специальный курс обучения, – врачами-анестезиологами.
Спинальная анестезия применяется даже при беременности
Виды местной анестезии
Маленькие хирургические вмешательства, а также часть объемных операций может проводиться не под общим наркозом, а под местной анестезией. Например, спинальный наркоз (один из видов местного обезболивания) используется для устранения болезненных ощущений при родах, во время кесарева сечения и многих других хирургических операций. Его также можно применять у пациентов, которым противопоказан общий наркоз, людям пожилого возраста.
В зависимости от места блокады болевой чувствительности различают такие виды местной анестезии:
- Спинальная анестезия (СА) – боль устраняется путем блокады чувствительности на уровне корешков спинного мозга путем введения анестетика (препараты для местной анестезии) в субарахноидальное пространство (между паутинной и мягкой оболочками спинного мозга, где свободно находятся спинномозговые корешки).
- Эпидуральная – боль исчезает благодаря блокаде передачи нервных импульсов на уровне спинномозговых корешков путем введения анестезирующего препарата в эпидуральное пространство (промежуток между твердой оболочкой спинного мозга и каналом позвоночника).
- Комбинированная спинально-эпидуральная анестезия – когда одновременно выполняют две описанные выше процедуры.
- Проводниковая – боль устраняют путем блокады передачи нервного импульса на уровне отдельных нервных стволов или сплетений.
- Инфильтративная – обезболивание достигается путем инфильтрации мягких тканей анестетиков вследствие блокады болевых рецепторов и маленьких нервных ветвей.
- Контактная – обезболивание путем орошения или аппликации местных анестетиков на кожу или слизистую оболочку.
Каждый из этих видов местной аналгезии имеет свои показания и методику проведения. Спинальная и эпидуральная анестезия могут применяться для сложных оперативных вмешательств. С их помощью можно выключить чувствительность на различном уровне (в зависимости от места инъекции анестетика). Прочие виды регионарного обезболивания применяются для меньших по объему операций и диагностических процедур.
Ниже мы поговорим об особенностях такого вида местного обезболивания, как спинальная анестезия.
Показания и противопоказания
Спинальная анестезия применяется в таких случаях:
- оперативные вмешательства ниже уровня пупка;
- гинекологические и урологические операции;
- хирургические манипуляции на нижних конечностях, например, лечение варикозного расширения вен;
- операции на промежности;
- обезболивание во время родов и кесарева сечения;
- как альтернатива общей анестезии в случае наличия противопоказаний к последней (пожилой возраст, соматическая патология, аллергия на препараты для наркоза и пр.).
Противопоказания к такому виду аналгезии бывают абсолютные и относительные.
При спинальном обезболивании пациент находится в сознании
Абсолютные:
- отказ пациента;
- заболевания крови, которые сопровождаются повышенной кровоточивостью, применение антикоагулянтов перед операцией (высокий риск кровотечения);
- воспалительные поражения кожного покрова в месте предполагаемой пункции;
- тяжелое состояние пациента (шок, острая кровопотеря, сердечно-сосудистая, легочная недостаточности, сепсис и др.);
- аллергия на местные анестетики, которые применяют для аналгезии;
- инфекционные заболевания нервной системы (менингиты, арахноидиты, энцефалиты, миелиты);
- внутричерепная гипертония;
- обострение герпес-вирусной инфекции;
- тяжелые степени сердечных аритмий и блокад.
Относительные:
- деформация позвоночного столба, которая увеличивает риск осложнений и делает анестезию опасной для жизни и здоровья;
- прогнозированная объемная кровопотеря во время будущей операции;
- тяжелая степень дистресса плода при выборе метода родоразрешения;
- признаки инфекционного заболевания, лихорадка;
- некоторые заболевания НС (эпилепсия, радикулит с корешковым синдромом, сосудистые поражения головного мозга, полиомиелит, хроническая головная боль, рассеянный склероз);
- эмоциональная неустойчивость пациента, психические расстройства (лица, которые не смогут лежать спокойно, пока хирурги делают операцию);
- стеноз аортального клапана сердца;
- терапия ацетилсалициловой кислотой и прочими дезагрегантами (риск кровотечения);
- травмы позвоночного столба в анамнезе;
- возможное расширение объема операции и удлинение времени ее выполнения, например, хирургическое удаление опухолей, когда тактика хирурга может меняться в зависимости от увиденного во время ревизии на операционном столе;
- детский возраст.
Различные деформации позвоночника являются препятствием к спинальной анальгезии
Показания для проведения общей анестезии
В ряде случаев пациентам назначают исключительно общий наркоз. К таким ситуациям относят объемные хирургические операции, когда у врача нет возможности уложиться в малый промежуток времени. В случаях со стоматологическим лечением общая анестезия назначается, когда пациенту необходимо удалить большое количество зубов или установить много имплантатов.
Важно! Наряду с этим данный наркоз назначают людям с аллергией на местные анестетики, пациентам с рвотным рефлексом при проведении стоматологической терапии, а также тем пациентам, у которых операция будет проводиться на органы выше пупка.
Плюсы и минусы
Каждый вид анестезии имеет свои преимущества и недостатки. Рассмотрим плюсы и минусы спинального обезболивания.
Положительные стороны:
- аналгезия наступает мгновенно;
- полностью исключено воздействие медикаментов на ребенка в случае обезболивания в родах или кесарева сечения;
- такой вид анестезии дополнительно обеспечивает расслабление мышц, что облегчает работу хирургу;
- меньшая доза местных анестетиков, в отличие от эпидуральной анестезии;
- игла очень тонкая, что сводит к минимуму повреждение тканей спинного мозга;
- минимальный риск попадания препаратов в системный кровоток и такого побочного действия, как токсическое отравление местными анестетиками;
- отсутствие проблем с дыханием, так как пациент находится в сознании, а анестезия не влияет на дыхательные центр головного мозга;
- во время операции хирург и анестезиолог могут общаться с пациентом, что значительно ускорит диагностику в случае каких-либо осложнений;
- техника выполнения проще, нежели в случае эпидурального обезболивания, что сводит к минимуму риск негативных последствий после аналгезии.
Негативные стороны:
- резкое падение артериального давления во время спинальной аналгезии (чтобы это предотвратить предварительно пациенту вводят препараты, повышающие АД);
- ограниченное время обезболивающего эффекта (если при эпидуральной анестезии есть возможность ввести дополнительную дозу анестетика, то в случае спинального обезболивания препараты вводятся один раз, и в случае, когда что-то пойдет не так, пациента срочно переведут на общий наркоз, хотя сегодня существуют анестетики, которые действуют около 6-ти часов);
- высокий риск развития неврологических осложнений, например, сильных головных болей.
Препараты для спинальной анестезии
Для спинальной анальгезии применяют местные анестетики и ряд препаратов, которые применяют в качестве добавок к анестетикам (адъюванты).
Теоретически для СА могут применяться любые местные анестетики, но сегодня предпочтение отдают следующим препаратам.
Лидокаин
Также можете прочитать:
Блокада позвоночника: что это такое
Считается “золотым стандартом” местной анестезии. Это анестетик средней продолжительности действия. Основным недостатком считается короткая и непредсказуемая продолжительность анестезирующего эффекта (от 45 до 90 минут).
Среди недостатков можно назвать и нейротоксичность препарата, но это касается только его концентрированных растворов (5%), если применяют 2% лидокаин токсического действия на нервную систему нет. Из плюсов применения лидокаина для интратекального введения можно отметить быстрое начало действия (5 минут после инъекции), выраженное расслабление мышц, низкая стоимость и широкая доступность анестетика.
Бупивакаин (Блоккос)
Это самый распространенный препарат для СА во всем мире. Имеет длительный анальгезирующий эффект (90-240 минут). Из основных недостатков препарата следует отметить кардиотоксичность, но применение низких концентраций (0,5% растворы) и маленькая доза анестетика при спинальном введении сводят такие осложнения к минимуму. Препарат стоит дороже, чем лидокаин, и приобрести его сложнее.
Действие бупивакаина начинается спустя 5-8 минут после введения, отличается низким уровнем моторного блока (низкая степень расслабления мышц).
Бупивакаин – самый распространенный местный анестетик для проведения спинальной анестезии
Ропивакаин (Наропин)
Это препарат последнего поколения местных анестетиков, который создан спустя четверть века после бупивакаина (1963 год) Для СА применяют 0,75% раствор ропивакаина. Время наступления аналгезии колеблется в пределах 10-20 минут, продолжительность действия – 2-6 часов. Не имеет кардиотоксического действия при интратекальном введении. Во время СА с помощью ропивакаина можно вызывать контролируемый моторный блок, чего нельзя делать при использовании бупивакаина. Из основных недостатков стоит отметить высокую стоимость и низкий уровень доступности лекарства.
Ответить на вопрос, какой препарат лучше выбрать, сможет только анестезиолог на этапе подготовки к операции. Местный анестетик выбирается, в первую очередь, в зависимости от типа оперативного вмешательства, его предполагаемой продолжительности, индивидуальных особенностей и финансовых возможностей пациента.
В качестве адъювантов во время проведения спинальной анестезии могут применять опиоиды (морфин, фентанил), адреналин и клофелин.
Противопоказания к применению спинальной анестезии
Полным противопоказанием для спинального наркоза являются:
- непосредственный отказ человека от проведения процедуры;
- проблемы со свертываемостью крови – чтобы исключить объемную кровопотерю;
- инфекция или воспаление в месте будущей инъекции наркоза;
- критические состояния пациента в виде шока, большой кровопотери, сепсиса, дисфункции легких и сердца;
- аллергия на все виды анестетиков, используемых при пункции;
- менингит и другие инфекционные болезни нервов;
- гипертония;
- герпес;
- аритмия.
При наличии абсолютных противопоказаний к спинальной анестезии врачам придется использовать иной метод обезболивания
К относительным противопоказаниям, когда польза значительно превышает вред, наносимый пациенту спинальной анестезией, относятся:
- изменение структуры позвоночника, как врожденное, так и приобретенное вследствие травм;
- пациенту был заранее дан прогноз на обильную кровопотерю во время хирургической операции;
- жар, связанный с инфекционными заболеваниями;
- рассеянный склероз, эпилепсия и другие болезни нервной системы;
- психические отклонения (когда есть вероятность, что пациент не сможет лежать неподвижно во время операции);
- применение аспирина незадолго до назначения спинального наркоза по причине повышения риска кровопотери ввиду свойств данного препарата;
- вероятность увеличения времени оперативного вмешательства;
- детский возраст.
Методика проведения
Основной задачей анестезиолога во время выполнения СА является введение местного анестетика в субарахноидальное пространство спинного мозга, которое окружает спинной мозг, заполнено ликвором. Именно здесь свободно находятся корешки спинного мозга, которые и нужно заблокировать при помощи местного анестетика. Чтобы попасть в субарахноидальное пространство, анестезиологу необходимо проколоть иглой кожу, подкожную жировую клетчатку, ряд позвоночных связок, эпидуральное пространство, твердую и паутинную мозговую оболочку.
При спинальной анестезии анестетик вводится с субарахноидальное пространство спинного мозга, а при эпидуральной – в эпидуральное
Для успешной СА необходимо правильное положение пациента – сидя с максимально согнутым позвоночником, голова должна прилегать подбородком к груди, руки согнуты в локтях и находятся на коленях. Можно использовать и положении пациента лежа на боку с согнутым дугой позвоночником и подтянутыми коленями к животу.
Важно! При выполнении спинальной анестезии оставаться обездвиженным. Это уменьшит время выполнения процедуры, снизит риск некоторых осложнений.
Выбор места укола осуществляет врач. При этом он тщательно ощупывает поясничный отдел позвоночника и ищет необходимые ориентиры. Как правило, СА выполняют между 2, 3, 4, 5 поясничными позвонками. Оптимальным местом считается межостистый промежуток между 2 и 3 поясничными позвонками. На выбор места укола влияют анатомические особенности строения позвоночника, наличие деформаций, травм, операций в анамнезе.
После разметки места введения анестетика врач тщательно обрабатывает руки, так как СА проходит в строгих условиях асептики и антисептики. Также обрабатывается антисептиками кожа пациента в месте пункции.
Для проведения анестезии нужно 2 шприца с анестетиком. Первый применяется для инфильтративной анестезии мягких тканей на пути введения спинальной иглы, чтобы это не было больно. Второй содержит дозу препарата, которую необходимо ввести специальной иглой в субарахноидальное пространство.
Спинальную анестезию можно выполнять в положении пациента сидя или лежа на боку
После инфильтративной анестезии места пункции врач вводит длинную (13 см) и тонкую (диаметр 1 мм) спинальную иглу. При введении этой игла спина болит мало, поэтому иногда анестезиологи не проводят предварительной инфильтративной анестезии.
Врач медленно продвигает иглу, проходя все ткани. При проколе твердой мозговой оболочки (очень плотная мембрана) ощущается “провал” и далее игла не вводится. Это значит, что конец иглы расположен в субарахноидальном пространстве.
Затем доктор вынимает из иглы мандрен (тонкий металлический проводник, который плотно закрывал просвет спинальной игла) и убеждается в правильности расположения инструмента. При этом с канюли выделяются капельки прозрачного ликвора, которым заполнено субарахноидальное пространство.
Вытекание капель ликвора из канюли означает, что игла расположена правильно
Затем врач присоединяет к игле шприц с анестетиком и вводит необходимую дозу препарата. Игла медленно извлекается, место прокола заклеивают стерильной повязкой. После чего пациент укладывается на операционный стол для проведения хирургического вмешательства.
Осложнения и побочные эффекты
Регионарное обезболивание в меньшей мере негативно действует на организм, чем общий наркоз, и осложнения при таком обезболивании крайне редки. Среди самых частых можно отметить:
- Постпункционная головная боль (ППГБ). Это самый частый вид побочных явлений СА и основной аргумент противников такого обезболивания. Раньше жалобы на то, что болит голова после СА, встречались часто, но сегодня это побочное действие регистрируется лишь в 3% пациентов. Этому способствовали новые и безопасные анестетики, а также современные пункционное иглы.
- Токсические эффекты местных анестетиков (на головной мозг, сердце, печень, почки и пр.).
- Эпидуральное кровоизлияние.
- Инфекционные осложнения (менингит).
- Задержка мочеиспускания.
- Артериальная гипотония.
- Боль в месте укола.
- Травма спинномозгового корешка или ткани спинного мозга при проколе их иглой.
- Синдром конского хвоста.
- Адгезивный арахноидит.
Для того, чтобы СА прошла успешно и без осложнений, обязательно слушайте своего анестезиолога и хирурга, выполняйте все их рекомендации. Специалист даст точные указания, как вести себя до анестезии, во время нее и после, через сколько можно вставать и заниматься лечебной физкультурой, что можно кушать и прочие необходимые для быстрого восстановления советы.
Возможные побочные эффекты спинального наркоза
В первую очередь необходимо отметить, что количество побочных действий при данном виде наркоза намного меньше, нежели после общей анестезии. Поэтому риск осложнений сводится к минимальному количеству и встречается крайне редко.
Возможным осложнениям сопутствуют имеющиеся в организме пациента патологии, а также возраст и наличие вредных привычек.
Не стоит забывать и о том, что все манипуляции в анестезиологии, вплоть до установки обычной капельницы, несут в себе определенный риск. Однако, строго придерживаясь всех назначений врача, человеку в большинстве случаев удается избежать негативных последствий.
К возможным осложнениям после анестезии можно отнести:
- головную боль. Данное негативное последствие чаще всего появляется вследствие того, что после анестезии человек начинает активно двигаться. Статистика приводит данные в 1% от общего количества осложнений. Такой болевой синдром проходит сам через пару дней. Однако в этот период не лишним будет измерить АД и действовать, опираясь на показатели т?
