Недержание мочи и кала после перелома позвоночника
Чем небезопасны переломы позвоночника

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Невзирая на то, что спинной мозг защищён, при резком повороте тела просто получить перелом. Ежели перелом оскольчатого нрава, то существует риск его поражения. Осколки разрушают третья частью часть (часть — элемент множества; воинская часть — в ВС Союза ССР и Российской Федерации — организационно самостоятельная боевая, учебная и административно-хозяйственная единица в Вооружённых сил Союза и) клеточек спинного мозга. Ещё часть клеточек отмирает из-за недочета кислорода, оставшаяся – погибает вследствие механизма самоуничтожения.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Читайте также: 1-ая помощь при переломе позвоночника.
Опосля травмы появляются острые боли в поражённом участке, которые стают мощнее при ходьбе, остальных движениях. Так, происходит, к примеру, когда человек перенёс перелом поперечного отростка позвоночника. Зрительно видна деформация позвоночника, поражённое место отекает. При открытых переломах на кожных покровах бывают раны с кровотечением.
В зависимости от местонахождения перелома боль дает в руки (при травме шейного или грудного отдела позвоночника) или ноги (при травме крестца или поясничного отдела).
Перелом поперечного отростка протекает с неострой болью (неприятное или мучительное ощущение, переживание физического или эмоционального страдания) и слабовыраженными симптомами. Ежели травмирован спинной мозг, у пациента (человек или другое живое существо, получающий(-ее) медицинскую помощь, подвергающийся медицинскому наблюдению и/или лечению по поводу какого-либо заболевания, патологического состояния или иного) появляются неврологические последствия различной тяжести. Не считая того, для травм позвоночника соответствующа непостоянность тел позвонков, кифоз и т. д.
- Глядите также: Непостоянность шейного отдела (Отдел — таксономический ранг в ботанике, микологии и бактериологии, аналогичный типу в зоологии) позвоночника.
Непостоянность частей
Двигательные сектора состоят из позвонков, хрящей, суставов, мускул и связок. С помощью такового устройства частей позвоночника человек может двигаться. Ежели разрушен один или несколько частей, то он расшатывается и способен на нефизиологические движения.
- Глядите: Последствия перелома шейных позвонков (составляющий элемент (кость) позвоночного столба).
Почаще всего таковые последствия образуются при компрессионном переломе третьей степени. Итогом нестабильной работы позвоночного сектора становится остеохондроз, образующийся опосля травмы из-за разрушения хрящевых прослоек в покоробленной области. Пациента волнует корешковый синдром, возникающий при защемлении нервишек.
Часто возникает дискомфорт в покоробленной области, который проявляется при физической перегрузке. Последствием бывает появление грыж, протрузий. Костная ткань начинает разрастание в виде остеофитов.
Посттравматический кифоз
Физиологический изгиб позвоночника не больше 40 градусов и это считается нормой. Из-за травмы позвонков изгиб возрастает и становится больше нормы. Пациент чувствует рост горба или образование патологического кифоза. Посттравматический кифоз часто проявляет себя у людей преклонного возраста или начинается из-за остеопороза опосля компрессионного перелома в области грудины.
- Читайте также: Последствия перелома копчика.
Течение заболевания фактически бессимптомно, потому нездоровой изредка сходу направляет внимание на начинающуюся патологию и затягивает с исцелением. При искривлении начинается спазм мускул. Нездоровой жалуется на болевые чувства и неизменный дискомфорт в травмированном отделе.
Посттравматический кифоз меняет верное анатомическое строение костей грудного отдела, нарушает работы всех внутренних органов (печень, сердечко, лёгкие и т. д.).
- Глядите также: Как выполняется транспортировка при переломе (многозначный термин, означающий: Перелом кости Общие Автоперелом Маршевый перелом Отрывной перелом Патологический перелом Стрессовый перелом Конкретные Перелом бедренной кости Перелом голени) позвоночника?
Неврологические последствия
При сдвинутых, оскольчатых переломах неминуемы конфигурации в работе нервной системе пациента.
Ткань подвержена ушибам тканей, сотрясениям, разрыву, раздавливанию. Таковые повреждения нервной ткани влияют на работу опорно-двигательного аппарата и вызывают онемение поражённой области.
- Читайте также: Реабилитация опосля компрессионного перелома позвоночника.
При травме нижней части грудного отдела или ежели сломаны позвонки поясницы, вероятна полная утрата двигательной активности (паралич, плегии). Пациент жалуется на недержание кала и мочи. Ежели неврологические последствия происходят в грудном отделе (верхняя часть), то нарушаются функции мускул спины и брюшного пресса.
- Глядите: Исцеление компрессионного перелома позвоночника (несущий элемент скелета позвоночных животных (в том числе, скелета человека)).
Самые небезопасные повреждения неврологического нрава появляются при травме шеи. Ежели разрушен спинной мозг, то пациента обездвиживает, появляются необратимые последствия в работе мускул, отвечающих за дыхание и сокращение брюшного пресса, диафрагмы. В особо томных вариантах вероятна полная остановка дыхания и погибель от удушья. Ежели сломан 1 или 2-й позвонок, то это угрожает гибелью пациента, но таковая травма является редкой.
Опосля перелома часто пациенту дают инвалидность, человек не способен выполнить самые обыкновенные движения. Нездоровому трудно обслужить себя. При травме в шейном отделе пациента часто подключают к аппарату искусственного дыхания для поддержания дыхательной деятельности.
- Читайте также: 1-ая помощь при повреждении позвоночника.
Не все неврологические последствия появляются сходу опосля травмы. Они могут проявляться спустя месяцы, что вызвано уменьшением питания сосудов спинного мозга и окружающих тканей.
- Читайте также: Трещина в позвоночнике, как вылечивать?
Следствием перелома позвоночника время от времени становится миелопатия. Таковое болезнь понижает силу мышечных волокон, вызывает нарушение работы опорно-двигательного аппарата, онемение конечности и близкорасположенных тканей.
Последствия и отягощения
Отягощения перелома позвоночника могут различаться в зависимости от того, какой отдел позвоночного столба пострадал.
к содержанию ↑
Последствия перелома шейного отдела
Опасность травмы этого отдела позвоночного столба состоит в том, что тут проходит большая часть сосудов и нервишек, отвечающих за кровоснабжение мозга. Перелом 1-го позвонка шеи самый страшный, так как затрагивается продолговатый мозг (центральный отдел нервной системы животных, обычно расположенный в головном (переднем) отделе тела и представляющий собой компактное скопление нейронов и дендритов), отвечающий за дыхательные функции и деятельность сердечки. Нередко таковая травма (повреждение, под которым понимают нарушение анатомической целостности или физиологических функций органов и тканей тела человека, возникающее в результате внешнего воздействия) оборачивается летальным финалом, но даже, ежели пациент выживает, то возникает нарушение глотания, речи, дыхания.
Травма 2-го позвонка шеи угрожает не лишь мощными болями и расстройством сознания, но и нарушением функционирования конечностей, вплоть до полного их обездвиживания. Резкое сгибание шеи может обернуться переломом с 3-го по 7-й позвонок, что приводит к мощной боли, парестезии, ограничению подвижности шеи, нарушению подвижности рук и ног. Нередко таковое повреждение сопровождается мощным болевым шоком, стимулирующим остановку дыхания или сердечки.
к содержанию ↑
Последствия перелома грудного отдела
Перелом позвонков грудного отдела – это редкое явление, так как он является итогом ровный травмы.
Неосложненное повреждение не представляет особенной угрозы и проявляется только выраженным, но терпимым болевым синдромом. При верной и вовремя начатой терапии можно полностью вернуть целостность позвоночника. Но время от времени травма грудного отдела приводит к развитию таковых отягощений:
- парестезия конечностей;
- ухудшение подвижности;
- образование горба, стимулирующего разлад в работе организма;
- мышечные спазмы.
Ежели был сломан позвоночник в нижней части грудного отдела, то может быть недержание мочи или кала, паралич. Неврологические последствия в верхней части грудного отдела появляются в виде нарушения функций брюшного пресса, спинных мускул.
к содержанию ↑
Последствия перелома поясничного отдела
Таковые травмы нередко наблюдаются опосля трагедии или являются итогом падения с высоты. Поясничный перелом позвоночника сопровождается таковыми отягощениями:
- интенсивные боли;
- онемение пораженного участка;
- парестезия ног;
- паралич ног;
- нарушение подвижности позвоночника;
- энурез;
- неувязки с эрекцией.
К последствиям таковой травмы еще можно отнести формирование остеофитов, развитие радикулита, сколиоза, остеохондроза, пролежней, образование дисковых, межпозвоночных грыж. Может ли человек ходить при переломе позвоночника? Вследствие перелома поясничного отдела почаще всего нездоровой оказывается обездвиженным.
к содержанию ↑
Классификация
Все переломы позвонков можно поделить на несколько видов. Классификация по механизму получения травмы подразделяет патологию на последующие виды:
- Компрессионный перелом позвоночника – при этой травме тело позвонка сдавливается сверху и снизу, сжимается своим значим. Эта патология является более нередким видом травмы.
- Декомпрессионный перелом позвоночника – при этом редком виде травмы позвонок растягивается, а не сжимается. В основном таковой механизм происходит при дорожно-транспортных происшествиях.
- Взрывной, осколочный вид травмы – этот механизм характеризуется образованием множественных осколков позвонка. Взрывной перелом происходит не лишь при действии взрывной волны на тело позвонка. Кость часто распадается на осколки и при компрессии высочайшей силы.
Самым нередким видом травмы является компрессионный перелом позвоночника. Следует разобраться в нем подробнее. Этот вид травмы докторы делят по степени тяжести:
- Перелом 1 степени – сдавление тела происходит наименее, чем на 1/3 его высоты.
- Перелом 2 степени – позвонок сдавливается наполовину.
- Перелом 3 степени – компрессия наиболее 50% от высоты тела позвонка.
Более томным для исцеления является перелом 3 степени. При этой патологии от позвонка безизбежно откалываются участки кости. Они нарушают анатомию нервных образований и повреждают спинной мозг.
Предпосылки и симптомы перелома позвоночника
Своевременная диагностика чрезвычайно принципиальна пи переломе позвоночника. Сходу опосля травмы пострадавший может находиться в состоянии шока, и не обдумывать серьезности произошедшего. При всех подозрениях на травму позвоночника нельзя позволять человеку двигаться самому или как то содействовать изменению положения его тела. Самыми всераспространенными причинами перелома остаются:
- Авто трагедия;
- Падение на спину;
- Механические удары о предметы (ступени, углы, и т.д.);
- Спортивные травмы, в том числе ныряние;
- Несоблюдение техники сохранности на созданье.
При ситуации, в которой человек мог получить травму спины нужно направить внимание на наличие явных симптомов перелома позвоночника:
- Боль в месте травмы, нарастающая при движении;
- Ограниченность двигательной активности из-за мощной боли;
- Созидаемая деформация покоробленного отдела позвоночника;
- При повреждении спинного мозга может появиться онемение, паралич, недержание мочи и кала.
Источник
Статья посвящена проблеме нейрогенных расстройств мочеиспускания при травме позвоночника и спинного мозга
Путь пациента с осложненной травмой позвоночника, т. е. сопровождающейся повреждением спинного мозга, начинается с нейрохирургического оперативного вмешательства и продолжается многоэтапной реабилитацией, направленной на коррекцию сопутствующих осложнений и восстановление утраченных функций организма [1]. Для таких больных есть специфический термин – «спинальные».
Одним из тяжелейших последствий травмы спинного мозга является расстройство произвольного мочеиспускания, обусловленное нарушением проводимости спинномозговых путей. По данным М.Р. Касаткина, подобное осложнение встречается в 92,1% случаев закрытых повреждений спинного мозга [2]. Патогенез изменений функции нижних мочевых путей при травме спинного мозга, проявляющийся в утрате рефлекторной деятельности, сложен и многообразен [3].
Механизм нормального мочеиспускания и характер его расстройства у спинальных пациентов напрямую связаны с особенностями физиологии этой области. Периферическую иннервацию нижних мочевых путей осуществляют тазовый нерв, представляющий парасимпатическую нервную систему, гипогастральный нерв, реализующий симпатическую регуляцию, и пудендальный соматический нерв. Афферентную информацию несут волокна всех трех нервов – вегетативных от детрузора (гладкой мышцы мочевого пузыря) и уретры и полового нерва от тканей промежности. Первичным анализатором для парасимпатического тазового нерва являются нейроны сакрального центра мочеиспускания, расположенного на уровне S2‒S4 сегментов спинного мозга. Здесь же, в анатомическом соседстве, находится ядро Онуфа, представляющее собой скопление нервных клеток, аксоны которых образуют пудендальный нерв [4]. Симпатическая афферентная иннервация, опосредованная гипогастральным нервом, являющимся частью подчревного и поясничного сплетения, осуществляется через пограничный симпатический ствол и вставочные интернейроны боковых рогов спинного мозга на уровне его Th10‒L2 сегментов. Эти же нервы несут и эфферентные сигналы к иннервируемым органам. Регулирующие структуры спинного мозга связаны с вышерасположенными центрами иннервации проекционно, а также с помощью нейрогуморальных и рефлекторных механизмов [5]. Однако следует отметить, что концепции регуляции функции нижних мочевых путей в норме и патологии являются в большей степени эмпирическими, и единого понимания этого вопроса на сегодняшний день нет.
Клиническая картина
Врачу-неврологу, курирующему пациента с осложненной травмой позвоночника, необходимо оценить уровень и степень повреждения спинного мозга и учесть посттравматические сроки. Клиническая картина в острый и ранний периоды после получения травмы обусловлена спинальным шоком, что проявляется арефлексией и задержкой мочи. По мере восстановления можно наблюдать активизацию рефлекторной деятельности и формирование «в сухом остатке» нейрогенного расстройства мочеиспускания. При повреждении спинного мозга на уровне сакрального центра мочеиспускания и периферических нервных волокон развивается атония или гипотония детрузора, при этом за счет интактности симпатических структур иннервации внутренний уретральный сфинктер сохраняет сократительную способность. Таким образом, нарушается взаимосвязь симпатических и парасимпатических влияний [6]. Клинически наблюдается нейрогенная задержка мочеиспускания с элементами парадоксальной ишурии (выделения мочи по каплям на фоне переполненного мочевого пузыря). При локализации травмы выше сакрального центра и ядра Онуфа повреждаются проводниковые нервные волокна, осуществляющие взаимосвязь регулирующих структур, однако сами центры иннервации могут быть интактны. В этом случае и детрузор, и внутренний сфинктер уретры способны к циклическому сокращению и расслаблению, но рассогласованность в работе приводит не к нормальному акту мочеиспускания, а к детрузорно-сфинктерной диссинергии. Поражение на уровне нижнегрудного и верхнепоясничного отделов позвоночника, вовлекающее симпатические регулирующие структуры, вызывает нарушение сократительной способности внутреннего сфинктера уретры и недержание мочи. Травма спинного мозга на уровне шейного и верхнегрудного отделов позвоночника ведет к прерыванию взаимосвязи спинальных и стволовых, а также кортикальных структур регуляции. В ситуации, когда центры иннервации спинного мозга и нервные проводники между ними сохраняют свою анатомическую целостность, клинически может сформироваться автономный процесс мочеиспускания, а также гиперактивность мочевого пузыря. В этом случае накопление и выделение мочи происходят рефлекторно, в т. ч. с участием аксон-рефлексов, без контроля центров, отвечающих за произвольную составляющую физиологического процесса [7].
Описанные клинические нарушения достаточно вариабельны и зависят от характера и тяжести повреждения, а также сроков, прошедших с момента травмы, поэтому можно наблюдать переход одной формы нейрогенного расстройства мочеиспускания в другую.
Невролог, понимая обусловленность клинической картины уровнем поражения спинного мозга, определяет тактику ведения спинального пациента и дальнейший прогноз. Осуществление адекватной коррекции урологических осложнений лежит, несомненно, в междисциплинарной плоскости. В связи с этим нейроурологическая практика, а вернее, четкое и скоординированное взаимодействие невролога и уролога способно обеспечить квалифицированную и своевременную помощь. И если врач-невролог сосредоточен на повреждении спинного мозга и нарушении иннервации, то уролог контролирует непосредственное функциональное состояние нижних мочевых путей и коррекцию сопутствующих воспалительных и нефротических осложнений. Отсюда вытекает необходимость тесной взаимосвязи специалистов для полноценной коррекции нейрогенных расстройств мочеиспускания.
В представлении уролога, оказывающего специализированную помощь пациентам с неврологическими расстройствами, процесс мочеиспускания выглядит несколько сложнее, чем простой циклический акт, состоящий из чередования фаз накопления и выведения мочи, обеспеченный двумя основными функциями мочевого пузыря: резервуарной и эвакуаторной. Функционально этот процесс определяется синергией детрузора с гладкомышечным сфинктером уретры и мышцами тазового дна, включающими наружный уретральный сфинктер.
Физиологически мочевой пузырь, природой созданный резервуар для сбора мочи, обладает способностью к полному опорожнению в подходящее время и в удобном для совершения акта мочеиспускания месте согласно социально-поведенческим нормам. Эта крайне важная способность реализуется в результате сложной регуляции с участием центральной и периферической нервных систем. Фундаментально акт мочеиспускания – это спинальный рефлекс, обеспечиваемый работой центров головного мозга, реализация и подавление этого рефлекса находятся под волевым контролем. Возможность произвольного управления делает функцию нижних мочевых путей уникальной по сравнению, например, с сердечно-сосудистой системой, и в то же время более уязвимой при неврологических заболеваниях [8]. Таким образом, основными функциями нижних мочевых путей являются накопление мочи в мочевом пузыре, длящееся относительно продолжительное время, и мочеиспускание, занимающее в норме несколько секунд. Реципрокные отношения – расслабление/напряжение детрузора, закрытие уретрального сфинктера и сокращение/расслабление детрузора, открытие уретрального сфинктера – обеспечивают скоординированность процессов накопления и удаления мочи и находятся под нейромедиаторным контролем [9].
Нейрогенная дисфункция нижних мочевых путей является следствием патологии центральной нервной системы или периферических нервных окончаний ‒ отделов нервной системы, выполняющих контроль над актом мочеиспускания. В этом состоит главное отличие рассматриваемого нарушения от нарушений нижних мочевых путей ненейрогенной этиологии, развивающихся вследствие поражения непосредственно мочеполовой системы.
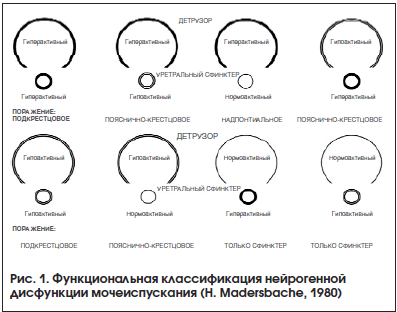
В урологическом сообществе длительное время основной опорой для определения формы нейрогенного расстройства мочеиспускания являлась классификация, предложенная профессором Г. Мадерсбахером в 1980 г. и рекомендуемая Европейской ассоциацией урологов (рис. 1) [10]. В ней автор выделяет 8 основных форм нейрогенных расстройств мочеиспускания в зависимости от состояния детрузора и внутреннего сфинктера уретры. Подразумевается, что указанные структуры могут быть в гипертонусе, гипотонусе и в нормальном состоянии. Однако сложность в постановке диагноза и категоричность в выборе одной из 8 форм нарушений мочеиспускания сегодня заставляют говорить о пересмотре форм расстройств мочеиспускания. С клинической точки зрения все возможные виды нарушений мочеиспускания рассмотреть в рамках одной из существующих классификаций невозможно. В определении поражения у пациента наиболее часто специалисты основываются на преобладающем нарушении эвакуаторной или резервуарной функции мочевого пузыря, различных видах детрузорно-сфинктерной диссинергии и уродинамических показателях максимального детрузорного давления в точке утечки. При этом важность знания о максимальном детрузорном давлении и максимальном давлении в точке утечки делает необходимым проведение специализированного уродинамического исследования практически каждому пациенту с нарушениями мочеиспускания на фоне неврологического заболевания.
Лечение
Основными задачами урологической помощи на всех этапах нейрореабилитации являются:
1) сохранение и обеспечение функции верхних мочевыводящих путей;
2) независимость регуляции функции нижних мочевыводящих путей;
3) улучшение качества жизни.
С практической точки зрения важны борьба с вторичными осложнениями нейрогенной дисфункции мочеиспускания, а также их профилактика. К таким осложнениям относятся манифестация инфекции мочевыводящих путей (исключая бессимптомную бактериурию), уролитиаз, микроцистис, гидронефротическая трансформация и почечная недостаточность, стриктура уретры и т. д. [11].
Наименьшего риска осложнений со стороны верхних мочевыводящих путей следует ожидать при сохранении резервуарной функции мочевого пузыря с низким внутрипузырным давлением, например при гипотонии детрузора, его достаточной функциональной емкости и нормальном состоянии поперечно-полосатого сфинктера уретры или его гипотонии. В этом случае к хорошим результатам коррекции, в т. ч. улучшению качества жизни спинального пациента, приводит адекватное дренирование нижних мочевых путей, при этом следует руководствоваться международными стандартами и отечественными клиническими рекомендациями. При нарушении функции опорожнения мочевого пузыря вследствие повреждения позвоночника и спинного мозга методом выбора является асептическая периодическая катетеризация. Она подразумевает использование одноразового стерильного лубрицированного катетера. Процедура выполняется самостоятельно или с посторонней помощью каждые 4‒6 ч [12].
Иные методы дренирования мочевого пузыря, такие как приемы Креде или Вальсальвы, длительное использование постоянного мочевого катетера, должны быть строго обоснованы, т. к. несут значительные риски развития вторичных нейрогенных осложнений работы мочевого пузыря, достигающих 34% [13].
Периодическая катетеризация 4‒6 раз в сутки при условии отсутствия выраженных нарушений со стороны верхних мочевыводящих путей, шокового состояния, гнойно-инфекционных процессов в уретре и мочевом пузыре может быть назначена любым специалистом, курирующим пациента. Вопрос о том, когда переводить пациента на периодическую катетеризацию для постоянного уретрального дренажа, находится в стадии обсуждения сообщества специалистов по нейроурологии [14]. Формальных ограничений и четких рекомендаций по срокам нет, однако считается, что при отсутствии противопоказаний и достаточной укомплектованности отделения средним и младшим медицинским персоналом следует избавлять пациента от постоянных дренажей как можно раньше.
Гиперактивный мочевой пузырь, встречающийся на фоне детрузорно-сфинктерной диссинергии и без нее, является другой формой нейрогенного расстройства мочеиспускания вследствие травмы позвоночника и спинного мозга. Если такой тип нарушения клинически проявляется недержанием мочи, то он не несет значительного риска осложнений со стороны верхних мочевыводящих путей. К проблемам нейрогенного гиперактивного мочевого пузыря следует отнести снижение качества жизни.
Детрузорно-сфинктерная диссинергия характеризуется тем, что в момент напряжения мочевого пузыря для его опорожнения происходят различные по силе и продолжительности сокращения внутреннего и наружного сфинктеров уретры, обеспечивающих функцию удержания. В норме сокращения детрузора синхронны с расслаблением этих сфинктеров, что способствует свободному выведению мочи по уретре. Нарушение функции опорожнения в сочетании с высоким внутрипузырным давлением ‒ наиболее опасная форма нейрогенной дисфункции мочеиспускания из-за развития пузырно-мочеточникового рефлюкса, а также возможности структурных повреждений самого мочевого пузыря. В этом случае перед урологом стоят две основные задачи: 1) подавление высокого внутрипузырного давления, 2) обеспечение оттока мочи по уретре.
Для подавления детрузорной гиперактивности в качестве первой линии терапии применяются антихолинергические средства, в дополнение к которым можно назначать препараты из группы бета-3-адреномиметиков [15]. Вторая линия лечения включает инъекционное введение в стенку мочевого пузыря 200 ЕД ботулинического нейропептида. Надо понимать, что терапия направлена на создание низкого внутрипузырного давления в мочевом пузыре, необходимого для нормальной работы верхних мочевых путей. Одним из результатов купирования гиперактивности, особенно при сохранении нормального или повышенного тонуса поперечно-полосатого сфинктера уретры, будет увеличение количества остаточной мочи или отсутствие мочевыделения. Поэтому крайне важно объяснить пациенту необходимость проведения указанной терапии с назначением периодической катетеризации мочевого пузыря.
При своевременной коррекции нарушений мочеиспускания у спинальных пациентов, применении рекомендованного метода отведения мочи, компенсации избыточного внутрипузырного давления вследствие гиперактивности детрузора или детрузорно-сфинктерной диссинергии удается избежать многих вторичных осложнений.
В комплексной программе реабилитационного лечения пациентов с травмой позвоночника и спинного мозга используются методики немедикаментозной коррекции, показавшие различный терапевтический потенциал в ходе исследований. В частности, применение электростимуляции мочевого пузыря с помощью имплантируемых электродов в работе А.В. Лившица и соавт. показало, что создать управляемый акт мочеиспускания невозможно, т. к. возбуждение детрузора распространяется на внутренний сфинктер уретры, моделируя детрузорно-сфинктерную диссинергию [16]. Несмотря на то что исследователи представили некоторые положительные результаты, методика не нашла клинического применения в связи с высокой инвазивностью и риском вторичных осложнений.
Применение электростимуляции переменным пульсирующим током по лонно-сакральной методике и электрофореза с прозерином на передней брюшной стенке в проекции мочевого пузыря в настоящий момент представляется несостоятельным вследствие особенностей физиологии нижних мочевых путей и неучастия мышц живота в акте мочеиспускания.
Перспективно использование современных методик: сакральной инвазивной электронейростимуляции с помощью имплантируемых электродов и ритмической периферической магнитной стимуляции в области сакрального центра мочеиспускания и крестцовых корешков [17, 18]. В настоящее время механизм действия магнитной стимуляции на физиологию нижних мочевых путей остается неясным. Многоступенчатость и сложность нервной регуляции процесса удержания мочи и акта мочеиспускания предполагают возможность вовлечения различных структур в ответ на внешнее воздействие. Клинические и уродинамические эффекты магнитной стимуляции, вероятно, связаны с восстановлением интеграции регуляторных рефлексов, при этом наблюдается эффект нейромодуляции, когда происходит изменение активности (торможение или возбуждение) структур центральной, периферической и вегетативной нервных систем [19, 20].
Нейрогенное нарушение мочеиспускания, обусловленное травмой позвоночника и спинного мозга, клинически чрезвычайно гетерогенно вследствие вариабельности уровня и степени тяжести поражения [21, 22]. Этот аспект диктует необходимость индивидуального диагностического подхода, выбора адекватного метода коррекции работы нижних мочевых путей. Реабилитационный путь спинального пациента в настоящее время невозможно представить без тесного сотрудничества невролога и уролога. Совместный современный подход специалистов к проблеме урологических осложнений травмы спинного мозга обеспечивает пациенту верное понимание собственного состояния и адекватную прогностическую оценку, а также возможность социальной адаптации и повышения качества жизни [23, 24].
Источник
