Невропатолог при травме позвоночника
Статья посвящена проблеме нейрогенных расстройств мочеиспускания при травме позвоночника и спинного мозга
Путь пациента с осложненной травмой позвоночника, т. е. сопровождающейся повреждением спинного мозга, начинается с нейрохирургического оперативного вмешательства и продолжается многоэтапной реабилитацией, направленной на коррекцию сопутствующих осложнений и восстановление утраченных функций организма [1]. Для таких больных есть специфический термин – «спинальные».
Одним из тяжелейших последствий травмы спинного мозга является расстройство произвольного мочеиспускания, обусловленное нарушением проводимости спинномозговых путей. По данным М.Р. Касаткина, подобное осложнение встречается в 92,1% случаев закрытых повреждений спинного мозга [2]. Патогенез изменений функции нижних мочевых путей при травме спинного мозга, проявляющийся в утрате рефлекторной деятельности, сложен и многообразен [3].
Механизм нормального мочеиспускания и характер его расстройства у спинальных пациентов напрямую связаны с особенностями физиологии этой области. Периферическую иннервацию нижних мочевых путей осуществляют тазовый нерв, представляющий парасимпатическую нервную систему, гипогастральный нерв, реализующий симпатическую регуляцию, и пудендальный соматический нерв. Афферентную информацию несут волокна всех трех нервов – вегетативных от детрузора (гладкой мышцы мочевого пузыря) и уретры и полового нерва от тканей промежности. Первичным анализатором для парасимпатического тазового нерва являются нейроны сакрального центра мочеиспускания, расположенного на уровне S2‒S4 сегментов спинного мозга. Здесь же, в анатомическом соседстве, находится ядро Онуфа, представляющее собой скопление нервных клеток, аксоны которых образуют пудендальный нерв [4]. Симпатическая афферентная иннервация, опосредованная гипогастральным нервом, являющимся частью подчревного и поясничного сплетения, осуществляется через пограничный симпатический ствол и вставочные интернейроны боковых рогов спинного мозга на уровне его Th10‒L2 сегментов. Эти же нервы несут и эфферентные сигналы к иннервируемым органам. Регулирующие структуры спинного мозга связаны с вышерасположенными центрами иннервации проекционно, а также с помощью нейрогуморальных и рефлекторных механизмов [5]. Однако следует отметить, что концепции регуляции функции нижних мочевых путей в норме и патологии являются в большей степени эмпирическими, и единого понимания этого вопроса на сегодняшний день нет.
Клиническая картина
Врачу-неврологу, курирующему пациента с осложненной травмой позвоночника, необходимо оценить уровень и степень повреждения спинного мозга и учесть посттравматические сроки. Клиническая картина в острый и ранний периоды после получения травмы обусловлена спинальным шоком, что проявляется арефлексией и задержкой мочи. По мере восстановления можно наблюдать активизацию рефлекторной деятельности и формирование «в сухом остатке» нейрогенного расстройства мочеиспускания. При повреждении спинного мозга на уровне сакрального центра мочеиспускания и периферических нервных волокон развивается атония или гипотония детрузора, при этом за счет интактности симпатических структур иннервации внутренний уретральный сфинктер сохраняет сократительную способность. Таким образом, нарушается взаимосвязь симпатических и парасимпатических влияний [6]. Клинически наблюдается нейрогенная задержка мочеиспускания с элементами парадоксальной ишурии (выделения мочи по каплям на фоне переполненного мочевого пузыря). При локализации травмы выше сакрального центра и ядра Онуфа повреждаются проводниковые нервные волокна, осуществляющие взаимосвязь регулирующих структур, однако сами центры иннервации могут быть интактны. В этом случае и детрузор, и внутренний сфинктер уретры способны к циклическому сокращению и расслаблению, но рассогласованность в работе приводит не к нормальному акту мочеиспускания, а к детрузорно-сфинктерной диссинергии. Поражение на уровне нижнегрудного и верхнепоясничного отделов позвоночника, вовлекающее симпатические регулирующие структуры, вызывает нарушение сократительной способности внутреннего сфинктера уретры и недержание мочи. Травма спинного мозга на уровне шейного и верхнегрудного отделов позвоночника ведет к прерыванию взаимосвязи спинальных и стволовых, а также кортикальных структур регуляции. В ситуации, когда центры иннервации спинного мозга и нервные проводники между ними сохраняют свою анатомическую целостность, клинически может сформироваться автономный процесс мочеиспускания, а также гиперактивность мочевого пузыря. В этом случае накопление и выделение мочи происходят рефлекторно, в т. ч. с участием аксон-рефлексов, без контроля центров, отвечающих за произвольную составляющую физиологического процесса [7].
Описанные клинические нарушения достаточно вариабельны и зависят от характера и тяжести повреждения, а также сроков, прошедших с момента травмы, поэтому можно наблюдать переход одной формы нейрогенного расстройства мочеиспускания в другую.
Невролог, понимая обусловленность клинической картины уровнем поражения спинного мозга, определяет тактику ведения спинального пациента и дальнейший прогноз. Осуществление адекватной коррекции урологических осложнений лежит, несомненно, в междисциплинарной плоскости. В связи с этим нейроурологическая практика, а вернее, четкое и скоординированное взаимодействие невролога и уролога способно обеспечить квалифицированную и своевременную помощь. И если врач-невролог сосредоточен на повреждении спинного мозга и нарушении иннервации, то уролог контролирует непосредственное функциональное состояние нижних мочевых путей и коррекцию сопутствующих воспалительных и нефротических осложнений. Отсюда вытекает необходимость тесной взаимосвязи специалистов для полноценной коррекции нейрогенных расстройств мочеиспускания.
В представлении уролога, оказывающего специализированную помощь пациентам с неврологическими расстройствами, процесс мочеиспускания выглядит несколько сложнее, чем простой циклический акт, состоящий из чередования фаз накопления и выведения мочи, обеспеченный двумя основными функциями мочевого пузыря: резервуарной и эвакуаторной. Функционально этот процесс определяется синергией детрузора с гладкомышечным сфинктером уретры и мышцами тазового дна, включающими наружный уретральный сфинктер.
Физиологически мочевой пузырь, природой созданный резервуар для сбора мочи, обладает способностью к полному опорожнению в подходящее время и в удобном для совершения акта мочеиспускания месте согласно социально-поведенческим нормам. Эта крайне важная способность реализуется в результате сложной регуляции с участием центральной и периферической нервных систем. Фундаментально акт мочеиспускания – это спинальный рефлекс, обеспечиваемый работой центров головного мозга, реализация и подавление этого рефлекса находятся под волевым контролем. Возможность произвольного управления делает функцию нижних мочевых путей уникальной по сравнению, например, с сердечно-сосудистой системой, и в то же время более уязвимой при неврологических заболеваниях [8]. Таким образом, основными функциями нижних мочевых путей являются накопление мочи в мочевом пузыре, длящееся относительно продолжительное время, и мочеиспускание, занимающее в норме несколько секунд. Реципрокные отношения – расслабление/напряжение детрузора, закрытие уретрального сфинктера и сокращение/расслабление детрузора, открытие уретрального сфинктера – обеспечивают скоординированность процессов накопления и удаления мочи и находятся под нейромедиаторным контролем [9].
Нейрогенная дисфункция нижних мочевых путей является следствием патологии центральной нервной системы или периферических нервных окончаний ‒ отделов нервной системы, выполняющих контроль над актом мочеиспускания. В этом состоит главное отличие рассматриваемого нарушения от нарушений нижних мочевых путей ненейрогенной этиологии, развивающихся вследствие поражения непосредственно мочеполовой системы.
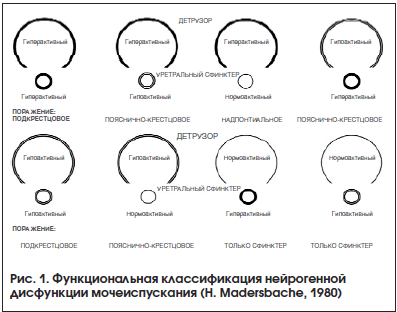
В урологическом сообществе длительное время основной опорой для определения формы нейрогенного расстройства мочеиспускания являлась классификация, предложенная профессором Г. Мадерсбахером в 1980 г. и рекомендуемая Европейской ассоциацией урологов (рис. 1) [10]. В ней автор выделяет 8 основных форм нейрогенных расстройств мочеиспускания в зависимости от состояния детрузора и внутреннего сфинктера уретры. Подразумевается, что указанные структуры могут быть в гипертонусе, гипотонусе и в нормальном состоянии. Однако сложность в постановке диагноза и категоричность в выборе одной из 8 форм нарушений мочеиспускания сегодня заставляют говорить о пересмотре форм расстройств мочеиспускания. С клинической точки зрения все возможные виды нарушений мочеиспускания рассмотреть в рамках одной из существующих классификаций невозможно. В определении поражения у пациента наиболее часто специалисты основываются на преобладающем нарушении эвакуаторной или резервуарной функции мочевого пузыря, различных видах детрузорно-сфинктерной диссинергии и уродинамических показателях максимального детрузорного давления в точке утечки. При этом важность знания о максимальном детрузорном давлении и максимальном давлении в точке утечки делает необходимым проведение специализированного уродинамического исследования практически каждому пациенту с нарушениями мочеиспускания на фоне неврологического заболевания.
Лечение
Основными задачами урологической помощи на всех этапах нейрореабилитации являются:
1) сохранение и обеспечение функции верхних мочевыводящих путей;
2) независимость регуляции функции нижних мочевыводящих путей;
3) улучшение качества жизни.
С практической точки зрения важны борьба с вторичными осложнениями нейрогенной дисфункции мочеиспускания, а также их профилактика. К таким осложнениям относятся манифестация инфекции мочевыводящих путей (исключая бессимптомную бактериурию), уролитиаз, микроцистис, гидронефротическая трансформация и почечная недостаточность, стриктура уретры и т. д. [11].
Наименьшего риска осложнений со стороны верхних мочевыводящих путей следует ожидать при сохранении резервуарной функции мочевого пузыря с низким внутрипузырным давлением, например при гипотонии детрузора, его достаточной функциональной емкости и нормальном состоянии поперечно-полосатого сфинктера уретры или его гипотонии. В этом случае к хорошим результатам коррекции, в т. ч. улучшению качества жизни спинального пациента, приводит адекватное дренирование нижних мочевых путей, при этом следует руководствоваться международными стандартами и отечественными клиническими рекомендациями. При нарушении функции опорожнения мочевого пузыря вследствие повреждения позвоночника и спинного мозга методом выбора является асептическая периодическая катетеризация. Она подразумевает использование одноразового стерильного лубрицированного катетера. Процедура выполняется самостоятельно или с посторонней помощью каждые 4‒6 ч [12].
Иные методы дренирования мочевого пузыря, такие как приемы Креде или Вальсальвы, длительное использование постоянного мочевого катетера, должны быть строго обоснованы, т. к. несут значительные риски развития вторичных нейрогенных осложнений работы мочевого пузыря, достигающих 34% [13].
Периодическая катетеризация 4‒6 раз в сутки при условии отсутствия выраженных нарушений со стороны верхних мочевыводящих путей, шокового состояния, гнойно-инфекционных процессов в уретре и мочевом пузыре может быть назначена любым специалистом, курирующим пациента. Вопрос о том, когда переводить пациента на периодическую катетеризацию для постоянного уретрального дренажа, находится в стадии обсуждения сообщества специалистов по нейроурологии [14]. Формальных ограничений и четких рекомендаций по срокам нет, однако считается, что при отсутствии противопоказаний и достаточной укомплектованности отделения средним и младшим медицинским персоналом следует избавлять пациента от постоянных дренажей как можно раньше.
Гиперактивный мочевой пузырь, встречающийся на фоне детрузорно-сфинктерной диссинергии и без нее, является другой формой нейрогенного расстройства мочеиспускания вследствие травмы позвоночника и спинного мозга. Если такой тип нарушения клинически проявляется недержанием мочи, то он не несет значительного риска осложнений со стороны верхних мочевыводящих путей. К проблемам нейрогенного гиперактивного мочевого пузыря следует отнести снижение качества жизни.
Детрузорно-сфинктерная диссинергия характеризуется тем, что в момент напряжения мочевого пузыря для его опорожнения происходят различные по силе и продолжительности сокращения внутреннего и наружного сфинктеров уретры, обеспечивающих функцию удержания. В норме сокращения детрузора синхронны с расслаблением этих сфинктеров, что способствует свободному выведению мочи по уретре. Нарушение функции опорожнения в сочетании с высоким внутрипузырным давлением ‒ наиболее опасная форма нейрогенной дисфункции мочеиспускания из-за развития пузырно-мочеточникового рефлюкса, а также возможности структурных повреждений самого мочевого пузыря. В этом случае перед урологом стоят две основные задачи: 1) подавление высокого внутрипузырного давления, 2) обеспечение оттока мочи по уретре.
Для подавления детрузорной гиперактивности в качестве первой линии терапии применяются антихолинергические средства, в дополнение к которым можно назначать препараты из группы бета-3-адреномиметиков [15]. Вторая линия лечения включает инъекционное введение в стенку мочевого пузыря 200 ЕД ботулинического нейропептида. Надо понимать, что терапия направлена на создание низкого внутрипузырного давления в мочевом пузыре, необходимого для нормальной работы верхних мочевых путей. Одним из результатов купирования гиперактивности, особенно при сохранении нормального или повышенного тонуса поперечно-полосатого сфинктера уретры, будет увеличение количества остаточной мочи или отсутствие мочевыделения. Поэтому крайне важно объяснить пациенту необходимость проведения указанной терапии с назначением периодической катетеризации мочевого пузыря.
При своевременной коррекции нарушений мочеиспускания у спинальных пациентов, применении рекомендованного метода отведения мочи, компенсации избыточного внутрипузырного давления вследствие гиперактивности детрузора или детрузорно-сфинктерной диссинергии удается избежать многих вторичных осложнений.
В комплексной программе реабилитационного лечения пациентов с травмой позвоночника и спинного мозга используются методики немедикаментозной коррекции, показавшие различный терапевтический потенциал в ходе исследований. В частности, применение электростимуляции мочевого пузыря с помощью имплантируемых электродов в работе А.В. Лившица и соавт. показало, что создать управляемый акт мочеиспускания невозможно, т. к. возбуждение детрузора распространяется на внутренний сфинктер уретры, моделируя детрузорно-сфинктерную диссинергию [16]. Несмотря на то что исследователи представили некоторые положительные результаты, методика не нашла клинического применения в связи с высокой инвазивностью и риском вторичных осложнений.
Применение электростимуляции переменным пульсирующим током по лонно-сакральной методике и электрофореза с прозерином на передней брюшной стенке в проекции мочевого пузыря в настоящий момент представляется несостоятельным вследствие особенностей физиологии нижних мочевых путей и неучастия мышц живота в акте мочеиспускания.
Перспективно использование современных методик: сакральной инвазивной электронейростимуляции с помощью имплантируемых электродов и ритмической периферической магнитной стимуляции в области сакрального центра мочеиспускания и крестцовых корешков [17, 18]. В настоящее время механизм действия магнитной стимуляции на физиологию нижних мочевых путей остается неясным. Многоступенчатость и сложность нервной регуляции процесса удержания мочи и акта мочеиспускания предполагают возможность вовлечения различных структур в ответ на внешнее воздействие. Клинические и уродинамические эффекты магнитной стимуляции, вероятно, связаны с восстановлением интеграции регуляторных рефлексов, при этом наблюдается эффект нейромодуляции, когда происходит изменение активности (торможение или возбуждение) структур центральной, периферической и вегетативной нервных систем [19, 20].
Нейрогенное нарушение мочеиспускания, обусловленное травмой позвоночника и спинного мозга, клинически чрезвычайно гетерогенно вследствие вариабельности уровня и степени тяжести поражения [21, 22]. Этот аспект диктует необходимость индивидуального диагностического подхода, выбора адекватного метода коррекции работы нижних мочевых путей. Реабилитационный путь спинального пациента в настоящее время невозможно представить без тесного сотрудничества невролога и уролога. Совместный современный подход специалистов к проблеме урологических осложнений травмы спинного мозга обеспечивает пациенту верное понимание собственного состояния и адекватную прогностическую оценку, а также возможность социальной адаптации и повышения качества жизни [23, 24].
Источник
«До травмы позвоночника я была очень независима, моя жизнь была заполнена — друзья, работа, путешествия, учеба на юридическом, свидания… После травмы все изменилось, и многие мечты — пожить одной, окончить университет, завести семью — были разрушены». Этой печальной цитатой начинается доклад Всемирной Организации Здравоохранения[1], посвященный спинальной травме. Ежегодно фиксируется от 250 000 до 500 000 случаев повреждений позвоночника, и кроме очевидных физических последствий пострадавшие и члены их семей сталкиваются с различными психологическими трудностями, вплоть до клинической депрессии в 20–30% случаев.
Причины травм позвоночника
Для начала стоит вспомнить немного из анатомии. Позвоночный столб состоит из сравнительно небольших отдельных костей — позвонков, расположенных друг над другом. Между телами позвонков расположены диски, благодаря которым смягчается осевая нагрузка. Парные отростки образуют суставы со следующими позвонками. Также к отросткам крепятся мышцы и связки, укрепляющие позвоночник и обеспечивающие его движение. Расположенные друг над другом отверстия в позвонках образуют позвоночный канал — вместилище для спинного мозга. Спинной мозг является продолжением головного мозга и состоит из нервных волокон, по которым команды от мозга поступают к нашим органам и мышцам, а информация от чувствительных рецепторов, наоборот, идет от периферии в центральную нервную систему для обработки.
Несмотря на свою защитную роль и заложенную природой прочность, позвоночник (а вместе с ним и спинной мозг) подвержен повреждениям. Причины этого можно разделить на две группы.
Травмы. Ими вызвано до 90% всех спинальных повреждений. Чаще всего это травмы в результате дорожно-транспортных происшествий, причем более 30% таких случаев связаны с приемом алкоголя или запрещенных веществ. Также большой процент травматических повреждений позвоночника происходит в результате падений с высоты. Сюда же можно отнести «травму ныряльщика» — типичную травму шейного отдела позвоночника. Не меньшее число спинальных травм связано с насильственными причинами (например, огнестрельными ранениями).
Нетравматические причины. Занимают меньшую долю по сравнению с травматическими, но в последние годы отмечается увеличение числа подобных случаев. К нетравматическим причинам относятся опухоли различной природы, в том числе гемангиомы, опухоли кроветворной системы, метастазы опухолей в кости. Разрушение позвонков возможно вследствие дегенеративных изменений, например остеохондроза или остеопороза, которые нередко развиваются с возрастом. Встречаются сосудистые и аутоиммунные повреждения. В ряде случаев причиной может стать инфекция (костная форма туберкулеза).
По данным статистики, мужчины подвержены спинальным травмам в два раза больше, чем женщины, пиковые возрасты риска — 15–29 лет и от 60 лет.
Виды спинальных травм
Нужно понимать, что не все повреждения позвоночника означают автоматически травму спинного мозга. Также бывают ситуации, при которых затронут спинной мозг без нарушений со стороны позвоночника. Однако чаще всего врачи сталкиваются с позвоночно-спинномозговой травмой (ПСМТ) — сочетанием травмы спины и позвоночника с повреждением спинного мозга.
Существует множество классификаций ПСМТ, применяющихся в травматологии и нейрохирургии. Рассмотрим основные варианты.
- В зависимости от степени нарушения целостности мягких тканей и кожных покровов может быть открытая и закрытая травма позвоночника.
- По уровню поражения спинальные травмы можно разделить на повреждения шейного , грудного , поясничного или крестцового отдела позвоночника. При поражении нескольких зон говорят о многоуровневых повреждениях. Если затронуто несколько позвонков сразу, то повреждение множественное.
- Травмы позвоночника могут быть разных видов: ушибы , вывихи , растяжения , переломы . Все эти повреждения могут сочетаться между собой, ухудшая состояние пострадавшего и затрудняя постановку правильного диагноза.
- Ушиб позвоночника затрагивает только мягкие ткани (подкожную клетчатку, сосуды), происходит при кратковременном действии повреждающей силы.
- Дисторсии, или растяжения , вызваны длительным воздействием тянущей силы, превышающей физиологическую, и затрагивают мышцы, сухожилия, связки. В эту группу включены и надрывы или разрывы связок позвоночника.
- Вывих возникает при устойчивом расхождении сочленяющихся поверхностей в суставах. Если поверхности расходятся не полностью, то это подвывих, или неполный вывих. Также вывих может быть осложненным, например при сочетании с переломом.
- При переломе позвонка происходит нарушение целостности самой кости. Каждый сегмент позвоночника имеет свои, обусловленные строением типы переломов. Так, для первого шейного позвонка — атланта — характерны либо перелом только одной дуги, либо «взрывной» перелом, а также вывих в атлантоаксиальном суставе. Особенностью второго шейного позвонка является перелом зуба аксиса, который может сочетаться с переломом дуги позвонка и т.д.
Более высокая подвижность в суставах шеи способствует возникновению вывихов на данном уровне. Менее подвижные грудные позвонки и более массивные поясничные скорее страдают от переломо-вывихов и переломов. В области перехода от грудных к поясничным позвонкам значительно меняются их биомеханические характеристики, и повреждения в этой зоне встречаются чаще, чем в верхних грудных или нижних поясничных отделах.
Травмы костей позвоночника грудного и поясничного сегментов различаются по механизму нанесения:
- Компрессионные переломы (тип A) происходят при вертикальном сдавливающем воздействии, при этом повреждаются тела позвонков.
- Повреждения типа В формируются при действии растяжения, чрезмерного сгибания или разгибания, страдают преимущественно ножки, дуги, отростки позвонков, а также суставы и связки.
- При действии скручивающей силы в сочетании с давлением и растяжением возникают наиболее тяжелые повреждения — ротационные переломы (тип С). Такой тип травмы чаще затрагивает не изолированные позвонки, а так называемый позвоночный сегмент — два позвонка и межпозвоночный диск между ними.
Большинство повреждений позвоночника можно разделить на стабильные и нестабильные. Повреждение среднего столба или двух-трех столбов позвоночника считается нестабильным и требует обязательной фиксации. Без этого есть высокий риск смещения поврежденных элементов и травмы спинного мозга.
Если при травме позвоночника не произошло повреждение спинного мозга и спинномозговых нервов, то такая травма относится к неосложненным . В остальных случаях принято говорить об осложненной спинальной травме. При этом степень повреждения может быть различна. Встречается сотрясение спинного мозга, его ушиб, сдавление, а также частичный или полный перерыв. Причиной повреждения спинного мозга могут стать различные кровоизлияния, кости или их отломки, инородные тела.
Проявления и признаки различных травм могут совпадать, но чаще всего отличаются, что облегчает диагностику.
Симптомы травм позвоночника
В случае ушиба возникает боль в месте травмы. Интенсивность боли бывает различной: чем более выражены гематома и отек, тем сильнее болевой синдром вследствие сдавления нервных окончаний и растяжения тканей. Вывих вызывает ограничение и болезненность движений в поврежденном суставе. Переломы могут сопровождаться вынужденным неестественным положением тела.
Повреждения двух верхних шейных позвонков зачастую сочетаются с черепно-мозговой травмой. Переломы в этом сегменте могут никак себя не проявлять, но при этом приводить к гибели. Одним из опаснейших симптомов поражения данной зоны является нарушение дыхания и сердечной деятельности за счет сдавления продолговатого мозга.
При повреждениях нижележащих шейных позвонков выявляют вынужденное положение головы, ее неустойчивость, деформацию шеи, отек мягких тканей, напряжение мышц, ограничение и болезненность при движении в шейном отделе позвоночника. На уровне поврежденного позвонка возможно усиление боли при нажатии, выявляется искривление линии остистых отростков, рас-хождение межостистого промежутка при повреждении заднего связочного комплекса.
Травмы в грудном и поясничном отделах также могут быть бессимптомны, но чаще пострадавший жалуется на боль в области перелома, особенно при движении. Боль может иметь опоясывающий характер. Мышцы спины напряжены. Возможны боли в животе с напряжением передней брюшной стенки.
При повреждении спинного мозга симптомы будут зависеть от степени и уровня поражения. Для этого исследуют мышечную силу в различных группах мышц, тактильную и болевую чувствительность, активность рефлексов в различных зонах. Нарушение иннервации может проявлять себя как покалыванием в конечностях, слабостью мышц, так и полной потерей чувствительности и невозможностью движения.
Последствия спинномозговых травм
Спинальная травма может приводить к тяжелым последствиям. В раннем периоде после травмы человек испытывает боль, вынужден находиться в определенном положении при иммобилизации, а при присоединении инфекции возможно развитие воспаления — остеомиелита. Позже могут развиваться нестабильность в поврежденном участке позвоночника, патологические искривления позвоночника, хроническое воспаление и болевой синдром. В случае повреждения спинного мозга происходит уменьшение мышечной силы или полный паралич, спастические изменения, атрофия мышц и мягких тканей, нарушение или выпадение чувствительности, проблемы или отказ в работе внутренних органов. Отличить полное повреждение спинного мозга от неполного в острый период зачастую невозможно.
Не менее важны социальные и психологические последствия травмы позвоночника. После спинальной травмы человек нуждается в помощи, причем могут быть затронуты практически все сферы жизни: питание, уход за собой, перемещение, выполнение домашних дел, общение. Зачастую требуются специальные приспособления. Неправильное или негативное восприятие окружающих, отсутствие безбарьерной среды лишает человека возможности принимать активное участие в окружающей жизни, многие сталкиваются с безработицей. Дети с травмой позвоночника имеют меньше возможностей для посещения школы и успешной учебы. Восстановление после травмы позвоночника может происходить крайне медленно. Все это оказывает огромное давление на пострадавшего человека, приводит к различным психологическим проблемам вплоть до депрессии, что значительно затрудняет процесс выздоровления.
Поэтому человеку со спинальной травмой обязательно нужна помощь специалистов и поддержка близких людей. Необходимо помнить, что при своевременном начале лечения и реабилитации восстановление функций происходит быстрее и в большем объеме.
Лечение травм позвоночника
При подозрении на травму позвоночника необходимо вызвать скорую медицинскую помощь. Лечение травм позвоночника и спинного мозга проводится в стационаре.
Это важно
Если обнаружен человек без сознания — после ДТП, падения с высоты, ныряния на мелководье, избиения — крайне нежелательно его перемещать. При транспортировке человеку сначала фиксируют голову с помощью специального жесткого головодержателя, затем перемещают на жесткие носилки. Перекладывание таких пострадавших должны осуществлять несколько человек, без рывков, с подкладыванием рук под все отделы позвоночника.
В больнице проводят полный осмотр пострадавшего, с оценкой неврологического статуса. Однако для точного диагноза нужны инструментальные исследования. Стандартом является использование спиральной компьютерной томографии (СКТ). Эти исследования позволяют со всех сторон увидеть состояние костей позвоночника. Следующий этап обследования — оценка степени поражения спинного мозга. Для этого проводят поясничную пункцию, а также миелографию. Могут назначить МРТ, исследование соматосенсорных вызванных потенциалов, вертебральную ангиографию при повреждениях шейного сегмента. В 95–98% случаев достаточно СКТ и МРТ[2].
Лекарственная терапия при травме позвоночника направлена на уменьшение повреждения спинного мозга, с данной целью могут быть использованы метилпреднизолон, ганглиозид GM1, антигипоксанты, ангиопротекторы. При тяжелых травмах в период подготовки к операции возможно применение антибиотиков для профилактики инфекционных осложнений, внутривенные вливания растворов для поддержания давления и уменьшения интоксикации. Травмы головы, позвоночника и спины в большинстве случаев болезненны, и в комплекс медикаментозной терапии обязательно включают адекватное обезболивание.
Хирургическое вмешательство необходимо в случаях сдавления спинного мозга из-за гематом, костных осколков, инородных тел. Также хирургическому лечению подлежат нестабильные повреждения позвоночника. Операции на позвоночнике относятся к высокотехнологичным методам лечения. Все манипуляции на спинном мозге выполняют с применением специального инструментария, микроскопа или экзоскопа — гибрида микроскопа и эндоскопа с увеличением от 5 до 20 раз.
Имеются и противопоказания к немедленному хирургическому лечению острой ПСМТ. Чаще всего это нестабильное состояние пациента, геморрагический шок, тяжелые повреждения сердца, внутренних органов, повреждения крупных сосудов, тяжелая черепно-мозговая травма. В таких случаях проводят лечебные мероприятия начиная с наиболее опасных для жизни повреждений.
В ряде случаев при переломах позвонков используют консервативные методы. Если сдавление спинного мозга отсутствует, стабильные компрессионные переломы можно лечить с помощью закрытой реклинации, или, говоря проще, посредством исправления деформации позвоночника воздействием силы. Также используются методы скелетного вытяжения. Задача консервативных методик — зафиксировать поврежденный участок скелета в нужном положении. Для исключения усиления деформации и поздней компрессии спинного мозга проводится контроль МРТ через 3, 6, 12 месяцев. Консервативные методы успешно сочетают с оперативным лечением.
Реабилитация после спинальной травмы
Особенность травмы позвоночника в том, что для выздоровления только операции недостаточно. После проведенного лечения наступает важнейший период восстановления. Эффективность реабилитации после травмы позвоночника тем выше, чем раньше она была начата. По подсчетам зарубежных специалистов, материальные средства, вложенные в раннюю реабилитацию, в 17 раз меньше затрат на обеспечение жизни в результате ограничений.
Обратите внимание
Разделы реабилитации взаимосвязаны и дополняют друг друга. Наибольший эффект достигается при сочетании методов и обязательном контроле над эффективностью проводимой терапии. Одним из способов объективной оценки результативности реабилитации является специальная шкала FIM, состоящая из 18 разделов. Она является международной и позволяет максимально достоверно отслеживать результат лечения.
Реабилитационные мероприятия можно и нужно начинать уже с первых суток после операции. Подбор курса восстановления всегда индивидуален и основан на состоянии пациента, степени повреждения, сопутствующей патологии.
Восстановление подвижности
При утрате или нарушении двигательной функции показана физическая терапия. Она основана на упражнениях и специальных движениях, которые могут быть выполнены с помощью физического терапевта. Физическая терапия включает в себя множество современных методик: кинезиотейпирование, PNF, Бобат-методику и другие.
Кроме того, возвращению подвижности, улучшению кровообращения, тонуса способствует воздействие физических методов, таких как температура, ультразвук, магнитное поле, ток. Физиотерапия может оказывать обезболивающее, противовоспалительное, спазмолитическое действие, улучшать питание тканей и проводимость нервных волокон.
Психологическая помощь
Сама травма, ее последствия, а также процесс лечения и реабилитации могут значительно влиять на психологическое состояние человека. Люди со спинальной травмой испытывают тревогу, растерянность, ведь их мир значительно меняется. Многим пациентам необходима поддержка близких и помощь опытного психолога для того, чтобы принять произошедшее и найти в себе силы бороться и побеждать.
Социальная реабилитация
Обязательной частью реабилитации после травмы позвоночника является социальная адаптация. Вновь возвращаться в общество, зачастую в новом качестве, учиться взаимодействовать с окружающим миром и людьми — сложная задача. Возможность передвигаться за пределами дома, пользоваться транспортом, освоить новую профессию или вернуть прежние навыки — вот главные задачи социального восстановления.
Эрготерапия
Иногда пациенту необходимо осваивать заново даже самые элементарные движения, учиться ухаживать за собой, готовить пищу. Эрготерапия позволяет работать именно с теми областями жизни, в которых нуждается пациент. Занятия подбираются индивидуально и отвечают потребностям человека. Во время терапии в безопасных условиях моделируются реальные жизненные ситуации: умывание, открывание дверей, пересечение улицы. Это помогает развивать независимость действий, самостоятельность.
Для успешного восстановления пациенту может быть необходимо специально подобранное питание (в зависимости от его состояния), осмотр профильных специалистов. Чтобы снизить риск осложнений, может требоваться специальный уход. Реализовать все необходимые условия на дому не всегда возмож?
