Операции на позвоночнике клиновидная
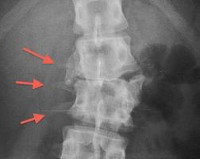
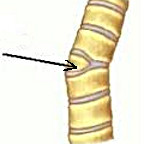
Клиновидные позвоники – это позвонки неправильной формы, состоящие из полутела и полудуги с отростком. Как правило, являются врожденной аномалией развития, реже имеют приобретенный характер. Становятся причиной искривления позвоночного столба и болей в спине. В ряде случаев приводят к возникновению быстро прогрессирующего сколиоза (реже кифоза), появлению неврологических нарушений, ухудшению функций сердца и легких. Для постановки диагноза используется рентгенография, МРТ, КТ, сцинтиграфия и радионуклидный метод. Обычно назначается ЛФК, ношение корсета, массаж, мануальная терапия и физиотерапия. В ряде случаев показано оперативное лечение.
Общие сведения
Клиновидные позвонки – деформированные позвонки, представляющие собой кости клиновидной формы с недоформированной либо разрушенной второй половиной. Чаще всего являются врожденным пороком развития, хотя могут образовываться и при некоторых патологических процессах в позвоночнике. Вызывают искривление позвоночного столба в боковом (сколиоз) или, реже, переднезаднем (кифоз) направлении. Лечением клиновидных позвонков и деформаций, обусловленных этой патологией, занимаются врачи-вертебрологи и ортопеды.

Клиновидные позвонки
Причины
Клиновидные позвонки могут выявляться при болезни Шейерман-Мау – наследственной аномалии, которая передается как по мужской, так и по женской линии. В числе других факторов, которые могут негативно повлиять на развитие позвонков во внутриутробном периоде – эндокринные нарушения, инфекционные заболевания и нерациональное питание матери, стрессы в период беременности, вредные условия труда и плохая экология. Приобретенная деформация позвонков может возникать в результате травм, гранулематозных, инфекционных и воспалительных заболеваний, дистрофических процессов, первичных опухолей и метастатических поражений позвоночника.
Патанатомия
Нормальный позвонок – сложная кость, состоящая из прямоугольного тела, дужки и отростков. Массивное тело позвонка несет основную нагрузку, задняя поверхность тела и дужка образуют вместилище для спинного мозга, отростки служат для соединения с другими позвонками. Между телами позвонков расположены межпозвонковые диски. Как и у других костей, рост позвонков осуществляется за счет краевой зоны – эпифизарной ростковой пластинки.
При неправильном врастании кровеносных сосудов во внутриутробном периоде половина закладки тела позвонка остается неразвитой, в результате кость приобретает не прямоугольную, а клиновидную форму. Клиновидные позвонки могут быть боковыми (недоразвита левая или правая половина), реже передними или задними (недоразвиты, соответственно, передняя или задняя части). Причиной формирования передних и задних клиновидных деформаций является недоразвитие переднего или заднего ядра окостенения.
Классификация
Клиновидные позвонки могут выявляться в любом отделе позвоночника, однако, чаще наблюдаются в нижнегрудном и верхнепоясничном отделах. Деформированные позвонки могут быть одиночными, двойными или множественными. Два клиновидных позвонка, расположенные между 2-3 нормальными позвонками и представляющие собой зеркальные отражения друг друга (у одного недоразвита правая половина, у другого – левая) носят название альтернирующих. Это – благоприятный вариант патологии, поскольку деформации позвонков взаимно «нейтрализуются» и искривление носит локальный характер. Несколько клиновидных позвонков, недоразвитых с одной и той же стороны, встречаются достаточно редко и являются более тяжелой аномалией позвоночника.
В зависимости от способности к росту в травматологии и ортопедии выделяют активные и неактивные клиновидные позвонки. У активных позвонков ростковая зона сохранена. Это – неблагоприятный вариант, поскольку по мере взросления ребенка позвонок растет, и деформация позвоночника усугубляется. Неактивные позвонки неспособны к росту из-за недоразвития эпифизарной зоны и нередко сращены с вышележащим или нижележащим нормальным позвонком. При сращивании клиновидного позвонка с нормальным говорят о блокировке позвонка.
Симптомы клиновидных позвонков
Пациенты предъявляют жалобы на боль в спине и повышенную утомляемость при физических нагрузках, длительном сидении или стоянии. Больные также нередко жалуются на одышку, возникающую вследствие ухудшения функции легких. При полупозвонках в шейном отделе могут возникать головные боли. При внешнем осмотре выявляются нарушения осанки различной степени выраженности – от незначительного бокового искривления или усиления кифоза до выраженного горба. Значительные искривления сопровождаются деформацией грудной клетки и расхождением межреберных промежутков с одной стороны.
Диагностика
Наличие клиновидных позвонков подтверждается при помощи дополнительных исследований. Одним из самых простых и доступных методов исследования при данной патологии является рентгенография позвоночника, однако рентгеновские снимки могут быть недостаточно информативными. При помощи этой методики можно выявить развитую клиновидную костную массу на месте нормального позвонка, однако неразвитый альтернирующий позвонок, который может быть представлен лишь частью дужки, иногда остается нераспознанным. Кроме того, рентгенография не позволяет оценить состояние межпозвонковых дисков, степень развития эпифизарной ростковой зоны и другие детали, важные для определения дальнейшей тактики лечения.
Наиболее информативной методикой, позволяющей оценить состояние позвонков, межпозвоночных дисков, спинного мозга, дурального мешка и эпидурального пространства, является МРТ позвоночника. При метастатических поражениях для уточнения диагноза в дополнение к МРТ может назначаться радионуклидное исследование и КТ позвоночника. Данные методики позволяют выявлять локальную патологию и объективно оценивать состояние пораженного позвонка, подтверждая или исключая онкологическую природу деформации. Вместе с тем, методики имеют определенные недостатки. Например, КТ дает возможность исследовать лишь несколько сегментов, но не весь позвоночник, и не предоставляет достаточно информации о состоянии содержимого позвоночного канала.
По показаниям пациентов с клиновидными позвонками направляют на консультации к другим специалистам: неврологу, пульмонологу и кардиологу. При выявлении патологии со стороны других органов и систем назначают соответствующие исследования: ЭКГ, спирометрию и т. д.
Лечение клиновидных позвонков
Лечебная тактика определяется с учетом причин возникновения и вида патологии (одиночные, множественные, активные, блокированные позвонки), прогноза в отношении прогрессирования деформации, а также общего состояния пациента и наличия противопоказаний к тому или иному виду лечения. Два последних фактора особенно значимы при приобретенных клиновидных деформациях, возникших вследствие других заболеваний. При слабо выраженном и умеренном непрогрессирующем кифозе и сколиозе назначается консервативное лечение, включающее в себя корсетирование, ЛФК, мануальную терапию, массаж и физиотерапевтические процедуры.
При тяжелых прогрессирующих искривлениях, неэффективности консервативной терапии, нарушениях работы органов и систем показано хирургическое лечение. Характер оперативного вмешательства зависит от особенностей патологии. Возможно проведение простого заднего спондилодеза, заднего спондилодеза с использованием металлоконструкций, эксцизии полупозвонка, переднезаднего спондилодеза. При лечении пациентов детского возраста с активными полупозвонками эффективен переднезадний эпифизеоспондилодез, который позволяет остановить рост позвонка на выпуклой стороне искривления.
Источник
Тяжелые травматические, дегенеративно-дистрофические, воспалительные и опухолевые поражения позвоночника зачастую требуют привлечения хирургических тактик, предусматривающих удаление пострадавших позвоночных структур с последующим восполнением утраченных тканей искусственными материалами. Такие операции часто применяются при патологиях шейных позвонков и межпозвонковых дисков. Но это не означает, что оперативное вмешательство невозможно выполнить в другой области, и в пояснично-крестцовом, и грудном отделе необходимость в имплантации возникает, но несколько реже ввиду того, что эти зоны анатомически более крепкие и устойчивые.
Схема установки.
Итак, в первом случае процедура представляет собой замену на имплантат (цена 70-100 тыс. рублей) одного или сразу нескольких проблемных позвонков позвоночника, которые предварительно удаляются. После внедрения соответствующих размеров протезного устройства производится его фиксация к верхнему и нижнему здоровым позвонкам. Во втором случае, если речь стоит о необходимости извлечения только деформированного диска на определенном уровне, который существенно дестабилизировал прилежащие к нему позвонки или сократил высоту между ними, выполняется вживление динамического или неподвижного межтелового имплантата в пространство между смежными костными телами. Обо всех возможных вариантах замены позвонков и межпозвонковых дисков мы расскажем далее.
Операция при смещении позвонков
Нельзя оставлять без внимания болевой синдром, который локализируется в любой части позвоночного столба, так как он может свидетельствовать о развитии серьезной проблемы – смещении позвонков, или, как его называют по-научному, спондилолистезе. Заболевание, которое развилось в поясничном отделе, крайне опасно своими осложнениями. При отсутствии своевременного лечения могут произойти критические изменения в работе органов малого таза, потеря чувствительности и двигательного потенциала нижних конечностей, что в свою очередь способно обречь человека на пожизненную инвалидность. Патология 3-4 стадии лечится исключительно хирургическим путем.
Операция предполагает возвращение смещенного тела на место и его надежную фиксацию, которая стабилизирует весь позвонок правильном положении. В целях фиксации используется специальный имплант, заполненный костным аутотрансплантатом. Он устанавливается на место изъятого межпозвонкового диска, а после закрепляется к смежным позвонкам металлической конструкцией. С течением времени позвонковые тела прочно срастаются между собой, образуя неподвижное соединение, благодаря чему на данном уровне больше не будет происходить патологического сдвига.
Нужно знать! Спондилолистез – это аномальное смещение вышележащего тела позвонка по отношению к нижележащему элементу, чаще всего спровоцированное болезнью межпозвоночного диска. Если позвонок сместится достаточно сильно, это приведет к стенозу позвоночного канала и компрессионному воздействию на спинной мозг, на нервные и сосудистые образования, что чревато серьезным неврологическим дефицитом и даже обездвиживанием конечностей. Операция – единственный способ, который позволяет устранить вызванные функциональные расстройства и не допустить необратимой формы поражения ЦНС.
Коррекция клиновидных позвонков
Врожденные и приобретенные аномалии позвонков, когда конфигурация одного или нескольких тел представлена не нормальной, а клиновидной формой, лечатся в зависимости от тяжести деформации консервативными или оперативными методами. Решение по удалению позвонка, постановке стабилизирующих инструментов принимается сугубо после тщательной обзорной и функциональной диагностики, позволяющей трезво оценить патологическое состояние конкретного сегмента.
В целях хирургического лечения применяется несколько тактик, предупреждающих прогрессию патологического процесса, к ним относят:
- простой задний спондилодез с трансплантацией костного ауто- или гомологичного материала без использования металлоимплантов;
- задний артродез позвонков с дополнительным применением металлических пластин, специальной проволоки, стяжек и прочих разновидностей имплант-систем;
- комбинированное артродезирование (в процессе одного хирургического сеанса выполняется переднезадний спондилодез);
- эксцизия (удаление) дефектного позвонка до основания корня дужки с последующей коррекцией деформации путем закрепления металлоконструкции и укладки аутотрансплантатов.
Обратите внимание на клиновидную форму позвонков.
Сложный диагноз «клиновидные позвонки», сопровождающийся сколиотическими и кифотическими искривлениями, на сегодняшний день успешно поддается хирургической коррекции. Индивидуальный подход к разрешению определенного клинического случая, адекватный выбор рационального операционного метода, правильной и полноценной постоперационной терапии – залог благополучного исхода лечения и хорошего самочувствия прооперированного человека.
Отменное качество хирургической помощи, оказываемой при любой патологии позвоночной системы, требующей вживления имплантатов и трансплантатов, предоставляют в Германии, Чехии и Израиле. Но стоит заметить, что Чешская Республика – вне конкуренции, так как эта страна славится на весь мир самой передовой ортопедией, нейрохирургией и, что не менее важно, безупречной послеоперационной реабилитацией опорно-двигательного аппарата.
На заметку! Клиники Чехии, не только совершенны в плане профессионализма хирургов-ортопедов и реабилитологов, но еще и отличаются самыми низкими расценками на любой вид операций на позвонках. Стоимость полного курса той или иной высокотехнологичной лечебной программы в Чехии примерно в 2,5 раза дешевле, чем предлагают немецкие или израильские больницы.
Остеомиелит позвонка: как оперируют?
Все заболевания, относящиеся к позвоночнику, крайне небезопасны своими последствиями, в их числе и остеомиелит, или спондилит. Нельзя об этом забывать, тем более, если вам сказали, что нужно делать операцию. Бояться и намеренно не соглашаться на оперативное вмешательство – это подписать себе приговор на несчастное и мучительное существование, не исключается и смертельный исход.
Остеомиелит относится к инфекционной форме заболевания позвоночника, включая костный мозг губчатого вещества. Основным толчком к развитию гнойно-некротического патогенеза в позвоночнике служит проникновение через вены и артерии в позвонки пагубных микроорганизмов, например, золотистого стрептококка, кишечной палочки или актиномицеты. Патогенные возбудители могут проникнуть через раны, язвы, образовавшиеся на мягких тканях, или через открытый перелом. Болезнь реально вылечить консервативно, используя антибиотикотерапию, но только если пагубная среда была распознана в самом раннем ее проявлении, не позднее 6-24 месяцев с момента возникновения первых симптомов.
При диагностировании запущенного остеомиелита безотлагательно требуется хирургическая терапия. Приблизительно 10%-20% пациентов с диагнозом «спондилит» попадают в категорию лиц, которым нужна операция. Главными задачами нейрохирургического лечения являются:
- ликвидация гнойно-инфекционного очага;
- устранение развившихся последствий;
- восстановление опорных функций позвоночника.
Для достижения этих целей применяется миниинвазивный подход к поврежденному объекту, предусматривающий создание небольшого разреза в проекции интересующего сегмента нетравматическим способом (чаще переднебоковым), благодаря чему вмешательство проходит сравнительно быстро (за 1,5-2 часа) и с минимальной кровопотерей. Операция, как правило, включает в себя 2 этапа:
- радикальный – базируется на применении разных способов вскрытия абсцесса, иссечения и удаления некротических тканей, резекции смежных поверхностей поврежденных позвонков или тотального удаления пораженных тел, оказания декомпрессионного воздействия на спинной мозг и корешков нерва;
- восстановительный – основывается на осуществлении спондилодеза, воссоздании целостности и опороустойчивости позвоночного столба путем костной пластики, установки трансплантатов (материалы берутся обычно из ребра или гребня повздовшной кости пациента) для формирования костного блока, а также посредством выполнения ламинарной металлофиксации.
Послеоперационная реабилитация всегда строится на ЛФК и физиотерапии. Подниматься с постели пациенту разрешается в промежутке между 5 и 10 днем после выполненных манипуляций. После процедуры назначается прием антибиотиков по установленной врачом схеме, в среднем в течение 4-6 недель, и иммунотерапия.
Сегодня технологии спинальной нейрохирургии предполагают применение высокоэффективных операций, которые выполняются максимально щадящими и безопасными способами, с минимальным риском осложнений. Другими словами, то, что знают и умеют современные спинальные хирургии, – полная противоположность тем принципам хирургии, которыми владели и применяли на практике 5-10 лет назад, не говоря о более долгом времени.
Вмешательство на 12 позвонке грудного отдела
На 12 позвонке операция весьма распространена при компрессионных переломах. Этот позвонок является одним из опорных элементов грудной клетки, и разрушается он чаще, чем вышележащие тела данного отдела, так как испытывает наивысшую степень давления. Поэтому при неблагоприятном травматическом или патологическом (гемангиома, остеопороз и пр.) воздействии Т-12 особенно подвержен перелому.
Восстановление целостности данного сегмента возможно при помощи выполнения операции по цементированию или по имплантации. Хорошие отзывы в оперативном лечении подобных травм имеет госпиталь мкр. Купавна г. Железнодорожного (Московская обл.), являющийся филиалом ГВКГ им.Н.Н.Бурденко.
Цементирование может быть выполнено одним из 2-х малоинвазивных методов: проводится вертебропластика или кифопластика. Обе методики подразумевают пункционное заполнение разрушенного тела костным медицинским цементом, благодаря чему восстанавливается высота, форма, целостность и прочность пострадавшего позвонка.
Если определена тяжелая степень перелома с нестабильностью, специалисты считают важным применить технику стабилизации. Она предполагает извлечение раздробленных частей, установку имплантанта диска. Импланты представляют собой пластмассовые кейджи или металлические межтеловые распорки из высокотехнологичных сплавов металла. На протезированном уровне производится транспедикулярное закрепление позвонков спицами, винтами, пластинами. При генерализированном раздроблении позвоночного компонента, что делает невозможным его сохранение и восстановление, позвонок подлежит полному удалению с последующим замещением утраченного костного тела искусственным аналогом.
Реабилитация: как научиться ходить и жить после замены?
Послеоперационное восстановление – длительный и кропотливый этап, основополагающей целью которого является предупреждение возможных осложнений и рецидива патологии, возвращение пациента к нормальной жизни. Сначала передвигаться будет проблематично, кроме того, пациенту потребуется ходить в специальном корсете, дополнительно опираясь на поддерживающие средства, например, трость или ходунки. Постепенно объем, легкость движений будут увеличиваться, боль и неврологический дефицит будут устраняться.
Однако, чтобы научиться ходить правильно, свободно и безболезненно реализовывать физические задачи конечностями и позвоночником, необходимо упорно работать над своим функциональным восстановлением, четко следуя всем рекомендациям хирурга и методиста по ЛФК. Положительные результаты не придут сами по себе, функции костно-мышечного аппарата и нервной системы не наладятся, если после оперативного сеанса не последует хорошая реабилитация, даже, несмотря на блестяще выполненную операцию. О чем каждый должен знать!
Пациенту в индивидуальном порядке разрабатывается план реабилитации, следуя которому вы шаг за шагом придете к желаемой цели. Обязательные условия к выполнению, без которых невозможно достичь поставленных целей, – это лечебная гимнастика, процедуры физиотерапии, массаж и медикаментозное лечение, прописанные исключительно лечащим врачом в соответствии с реабилитационными периодами, динамикой восстановительного процесса и приживления установленной системы, возрастными и весовыми характеристиками, сопутствующими проблемами со здоровьем.
Продолжительность реабилитационного периода у всех разная, все зависит от тяжести клинического случая, вида хирургического лечения и индивидуальных особенностей организма к восстановлению. После таких операций на позвоночнике восстановление не может быть меньше 4 месяцев, но особенного охранительного режима следует придерживаться не менее 1 года. Не ленитесь и не сдавайтесь, и все у вас будет хорошо!
Источник
