Операция на позвоночнике через грудную клетку
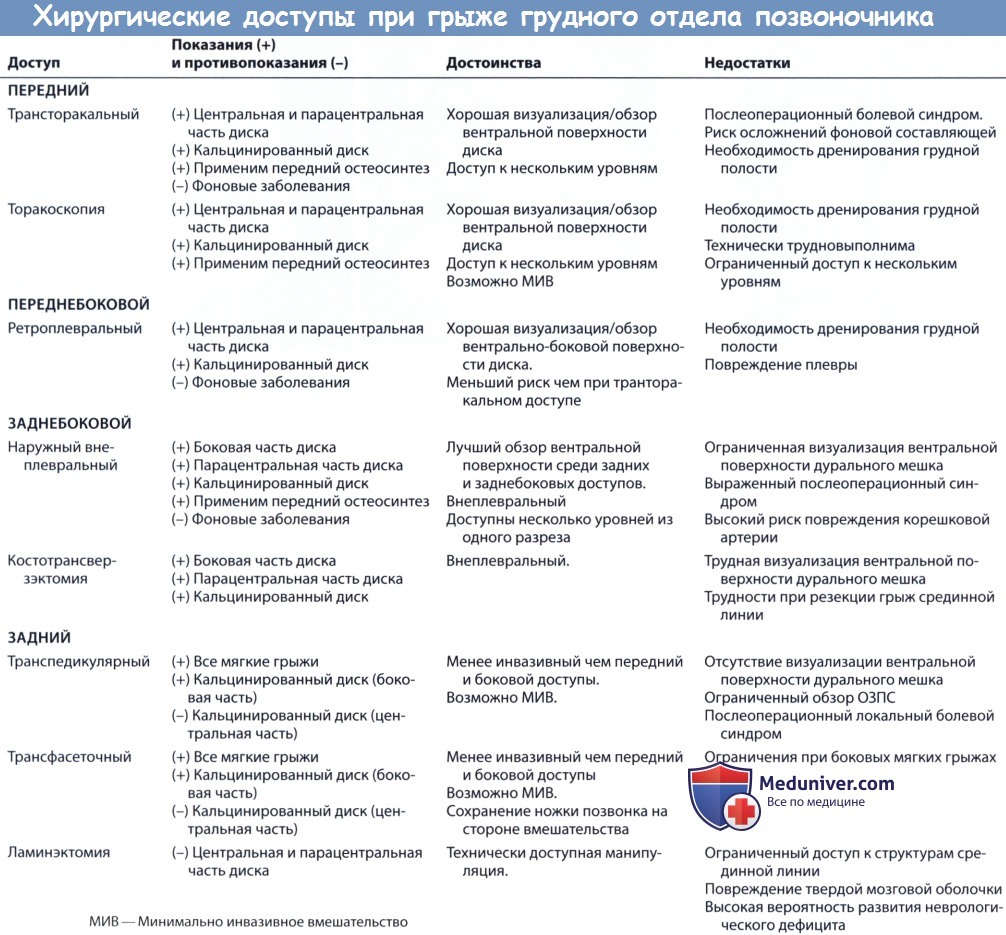
Переднебоковой трансторакальный доступ
Пациент располагается на боку, нижележащая нога выпрямлена, вышележащая согнута в коленном и тазобедренном суставах. Желательно использование раздельной интубации легких с целью контролируемого коллапса легкого во время операции для улучшения подхода к позвоночнику. Больной располагается на операционном столе таким образом, чтобы манипуляциями со столом можно было «раскрыть» межпозвонковый промежуток на вовлеченном уровне.
Сторона операции выбирается с учетом нескольких факторов. При ассиметричной компрессии спинного мозга операция выполняется на стороне более выраженной компрессии. В случае истинно срединных процессов одни авторы предпочитают правосторонний доступ, другие — левосторонний, и в том и в другом случае ссылаясь на анатомические особенности региона (с одной стороны печень с системой нижней полой вены, с другой стороны, грудная аорта). На выбор стороны вмешательства может также влиять состояние дыхательной системы у конкретного больного, наличие плевральных сращений.
Разрез кожи дугообразной формы производится от заднего угла ребра вперед и вниз до проекции средней ключичной линии (рис. 2). Для подхода к позвонкам выше уровня Tv переднебоковой доступ осуществляется с резекцией IV ребра.
При патологическом процессе с вовлечением Tv-Tv, позвонки, удаляется V ребро, TVI и Тт — ребро на один уровень выше пораженного, Тх и Тх — ребро на два уровня выше пораженного. В сомненительных случаях уровень поражения подтверждается интраоперационной рентгенографией. После рассечения париетальной плевры контролируются сегментарные сосуды.

Рис. 2. Проекция разреза мягких тканей при выполнении переднебокового трансторакального доступа к позвоночнику.
Тщательная диссекция позволяет визуализировать сегментарные сосуды на уровне середины тел позвонков и произвести заднюю мобилизацию симпатической цепочки. По возможности и сегментарные сосуды симпатическая цепочка сохраняются. Лигирование сегментарных сосудов выполняется в стороне от грудной аорты. Не рекомендуется лигирование сосудов на более чем трех уровнях, так как это повышает вероятность ишемических осложнений со стороны спинного мозга.
Удаление головки ребра позволяет подойти к заднебоковым отделам диска и межпозвонковым отверстиям. Оно производится кусачками и высокоскоростной дрелью после рассечения лучевых связок. Затем визуализируются ножки и межпозвонковые отверстия, ножки подтачиваются, обнажая дуральный мешок. Заднебоковые отделы тел позвонков вблизи диска скусываются или спиливаются, таким образом достигают вентрального отдела позвоночного канала (рис. 3, 4).

Рис. 3. Схема операционного поля из переднего трансторакального доступа после резекции ножек и заднебоковых отделов тела позвонка.

Рис. 4. Схема переднебокового трансторакального доступа.
При обнаружении патологического процесса (опухоли), выходящего в грудную полость, сразу же начинается его удаление. Выше и ниже уровня вертебрэктомии при ее проведении выполняется дискэктомия. Для вертебрэктомии используются кусачки, в том числе пистолетные, и высокоскоростная дрель. После завершения декомпресии визуализируются обе ножки позвонка и передние отдела дурального мешка.
Дефект в позвоночнике закрывается костным аутотрансплантатом или кейджем. Для стабилизации используются специальные пластины для передней фиксации грудопоясничного отдела позвоночника. Если объем костной резекции ограничен только заднебоковыми отделами тел позвонков вблизи диска, установки костных трансплантатов и стабилизации не требуется.
После промывания операционной раны теплым физиологическим раствором она ушивается послойно с оставлением дренажной трубки в плевральной полости до тех пор, пока количество отделяемого не будет меньше 150 мл в сутки.
Для удаления грыж грудных дисков предложен следующий вариант переднебокового трансторакального доступа, позволяющего манипулировать на позвонках T|V-TX|. Пациент располагается на боку, разрез производится по верхнему краю VI, VIII ребер. При латеральной грыже разрез выполняется на стороне поражения, при медиальной предпочтителен правосторонний доступ из-за сосудистой анатомии региона (наличие слева грудной аорты). Для обнажения 2-3 позвонков достаточно торакотомии без резекции ребра. С учетом нисходящего направления ребер доступ обычно выполняется на два уровня выше среднего уровня поражения (и манипуляций соответственно). После торакотомии устанавливается грудной расширитель, легкое отводится вперед.
Это позволяет хорошо визуализировать переднебоковую поверхность грудного отдела позвоночника. К преимуществам доступа относят возможность манипуляций на соседних уровнях при возникновении такой необходимости из того же доступа, не увеличивая операционную травму. Доступ обеспечивает удобный угол работы при удалении грыжи грудного диска, особенно интрадурально расположенной и при восстановлении целостности твердой мозговой оболочки, в случае ее разрыва.
Недостатком этого трансплеврального доступа является риск осложнений со стороны дыхательной системы. Существует также определенный риск повреждения магистральных сосудов и внутренних органов.
А.А. Вишневский, С.С. Рудаков, Н.О. Миланов
Опубликовал Константин Моканов
Источник
Протрузии и грыжи межпозвонковых дисков в грудном сегменте позвоночного столба встречаются в клинической практике нечасто, но их хирургическое удаление, в силу специфики анатомического строения отдела, чрезвычайно затруднительно. Как правило, оперативная терапия патологии этого уровня чревата усугублением существующих симптомов или сопровождается возникновением новых неврологических и проводниковых нарушений.
Техническая сложность проведения операции связана с необходимостью рассечения большого количества костных тканей, суставов и возможной травматизацией спинного мозга, нервных корешков, кровеносных сосудов (нарастанием неврологического дефицита). Поэтому для удаления позвоночных грыж в грудном сегменте разработаны специальные нестандартные доступы к патологической зоне:
- трансфасеточный с сохранением основания позвоночной дужки;
- транспедикулярный (задний);
- трансторакальный (передний, через грудную клетку);
- латеральный (боковой) экстракавитарный (внеполсостной, минуя плевру);
- заднебоковой;
- переднебоковой.
В связи с трудностями проведения операции в грудном отделе позвоночного столба очень важно точно диагностировать уровень поражения при планировании хирургического вмешательства. Традиционно для этих целей используют рентгенографию, МРТ, КТ и КТ-миелографию с контрастным рентгеночувствительным веществом.
Диагностика патологий в грудном отделе
Обследование пациента, жалующегося на боли в спине, начинается с визуального осмотра и рентгенологических снимков в прямой и боковой проекции. Если предварительно диагностируется протрузия или грыжа межпозвоночных дисков, то назначается консультация невролога и КТ или МРТ исследование. При этом МРТ позволяет более подробно изучить мягкие ткани, а КТ – костные и хрящевые структуры, но стоимость МРТ гораздо выше.
Компьютерная томография помогает установить поражение межпозвоночных дисков по косвенным признакам и в некоторых случаях позволяет определить пораженный уровень точнее МРТ. Она базируется на схемах оценивающих форму, размеры, структуру и контуры позвонка (тело, дуга, отростки), межпозвоночного пространства, спинномозгового канала, суставов. КТ снимки хорошо визуализируют сужение позвоночного канала.
В нормальном (здоровом) состоянии плотность межпозвоночного диска составляет 60-80 hu (единицы радиоинтенсивности). Так как плотность хрящевых тканей не сильно разнится с плотностью мягких тканей, заполняющих позвоночный канал, то признаки изменения дурального мешка и компрессии спинномозговых нервных корешков не всегда отчетливо визуализируются. В этом случае рекомендуется использовать КТ-миелографию с рентгеноконтрастным веществом.
При прогрессировании дегенеративно-дистрофических изменений в позвоночнике наблюдается обызвествление связок, и радиационная плотность грыжевых фрагментов увеличивается до 150-200 единиц. Именно кальцификация грыжи отлично визуализируется на КТ и определяет направление доступа при оперировании. Серия рентгеноконтрастных снимков позволяет произвести компьютерную реконструкцию позвоночника и создать его трехмерную модель, а также подтвердить локализацию грыжи.
Особенности оперирования в грудном отделе позвоночника
Грудной отдел позвоночного столба анатомически представляет собой жесткую конструкцию, состоящую из позвонков, грудины и ребер. Он малоподвижен, потому протрузии и грыжи межпозвоночных дисков формируются в нем крайне редко, и в основном являются последствиями травматических повреждений.
Несмотря на совершенствование хирургических методов, медицинской техники и аппаратуры, разнообразие доступов к патологическому месту, при операциях на грудном отделе практически не удается избежать тракции спинного мозга и нервных корешков, а также значительной резекции костных структур. Так, например, удаленные суставные отростки, основания дужек или головки ребер в дальнейшем требуют обязательной установки стабилизирующих систем или имплантатов.
Суставные отростки грудного сегмента расположены медиально (ближе к середине), а межпозвонковые суставы находятся сзади относительно дурального мешка. Таким образом, чтобы достичь латерального (бокового) края мешка и спинномозговых корешков, необходима резекция суставного отростка или его большей части. Но, даже при полном удалении отростка для визуализации грыжи или секвестров, приходится сильно сдвигать корешки, и, следовательно, дуральный мешок и спинной мозг.
Современные методы оперирования грудного отдела предлагают ряд малоинвазивных вмешательств с минимальной резекцией костных тканей, которые практически не нарушают биомеханику позвоночного столба и ускоряют период реабилитации пациента.
Наиболее перспективными на сегодняшний день считаются: латеральный транспедикулярный (заднебоковой) доступ и заднебоковой трансфасетный (педикулосохраняющий), который исключает резекцию корня или основания дужки позвонка. Они позволяют обойти дуральный мешок с боковой или вентральной (брюшинной) стороны, исключают тракцию спинного мозга и удаление суставных отростков.
Учитывая плохую визуализацию патологического места при оперировании позвоночных грыж грудного отдела, латеральный, вентральный или незначительный заднебоковой доступы более предпочтительны. В этом сегменте межпозвоночные отверстия, которые ограничены сверху и снизу основаниями дужек, открываются латерально. Соответственно, при боковом хирургическом доступе и таком же направлении отверстий возникает возможность качественно осмотреть не только боковую сторону межпозвонкового диска, но и всю его заднюю поверхность.
Виды операций
Классическая ламинэктомия широко известна, в прошлом достаточно популярна, но отвергнута специалистами из-за высокого процента неблагоприятных исходов. Она не позволяет получить прямой доступ к передней поверхности дурального мешка и визуализации задней поверхности межпозвоночного диска. Поэтому удаление небольших, мягкотканых боковых грыж ламинэктомией относительно оправдывается, но устранение объемных, оссифицированных образований не обходится без деформации спинного мозга.
Несмотря на все недостатки ламинэктомии, некоторые нейрохирурги предпочитают использовать ее, так как при ошибке определения локализации патологии существует возможность расширить трепанационное окно к вышележащему и нижележащему позвоночно-двигательному сегменту.
Трансторакальная (межреберная) передняя операция проводится со стороны, противоположной расположению выпячивания. Хирургический надрез, как правило, производится на 2 ребра выше предполагаемой пораженной зоны. Этот доступ обеспечивает хорошую визуализацию пораженного диска и эффективен при центральном и боковом размещении образования, а также применим для оперирования множественных и многоуровневых поражений. При центральной локализации грыжи более подходит переднебоковая торактомия, а при латеральной – боковая или заднебоковая.
Далее после образования трепанационного окна проводится дополнительный рентгенологический контроль пораженного уровня. Затем смещаются полая вена и аорта, перевязываются сегментарные сосуды, постепенно удаляется диск, задняя продольная связка, сама грыжа, при необходимости – остеофиты. Обследуется эпидуральное пространство, исключается наличие секвестров. В заключении устанавливается стабилизирующая система (межтеловой корпородез 1 или 2 кейджами длиной примерно 20 мм и диаметром от 12 до 14 мм).
Латеральный экстракавитарный подход выполняется со стороны грыжи межпозвоночного диска. Он подразумевает резекцию задней части ребра, его головки поперечного отростка, основания дужки и суставного отростка. Плевра отслаивается и удаляется, но плевральная полость не вскрывается. Доступ позволяет вырезать латеральные и центральные грыжи, объемные по размеру и оссифицированные (кальцинированные, твердые). В некоторых случаях оссифицированные грыжи плотно спаиваются с оболочкой спинного мозга. Это требует иссечения твердой мозговой оболочки вместе с образованием и ее пластики.
Трансфасеточный педикулосохраняющий подход по праву считается самым малоинвазивным. Он характеризуется односторонней скелетизацией остистых дужек и суставных отростков. Затем проводится удаление нижней части вышележащей дуги и верхней части нижележащей дуги интересующего уровня, медиальная или тотальная резекция фасетки (фасетэктомия). Далее визуализируется спинномозговой корешок и дуральный мешок, где располагается грыжа. Метод оптимален для удаления мягкотканых боковых грыж.
Латеральный транспедикулярный доступ позволяет качественно осмотреть заднюю поверхность позвонков, малотравматичен для мышечно-связочных и костных структур, не требует отодвигания спинного мозга или корешков, практически не затрагивает артерии. Во время операции пациент располагается на животе, разрез кожи осуществляется поперечно позвоночнику или полукругом, если необходим доступ к нескольким позвонкам. Далее резецируется поперечный отросток и головка ребра, немного смещается нервно-сосудистый пучок и удаляется грыжа.
Выбор хирургического доступа
Определение подхода при удалении грыжи межпозвоночных дисков зависит от:
- локализации выпячивания (медиально, парамедиально, латерально);
- размера грыжи и степени компрессии спинного мозга;
- качества (консистенции) образования (магкотканное или оссифицированное).
Таким образом, углубленное качественное обследование позволяет не только поставить правильный диагноз, но и спланировать хирургическое вмешательство. После проведения МРТ исследования желательно пройти и КТ, которое поможет определить оссифицирована грыжа или нет, а миелография с контрастным веществом – более точно определить пораженный уровень.
Трансторакальный или боковой экстракавитарный подход более оправдан для срединного размещения грыж. Массивные, срединные, оссифицированные образования, требующие широкой декомпрессии методом корпорэктомии, требуют трансторакального доступа. После него возможно проведение установки фиксирующих систем.
Срединные, мягкие, в некоторых случаях и объемные выпячивания логичнее удалять заднебоковым подходом с максимально необходимым углом наклона (латеральный экстракавитарный метод). Оссифицированные (твердые), размещенные латерально, грыжи оптимально кюретировать боковым транспедикулярным способом. Боковые, мягкотканые и небольшого размера лучше удаляются трансфасеточным педикулосохраняющим методом.
Все вышеперечисленные операции требуют использования хирургического микроскопа с увеличением от 8 до 10 раз и микрохирургических инструментов, а в некоторых случаях и эндоскопа с видеомониторингом.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Источник
Техника операции дискэктомии при грыже диска грудного отдела позвоночника через торакальный, ретроплевральный доступы
а) Переднебоковой трансторакальный доступ для дисэктомии при грыже грудного отдела позвоночника. Этот доступ позволяет получить обзор вентральной поверхности без расслоения твердой мозговой оболочки, что делает его эффективным в лечении центрально расположенной грыжи диска грудного отдела со значительной кальцинацией. Необходимо отметить, что причиной повторной операции после дискэктомии грудного отдела чаще всего является неполный объем первого вмешательства из-за недостаточной визуализации диска, расположенного по центральной линии.
При кальцинации диска по срединной линии по возможности необходимо использовать передний доступ, в частности, если спинной мозг прикрыт грыжей диска. Однако важно отметить, что стандартный трансторакальный доступ ассоциирован с высокой летальностью. Это особенно актуально для пациентов с фоновыми заболеваниями сердечно-сосудистой и дыхательной систем.
В связи с этим в последние годы активно внедряется малоинвазивная техника торакоскопической дискэктомии. Сторонники этого торакоскопического доступа отмечают прекрасную визуализацию и слабо выраженный болевой синдром, что делает эту операцию идеальной при центральных грыжах диска грудного отдела позвоночника. Небольшой клинический опыт, который позволяет сравнивать малоинвазивный способ с «открытой» операцией, показал при одинаковой продолжительности операции, слабовыраженный болевой послеоперационный синдром и хороший результат. Однако стоит отметить, что эта техника требует специальных навыков и оборудования.
Передние доступы к грудному отделу как в случае трансторакального выполнения операции, так и эндоскопического варианта детально описаны в отдельной статье на сайте (также просим пользоваться формой поиска на главной странице сайта).
б) Боковой ретроплевральный доступ для дискэктомии при грыже грудного отдела позвоночника:
1. Показания и история развития. Современный ретроплевральный доступ, описанный McCormick обеспечивает самый короткий путь к грудному отделу позвоночника с сохранением плевры интактной. При его выполнении можно избежать некоторых недостатков по сравнению с доступами спереди, таких как прямое повреждение легкого, создание «глубокого» операционного поля и необходимость в установке послеоперационного дренажа.
2. Положение. Пациент лежит на боку. Для большей устойчивости используются мешки с песком, в область подмышечной впадины подкладывают мягкий валик, нижнюю конечность (ближе к столу) сгибают в коленном и тазобедренном суставе. По возможности очаг должен быть центрирован на высоте изгиба для лучшего доступа к нему. Для грыж локализованных сбоку наиболее удобной стороной выполнения доступа считается та, на которой расположена грыжа.
В случаях центрально или парацентрально расположенной грыжи выбор стороны доступа зависит от уровня позвоночника, на котором расположен очаг. При высоком расположении необходимо подходить к очагу справа во избежание травмирования сердца и сосудов. Более каудальное положение требует выполнения доступа слева, из-за возможного повреждения нижней полой вены и печени. Также при выполнении доступа к верхним отделам с этой стороны необходимо учитывать расположение артерии Адамкевича, а при проведении операции выше уровня Т6 пользоваться специальной интубационной трубкой для выкачивания воздуха из легкого со стороны доступа.
3. Разрез, доступ и дискэктомия. Для уточнения уровня патологического очага перед выполнением разреза используется интраоперационная рентгенография. При высокорасположенных очагах (Т3-Т4) необходимо выполнить околосрединный клюшкообразный разрез с изгибом в бок параллельно медиальному и верхнему краю лопатки. Разрез проходит через трапециевидную и ромбовидные мышцы, позволяя выполнить ротацию лопатки вверх, открывая подлежащие ребра. Для очагов, расположенных между Т5-Т10, используют криволинейный разрез от задней подмышечной линии до точки, расположенной на 4 см латеральнее задней срединной линии вдоль ребра нужного сегмента.
При необходимости операции на грудо-поясничном переходе разрез выполняется на два уровня выше места планируемой операции.
Отслоение межреберной мускулатуры проводится поднадкостнично на протяжении 8-10 см вдоль ребра. Эта часть ребра иссекается и в дальнейшем используется для аутотрансплантата. При необходимости сохраняется проксимальный конец ребра, сочлененный с поперечным отростком и телом позвонка. Места отсечения ребер обрабатываются воском во избежание повреждения ребер. Под удаленным ребром располагается внутренняя грудная фасция, которая отделяет грудную полость и лежит поверх передней поверхности тела позвонка.
Под этой важной фасцией лежат межреберный сосудисто-нервный пучок, непарная вена, грудной проток и симпатическая цепь узлов. Поэтому фасция рассекается по линии оттиска резецированного ребра, а затем аккуратно отсепаровывается от париетальной плевры, создавая пространство между слоями тупым рассечением. Соседние ребра разводятся с помощью ретрактора. Для очагов, расположенных выше Т6, необходимо удалить воздух из легкого на соответствующей стороне. Для очагов, расположенных каудальнее используют фиксированный к столу ретрактор, который защищает легкое и делает операционное поле свободнее, при этом отсутствует необходимость в выкачивании воздуха из легкого.
Вскрытие внутригрудной фасции можно продолжать в проксимальном направлении к головке ребра и передней колонне позвоночника. После разреза фасции над необходимым диском, цепь симпатических нервных узлов рассекается. Серьезные последствия такого рассечения на уровне грудного отдела наблюдаются редко. Фасция и надкостница позвонков последовательно рассекаются, освобождая вентральную поверхность позвоночника и проксимальную часть ребер, разрез идет вверх и вниз, освобождая пространство диска. Межреберные сосуды идут в фасциальном слое на уровне середины тела позвонка. При дискэктомии на одном уровне необходимо предотвратить их повреждение.
Реберно-поперечные связки рассекаются, чтобы освободить головку ребра и его проксимальную часть для их удаления. Таким образом, визуализируются подлежащие межпозвонковое отверстие и ножка позвонка. Удаление поперечного отростка в дальнейшем открывает межпозвонковое отверстие и боковую часть твердой мозговой оболочки. Часть ножки, лежащая непосредственно выше диска может быть рассверлена для улучшения обзора диска.
Патологический диск может быть иссечен и удален с помощью кюреток и кусачек. Для продолжения разреза в телах смежных позвонков используется высокоскоростная дрель. Затем ножка, расположенная каудально, удаляется с помощью кусачек Kerrison, открывая позвоночный канал и твердую мозговую оболочку сбоку. Рассверливая заднюю часть позвонков, создают полость, которая располагается примерно на 1,5 см вверх и вниз от диска и 3 см медиальнее. Рассверливание продолжается до тех пор, пока не останется тонкая пластинка кости тела позвонка с находящейся на ней задней продольной связкой (ЗПС).
Задняя продольная связка (ЗПС) рассекается с помощью изогнутых кюреток, при этом сила прикладывается от спинного мозга к позвоночнику. Оставшаяся кость и связка эвакуируются через эту полость, а для сохранения оболочки оставшегося диска используется нервный крючок. Окончательная декомпрессия должна быть выполнена своевременно во избежание эпидурального кровотечения, которое может быть остановлено электрокоагуляцией. Резецированные ребра устанавливают на место резецированных дисков, придавая им необходимую форму. Для установления аутотрансплантата соответствующей высоты необходимо дополнительное рассверливание тела позвонка. Остеосинтез может быть дополнен винтами.
Внутригрудная фасция укладывается на вентральную поверхность тел позвонка, плевра обследуется на предмет повреждений. При их отсутствии необходимости в установке дренажа в грудную полость нет. Дренаж необходим при попадании в грудную полость большого объема воздуха или при повреждении плевры, которое оценивается во время усиленной вентиляции легкого. Деформации грудной клетки уменьшают сведением смежных ребер посредством специального шва, соблюдая осторожность во избежание повреждения подлежащих межреберных нервов, что может стать причиной межреберной невралгии.
4. Минимально инвазивное вмешательство. Трубчатый ранорасширитель (ретрактор) позволяет выполнить малоинвазивный внеплевральный доступ. Это вмешательство выполняется как описано выше, но требует небольшого разреза (3-4 см), расположенного прямо над ребром, прикрывающим заднюю часть пораженного диска. В зависимости от уровня грыжи и индивидуальных анатомических особенностей пациента начальный этап торакотомии при минимально инвазивном внеплевральном доступе выполняют на один или два уровня выше очага поражения. Чем более каудальнее сегмент, тем более изогнутым становится ребро и тем более вероятно, что начальный этап торакотомии будет выполняться уровнем выше.
В противоположность открытым внеплевральным доступам вырезается небольшое окно на начальном этапе торакотомии, которое уменьшает степень болевого синдрома или деформаций грудной клетки. Если потребуется открытая торакотомия, ее легко выполнить расширив доступ.
5. Преимущества бокового ретроплеврального доступа к грудному отделу позвоночника:
— Выполнение доступа к вентральным отделам позвоночного канала сравнимо с трансторакальными доступами.
— Плевра не повреждается, таким образом, в дренировании грудной полости нет необходимости.
— Обеспечивается кратчайший путь к вентральным отделам позвоночника посредством небольшого разреза и незначительного воздействия на мягкие ткани по сравнению с другими переднебоковыми и боковыми доступами.
— Сохраняется межреберный сосудисто-нервный пучок — снижается риск послеоперационной невралгии и повреждения корешковой артерии.
6. Недостатки бокового ретроплеврального доступа к грудному отделу позвоночника:
— Этот доступ требует большей резекции кости и манипуляций на мягких тканях, чем заднебоковой транспедикулярный суставной (фасеточный) доступ.
— Рассекается симпатический ствол, что может приводить к синдрому Горнера в верхнегрудном отделе позвоночника. Этим доступом нельзя пользоваться выше Т3-уровня.
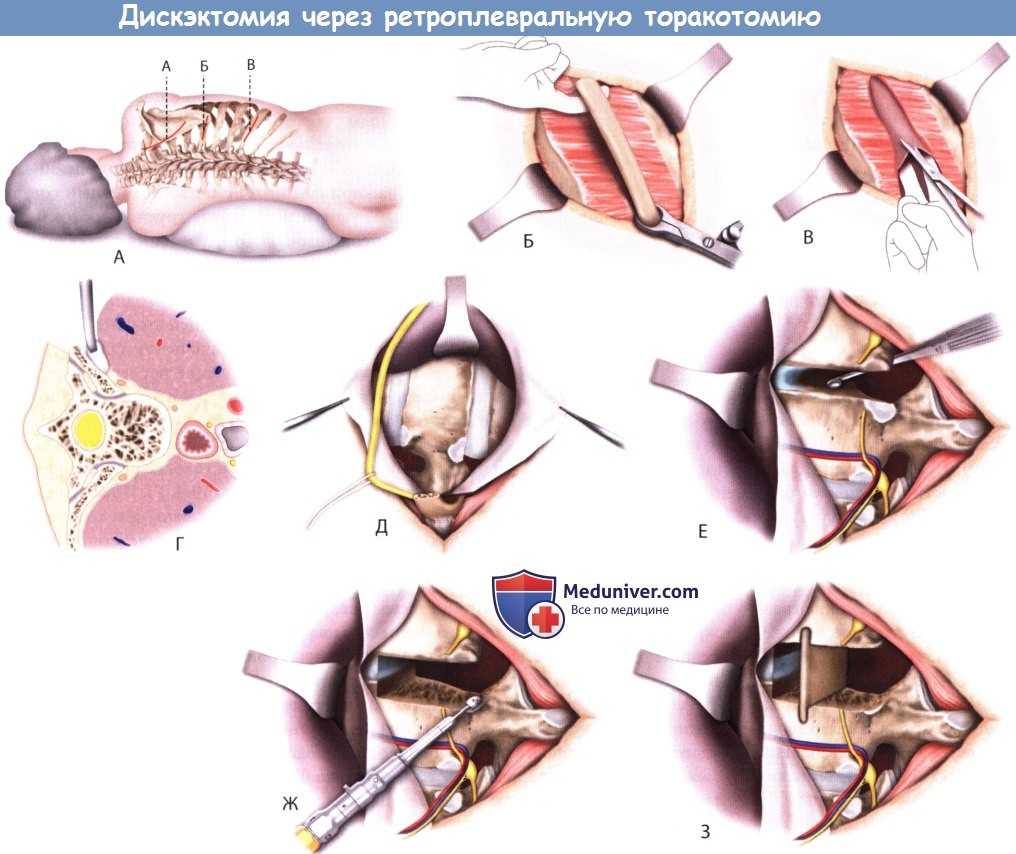
А. Положение пациента при ретроплевральной торакотомии. Разрез А используется для доступа к верхнегрудному отделу, разрезы В и С для среднегрудного и грудопоясничного отделов соответственно.
Б. Выделена необходимая для удаления часть ребра.
В. Внутригрудная фасция надсечена в ложе ребра.
Г. Отслойка плевры тупым способом для доступа к телу позвонка.
Д. Рассечение плевры в каудальном и краниальном направлениях в пределах вовлеченного сегмента помогает избегать повреждения. Легкое отведено.
Е. Сосудисто-нервный пучок частично мобилизован от подлежащей фасции. Фасция рассечена и приподнята над позвонком.
Диссекция выполняется в пределах головки ребра, диска, тел позвонков. Головка ребра удалена для обнажения ножки и диска.
Ж. Концевые пластинки рассверлены и ножки удалены.
З. Выполнена пластика аллотрансплантатом из ребра. Такая конструкция может быть дополнена фиксацией винтами.
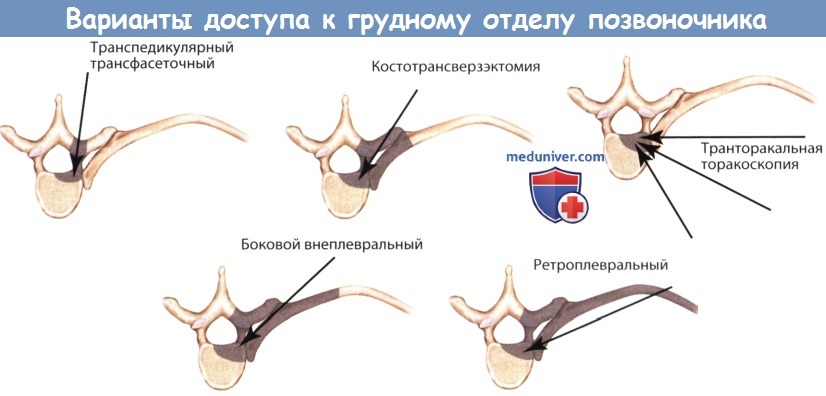
Обзоры при различных углах и доступах к грудному отделу позвоночника.
Серым цветом показана удаляемая часть костной ткани.

— Также рекомендуем «Техника операции при грыже диска грудного отдела позвоночника через костотрансверзэктомию»
Оглавление темы «Операция при грыже грудного отдела позвоночника (дискэктомия).»:
- Показания для операции при грыже грудного отдела позвоночника и выбор оперативного доступа
- Техника операции дискэктомии при грыже диска грудного отдела позвоночника через торакальный, ретроплевральный доступы
- Техника операции при грыже диска грудного отдела позвоночника через костотрансверзэктомию
- Техника операции при грыже диска грудного отдела позвоночника через боковой экстраплевральный доступ (БЭПД)
- Техника операции при грыже диска грудного отдела позвоночника через транспедикулярный доступ
- Техника операции при грыже диска грудного отдела позвоночника через трансфасеточный доступ
- Осложнения операции по поводу грыжи диска грудного отдела позвоночника
- Техника торакоскопического доступа к грудному отделу позвоночника
- Пример торакоскопической операции на грудном отделе позвоночника при опухоли (ганглионевроме)
- Техника заднего эндоскопического доступа к грудному отделу позвоночника
Источник
