Опухоли позвоночника и спинного мозга симптомы
Опухоли спинного мозга — новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
Общие сведения
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. е. растущие из позвонков, новообразования относятся к опухолям костей.
Опухоли спинного мозга
Классификация
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.
Симптомы опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Клиника опухоли в зависимости от локализации
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
Определенную диагностическую роль имеет забор и исследование цереброспинальной жидкости. Проведение в ходе люмбальной пункции ряда ликвородинамических проб позволяет выявить блок субарахноидального пространства. При заполнении опухолью спинального канала в области пункции, во время исследования ликвор не вытекает (т. н. «сухая пункция»), а возникает корешковая боль, обусловленная попаданием иглы в ткань опухоли. Анализ ликвора свидетельствует о белково-клеточной диссоциации, причем гиперальбуминоз зачастую настолько выражен, что приводит к сворачиванию ликвора в пробирке. Обнаружение опухолевых клеток в цереброспинальной жидкости является достаточно редкой находкой.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение спинальных опухолей
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз
Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность. Смертность лиц, прошедших удаление экстрамедуллярных арахноэндотелиом не превышает 1-2%. Интрамедуллярные и злокачественные спинальные опухоли имеют неблагоприятную перспективу, поскольку их лечение является лишь паллиативным.
Источник
Дата публикации 24 августа 2020Обновлено 24 августа 2020
Определение болезни. Причины заболевания
Опухоль позвоночника — это патологическое новообразование, расположенное в позвоночном столбе и вызывающее боли в спине. Опухоль возникает в результате изменения генетического аппарата клеток, что приводит к нарушению их роста и дифференцировки.
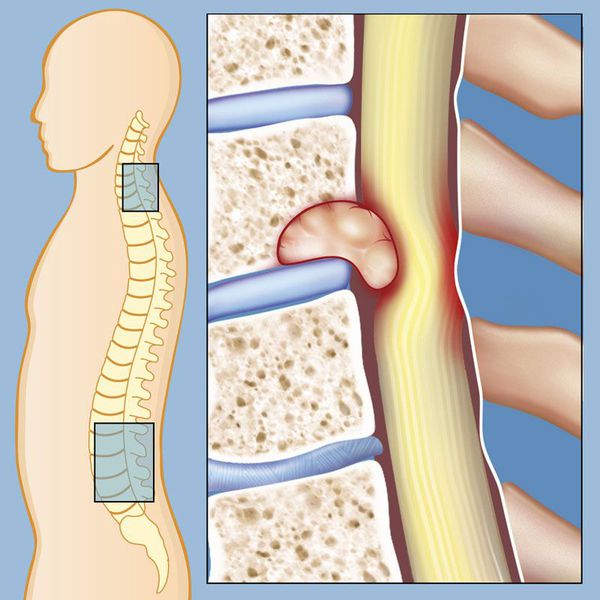
Опухоли позвоночника могут развиваться в костях, нервах и других тканях, образующих позвоночный столб. Новообразования, изначально возникшие в позвоночнике, называются первичными. Однако большинство опухолей этой области являются метастатическими. Это значит, что они попадают в позвоночник от первичных злокачественных опухолей из других частей тела [1].
Опухоли могут быть доброкачественными (не склонны к образованию метастазов), низкозлокачественными (растут медленно) или высокозлокачественными (растут агрессивно).
Причины возникновения большинства первичных опухолей позвоночника неизвестны. Некоторые из них могут быть связаны с воздействием канцерогенных факторов (например ионизирующего излучения). В отдельных семьях наблюдается более высокая частота опухолей позвоночника, что позволяет предположить генетическую составляющую [2]. Злокачественные опухоли позвоночника чаще всего являются метастазами рака молочной железы, рака почки или лёгкого [1].
В официальной статистике по РФ отсутствуют сведения о распространённости опухолей позвоночника [3]. В США ежегодно обнаруживается около 90 тыс. пациентов с метастазами в позвоночнике. Первичные опухоли встречаются гораздо реже (около 2,5-8,5 случаев на 100 тыс. ежегодно) [4]. По данным канадского регистра, у 2,5 % пациентов со злокачественными новообразованиями наблюдается компрессия (сдавление) спинного мозга на фоне метастатической опухоли [5]. Встречаемость заболевания не зависит от пола. Доброкачественные новообразования более характерны для молодых пациентов, а с возрастом увеличивается частота злокачественных опухолей [6][7].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы опухоли позвоночника
Боль в спине, особенно в средней или нижней части, является наиболее частым симптомом как доброкачественных, так и злокачественных опухолей позвоночника, т. к. грудной и поясничный отделы поражаются чаще всего [9][10]. Боли обычно не связаны с травмой или физической активностью. Тем не менее, боль может усиливаться при активных движениях или возникать ночью, когда пациент лежит. Болевой синдром часто устойчив к консервативным методам лечения, которые применяют при дегенеративно-дистрофических заболеваниях (остеохондроз, спондилоартроз, межпозвоночные грыжи и др.).
По мере роста опухоли часто развивается компрессия спинного мозга и спинномозговых нервов [11][12]. В этом случае боль может иррадиировать («отдавать») в разные части тела в зависимости от уровня поражения. Например, сдавливание позвонка С5 будет проявляться болью в плече, при компрессии Th10 будет болеть живот, L4 — колено.
Кроме этого, к симптомам компрессии спинного мозга и спинномозговых нервов относятся:
- Потеря чувствительности или мышечная слабость в ногах, руках или грудной клетке.
- Ригидность (скованность) шеи или спины, которая не зависит от положения тела.
- Трудность при ходьбе, которая может привести к падению.
- Снижение чувствительности к боли, теплу и холоду.
- Нарушение работы кишечника, которая проявляется запором или неспособностью удерживать стул.
- Нарушение работы мочевого пузыря. Проявляется задержкой мочеиспускания или неспособностью удерживать мочу.
- Паралич, который может возникнуть в разных частях тела в зависимости от того, какие нервы сдавлены опухолью.
- Сколиоз или другая деформация позвоночника в результате сильного разрушения позвоночного столба на фоне роста опухоли.
Патогенез опухоли позвоночника
Первичные опухоли
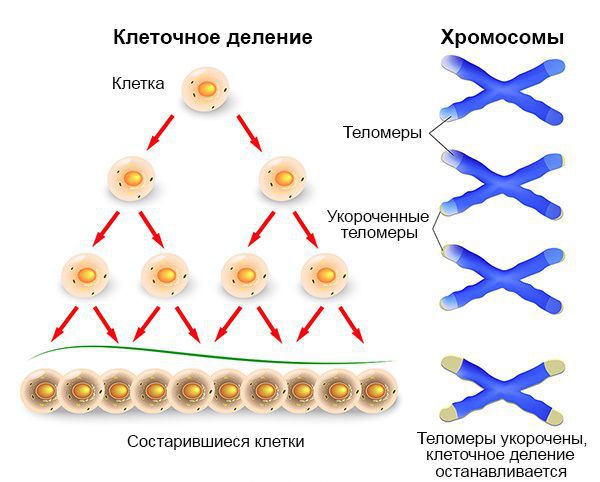
Американские исследователи Дуглас Ханахан и Роберт Вайнберг описали ключевые признаки рака, представляющие собой фундаментальную концепцию онкогенеза (процесса образования злокачественных опухолей) [13]. Когда нормальная клетка делится, её теломеры (концы хромосом) укорачиваются до «точки невозврата», после чего клетка умирает.

Раковые клетки могут выключать механизмы апоптоза (запрограммированной смерти), что позволяет им делиться бесконечно. Также эти клетки обладают способностью имитировать внеклеточные сигналы роста, например, путём активации мутаций для того, чтобы опухоль росла.
Злокачественные опухоли должны стимулировать собственное кровоснабжение, если они вырастают больше определённого размера. Природа такого ангиогенеза (процесса образования новых кровеносных сосудов) до сих пор полностью неясна. Однако известно, что опухолевые клетки могут выделять факторы формирования и роста кровеносных сосудов (семейство факторов роста эндотелия сосудов).
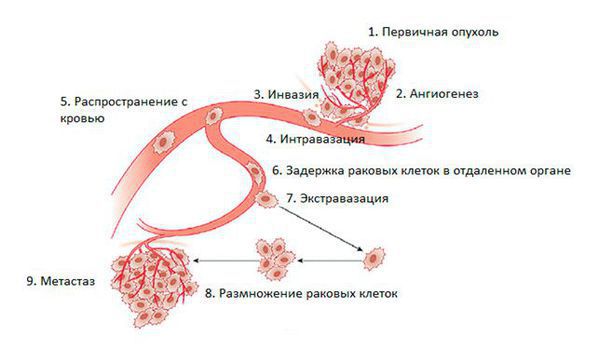
Ещё одной способностью злокачественных клеток является приобретение потенциала отщепляться от исходной опухолевой массы и мигрировать через внеклеточный матрикс в кровь или лимфатические сосуды, чтобы осесть в другом органе.
Очевидно, что эти ключевые признаки представляют собой лишь общую модель. На самом деле для каждого типа опухоли есть свой набор признаков. Таким образом, каждая опухоль имеет собственную молекулярно-генетическую схему.
Метастатические опухоли
Более ста лет назад была выдвинута гипотеза «семена и почва» в ответ на вопрос: от чего зависит то, какой орган будет поражён в случае распространённого рака. Ответ на этот вопрос остаётся актуальным и сегодня: микроокружение каждого органа (почвы) влияет на выживание и рост опухолевых клеток (семян) [14].
Опухоль, диаметр которой больше 2-4 мм, нуждается в образовании новых капиллярных сосудов, так как её питание уже не может обеспечиваться только за счёт диффузии (проникновения). Поэтому рост новых сосудов присутствует на ранней стадии опухоли. Повышение синтеза фактора роста эндотелия сосудов стимулирует метастазирование. Опухоль отделяется от соседних клеток и проникает в окружающие нормальные ткани. Она стремится получить доступ к кровеносной и/или лимфатической системе. Так она распространяется в организме до тех пор, пока не прилипнет к капиллярам. Затем метастатическая опухолевая клетка проникает через стенку сосуда и попадает с током крови в ткани органа-мишени. Так может появиться метастаз в позвоночнике.
Классификация и стадии развития опухоли позвоночника
Традиционно для оценки опухолей костей используются принципы, которые были заложены в классификации американского ортопеда Уильяма Ф. Эннекинга с соавторами [15]. В этой классификации существуют отдельные системы стадирования доброкачественных и злокачественных опухолей (Табл. 1).
Выделяют три стадии доброкачественных опухолей: скрытая, активная и агрессивная. Деление на стадии основано на рентгенографических характеристиках края опухоли. Границы с чёткими краями указывают на латентное течение (S1), нечёткие границы являются результатом прорастания опухоли в кость, они указывают на более агрессивное поражение (S2). При агрессивной стадии (S3) границы ещё более нечёткие.
Система стадирования злокачественных опухолей учитывает три параметра:
T — распространение опухоли:
- T1 — опухоль внутри органа;
- T2 — опухоль выходит за пределы органа.
M — наличие/отсутствие метастазов:
- M0 — метастазы отсутствуют;
- M1 — наличие метастазов.
G — степень злокачественности новообразования:
- G0 — незлокачественное;
- G1 — низкозлокачественное;
- G2 — высокозлокачественное.
Система имеет 3 стадии: стадии I и II основаны на степени злокачественности опухоли. При II стадии из-за быстрого роста опухоли псевдокапсула (фиброзная реактивная ткань, которая окружает новообразование) слабо выражена, имеет бреши, опухолевые клетки могут находиться за её пределами («прыгающие метастазы»). Первые 2 стадии делятся на две подкатегории (A и B) в зависимости от локального распространения опухоли (экстраоссальный рост). III стадия представляет собой любую опухоль с очагами в других частях тела.
Таблица 1. Система стадирования опухолей костей по У. Ф. Эннекингу:
| Стадия | Характер и локализация | Распространение опухоли (T) | Наличие метастазов (M) | Гистологическая градация (G) |
|---|---|---|---|---|
| Доброкачественные и промежуточные опухоли | ||||
| S1 | Латентные | Т1 | М0 | G0 |
| S2 | Активные | Т1 | М0 | G0 |
| S3 | Агрессивные | Т1-2 | М0-1 | G0 |
| Злокачественные опухоли | ||||
| I A | Малозлокачественные, в пределах футляра или кости | Т1 | М0 | G1 |
| I B | Малозлокачественные, с выходом за пределы футляра или кости | Т2 | М0 | G1 |
| II A | Высокозлокачественные, в пределах футляра или кости | Т1 | М0 | G2 |
| II B | Высокозлокачественные, с выходом за пределы футляра или кости | Т2 | М0 | G2 |
| III A | В пределах футляра или кости, с наличием отдалённых метастазов | Т1 | М1 | G1-2 |
| III B | С выходом за пределы футляра или кости | Т2 | М1 | G1-2 |
Осложнения опухоли позвоночника
Осложнения, связанные с опухолями позвоночника, можно разделить на две группы:
- Разрушение кости позвоночного столба, которое проявляется нестабильностью (невозможностью выполнять опорную нагрузку). Нестабильность вызывает сильные боли, сравнимые с переломом позвоночника.
- Сдавление растущей опухолью спинного мозга и спинномозговых нервов. При ущемлении спинномозгового нерва могут появиться боли и слабость в конечностях. В случае сдавления спинного мозга наступает полный или неполный паралич [32]. Парезы и параличи приводят к осложнениям, связанным с длительным постельным режимом (тромбозу, пневмонии, урогенитальным инфекциям и др.). Эти осложнения негативно влияют на здоровье и могут привести к смертельному исходу в 70 % случаев [8].
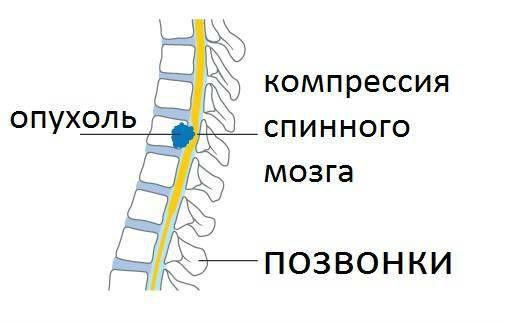
Диагностика опухоли позвоночника
Тщательный осмотр с акцентом на характеристику болевого синдрома и неврологическую симптоматику является первым шагом к выявлению опухоли позвоночника. Для точной диагностики необходимы лучевые методы исследования.
Лучевые методы исследования
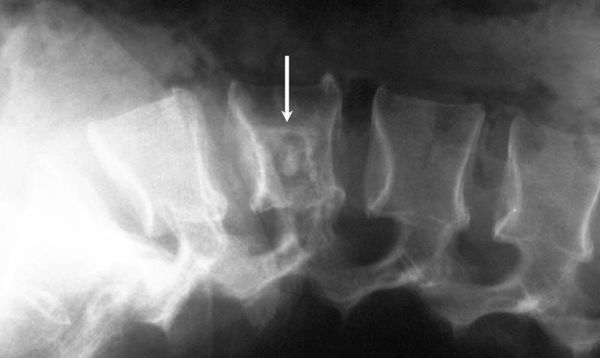
Сначала выполняется рентгенологическое исследование. Оно позволяет определить изменение структуры кости, выявить вздутие тела позвонка и/или компрессионный перелом [16]. Однако нужно учитывать, что из-за сложной рентгенологической анатомии позвоночника и таза часто встречаются ложноотрицательные результаты.
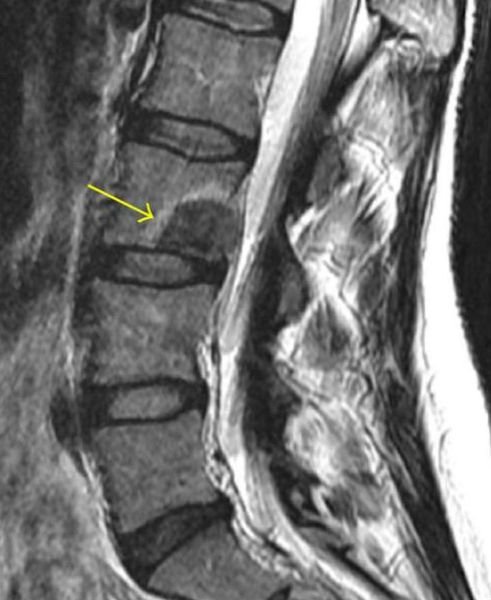
При подозрении на онкологический процесс, даже при отрицательном результате рентгенологического исследования, необходимо проведение компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ). На КТ визуализируется разрушение существующей и/или злокачественное формирование новой костной ткани, может определяться паравертебральный (расположенный рядом с позвоночником) мягкотканный компонент опухоли. МРТ может показать спинной мозг, спинномозговые нервы и окружающие их мягкие ткани. Это исследование хорошо визуализирует опухолевые массы [17].
Применяются также визуализирующие методы радионуклидной диагностики. В организм пациента вводится радиофармпрепарат (химическое соединение, в молекуле которого содержится радионуклид). Препарат накапливается в органе или ткани, в котором есть повышенная метаболическая активность (косвенный признак онкологического процесса). Гамма-излучение препарата регистрируется детектором гамма-камеры, обрабатывается компьютером, после чего полученная информация преобразуется в изображение исследуемого органа. По тому, как распределился препарат, можно оценить форму, размер и положение патологических очагов [12].
Лабораторные анализы
Общеклинические показатели онкологического процесса: анемия, лейкоцитоз, изменение лейкоцитарной формулы, повышение С-реактивного белка.
Специфические признаки при множественной миеломе (злокачественной опухоли костного мозга): моноклональные иммуноглобулины в плазме крови и/или моче, β-микроглобулин в плазме крови, М-градиент при электрофорезе сывороточных протеинов, лёгкие цепи (протеины Бенса-Джонса) в моче [18].
Гистологическое исследование
Один из наиболее важных принципов онкохирургии — проведение биопсии (забора образцов ткани и исследование их структуры). Биопсия позвонков является заключительным этапом диагностики при подозрении на опухоль позвоночника. Существует три типа биопсии:
- Пункционная биопсия проводится с помощью специальной иглы, приспособленной для проведения трепан-биопсий. Процедура выполняется под контролем флюроскопии или КТ-навигации. Точность исследования достигает 80-90 %.
- Открытая инцизионная биопсия (иссечение части опухоли). Открытая инцизионная биопсия позволяет получить более достоверный гистологический диагноз в силу большего объёма забираемого материала. Однако при такой манипуляции риск распространения опухолевых клеток в окружающие ткани вдвое выше, чем при пункционной [19].
- Эксцизионная биопсия подразумевает удаление новообразования целиком в процессе оперативного вмешательства и его дальнейшее исследование. Для опухолей, локализованных в задних элементах позвонка, эксцизионная биопсия является диагностической и одновременно лечебной процедурой.
Лечение опухоли позвоночника
Опухоль позвоночника является междисциплинарным заболеванием, поэтому решение о лечении должна принимать команда специалистов: хирургов-вертебрологов, химиотерапевтов, онкологов-радиологов и др. Кроме этого, выбор методов лечения должен осуществляться с учётом различных аспектов общего состояния здоровья пациента и преследуемых целей [20].
Консервативное лечение
Варианты нехирургического лечения включают: наблюдение, химиотерапию и лучевую терапию [21][22]. Бессимптомные опухоли, а также опухоли с малой симптоматикой и отсутствием прогрессивного роста могут наблюдаться и контролироваться при помощи регулярных МРТ. Некоторые новообразования хорошо реагируют на химиотерапию, другие — на лучевую терапию.
Лучевая терапия может быть использована для удаления остаточной опухоли после операции, для лечения неоперабельных новообразований или тех опухолей, при которых операция слишком рискованна.
Химиотерапия является стандартным лечением многих видов рака. Химиотерапия использует лекарственные вещества, чтобы уничтожить опухолевые клетки или остановить их рост. Однако существуют специфические типы опухолей, которые по своей природе малочувствительны к лучевой или лекарственной терапии (например, хондросаркома, метастазы рака почки). В этих случаях вариантом лечения может быть оперативное вмешательство.
У многих пациентов с диагностированными костными метастазами успешно применяется терапия остеомодифицирующими агентами (ОМА) для профилактики патологических переломов. При некоторых первичных опухолях (например гигантоклеточной опухоли) применение ОМА уменьшает травматичность хирургического лечения [23]. Эффект ОМА основан на блокировании процессов резорбции (разрушения) кости, что приводит к преобладанию процессов синтеза новой костной ткани. Опухолевые клетки становятся «замурованными» внутри костной ткани. Таким образом, блокируя резорбцию, ОМА только останавливают рост опухоли, но не влияют непосредственно на опухолевые клетки. Поэтому требуются комбинации с противоопухолевой терапией.
Минимально-инвазивное вмешательство
Минимально-инвазивное вмешательство означает использование методов, которые наносят минимальную травму организму пациента. Применительно к опухолям позвоночника таким методом является вертебропластика и её производные. Чрескожная вертебропластика используется для лечения болезненных гемангиом или метастатических очагов в угрозе патологического перелома [24]. Во время вертебропластики производят инъекцию костного цемента в тело поражённого позвонка. Эта процедура чаще всего проходит под местной анестезией и не требует длительного пребывания в стационаре.
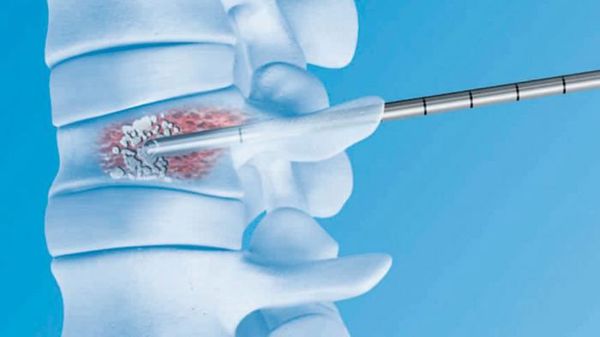
Механизм действия полностью не изучен. Предполагается, что компоненты цемента разрушают нервные окончания в позвонке, вызывая длительный обезболивающий эффект. Для применения вертебропластики существуют ограничения. Метод противопоказан при сильном разрушении позвонка опухолью и при наличии компрессии спинного мозга.
Хирургическое лечение
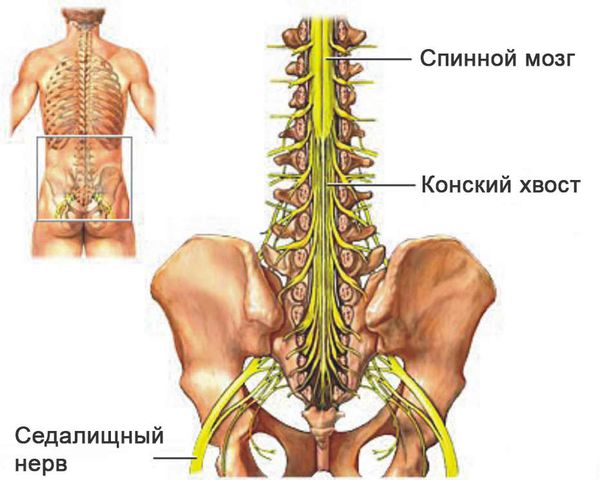
Показания к операции варьируются в зависимости от типа опухоли. Первичные (неметастатические) опухоли позвоночника могут быть удалены путём условно-радикальной операции — en-bloc резекции (en-bloc — единым блоком). Условная радикальность удаления любой опухоли позвоночника связана с наличием эпидурального пространства (между стенкой позвоночного канала и твёрдой мозговой оболочкой), которое расположено от черепа до крестца. В эпидуральном пространстве позвоночного канала находится спинной мозг и нервы конского хвоста. Пересечение этих важных функциональных структур приведёт к парализации [25].
Пациентам с метастатическими опухолями прежде всего назначается паллиативное лечение. Его цель — восстановить или сохранить неврологические функции, стабилизировать позвоночник и облегчить боли. В случае наличия метастазов хирургическое лечение рассматривается только в том случае, если опухоль устойчива к облучению или химиотерапии и если пациент может благоприятно перенести операцию и послеоперационный период. Показания к операции включают в себя некупируемые боли, компрессию спинного мозга и необходимость стабилизации патологических переломов [26][27].
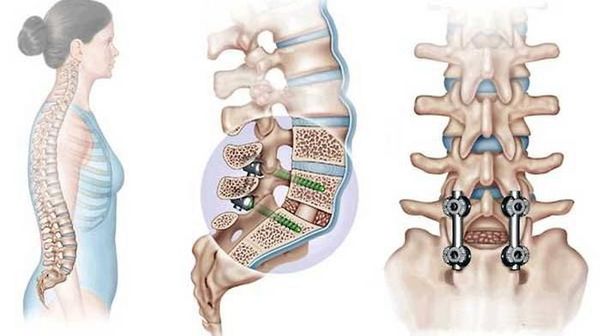
Если рассматривается возможность хирургического вмешательства, то доступ определяется расположением опухоли в позвоночнике. Задний доступ позволяет выполнить хорошую декомпрессию спинного мозга. Как правило, такая декомпрессия сочетается с транспедикулярной фиксацией — стабилизацией позвонка путём введения винтов через педикулы (ножки) в тело позвонка. Передний доступ хорошо подходит для опухолей, расположенных в передней части позвонка.
Лечебные методики в онкологии обладают сильным терапевтическим эффектом. В некоторых случаях наблюдаются негативные последствия лечения. Различные органы и ткани могут быть принесены в жертву во время операции для достижения радикальности [28]. Некоторые структуры могут находиться на пути лучевой терапии, что иногда вызывает их повреждение [29]. У химиотерапии могут наблюдаться чрезмерные системные побочные эффекты [2]. Несмотря на это, негативные последствия наблюдаются гораздо реже осложнений, связанных с
