Осмотр позвоночника в норме
Осмотр позвоночника. Пальпация позвоночника пациентаДетальный осмотр позвоночника проводится последовательно по отделам, начиная с шейного. Его лучше совмещать с пальпацией, что позволяет выявить не только явные, но и скрытые выпячивания, западения, смещение отдельных или нескольких позвонков, выявить участки болезненности, уплотнения и напряжения мышц, опухолевидные образования. После статического осмотра сбоку и сзади позвоночник осматривается во время наклонов вперед, в стороны, назад. При этом обращается внимание на степень участия в движении каждого отдела позвоночника. Выключение из ритма движения отдельных позвонков, группы или целого отдела позвоночника указывает на локализацию патоло-шческого процесса. В случае обнаружения отклонений при осмотре и пальпации необходимо четко указать их анатомическую локализацию — отдел позвоночника или конкретный позвонок (позвонки) Отсчет позвонков обычно начинают с VII шейного позвонка, имеющего наиболее выступающий назад остистый отросток, особенно при наклоне головы вперед. Счет проводится сверху вниз. При мощной мускулатуре отсчет позвонков лучше проводить лежа при максимальном расслаблении мышц исследуемого. У ожиревших остистые отростки прощупать не удается. Выраженность изгибов позвоночника вперед и назад можно ориентировочно оцепить с помощью приема Форестье. Исследуемого ставят спиной к стене и просят прижать к ней затылок, лопатки, ягодицы и пятки. Здоровому ло удается легко При выраженном грудном кифозе или шперлордозе шейного отдела прижать к стенке затылок не удается. Расстояние от затылка до спины надо замерить в сантиметрах. При осмотре позвоночника обращается внимание на состояние кожи и подкожной клетчатки над позвоночником, степень развития мышц в паравертебральных пространствах от затылочного бугра до копчика, а также на отсутствие или наличие ограниченных припухлостей, грубой деформации позвоночника. У здорового человека цвет кожи над позвоночником не отличается от цвета других участков тела, влажность кожи чаще повышена, покраснений, припуханий не отмечается, мышцы спины развиты хорошо. Наличие ограниченной кожной гиперемии, припухлости, атрофии мышц, выраженного напряжения мышц, грубая деформация позвоночника свидетельствуют о патологии. Пальпация позвоночника пациентаПеред ощупыванием позвоночника в целях оценки способности его выдерживать нагрузки по вертикали и выявления юны болезненности можно применить прием вертикальной компрессии (осевая нагрузка). Техника приема такова: исследуемый находится в вертикальном положении стоя или сидя. Врач, располагаясь сзади, накладывает свои руки на его темя и осторожно осущестляет равномерное или толчкообразное давление вниз. Большого усилия прилагать не следует. Манипуляция прекращается при появлении локальной или распространенной боли. Этот Прием нельзя использовать при подозрении на деструкцию, перелом или смещение позвонков. Пальпация позвоночника проводится в вертикальном положении исследуемого (стоя, реже — сидя), с наклоном туловища вперед, и обязательно в горизонтальном положении на животе в условиях максимального расслабления мышц. Пальпируя шейный и поясничный отделы в положении лежа, необходимо использовать подкладную ватную подушку. Этим достигается не только расслабление мышц, Но и расширение межостистых промежутков. При пальпации позвоночника очень важно исследовать высоту стояния и положение остистых отростков, величину межостистых промежутков в разных отделах позвоночника, состояние над- и межостных связок, исследовать мышцы справа и слева от позвонков на одном уровне, места выхода межпозвонковых нервов, межреберные промежутки от позвоночника до грудины. Обследование. Измерение объема сгибания. Обследование пациента в положении лежа на животе. Симптомы натяжения седалищного нерва. — Также рекомендуем «Остистые отростки позвоночника. Пальпация и перкуссия остистых отростков позвонков» Оглавление темы «Исследование суставов и позвоночника пациента»: |
Источник
Специалистам / Практика / Практика (статья)
Статья |
7-07-2019, 14:08
|
 Диагностика позвоночникаПозвоночник (Columna vertebralis) состоит из позвонков и межпозвоночных дисков, переднезадняя асимметрия тел которых обуславливает физиологические изгибы – шейный и поясничный лордоз, грудной и крестцовый кифоз. Равномерное распределение силы гравитации на запирательную пластинку и наружное фиброзно-хрящевое кольцо позвонков обеспечивает центральное пульпозное ядро межпозвоночных дисков.
Диагностика позвоночникаПозвоночник (Columna vertebralis) состоит из позвонков и межпозвоночных дисков, переднезадняя асимметрия тел которых обуславливает физиологические изгибы – шейный и поясничный лордоз, грудной и крестцовый кифоз. Равномерное распределение силы гравитации на запирательную пластинку и наружное фиброзно-хрящевое кольцо позвонков обеспечивает центральное пульпозное ядро межпозвоночных дисков.
Сгибание и разгибание позвоночника в сагиттальной плоскости возможно во всех его отделах, но наиболее свободно эти движения выполняются в атлантозатылочном суставе (Articulatio atlantooccipitalis), а более ограничено – в шейном и поясничных отделах. Боковые сгибания возможны в атлантозатылочном суставе, поясничном и шейном отделах. Ротация (вращение вокруг оси) – атланто-осевое сочленение, а также в грудном отделе позвоночника (нужно отметить, что степень ротации зависит от формы апофизеальных (синовиальных) суставов).
Перед обследованием позвоночника пациента нужно раздеть. В первую очередь врач осматривает пациента со стороны спины, при этом оценивая состояние областей анатомической локализации позвоночника. Затем проводится осмотр отделов позвоночника. Особое внимание нужно обращать на осанку пациента (рисунок 1). При этом могут определяться увеличенные изгибы позвоночника (кифоза и лордоза) и боковые искривления (сколиоз).
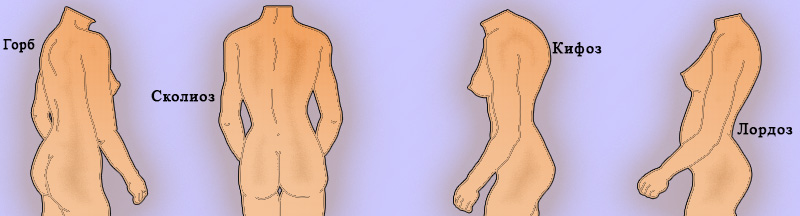
Рисунок 1. Деформация позвоночника
Сколиоз легко выявляется при осмотре пациента со спины, особенно при наклоне вперед. Также хорошо выявляются и локальные искривления позвоночника (горб), что может быть обусловлено компрессионным переломом позвонков (при разного рода травмах, инфекционной (туберкулез) или опухолевой патологии).
Для оценки объема движений в каждом отделе и определения локальной болезненности позвоночника применяют пальпацию.
При обследовании шейного отдела пациент должен находится в сидячем положении. Во время осмотра врач должен выявлять возможные искривления в этом отделе, после чего провести пальпацию остистых отростков шейных позвонков. Бывают случаи, когда в надключичной ямке выявляется добавочное шейное ребро (часто обуславливает синдром верхней апертуры грудной клетки), косвенным признаком которого является отсутствие пульса лучевой артерии при оттягивании руки больного вниз – проба Адсона. Затем оценивается объем пассивных и активных движений шейного отдела. Для этого врач располагается сбоку от пациента и просит его прижать подбородок к груди – оценка сгибания (норма – 45°), — потом максимально запрокинуть голову назад – оценка разгибания (норма – до 45°). Оценка бокового сгибания (норма – до 45°) врач располагается сзади или спереди от пациента и просит максимально наклонить голову в стороны. Оценка ротации (вращения) шейного отдела позвоночника (норма – примерно 80°) проводится в положении пациента стоя: сначала пациент смотрит (оглядываясь) назад на пятки через левое плечо, потом через правое (рисунок 2). Важно отметить, что во время выполнения таких движений у пациента может возникать боль, причем не только в шее, но и в руках.
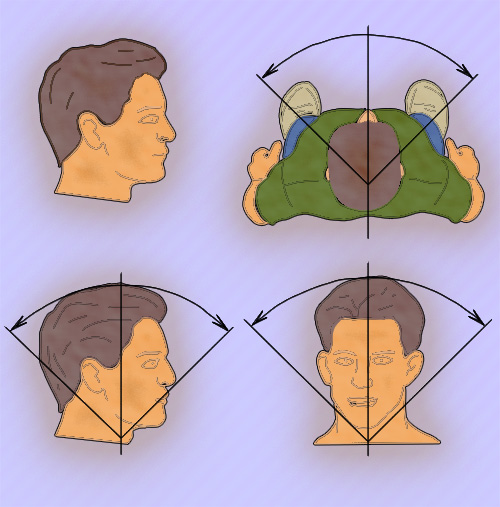
Рисунок 2. Оценка движений в шейном отделе позвоночника
Также для оценки подвижности шейного отдела позвоночника применяют пробу Спурлинга – врач осторожно надавливает руками на голову пациента (пациент в положении сидя) (рисунок 3). В случае усиления боли или возникновении парастезии в верхних конечностях, следует подозревать поражение фасеточных суставов или ущемление корешков в межпозвоночном отверстии.
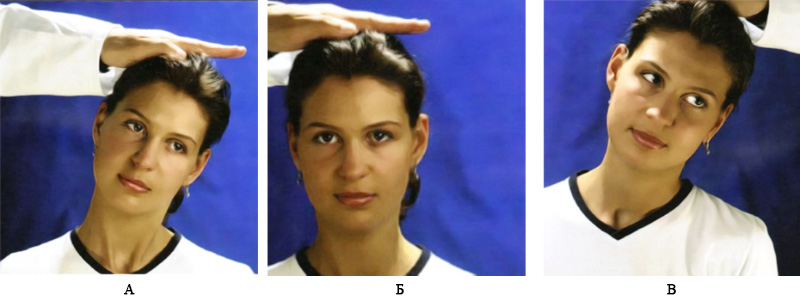
Рисунок 3. Проба Cпурлинга
Врач должен проявлять особую осторожность при обследовании шейного отдела у пациентов с ревматоидным артритом и синдромом Дауна.
После проведения пробы Спурлинга пациента просят в положении сидя скрестить руки на груди и повернуть туловище сначала в одну, потом в другую сторону. В этом случае объем движений врачу удобно оценивать сверху.
Подвижность реберно-позвоночных суставов оценивается путем оценки величины дыхательной экскурсии грудной клетки (в норме показатель экскурсии – 5 сантиметров). При хронической обструктивной болезни легких и болезни Бехтерева (анкилозирующий спондилоартрит – Ankylosing Spondylitis) показатель экскурсии грудной клетки снижается до 1-2 см.
Для обнаружения болезненных зон проводят пальпацию остистых отростков позвонков (при этом позвоночник должен быть слегка согнутым).
Поясничный отдел позвоночника также осматривается, пальпируется (остистые отростки) и оценивается объем его движений. Оценка степени сгибания позвоночника подразумевает проведение пробы Томайера (измерение расстояния от кончиков пальцев рук пациента до пола при максимальном наклоне туловища вперед, колени при этом прямые; норма – 0-5 см). В согнутом состоянии позвоночник образует плавную дугу. Если при сгибании остается поясничный лордоз, это признак ограничения подвижности позвоночника в поясничном отделе.
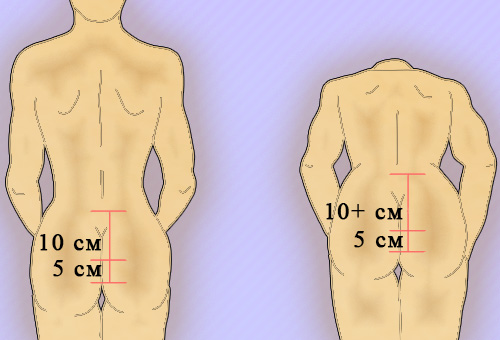
Для более точной оценки подвижности позвоночника в поясничном отделе применяют тест Шобера: пациент находится в положении стоя, на уровне остистого отростка L5 и на 10 см выше отмечают две точки и измеряют расстояние между ними; при максимальном наклоне туловища вперед проводят повторное измерение расстояния между этими точками (рисунок 4). В норме расстояние между точками при наклоне туловища увеличивается примерно на 4 сантиметра, при патологии – значительно меньше (например, при болезни Бехтерева).

Рисунок 4. Тест Шобера
Стабилизировав таз руками, пациента просят прогнуться назад – разгибание; потом выполнить боковые наклоны туловища – боковое сгибание. При этом врач оценивает амплитуду движений (рисунок 5).
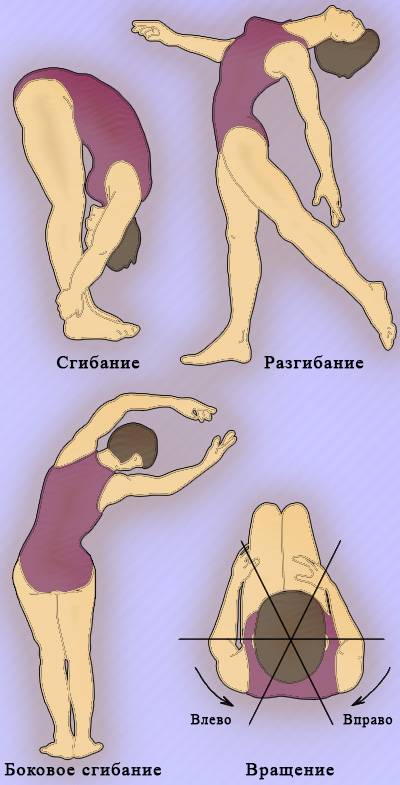
Рисунок 5. Оценка подвижности грудного и поясничного отделов позвоночника
Сакроилеит (воспаление крестцово-подвздошных суставов) характеризуется появлением локальной боли при пальпировании кожных ямок в области поясницы (ossae lumbales laterales – «ямочки Венеры» или «боковые поясничные вдавления»).
Есть и другие диагностические признаки, позволяющие определять поражение крестцово-подвздошных сочленений, таких как симптомы Кушелевского. Для этого используют специальные приемы Кушелевского. Первый прием: пациент занимает положение лежа на спине, врач размещает руки на гребнях подвздошных костей и резко на них надавливает (рисунок 6). При саркоилеите у пациента возникает боль в крестцовой области.
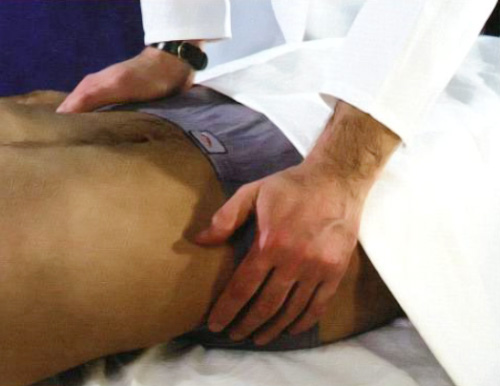
Рисунок 6. Первый прием Кушелевского
Второй прием Кушелевского: пациент в положении лежа на боку, врач располагает руки в области подвздошной кости с противоположной стороны и резко надавливает. В случае появления боли в крестцовой области симптом Кушелевского считается положительным. Третий прием Кушелевского: пациент в положении лежа на спине, одна нога выпрямлена, другая – согнута в коленном суставе и немного отведена в сторону. Врач одной рукой опирается на коленный сустав согнутой ноги, другой рукой оказывает давление на подвздошную кость с противоположной стороны (рисунок 7). В случае воспаления крестцово-подвздошных сочленений у пациента появляется боль.
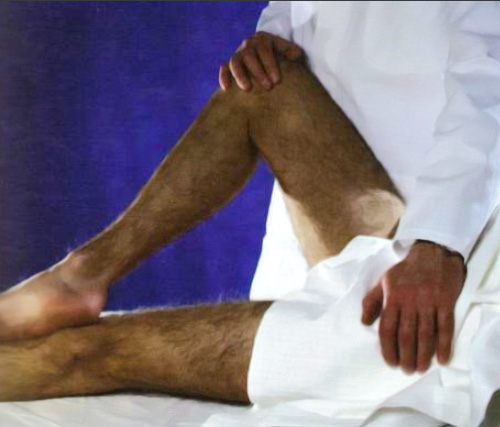
Рисунок 7. Третий прием Кушелевского
Боли, вызванные патологией нервных корешков, как правило, усиливаются при натяжении. Для определения этой патологии часто применяют прием Ласега (Lasegue), первая фаза которого подразумевает сгибание прямой ноги в тазобедренном суставе (пациента находится в положении лежа на спине; при пояснично-крестцовом радикулите у пациента в области поясницы, на задней поверхности бедра и голени возникает боль, которая усиливается при тыльном сгибании стопы). Вторая фаза приема Ласега: при выполнении действий, описанных в первой фазе, пациенту сгибают ногу в коленном суставе, при этом боль стихает, что делает возможным дальнейшее поднятие ноги (рисунок 8).
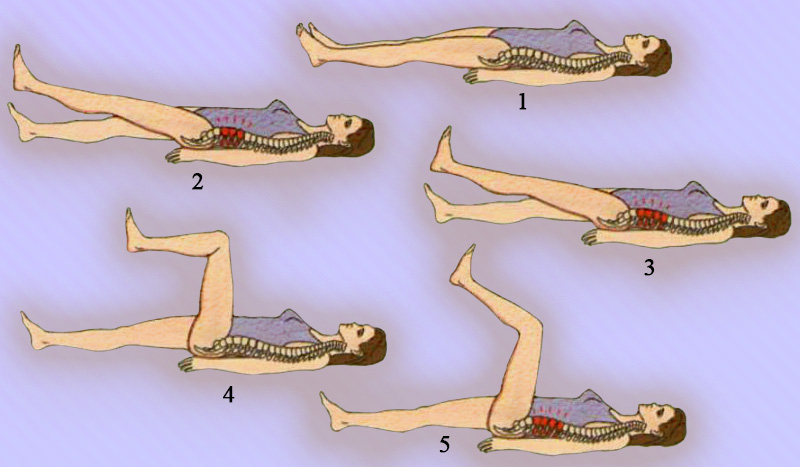
Рисунок 8. Прием Ласега
После этого пациент ложится на живот и сгибает ногу в коленном суставе. Таким образом определяется симптом натяжения бедренного нерва. Если при этом появляется боль на передней поверхности бедра, это указывает на патологию нервных корешков L2-L4 – симптом Мацкевича. В некоторых случаях у пациента при попытке разгибания тазобедренного сустава может возникать усиление боли – положительный симптом Вассермана (рисунок 9).
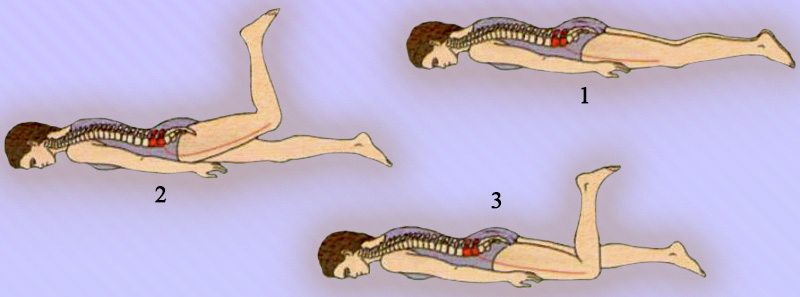
Рисунок 9. Приемы натяжения бедренного нерва
Источник
Позвоночник называют «несущей конструкцией» человеческого тела. Он является опорой для всего скелета, отвечает за двигательные функции, защищает спинной мозг. Поэтому очень важно, чтобы позвоночник был в норме. Узнать о его состоянии помогут современные методы диагностики.
Методы диагностики патологий позвоночника
К сожалению, далеко не все могут похвастать здоровым позвоночником – в той или иной степени его заболеваниями страдает более 80% трудоспособного населения планеты. Среди «спинных» болезней наиболее распространенными являются остеохондроз, сколиоз, радикулит, грыжа межпозвоночного диска.
Заболевания позвоночника развиваются постепенно и дают о себе знать резкими болями, когда болезнь уже прогрессирует, поэтому очень важно следить за состоянием позвоночника. Для этого рекомендуется периодически осуществлять его диагностику.
На сегодняшний день существует множество методов обследования позвоночника. Поговорим о них подробнее.
-
Неврологическое исследование
– самое простое и древнее. Оно обычно проводится на первичном осмотре. С помощью специального молоточка врач проверяет рефлексы, что дает общее представление о состоянии пациента. -
Электромиография
– исследование мышечной активности при помощи электрических импульсов. Этот метод позволяет конкретизировать болезни позвоночника. В ходе процедуры в мышцы вводятся тонкие иглы, через которые подается электрический сигнал. -
Электронейрография
– метод, позволяющий с помощью электричества оценить состояние периферических нервов. Обследование осуществляется путем прикрепления к телу пациента электродов. -
Ультразвуковая допплерография
– метод волновой диагностики, дающий представление о кровотоке в позвоночнике. -
Денситометрия
– рентгенологическое исследование костной ткани, показывающее ее плотность. -
Рентгенотомография
– метод диагностики, базирующийся на анализе снимков отделов позвоночника, позволяющих увидеть объемные структуры спинного мозга и позвоночника. -
Спондило(уро)графия
– метод лучевой диагностики позвоночника, сочетающий спондилографию (рентген позвоночника без контрастирования) с контрастированием мочевыводящих путей. Этот метод обычно применяют при осуществлении диагностики позвоночника у детей с врожденной патологией позвонков и одновременным подозрением на аномалии мочевыводящей системы. -
Миело(томо)графия
– обследование позвоночного канала, предусматривающее введение контрастных веществ в субарахноидальное пространство (полость между мягкой и паутинной мозговой оболочкой спинного и головного мозга). Это позволяет визуализировать спинной мозг и определить проходимость субарахноидального пространства. -
Эхоспондилография (ЭСГ)
– метод исследования позвоночника с помощью ультразвука. ЭСГ используют в диагностировании пороков пренатального развития позвоночника. -
Эпидурография
– рентгенологическая диагностика позвоночника с введением в эпидуральное пространство (пространство снаружи мозгового канала) при помощи прокалывания ткани водорастворимых контрастных веществ. Метод позволяет увидеть дегенеративные процессы в позвоночнике. -
Веноспондилография (ВСГ)
– еще один метод контрастной рентгенографии, позволяющий оценить состояние сосудов вокруг спинного мозга. При проведении ВСГ контрастное вещество вводится в губчатую ткань остистого отростка позвонка. -
Радиоизотопное сканирование скелета
– метод диагностики болезней позвоночника, позволяющий определить активность метаболических процессов в костной ткани. Обследование осуществляется путем регистрации накопления остеотропного радиофармпрепарата. Метод дает возможность обнаружить костные очаги с повышенным метаболизмом – опухоли, воспаления. -
Дискография
– контрастное обследование межпозвоночного диска. Метод применяется при полисегментарных дископатиях для определения сегмента, ставшего причиной болевого синдрома.
Однако чаще всего для диагностики заболеваний позвоночника доктора назначают рентгенографию, компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). С помощью этих методов можно диагностировать травмы, дегенеративные состояния позвоночника, наблюдать динамику лечения. Поговорим о них более подробно.
Полезные советы
Остеохондроз – слово знакомо, увы, даже юным пациентам. Это одно из самых распространенных заболеваний позвоночника, вызванное дегенеративными процессами в хрящевой ткани межпозвоночных дисков и сопровождаемое сильной болью. Вот что советуют доктора для профилактики этого недуга:
- Больше двигайтесь и занимайтесь физкультурой: делайте зарядку, плавайте, ездите на велосипеде, катайтесь на лыжах, совершайте пешие прогулки.
- Не носите тяжести, избегайте больших физических нагрузок на позвоночник.
- Одевайтесь по погоде: переохлаждение плохо сказывается на здоровье позвоночника.
- Следите за своим весом: избыточные килограммы дают серьезную нагрузку на позвоночник.
- Старайтесь разнообразить пищу, употреблять больше витаминов и микроэлементов и, конечно, не забывайте про кальций, содержащийся в большом количестве, например, в молочных продуктах.
Рентгенография
С помощью рентгеновских лучей производится базовое обследование позвоночника. Пациент лежит при этом на кушетке, снимки делаются в двух проекциях с помощью специального аппарата, позволяющего максимально захватить весь позвоночник. Современное оборудование позволяет сделать 10-кратное увеличение изображения на снимке.
Рентгенография дает возможность оценить позвоночник: состояние паравертебральных тканей, размеры позвоночного канала и патологической ротации позвонков, величину деформации позвоночника.
Процедура длится 3-5 минут и не требует специальной подготовки. Результат и медицинское заключение могут быть готовы в течение 30 минут. Частота проведения рентгенографии устанавливается лечащим врачом. В профилактических целях рентген позвоночника достаточно делать один раз в год. Данная процедура не наносит вреда здоровью, но минимальное облачение все же имеет место, поэтому рентген не рекомендуется делать беременным женщинам.
Средняя стоимость рентгенологического обследования одного отдела позвоночника в частных клиниках Москвы в среднем составляет 2000 рублей.
Магнитно-резонансная томография (МРТ)
Данный метод отличается высокой информативностью и представляет собой обследование позвоночника с помощью электромагнитного излучения. Самые современные томографы имеют открытый контур, то есть пациент не помещается в закрытую тубу, а значит, такое обследование могут проходить люди, страдающие клаустрофобией. Кроме того, метод не предполагает воздействия на организм ионизирующего излучения, следовательно, обследование безвредно.
МРТ обычно назначается, если у пациента наблюдаются частые головные боли и головокружения неизвестного происхождения, имеются травмы позвоночника, боли в спине, выявленные заболевания позвоночника, например, грыжи.
Противопоказанием к проведению МРТ является наличие кардиостимуляторов, сосудистых клипс, ферромагнитных имплантов, металлокерамических зубных протезов, любых электронных устройств в теле. При проведении процедуры на пациенте не должно быть металлических украшений, женщинам следует приходить на обследование без макияжа, так как в составе косметики могут быть частицы металлов.
Процедура длится 20-30 минут. Пациент располагается на удобной кушетке. Его главная задача – лежать неподвижно, от этого зависит точность результатов. Специально запрограммированный томограф выполняет ряд снимков с различных ракурсов. Результаты сразу же видны на мониторе, их можно сохранить на цифровых носителях, а при необходимости – распечатать.
Особой подготовки МРТ не требует, частота проведения процедуры определяется лечащим врачом.
Стоимость МРТ-обследования одного отдела позвоночника в частных клиниках Москвы начинается от 5000 рублей.
Компьютерная томография (КТ)
Это обследование предполагает использование рентгеновских лучей. В отличие от традиционного рентгена исследование позволяет получить послойное изображение тканей, конкретизировать степень поражения костных и хрящевых структур в позвоночном канале. Показанием к КТ являются травмы, боли в спине, грыжи межпозвоночных дисков, мониторинг состояния позвоночника до и после операции, выявление различных опухолей и воспалений.
Как и при МРТ, пациент должен лежать неподвижно на кушетке, все движения вокруг него делают излучатель и датчик, а компьютер фиксирует результаты. Длительность исследования редко превышает 15-20 минут. Заключение можно получить сразу же после процедуры. Специальной подготовки перед обследованием не требуется, частоту его проведения определяет врач. Беременным женщинам данный метод диагностики не рекомендуется из-за воздействия Х-лучей.
Средняя стоимость КТ одного отдела позвоночника в частных клиниках – от 4 000 рублей.
Какой вид диагностики заболеваний позвоночного столба выбрать?
Все существующие методы обследования позвоночника позволяют доктору поставить диагноз. Однако КТ и МРТ, в отличие от рентгенографии, дают более детальную клиническую картину, отображая множество нюансов, которых не дает обычный рентгеновский снимок. Поэтому при серьезных проблемах с позвоночником лучше отдать предпочтение этим методам обследования. Если же сравнивать информативность КТ и МРТ, то первый метод для изучения позвоночника врачи считают более точным. МРТ же незаменима при исследовании состояния хрящей, например, при диагностировании межпозвоночной грыжи. С точки зрения безопасности КТ проигрывает абсолютно безвредной МРТ. Однако, справедливости ради, следует сказать, что в современных компьютерных томографах доза облучения кране незначительна.
Источник
