Остеохондроз позвоночник это острое заболевание
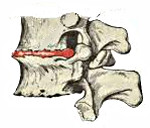

Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) — МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела — медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно — резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

МРТ поясничного отдела позвоночника. 1- выраженная дегидратация межпозвонковых дисков во всех сегментах. 2- дегидратация в сегментах L3-L4, L4-L5 справа (разные пациенты)
Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов — карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Источник
У многих слово «остеохондроз» ассоциируется со старостью. Есть мнение, что это болезнь бабушек и дедушек, при которой “в пояснице стреляет” и “спину ломит”. Однако в этом заблуждении есть лишь доля истины: действительно, остеохондроз — это дегенеративные
(то есть вызванные нарушением местного обмена веществ) изменения в позвоночнике, которые неминуемо появляются у всех пожилых людей. Однако остеохондроз сегодня обнаруживают у 9 человек из 10 старше 45 лет, а первые проявления болезни могут начинаться уже в 25 лет.
Этот недуг даже называют “болезнью цивилизации”, так как главная причина остеохондроза — неправильная “эксплуатация” позвоночника. Дело в том, что современный человек подвергает его чрезмерным нагрузкам, причем, что парадоксально, не тогда, когда бегает или поднимает тяжести, а тогда, когда сидит, часами не поднимаясь со стула. Эта нагрузка называется статической и она очень коварна. Потому что человек думает, что отдыхает, когда сидит. Но на самом деле позвоночник в сидячей позе работает с повышенной нагрузкой.
Как устроен позвоночник?
Чтобы понять, что такое остеохондроз, нужно разобраться в том, что собой представляет позвоночник человека. Все мы знаем, что позвоночник состоит из позвонков, последовательно соединенных между собой межпозвонковыми дисками. Всего у человека обычно 33-34 позвонка: 7 из них формируют шейный отдел, 12 — грудной, 5 (или 6 у небольшого процента людей) — поясничный, еще 5 позвонков, срастаясь между собой, образуют крестец и, наконец, копчиковый отдел состоит из еще пяти (или четырех — в зависимости от индивидуальных особенностей) позвонков. Позвонки — это, по сути, кости, и они неподвижны, а вот чтобы они могли свободно двигаться, обеспечивая подвижность всему нашему телу, а также чтобы не разрушались от ударов и трений, между каждым позвонком есть прослойка из студенистого вещества (так называемое пульпозное ядро), окруженного прочными многослойными пластинами (фиброзным кольцом). Все вместе это называется межпозвонковым диском.
Кроме того, в структуре позвоночника есть многочисленные связки, сосуды, нервы. Это очень сложный орган, который во многом определяет работу почти всех систем организма, так как защищает спинной мозг и оказывает влияние на его работу.
Позвонки и межпозвонковые диски в течение жизни человека непрерывно обновляются. Это возможно за счет того, что они хорошо снабжаются кровью и всегда обеспечены хорошим питанием. Однако если по какой-то причине питание в позвоночник начинает поступать в недостаточном количестве, пульпозное ядро теряет свои свойства, межпозвонковый диск становится плоским и менее упругим, в фиброзном кольце появляются трещины, а сами позвонки начинают смещаться в разные стороны и сближаться друг с другом. Все это приводит к целому ряду опасных отклонений — в первую очередь к воспалению как в самом позвоночнике, так и в окружающих его тканях, и к сдавливанию спинного мозга и спинных нервов.
Интересно, что такое понятие, как “остеохондроз позвоночника” существует преимущественно на постсоветском пространстве. В зарубежной литературе происходящие с позвоночниками изменения называют “грыжами”, “миофасциальными болями”, “повреждениями диска”, “дорсопатией”. Так что если вам приходилось слышать что-то подобное и о себе, то значит у вас — остеохондроз позвоночника. Что же касается межпозвоночной грыжи, то ее в России принято считать одной из стадий остеохондроза.
Болезнь не имеет острого течения и развивается постепенно: сначала межпозвонковый диск сужается, становится дегенеративно измененным, потом появляются протрузии — пульпозное ядро как бы выдавливается наружу и смешивается с фиброзным кольцом, но не разрывает его. Когда же происходит разрыв фиброзного кольца, говорят о межпозвоночной грыже. При последней, самой тяжелой, стадии остеохондроза, межпозвонковые диски полностью изнашиваются, позвонки начинают тереться друг об друга и тоже разрушаться, на них появляются патологические костные наросты и остеофиты. На последней стадии позвоночник как бы становится “окаменелым”, то есть теряет свою подвижность, что способно привести к инвалидизации.
Причины развития болезней позвоночника
По какой же причине происходят все вышеописанные дегенеративные изменения?
Как уже было сказано, главная причина — это ненормальная нагрузка на позвоночник: например, когда человеку приходится много сидеть в неудобных позах, “скрючившись”, шейные и грудные отделы испытывают напряжение и не получают необходимого питания. Кроме того, остеохондроз может развиваться из-за нарушения осанки. Впрочем, занятия спортом, в особенности силовым, с нарушением техники
выполнения упражнений, также может приводить к дегенеративным изменениями в позвоночнике.
Другая распространенная причина — любые травмы спины. На развитие остеохондроза также могут влиять наследственные генетические предрасположенности, гормональные нарушения, лишний вес, неправильное питание, недостаточное потребление воды и, как результат, обезвоживание, курение и злоупотребление алкоголем.
Женщины нередко с первыми проявлениями остеохондроза сталкиваются во время беременности, затем, когда молодым мамам приходится кормить ребенка в неудобных для себя позах и часто носить его на руках, состояние позвоночника заметно ухудшается.
Симптомы остеохондроза
Симптомы остеохондроза разнообразны и зависят от того, в каком именно отделе произошли нарушения. Боль — это главное проявление данной патологии, однако до момента разрыва фиброзного кольца она слабо выражена, может быть нудной, давящей, и пациенты могут даже не обращать на нее внимания. Чаще боль усиливается по утрам или после физической нагрузки, отдает в руки, ноги, шею, ребра и грудь (в этом случае остеохондроз легко спутать с ишемической болезнью сердца).
Кроме того, в конечностях могут появляться онемения и покалывания.
При остеохондрозе в шейном отделе возможно появление головных болей, порой очень сильных, головокружений, тошноты, свиста в ушах. Развитие грыжи, приводящей к сдавливанию нервных окончаний, может приводить к нарушению в работе связанных с пострадавшим нервом внутренних органов. Например, при грыже в поясничном отделе могут появиться проблемы с мочеиспусканием, исчезнуть потенция, в грудном — нарушение пищеварения, в шейном — проблемы с кровоснабжением головного мозга.
Диагностика остеохондроза
Отличить остеохондроз от других болезней внутренних органов и определить источник боли может только врач. На сегодняшний день самым надежным методом диагностики заболеваний позвоночника считается магнитно-резонансная томография.
Рентген — тоже надежный, но менее информативный способ исследования. На рентгеновском снимке можно увидеть изменения в межпозвонковых дисках, но нельзя, например, увидеть грыжи и оценить состояние спинного мозга и степень его сдавливания смещенными позвонками. Кроме того, МРТ позволяет отличить остеохондроз от других опасных болезней, включая злокачественные образования и Болезнь Бехтерева.
Можно ли вылечить остеохондроз?
К сожалению, вылечить остеохондроз нельзя, но можно облегчить состояние больного иостановить дальнейшее разрушение межпозвоночного диска, однако для этого необходимо полностью изменить образ жизни — заняться лечебной физкультурой, плаванием, регулярно проходить курсы массажа или мануальной терапии, начать правильно питаться и отказаться от вредных привычек. Спорт, массаж, правильное питание и снижение веса могут оказать значительно больший и долговременный лечебный эффект, чем лекарственные препараты.
Об эффективности хондропротекторов — препаратов, восстанавливающих хрящевую ткань и, якобы, укрепляющих фиброзное кольцо, врачи спорят до сих пор, их эффективность не достаточно доказана, однако так как вреда они точно не приносят, их можно применять для лечения остеохондроза.
При сильном болевом синдроме врач может назначить нестероидные противовоспалительные препараты (НПВП), миорелаксанты (препараты, расслабляющие мышцы), а также анальгетики.
Используют в лечении остеохондроза и витамины, так как их нехватка провоцирует дальнейшее разрушение межпозвоночного диска: витамины группы B, например, способствуют улучшению белкового обмена между тканями, а так как белок — главный строительный материал в организме, то нормализация белкового обмена способствует восстановлению нервной и хрящевой ткани. Витамин А улучшает кровоснабжение. Однако с приемом витаминов, как и любых других лекарственных средств, нужно быть осторожными, так как они могут вызывать тяжелые побочные реакции, и принимать их можно только после консультации с врачом и под его наблюдением.
Возможно и оперативное лечение остеохондроза, но, как правило, к нему прибегают тогда, когда наблюдается значительное сужение спинномозгового канала и чрезмерное сдавливание нервов и спинного мозга образовавшимися грыжами. В этом случае ситуация оказывается настолько тяжелой, что пациент, например, не может ходить, у него начинают отказывать внутренние органы или же возникает риск развития инсульта. Чаще всего к таким тяжелым последствиям приводит остеохондроз шейного и поясничного отдела позвоночника, дегенеративные изменения в грудном отделе даже при наличии грыж практически никогда не требуют оперативного лечения.
Сегодня в медицинскую практику активно внедряются методы так называемой щадящей хирургии, когда врачам удается сохранить целостную структуру позвонков за счет удаления части пульпозного ядра при помощиэндоскопа. Прибор вводится к месту поражения позвоночника через небольшие разрезы на коже, что позволяет избежать большой кровопотери. Так как во время операции больному не удаляют весь диск, то в целом не нарушается биомеханика позвоночника, и это сокращает восстановительный период. Нередко пациенты уже через сутки после операции встают на ноги. Однако по-прежнему любые операции на позвоночнике чреваты осложнениями и последующими рецидивами болезни, поэтому опытные специалисты будут стараться до последнего оттягивать оперативное лечение. И здесь все зависит от самих пациентов: если они будут выполнять все рекомендации врачей и заниматься своим здоровьем, то даже при наличии грыж смогут обойтись без операции.
Автор: Юлия ГВОЗДЕВА
Источник
