Остеомиелит позвоночника при сахарном диабете
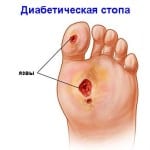
Сахарный диабет сопровождается повышением глюкозы в крови. Глюкоза обладает повреждающим действием на стенки сосудов и нервные волокна.
Из-за недостаточного кровоснабжения и нарушенной иннервации в нижних конечностях развивается нейропатия, как осложнение диабета.
Характерной особенностью нейропатии является развитие плохо заживающих язв. В условиях падения иммунитета, недостатка питания тканей присоединяется инфекция. В далеко зашедших случаях она распространяется на костную ткань и возникает остеомиелит.
Причины развития остеомиелита
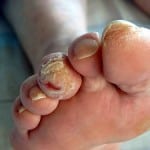 Нейропатия нижних конечностей с формированием диабетической стопы относится к распространенным осложнениям диабета. Возникает она как правило через 5 -7 лет от начала болезни при первом типе диабета. Второй тип сахарного диабета отличается более медленным течением и осложнения могут развиваться гораздо позже.
Нейропатия нижних конечностей с формированием диабетической стопы относится к распространенным осложнениям диабета. Возникает она как правило через 5 -7 лет от начала болезни при первом типе диабета. Второй тип сахарного диабета отличается более медленным течением и осложнения могут развиваться гораздо позже.
Главной причиной развития осложнений диабета является низкий уровень компенсации глюкозы. Это может происходить при тяжелой форме болезни или пренебрежении рекомендациями эндокринолога. Высокая концентрация глюкозы в крови, и ее резкие перепады нарушают сосудистую стенку и разрушают нервные волокна.
При понижении кровоснабжения и нервной стимуляции, ткани утрачивают чувствительность и способность восстанавливаться после травм. Любые мелкие повреждения или трещины кожи могут приводить к образованию диабетических язв. Они очень медленно заживают, часто инфицируются.
Диабетическая стопа проявляется несколькими синдромами:
- Сосудистые нарушения в мелких и крупных сосудах (ангиопатии)
- Повреждения костей и остеопороз.
- Снижение иммунитета.
- Инфицирование язв.
В зависимости от преобладаний неврологических или сосудистых нарушений выделяют нейропатическую или ишемическую форму диабетической стопы. Но это деление очень условно, так как обычно эти два фактора действуют одновременно.
Поэтому наиболее часто встречается смешанная форма.
Симптомы и диагностика остеомиелита
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Диабетическая стопа может проявляться нарушением болевой или температурной чувствительности нижних конечностей, повышенной сухостью кожи, трещинами, отеками, типичной деформацией стопы. На фоне этих повреждений развиваются язвенные дефекты кожи.
Обширные инфицированные язвы с разрушением мягких тканей до кости осложняются воспалением костной ткани, надкостницы и костного мозга. При этом формирующийся остеомиелит трудно поддается медикаментозному лечению и часто приводит к необходимости ампутации нижних конечностей.
Остеомиелит может быть осложнением любой длительно существующей глубокой или большой язвы. На развитие остеомиелита указывают такие признаки:
- Язва не заживает за два месяца медикаментозного лечения.
- Рана глубокая и на дне видна кость, или ее можно определить зондом.
- Пораженная конечность отечная и красная.
- В крови уровень лейкоцитов повышен, СОЭ больше 70 мм/час.
- При проведении рентген обследования или МРТ обнаружено разрушение кости под язвой.
Основным диагностическим признаком является биопсия (исследование тканей) кости.
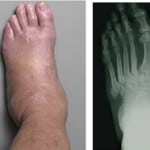 При сахарном диабете разрушение кости вызывает диабетическая остеоартропатия (стопа Шарко). Это состояние развивается при тяжелом течении диабетической нейропатии. Возникает воспалительный процесс без участия инфекции. В стадии обострения развивается односторонний отек стопы. Кожа красная, твердая и горячая, с участками воспаления.
При сахарном диабете разрушение кости вызывает диабетическая остеоартропатия (стопа Шарко). Это состояние развивается при тяжелом течении диабетической нейропатии. Возникает воспалительный процесс без участия инфекции. В стадии обострения развивается односторонний отек стопы. Кожа красная, твердая и горячая, с участками воспаления.
Период острого воспаления может переходить в хроническое многолетнее течение. В суставах могут возникать вывихи, переломы, кости деформируются. Со временем болезнь может осложняться остеомиелитом.
Течение диабетической остеоартропатии проходит несколько стадий:
- Острая стадия: отек стопы, краснота и повышенная температура. На снимках – остеопороз (разреженная костная ткань).
- Подострая стадия: воспаления нет, стопа деформируется, на снимках кость разрушается.
- Хроническая стадия: ступня деформирована, похожа на «пресс-папье», вывихи и переломы костей.
- Стадия с осложнениями: хронические язвы, остеомиелит.
Лечение остеомиелита
Острая стадия остеоартропатии лечится полной разгрузкой ноги. Для этого используются ортопедические приспособления: ортезы, туторы, ортопедическая обувь.
Если этого недостаточно и язва не заживает, то рекомендуется полное ограничение движений – строгий постельный режим. Для медикаментозной терапии применяют такие группы препаратов:
- Для предотвращения разрушения костной ткани — Алендронат, Памидронат.
- Для образования новой костной ткани — анаболические стероидные гормоны (Метандростенолон, Ретаболил), препараты кальция и витамина Д3.
- Обезболивающие препараты – Анальгин, Кетанов, Налбуфин.
- Нестероидные противовоспалительные препараты – Нимесулид, Диклофенак, Ревмоксикам.
- Мочегонные средства – Фуросемид, Гипотиазид.
Есть случаи улучшения после рентгеновской терапии.
В хронической стадии назначаются витамины, препараты кальция. Разрушенная часть кости при отсутствии воспаления может быть удалена хирургическим способом. Показано ношение ортопедической обуви.
При развитии остеомиелита основной задачей является выбор дальнейшего лечения – медикаментозное или оперативное.
При хирургическом лечении показана ампутация пальца или части стопы и стимуляция заживления раны. Если после операции не развивается инфекции, то есть вероятность восстановления и возврат к активной жизни. Оперативное лечение не является гарантией от развития новых язв и полного заживления раны. В некоторых случаях проводятся повторные ампутации.
Если принято решение о консервативном лечении, то в течении шести недель назначают высокие дозы антибиотиков широкого спектра действия: Цефазолин, Клиндамицин, Меронем, Тиенам, Ципрофлоксацин. Обычно антибиотики вводятся инъекционно, но при длительной терапии возможно перейти и на таблетированные формы.
П рименяют комбинированное лечение несколькими препаратами – Левофлоксацин + Клиндамицин, применяются также бета лактамные антибиотики – Амоксиклав, Аугментин, Трифамокс. Дополнительно антибиотики могут вводиться местно, непосредственно в рану с помощью специальных акрилатных бусин.
рименяют комбинированное лечение несколькими препаратами – Левофлоксацин + Клиндамицин, применяются также бета лактамные антибиотики – Амоксиклав, Аугментин, Трифамокс. Дополнительно антибиотики могут вводиться местно, непосредственно в рану с помощью специальных акрилатных бусин.
Терапия антибиотиками дает положительные результаты у большинства пациентов, но при сахарном диабете обычно имеется сопутствующие нарушения работы печени, что способствует частому развитию побочных эффектов такого лечения.
Главным лечебным фактором лечения любых заболеваний на фоне диабета, является компенсация повышенного сахара в крови с применением препаратов для его снижения – инсулина или таблеток.
При оперативном лечении или тяжелом течении гипергликемии, больные могут переводиться с таблеток на инсулин под контролем сахара в крови. Инсулин обладает свойством укреплять ткань кости.
Развитие остеомиелита при сахарном диабете можно предотвратить, если на протяжении всей болезни соблюдать низкоуглеводную диету, принимать медикаменты в подобранной дозе. Для того, чтобы минимизировать риск осложнений сахарного диабета нужно поддерживать уровень глюкозы в крови в таких пределах: натощак до 6,4 ммоль/ л, после еды через два часа 8,9 ммоль /л, пред сном 6,95 ммоль /л.
Уровень глюкозы измеряется ежедневно с составлением гликемического профиля. Кроме этого раз в три месяца всем больным диабетом показано определение уровня гликированного гемоглобина.
Этот показатель отражает средний уровень показателей сахара в крови за последние три месяца и более информативен для определения степени компенсации сахарного диабета. Его оптимальный уровень – до 7,5 %.
Показатели жирового обмена должны быть в пределах (измерения в ммоль/л) – холестерин – 4,8;
ЛПНП ниже 3, ЛПВП выше 1,2. При сосудистых патологиях важно не допускать поступление с едой не только простых углеводов, но и уменьшать животные жиры в рационе.
Важно также проводить осмотр и лечение повреждений кожи, чтобы предотвратить образование трофических язв при сахарном диабете. При подозрении на формирование диабетической стопы необходимо постоянное наблюдение эндокринолога, невропатолога, подолога. Видео в этой статье продолжит тему проблем с ранами при диабете.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Наименование: Остеомиелит
Остеомиелит
Остеомиелит— острое или хроническое воспаление костного мозга, традиционно распространяющееся на компактное и губчатое вещество кости и надкостницу. Преобладающий возраст -пожилой, вероятно возникновение у новорождённых и малышей. Преобладающий пол — мужской.
Этиология
Патоморфология
Клиническая картина
образование свища
Лабораторные исследования. При остром остеомиелите— лейкоцитоз, увеличение СОЭ.
Специальные исследования
Дифференциальный диагноз
Лечение:
Тактика ведения
Лекарственная терапия. Антибиотики— в зависимости от вида и чувствительности возбудителя
Осложнения
Течение и прогноз
Синонимы
Source: medprep.info
Источник
Признаки, симптомы и лечение диабетической стопы
- Вросшие ногтевые пластины;
- Ожоги и ушибы конечностей;
- Изменение цвета кожи на пальцах, болевые ощущения в мышцах икр ног;
- Чувствительность стоп слабая или отсутствует вовсе;
- Гнойные раны, язвы.
Людям, страдающим сахарным диабетом, при обнаружении таких признаков необходимо незамедлительно обратиться к специалисту занимающемуся непосредственно этими вопросами, как правило это специализированный хирург..Если у вас такого нет, то просите направление к такому специалисту.
Это осложнение синдрома диабетической стопы во многих случаях развивается скрытно и не сопровождается какими-либо яркими проявлениями. Опытный врач может заподозрить остеомиелит стопы, если обнаружит в дне диабетической язвы свищевой ход, на дне которого находится кость.
В ряде случаев все же имеются характерные признаки остеомиелита стопы, позволяющие заподозрить это осложнение при осмотре. Это равномерное утолщение (отек) и покраснение пальца — так называемый «сосискообразный палец».
Основным методом диагностики остеомиелита костей стопы является рентгенография, в неясных случаях используются КТ и МРТ. Рентгенологические признаки остеомиелита стопы заключаются в нарушении целостности кости (неровные «изъеденные» контуры, «выемки» в контуре кости, свободно лежащие костные фрагменты, патологические переломы и др.).
Признаки, симптомы и лечение диабетической стопы
На начальном этапе заболевания пациенты ощущают онемение, жжение, покалывание. Всвязи с нарушением чувствительности болевой синдром выражен слабо. Кожа стоп может поменять цвет на более темный. Пульс в артериях ног стабилен, исключением является атеросклероз. Стопы на ощупь сухие, возможно появление мозолей, на поздней стадии происходит деформация костей.
Во время декомпенсации заболевания образуются язвы на коже стоп. Они могут быть следствием ран, ссадин, переохлаждения или воздействия высоких температур. В большинстве случаев язвы появляются без конкретных причин.
На коже пальцев ног возникают синюшные пятна, она становится темной, изъязвляется и образуется поверхностная или глубокая язва. При отсутствии своевременного лечения некротического процесса некроз увеличивается, что приводит к гангрене.
Для нейропатической инфицированной стопы характерен длительный диабетический анамнез, другие поздние осложнения сахарного диабета, сохранение пульсации в артериях, снижение периферической чувствительности, окрас кожных покровов не меняется, температура кожи в норме.
При гангренозной ишемической стопе наблюдается понижение температурных показателей поверхностных кожных покровов стоп, бледность, выраженный болевой синдром. Снижена пульсация артерий нижних конечностей и периферическая чувствительность. Эта форма часто может сопровождаться дислипидемией, гипертензией.
При нейро-ишемической, смешанной форме наблюдается болевой синдром, бледность кожных покровов, понижение температуры кожи стоп, периферической чувствительности.
Классификация:
- 0 степень – без видимых изменений кожи;
- 1 степень – поверхностные язвы, не распространяющиеся на всю поверхность дермы. Без воспалительных процессов;
- 2 степень – некротически-язвенный процесс, сопровождающийся инфицированием и отеком, гиперемией, абсцессами, флегмонами, контактным остеомиелитом;
- 4 степень – гангрена одного или нескольких пальцев, дистального отдела стоп;
- 5 степень – гангрена большей площади стопы.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Ноющие или острые боли в икроножной мышце – это неприятный симптом многих заболеваний. Такая жалоба появляется у людей вследствие обычного переутомления после физической нагрузки или же в ответ на патологический процесс в организме.
Для поиска первопричины потребуется выявить сопутствующие нарушения и на основании комплекса симптомов провести соответствующую диагностику.
Содержание статьи:ПричиныПринципы леченияКак избавиться от болиПрофилактические меры
Среди основных причин боли в состоянии покоя или при ходьбе выделяют заболевания сосудов, воспалительные процессы в позвоночнике или больших суставах и неврологические нарушения. При появлении этого признака важно определить, является ли он результатом обычной усталости или же указывает на какое-либо нарушение внутри организма. От этого и будет зависеть подход в лечении.
Почему болят икры:
- воспалительно-деструктивные заболевания позвоночника;
- сосудистые аномалии, варикозное расширение вен или тромбофлебит;
- невралгия седалищного нерва.
При симптоме неврологического происхождения будет присутствовать кратковременная стреляющая боль. Она появляется в ответ на раздражитель, при ударе или растяжении мышцы. Усиливаться боль в икрах будет при физической нагрузке, и стихать в состоянии отдыха.
Источником неприятного явления может быть воспаление мышечной ткани. В таком случае речь идет о миозите, возникшем вследствие повреждения или после операции. При травме мышц голени будет присутствовать ноющая боль, усиливающаяся во время ходьбы и бега.
Заболевания эндокринной системы, включая сахарный диабет, также могут проявляться этим симптомом. Сопутствовать этому будет онемение конечностей, появление судорог преимущественно в ночное время.
Симптомы при различных формах заболевания
Классификация:
- Микоз – грибок, сопровождающийся зудом, покраснениями, растрескиванием кожных покровов. Для лечения назначают противогрибковые препараты.Инфецирование грибком ногтей. Ногтевые пластины при инфицировании грибком меняют окрас на желто-коричневый оттенок, утолщаются, отслаиваются и становятся ломкими, возможно полное разрушения ногтей. Для лечения назначают противогрибковые медикаментозные средства.
- Мозоли – затвердевание кожных покровов на стопах вследствии неправильного распределения веса. Для устранения мозолистых образований используют специальные мази и крема для мягкого удаления наросшей кожи.
- Бурсит больших пальцев стоп образуется из-за воспалительного процесса суставной сумки в силу многих факторов. При воспалении суставной сумки происходит деформация плюснефалангового сустава. При выраженном болевом синдроме необходимо оперативное вмешательство.
- Язвы – инфицированные поверхностные и глубокие раны на кожных покровах. У больных сахарным диабетом язвы формируются при незначительных ранах, царапинах и повреждениях. При появлении язв очень важно начать своевременное лечение.
Термин «диабетическая стопа» принято использовать для определения группы тяжелых хронических осложнений нижних конечностей, возникающих при сахарном диабете.
Диабетическая стопа сопровождается появлением у пациента на стопе язв, поражении костей и суставов. Запущенные случаи болезни приводят к гангрене и последующей ампутации конечности.
Врачи всего мира при лечении синдрома диабетической стопы опираются на классификацию заболевания, выработанную в 1991 году.
Профилактика
- Главное условие профилактики – лечение сахарного диабета. Наблюдение у невропатолога, эндокринолога и хирурга.
- Важен правильный уход за стопами ног. Соблюдение гигиены ног, сухость кожи, специальные ухаживающие крема и мази.
- Обувь должна быть качественной и удобной, не натирать стопы.
- Не стоит допускать перегрева или переохлаждения нижних конечностей.
- Следует быть аккуратными и избегать различных травмоопасных ситуаций (раны, ссадины, ушибы, царапины).
Уход за диабетической стопой
Прежде всего нужно помнить что первый враг диабетической стопы это любые ранки и повреждения. Причиной их возникновения могут стать порезы, травмы, мозоли натоптыши, по этому старайтесь уменьшить риск угрозы со всевозможных сторон. Будьте предельны внимательны при:
- Подстригании ногтей
- Очищении ног от шелушения
- Отрывания заусениц
- Старайтесь не доводить до появления мозолей и натоптышей
Периодически осматривайте свои стопы на возникновение повреждений и ран, в случае их возникновения не стесняйтесь обратится к хирургу (желательно к специалисту по диабетической стопе). Даже самая маленькая ранка может начать загнивать.
Налейте в таз теплой воды с антисептическим средством, например с чередой, ромашкой, вода не должна быть горячей. парить ноги диабетикам вообще не рекомендуеся, подержите их там минут 15 и массируя внимательно осмотрите поверхность..
Обработку диабетической стопы, лучше доверить в случае необходимости только специалистам, которые занимаются лечением диабетических ног. Существует специальный аппарат и соответственно обучены персонал.
Источник
