Отросток у позвоночника фото

Ключевую роль в поддержании вертикального положения тела в пространстве играет спинной хребет. Кроме этого, он защищает спинной мозг, а к разным выступам и буграм позвоночника крепятся мышцы и связки. Лордозы и кифозы (естественные изгибы в шейном, спинном, поясничном отделе) дают возможность легко прыгать, бегать, ходить или выполнять другую деятельность, связанную с нагрузкой на позвоночный столб. Они гасят возникающие колебания, и сохраняют мозг от сотрясения. Нарушения в работе позвоночного столба отражаются на работе всех систем организма человека.
Остистые отростки позвоночника
На позвонках располагаются остистые отростки позвоночника, которые также отвечают за полноценную работу локомоторной системы. Как они выглядят и какие патологии с ними связаны? Разберемся в статье.
Строение позвонка
Спинной хребет условно разделяют на пять частей. Их называют отделами. Они состоят из позвонков (костей, образующих позвоночник). Позвонок — отдельный фрагмент позвоночника. Количество позвонков, образующих позвоночник, составляет от 32 до 34 штук – это зависит от количества в копчиковой части.
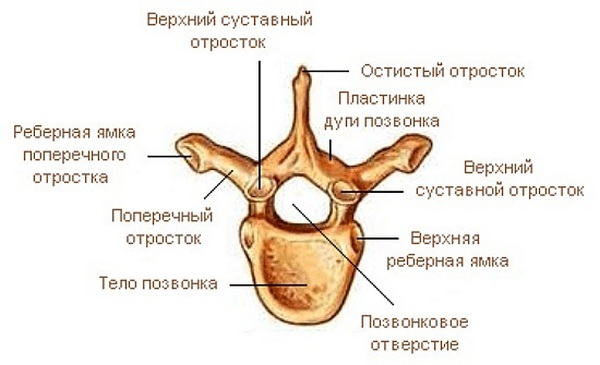
Условно позвонок разделяют на тело из пористой костной ткани, дугу, 7 выростов, называемых отростками. Дуга, соединяясь с телом, создает отверстие, где находится спинной мозг. Отростки бывают поперечными, суставными и остистыми. Поперечные прикрепляются к дуге, суставные образуют суставы, которые обеспечивают возможность наклоняться, разгибаться.
Непарные, направленные назад по отношению к позвоночнику, именуют остистыми. Отростки позвонка соединяются связками – межпоперечными и межостистыми. На остистых и поперечных отростках находятся точки прикрепления мышц спины и шеи. Остистые отростки в грудном отделе расположены под острым углом к позвоночнику, в поясничном под углом 90 градусов.
Остистые отростки позвоночника – непарные, направленные назад по отношению к позвоночнику.
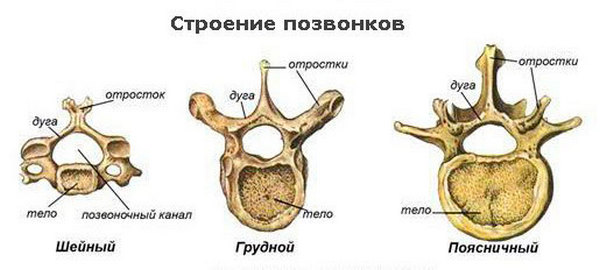
В разных отделах позвоночного столба форма и размер позвонков отличается. Это обусловлено функциями, которые выполняет тот или иной отдел хребта, и нагрузкой на позвонки. Составляющие части – отростки, дуга и тело – остаются без изменений. Сам позвоночник — последовательная цепь позвонков и дисков, именуемых межпозвонковыми. Позвонок имеет форму цилиндра, сплюснутого с верхней и нижней стороны.
Строение позвонков довольно сложное
Межпозвонковые диски состоят их хрящевой ткани и выполняют функцию амортизатора между позвонками.
Из всех отделов спинного стержня самым чувствительным, по причине механической непрочности, является шейный, а мощным — поясничный, который удерживает основную массу тела. Наиболее заметный и легкий для пальпации позвонок — это седьмой шейный (С7). Достаточно легко наклонить голову вперед, и отросток позвонка сразу визуализируется. От него начинают отсчет позвонков или вверх к атланту (первому шейному (С1)), или по направлении к крестцу. По остистым отросткам можно диагностировать искривление позвоночника (сколиоз).
Видео — Стоит ли бояться выпирания остистого отростка седьмого шейного позвонка?
Причина переломов остистых отростков
Перелом остистого отростка возникает в двух вариантах:
- непосредственный перелом самого отростка;
- последствие серьезной травмы. Как часть повреждения.
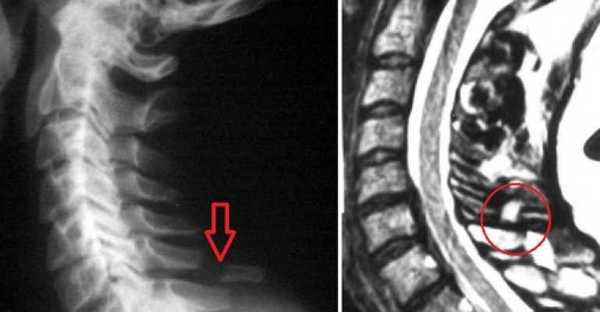
Перелом остистого отростка позвонка может случиться в результате ДТП, падения или резкого закидывания головы
Перелом отростка позвонка бывает со смещением или без него. Сдвиг позвонка усложняет работу спинного мозга и организма в целом. Причинами переломов бывают повреждение от сильного прямого удара или последствие неожиданного и быстрого закидывания головы назад. Также это является характерным повреждением для пострадавших в ДТП, спортсменов, шахтеров.
Симптоматика при переломе
Первое, с чем сталкивается пострадавший при переломе шейных отростков, — это сильная боль. Следующим ключевым симптомом будет резкое формирование в месте повреждения отека. При ощупывании травмированного места ощущается характерный хруст (крепитация), а фрагменты поврежденной кости можно почувствовать под пальцами. Вследствие отекания характерные складки на шее разглаживаются. Пальпацию необходимо производить очень осторожно. Возможно быстрое посинение травмированной зоны.
При таких повреждениях третьим ключевым симптомом будет малоподвижность или неподвижность шеи. Пострадавший не может пошевелить головой или повернуть ее. Голова встает в вынужденную, часто неестественную позицию. Попытки насильно сделать повороты могут существенно ухудшить состояние травмы и организма в целом, даже до летального исхода.

При наличии перелома остистого отростка в шее больной испытывает сильный дискомфорт, страдает от малоподвижности шеи
Гипертонус мышц шеи – четвертое свидетельство серьезности травмы. Голова фиксируется в определенном вынужденном положении без возможности изменить его. Напряжение мышц легко можно почувствовать. При пальпации ощущаются плотные валики в зонах рядом с травмой. Иногда с переломом совмещается вывих.
В части случаев клиническая картина дополняется расстройством зрения или слуха, онемением в верхних или нижних конечностях. Такие симптомы свидетельствуют о повреждении сосудов, питающих мозг, обломками кости или сдвигом позвонка.
Если же перелом случился в грудном или поясничном отделах, что происходит крайне редко, то пациент также испытывает сильную боль в месте повреждения, скованность, страдает от нарушения работы конечностей.
Диагностика
Перелом можно определить по внешним признакам:
- смещение отростка от центральной оси тела;
- изменение межпозвонкового интервала;
- малоподвижность и неподвижность пораженной зоны позвоночника;
- гипертонус мышц в месте возможного перелома;
- отекание и гематома.
Для определения места перелома делают рентген в боковой проекции. Переломы в грудном отделе редко диагностируют таким методом – в таких случаях делают томограмму грудного отдела позвоночника.
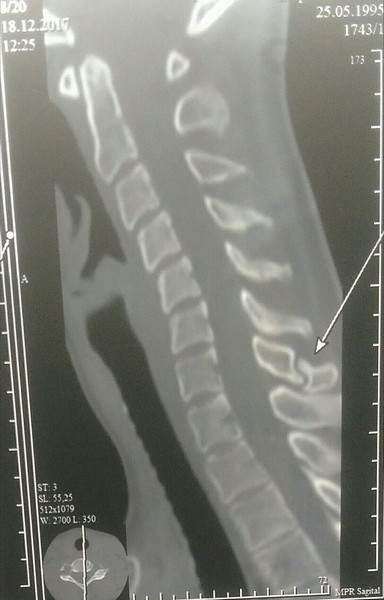
Для постановки точного диагноза необходимо сделать рентген в боковой проекции
Наиболее распространенными являются переломы позвонков С6-С7 (шестого и седьмого шейных). Самые характерные — отрывные. Проявляется тугоподвижность, отек и боль, которая усиливается при движении в месте травмы.
Пальпаторное исследование позвоночника
Спинной хребет пальпируют в положении стоя, с наклоном тела вперед. И лежа на животе, когда тело полностью расслаблено, для более глубокого исследования. Для большего расслабления мышц при анализе шейного и поясничного отдела позвоночника подкладывают подушку. Благодаря этому промежутки между позвонками можно более качественно и глубоко пропальпировать.
Объектом анализа при исследовании позвонков позвоночника является:
- положение позвонков, их высота по отношению друг к другу;
- межпозвонковый интервал;
- состояние мышц, обрамляющих позвонок, на одном уровне;
- состояние связок между отростками;
- межреберные промежутки;
- места, где выходят межпозвонковые нервы.
Обратите внимание! Для пальпации пространства между позвонками указательным или средним пальцем совершают достаточно глубокие движения. Если обследование для пациента болезненное, то связки или межпозвоночный диск повреждены. В таком случае исследование повторяют в положении лежа, но под живот для более глубокой проверки кладут подушку.
Проверить положение позвонков, их высоту можно с помощью указательного пальца или мягкой части ладони руки. В первой методике:
- определяют положение позвонков С4-С7 (четвертого-седьмого шейных);
- указательный палец полностью прикладывают к спине по направлению ко крестцу (если пациент лежит) на остистые отростки;
- плавным движением проводят руку от шейных позвонков до крестца по линии позвоночника. Или если пациент стоит – от крестца к шее.
Под пальцем будет ощущаться отклонение вперед, назад, в сторону. При второй методике схема действий та же самая. Но в качестве инструмента диагностики используют мягкую часть ладони руки, с локтевой стороны, которую прикладывают под углом 45 градусов к остистым отросткам.
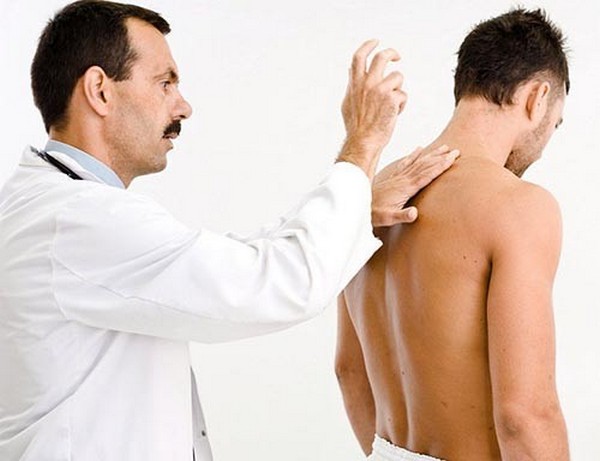
Для определения состояния остистых отростков позвоночника врач может провести пальпацию
Если на вершине каждого позвонка поставить точку фломастером или зеленкой, а потом соединить все точки одной линией, то при здоровом позвоночнике линия будет прямой. Любое отклонение указывает на патологию. Например:
- сколиоз — смещение нескольких позвонков от центральной оси;
- спондилолистез;
- ретролистез.
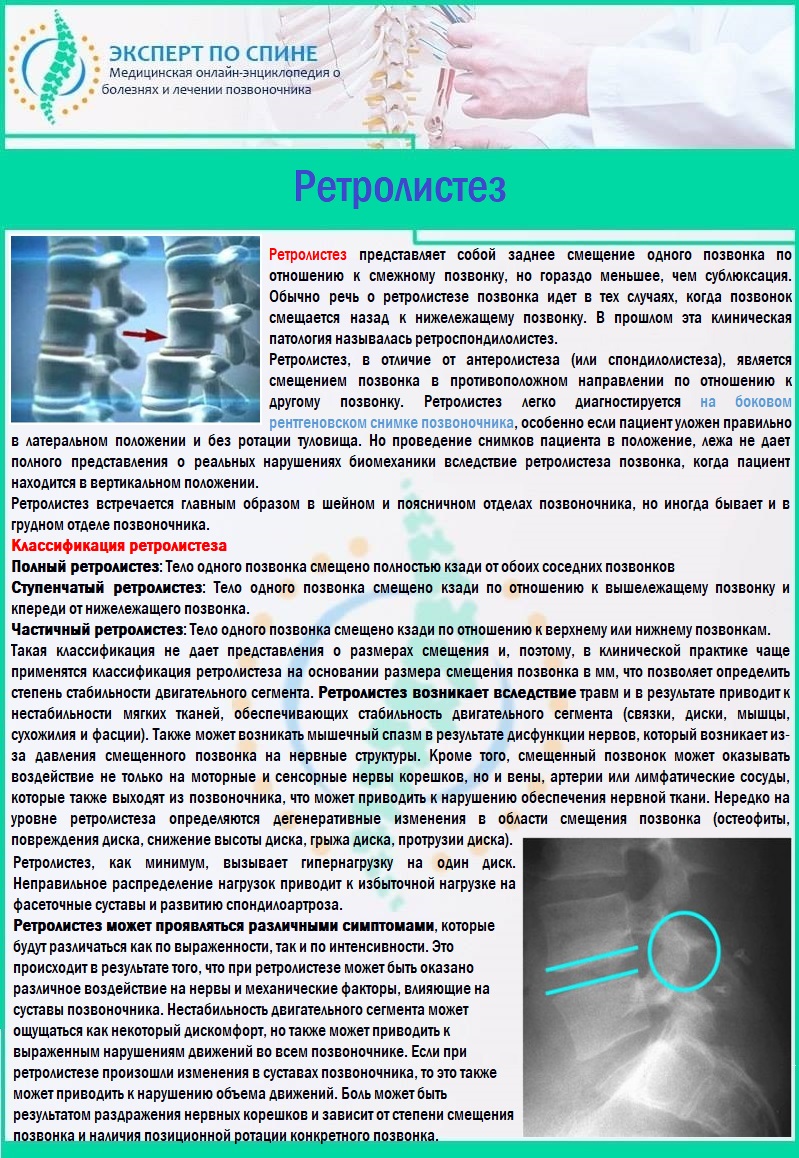
Ретролистез
Проверяя высоту позвонков по отношению друг к другу, нужно знать, что резкие перепады высоты свидетельствуют об отклонении от нормы. Исключение – 7-й шейный и 2-й поясничный. После них под пальцами чувствуется более резкий переход, чем обычно. Любое западание, выпирание, отклонение от центральной оси указывает на необходимость более подробной проверки. Высота грудных позвонков наибольшая, поясничных – значительно меньше.
Расстояние между соседними позвонками – тоже объект внимательной проверки. Если между остистыми отростками наблюдается существенное увеличение или сокращение пространства, нужна дополнительная диагностика. В здоровой спине переход между позвонками плавный.
Дальнейшая проверка позвоночника предусматривает пальпацию позвонков с компрессией и перкуссию. Цель этих манипуляций — определить болезненные или напряженные места. С особым вниманием проверяют места, ранее отмеченные болевым синдромом, со смещением отростков, визуально заметным сколиозом. Внимательно осматривают и пальпируют те участки позвоночника, где есть покраснение кожи без видимых причин. Пальпацию совершают в направлении крестца. Используют большой или средний палец ведущей руки. Начинают с малого давления, которое усиливают. Но только до болевых ощущений. Места травм или повреждений начинают прощупывать очень осторожно.
Благодаря перкуссии остистых отростков также можно диагностировать состояние позвоночника
Перкуссия остистых отростков — это простукивание каждого отростка пальцем или молоточком для определения болезненных и патологичных зон. Для диагностики используют пальцы рук или неврологический молоточек. Существует три основных методики перкуссии позвонков.
Таблица. Методы перкуссии.
| Способ | Описание |
|---|---|
| 1 способ | Ведущую руку кладут на позвоночник так, чтобы указательный, средний и безымянный палец оказались на спине в таком положении: средний на вершине отростка, а другие по бокам. Простукивание совершается средним пальцем, а два других пальца воспринимают реакцию на перкуссию близлежащих тканей. |
| 2 способ | Указательный и средний палец не ведущей руки (для правши — левой, для левши — правой) устанавливают на зону рядом с позвонком. Так, чтобы отросток оказался между пальцев. Перкутируют средним пальцем ведущей руки или молоточком. Пальцами ощущают реакцию на удары. |
| 3 способ | Обычное простукивание средним пальцем или молоточком. Наименее информативный метод. Нет информации о реакции тканей в прилегающей к повреждению зоне. |
Обратите внимание! Отсутствие боли и напряжения — реакция нормального здорового человека. Болезненность, возникающий периодически или постоянный гипертонус или другие симптомы указывают на необходимость дальнейшей диагностики. Причинами могут быть протрузии межпозвонковых дисков, перелом или опухоль позвонка и отростка, смещение и пр.
Экстренная помощь
Чтобы предоставить помощь и обезопасить от возможного ухудшения пострадавшего от перелома остистого отростка необходимо:
- уложить его на ровную, твердую плоскость, удобную для перевозки;
- обездвижить поврежденный отдел наложением жгута из марли, ткани или ваты;
- дождаться прибытия кареты скорой помощи, при этом контролируя, чтобы больной как можно меньше пытался двигаться.
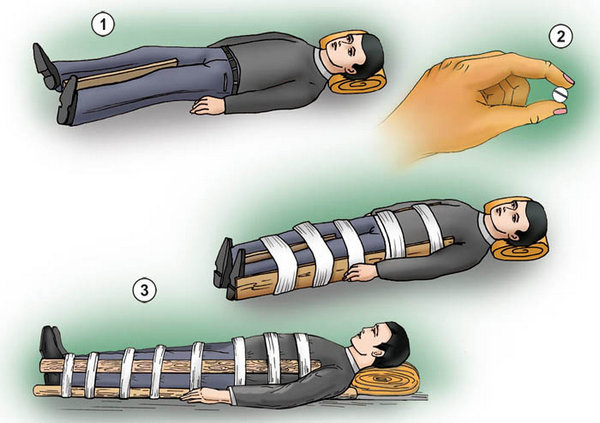
Необходимо оказать правильную первую помощь при переломе остистого отростка
Этапы лечения
При диагнозе «перелом остистого отростка» первым делом снимают болевой синдром. Используют новокаин 1-2%, или лидокаин 1%. Дальнейшие действия направлены на обездвиживание травмированного места. Состояние покоя положительно влияет на саму травму и окружающие ткани. Отек постепенно становится меньше, восстанавливаются поврежденные при переломе сосуды, мышечный тонус спадает. Для фиксации в шейном отделе используют воротник Шанца, корсет, повязку из марли и ваты. При повреждении позвонка поясничного или грудного отдела хребта фиксация совершается бандажом, корсетом.
Корсеты подбирают исходя из характера полученной травмы. Они бывают жесткие, полужесткие, мягкие. Отличие между ними состоит в разных типах используемой ткани, наличии вспомогательных элементов конструкции, уровня фиксации.
Первые две недели после травматизации назначается постельный режим и покой. При необходимости повторно убрать болевой синдром можно новокаином или лидокаином, а также ибупрофеном, диклофенаком или другими противовоспалительными препаратами. В среднем срок вынужденной инвалидности длится 30-50 дней – это зависит от ресурсов организма.
Лечение перелома остистого отростка начинается с устранения сильного болевого синдрома при помощи медикаментов
Протекание болезни и последующее восстановление может развиваться по нескольким сценариям.
- Успешное сращивание позвонка. Без отрицательных последствий.
- Консолидации (срастания перелома) не происходит. Отросток остается в мягких тканях тела, но он не доставляет дискомфорта. С течением времени грани костного обломка стают гладкими, и он ничем не тревожит своего обладателя. В таких случаях рекомендуется оставить все как есть.
- Срастания не происходит. Обломок кости в теле доставляет дискомфорт, боль. При наклонах, поворотах тела или шеи болевые ощущения усиливаются. При таком развитии событий в начале назначают курс препаратов НПВП, ношение анестезирующего пластыря и проведение физиотерапевтических процедур, направленных на устранение болевых ощущений. Если попытки безрезультатны и боль не прекращается, проводится операция для удаления костного обломка.
Для успешного восстановления после перелома больному необходимо пройти курс массажа, заниматься лечебной физкультурой. Также назначают электрофорез с анестетиками, УВЧ, магнитотерапию.
Операция по удалению обломка
Для проведения хирургического вмешательства по удалению осколка кости больному делают местную анестезию. Общий наркоз для таких ситуаций не предусмотрен. Обезболивание дает возможность человеку хорошо перенести операцию, после которой настает существенное облегчение. Травмы подобного рода (переломы остистых отростков) поддаются лечению, обычно не вызывая у пациента серьезных осложнений. Когда причина устранена, нервные окончания и мягкие ткани организма оперативно восстанавливаются. Наступает полное излечение. Но в то же время самолечение, запоздалое обращение к врачу могут сопровождаться тяжелыми последствиями, вплоть до смерти.
Для удаления обломка остистого отростка обычно проводят ламинэктомию, хотя обычно такой вид операции необходим для увеличения спинномозгового канала.
Восстановление после перелома
Как выше уже было сказано, для скорейшего выздоровления больному необходимо воспользоваться услугами массажиста, заниматься лечебной физкультурой, пройти физиотерапевтические процедуры (УВЧ, электрофорез с новокаином и пр.).

УВЧ-терапия
Важно! Эффективно способствовать восстановлению пациента будет плавание. Занятия на воде помогают расслабить мышцы, снять эмоциональную нагрузку, к тому же, они положительно влияют на весь организм в целом. Цель всех указанных процедур состоит в том, чтобы в максимально короткие сроки восстановить полноценное функционирование позвоночника.
Главное в процессе реабилитации – не усердствовать чрез меру, не нагружать организм непосильными нагрузками. Полное выздоровление можно констатировать, когда у пациента нет болевых ощущений и движениям вернулась былая изящность.
Подводим итоги
У каждого позвонка есть по одному остистому отростку, который расположен как бы позади основной линии позвоночника. При неудачном падении, вследствие ДТП или травм остистые отростки могут «отломиться». В таком случае пострадавшему требуется срочная госпитализация и лечение, которое может продлиться долгое время. В лучшем случае произойдет сращение, и пациент вновь сможет жить полноценной жизнью. Однако если позвонок не сросся, врачам приходится проводить хирургическое вмешательство.
Важно отметить, что если после падения или резкого движения головой человеком были замечены неприятные ощущения, стоит отправиться в медицинское учреждение и провести рентгенографию поврежденной области. Такая мера позволит начать терапию как можно раньше, а это значит, что пациент вернется к привычному образу жизни быстрее.
Видео — Строение позвоночника
Теория — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Теория — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник

Боли в спине — это довольно частый симптом, беспокоящий большое количество людей всех возрастов.
Очень часто причинами появления подобной патологии служат так называемые остеофиты в позвоночнике, которые могут говорить о наличии нарушений в позвоночном столбе.
Что это такое? ↑
Остеофиты (спондилез) — разрастание костной ткани на позвонках или их суставных отростках, имеющие вид бугорков, небольших возвышенностей или даже острых шипов, при этом каждый из этих видов наростов могут возникнуть по отличным друг от друга причинам и проявлять себя по-разному.
Также остеофиты можно назвать рентгенологическим маркером изменений в позвоночнике, которые проявляются в пожилом возрасте — чаще всего заболеванию подвержены люди старше 55 лет, хотя в последнее время наблюдается тенденция «омоложения» болезни.
Как правило, остеофиты не имеют склонности к срастанию между собой, но в редких случаях могут появляться костяные перемычки.

Тогда диагностируется спонтанный переднебоковой или передний спондилодез — подобная патология свойственна воспалительным процессам в позвоночнике.
Как образуются?
Нормальное функционирование позвоночника обеспечивается наличием постоянного межпозвонкового пространства.
При возникновении различных патологических процессов, например, остеохондроза, наблюдается протрузия, грыжа или дистрофия диска, который и заполняет эти межпозвонковые пространства.
Появление данных заболеваний снижает высоту диска, что способствует потере его поддерживающих свойств.
Так как развитие этих суставов не совершенно, при малейших нагрузках на позвонок в них начинают образовываться патологические процессы, которые проявляются в виде:
- воспаления;
- вывихов;
- подвывихов.

В результате всего этого наблюдается развитие процесса оссификации краев тел позвонков — подобная патология носит название спондилеза.
Это заболевание можно разделить на два этапа:
- разрастание костных образований (они увеличивают площадь позвонка, что способствует его лучшей опоре на окружающие ткани);
- окостенение межпозвоночного диска или связки (это может стать причиной фиксации двух позвонков).
Причины формирования ↑
Главной причиной развития этого заболевания является раздражение надкостницы, которое появляется в результате соприкасания друг с другом суставов, не имеющих хрящевого покрытия, что и приводит к образованию наростов.
Также развитию этой патологии могут способствовать следующие факторы:
- избыточный вес;
- постоянные нагрузки на позвоночник;
- артроз фасеточных суставов;
- эндокринные нарушения;
- отсутствие интенсивного движения;
- остеохондроз;
- нарушение осанки;
- травмы позвоночника разного характера;
- плоскостопие;
- наследственность;
- воспаления костной ткани;
- неврологические заболевания;
- неправильный обмен веществ.

Фото: остеофиты позвоночника
Избыточный рост костных образований становится следствием изнашивания межпозвоночного диска, в результате чего происходит нагрузка на суставы и связки, приводящая к утолщению последних и накоплению в них извести.
Подобные процессы возникают в пожилом возрасте, который также является одним из факторов, провоцирующих развитие этой патологии.
Основные симптомы ↑
Шейный отдел
Благодаря своему особому строению, во всем позвоночнике он является самым чувствительным, поэтому при возникновении в нем любых неполадок происходит быстрое смещение позвонков и сдавливание нервов и сосудов.
Подобные неприятности могут стать причиной плохого кровоснабжения мозга.
Поэтому очень важно вовремя заметить первые признаки спондилеза шейного отдела.

К ним относят:
- головокружение;
- боль в затылочной части головы, которая может отдавать в руки;
- гул и звон в ушах;
- ограничение и появление болевых ощущений при повороте головы в сторону;
- возможно частичное нарушение зрения.
Стоит учесть, что нужно срочно обратиться к врачу при появлении следующих симптомов:
- невозможность терпения приступа головной боли;
- тошнота и рвота.
В данном случае, скорее всего, произошло сильное сдавливание вен и артерий, находящихся в межпозвоночных отверстиях, в результате чего повысилось внутричерепное давление.
Грудной отдел
В медицинской практике нередки случаи, когда заболевание протекает, на первый взгляд, практически бессимптомно.
Например, о наличии остеофитов в грудном отделе позвоночника пациент может даже не знать, так как подвижность данной части не очень высока. Это может продолжаться неопределенное время, вплоть до момента полной парализации этой части позвонка.
Как правило, образование костных наростов в грудном отделе происходит на передних участках позвоночника, иными словами, образуются передние остеофиты.
Поясничный отдел
К основным симптомам поражения поясничного отдела можно отнести:
- тупая боль в области поясницы при ходьбе или долгом стоянии;
- болевые ощущения в пояснице, отдающие в бедро;
- онемение в руках или ногах (как одной, так и в обоих);
- слабость рук и ног;
- ощущение покалывания в конечностях.
Иногда симптомом наличия остеофитов тел позвонков является нарушение процесса функционирования мочевого пузыря и кишечника.

Фото: остеофиты позвоночника
Но так как подобный признак может указывать и на другие заболевания (рак спинного мозга, сахарный диабет, ревматоидный артрит, перелом позвоночника), для подтверждения предварительного диагноза требуется полноценное обследование.
Виды остеофитов ↑
Существует несколько видов остеофитов:
- посттравматические;
- дегенеративно-дистрофические;
- массивные;
- периостальные;
- остеофиты, возникшие в результате системного изменения скелета;
- неврогенного происхождения.
Посттравматические остеофиты являются следствием различных повреждений структур кости.
Появление таких наростов возможно при сохранении самой кости с надрывом надкостницы, которая со временем твердеет, превращаясь в остеофит.
Наиболее часто этот вид наростов появляется при вывихах локтевых и коленных суставов, сопровождающихся отрывом связок и разрывом сумки. В позвоночнике посттравматические остеофиты встречаются редко.

Дегенеративно-дистрофический костный нарост проявляется при таком заболевании как деформирующий артроз.
При этом происходит незначительное ограничение подвижности сустава, без деградации костей.
Исключением являются случаи деформирующего спондилеза, в результате которых поверхности сустава сращиваются и его подвижность теряется полностью.
Такие наросты подразделяются на:
- остеофиты общего характера — возникают при сенильных артрозах;
- местного характера — являются результатом перегрузки локального сустава. При этом эластичность хряща теряется и на кости образуются наросты в форме клюва, которые охватывают сустав, ограничивая его движения. В редких случаях теряется подвижность отдельных участков позвонка.

Массивные, или так называемые краевые, остеофиты развиваются при:
- злокачественных опухолях костей;
- метастазах рака молочной или предстательной желез.
На рентгеновском снимке они просматриваются в виде шпоры или козырька, что является одним из важных признаков во время диагностики заболевания.
Из-за нарушения процесса роста хряща остеофиты могут появляться и при доброкачественных опухолях.
После воспалительных процессах может наблюдаться рост периостальных остеофитов, которые образуются из полезных компонентов надкостницы.
В результате эндокринных нарушений и из-за системных изменений, происходящих по этой причине в скелете, также могут появиться остеофиты.
Гипертрофирование костного рельефа приводит к образованию наростов на:
- седалищном бугре;
- ногтевых фалангах;
- вертелах бедра и т. д.
Появление остеофитов могут спровоцировать и нарушения психологического характера — например, образование наростов при беспорядочном костеобразовании может наблюдаться при нервном срыве.

Также остеофиты классифицируются по месту их локализации:
- передние — появляются на передних участках тел позвонка. Образуются в основном в грудном отделе и редко причиняют боль;
- задние — «произрастают» на задних поверхностях позвоночника. В отличие от передних их образование сопровождается сильным болевым синдромом, так как происходит механическое давление на нервные стволы межпозвоночных отверстий;
- переднебоковые костные наросты имеют горизонтальное направление и необычную форму в виде клюва птицы. Иногда встречаются так называемые целующиеся остеофориты, у которых концы заострены и приближаются друг к другу. Образуются на участках с самым большим давлением, где наблюдается изменение межпозвоночных дисков;
- заднебоковые возникают в основном в шейном отделе позвонка и являются причиной компрессии спинного мозга.
 Чувствуете боль в поясничной области? Узнайте возможные причины боли в пояснице из нашей статьи.
Чувствуете боль в поясничной области? Узнайте возможные причины боли в пояснице из нашей статьи.
Как лечить пояснично-крестцовый радикулит? Ответ здесь.
Методы диагностики ↑
При обращении пациента за помощью специалист проводит неврологическое обследование, во время которого он сможет выявить признаки компрессии спинного мозга и корешков.
На основе истории заболевания, жалоб больного и результата осмотра, врач назначает дальнейшее обследование.
В тех случаях когда остеофиты имеют большие размеры, их обнаружение возможно путем простой пальпации.
При этом специалист сможет свободно нащупать возвышенности в виде шипов и бугорков на определенном участке позвоночника.

Для подтверждения диагноза и на более ранних стадиях заболевания, когда прощупать наросты еще не удается, применяют следующие методы диагностики:
- рентгенография;
- магнитно-резонансная томография;
- компьютерная томография.
Рентгенография — это метод исследования, в основе которого лежит применение рентгеновских лучей.
Он абсолютно безболезненный и помогает выявить наличие костных образований. По результатам рентгенографии определяют степень развития патологии и форму наростов, по которым и ставиться окончательный диагноз.
На снимке остеофиты представляют собой костные образования различного размера и характера, локализующие по краям позвонков.
Более подробную характеристику изменения костных и мягкотканных структур позвоночника позволяет получить магнитно-резонансная и компьютерная томография.

Магнитно-резонансная томография — это безопасный и безболезненный способ исследования внутреннего строения тела.
В основу этого метода положено использование радиомагнитных волн.
Компьютерная томография так же как и рентгенография применяет рентгеновские лучи, но все полученные результаты обрабатываются компьютером.
Благодаря этим процедурам можно:
- увидеть компрессию спинного мозга и корешков;
- определить, стоит ли пробовать консервативное лечение или лучше сразу прибегнуть к хирургическому вмешательству.
Лечение остеофитов позвоночника ↑
Медикаментозное лечение
В начальной стадии заболевания и при его легкой форме вполне хватает медикаментозного лечения в виде приема противовоспалительных препаратов, которые назначают с целью снятия отека и воспаления.
К ним относят:
- Ибупрофен;
- Вольтарен;
- Аспирин;
- Напроксен;
- Найз.

Для снятия напряжения с мышц применяют:
- витамины группы В;
- никотиновую кислоту;
- препараты, содержащие фосфор, кальций и магний.
Для избавления от боли и подавления воспалительного процесса назначается разнообразные растворы, мази и гели, которыми необходимо смазывать пораженное место.
Отвлекающий и согревающим действием обладают такие мази как:
- Капсикам;
- Финалгон;
- Випросал.

