Панникулит поражающий шейный отдел и позвоночник описание

Панникулит — что это такое? (см. фото внизу)
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
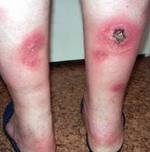
Панникулит Бебера-Крисчена
Панникулит: причины развития
В большинстве случаев панникулит Бебера-Крисчена приходится на идиопатическую (спонтанную) форму заболевания. Чаще встречается среди женского населения в возрасте от 25-40 лет. Остальная часть заболевших, примерно 35% — это так называемые случаи вторичного панникулита, формирующегося на фоне системных и кожных заболеваний, провоцирующих факторов внешней среды (холод, УФ-излучение, прием медикаментов) и различных иммунологических нарушений.
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.

К вторичному панникулиту относят следующие разновидности:
- иммунологический – возникает на фоне системных васкулитов. У детей ожжет быть вариантом течения узловой эритемы;
- мезентериальный панникулит – редкое патологическое заболевание, поражающее жировую ткань брыжейки кишечника, сальника, пред-и забрюшинной клетчатки;
- волчаночный – сопровождает системную красную волчанку и характеризуется проявлением симптомов панникулита с типичными кожными симптомами волчанки;
- ферментативный – связан с воздействием панкреатических ферментов;
- пролиферативно-клеточный – возникает при лейкемии, лимфоме, гистиоцитозе;
- холодовой – локальная форма панникулита, формирующаяся в ответ на сильное холодовое воздействие;
- стероидный – возникает у детей в течение одной-двух недель после отмены глюкокортикоидной терапии, происходит самостоятельно;
- Панникулит, развивающийся при подагре и почечной недостаточности в связи с отложением в подкожной жировой клетчатке кальцификатов мочевой кислоты;
- Панникулит, связанный с дефицитом L1-антитрипсина – наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом и нефритом.
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
- Узловой вариант заболевания;
- Инфильтративный вариант;
- Бляшечный вариант.
Панникулит: симптомы
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
- Острым;
- Подострым;
- Рецидивирующим.
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
- ОАК;
- ОАМ;
- Биохимический анализ крови;
- Печеночные пробы;
- Исследование панкреатических ферментов;
- пробу Реберга.
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
- УВЧ;
- Магнитотерапия;
- Озокерит;
- Ультразвук;
- Лазеротерапия.
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Ревматология. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг..
- Багирова, Г. Г. Избранные лекции по ревматологии / Г.Г. Багирова. — М.: Медицина, 2011. — 256 c.
- Сигидин, Я. А. Биологическая терапия в ревматологии / Я.А. Сигидин, Г.В. Лукина. — М.: Практическая медицина, 2015. — 304 c.
Наши специалисты

Заместитель генерального директора по медицинской части, терапевт, гастроэнтеролог, к.м.н.

Врач-ревматолог, к.м.н.

Врач-ревматолог
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Содержание:
 Панникулит – воспалительное заболевание подкожно-жировой клетчатки с дальнейшим её разрушением и перерождением в соединительную ткань. Поражать может шейный отдел спины и позвоночник. Симптомы будут зависеть от того, первичный или вторичный вариант будет выявлен у пациента.
Панникулит – воспалительное заболевание подкожно-жировой клетчатки с дальнейшим её разрушением и перерождением в соединительную ткань. Поражать может шейный отдел спины и позвоночник. Симптомы будут зависеть от того, первичный или вторичный вариант будет выявлен у пациента.
Причины
В половине всех случаев патология развивается по непонятным причинам и называется идиопатической. Чаще всего диагностируется у женщин в возрасте 20 – 50 лет.
Среди точно выясненных причин можно отметить:
- Экзему.
- Опоясывающий лишай.
- Бактериальные инфекции.
- Вирусные инфекции.
- Отёки кожи.
- Нарушение целостности кожи.
- Сахарный диабет.
- ВИЧ и СПИД.
- Длительный приём кортикостероидов.
- Переохлаждение.
- Повышенную массу тела.
Следует помнить, что панникулит области спины, а в частности шейного отдела – хроническое заболевание, которое склонно к постоянным рецидивам.
Классификация
Панникулит, поражающий шейный отдел и позвоночник, бывает первичным, вторичным, идиопатическим, который ещё называется панникулитом Вебера-Крисчена. Первичный вариант развивается без каких – либо предпосылок. Вторичный обязательно протекает на фоне уже имеющейся болезни.
Он может быть на фоне системного васкулита, волчанки, лимфомы, подагры, почечной недостаточности, и других болезней внутренних органов.
По характеру течения панникулит бывает острым, подострым и хроническим.
Симптомы
Основное проявление болезни – новообразования узловой формы. Они проникают на разную глубину в области жировой клетчатки. Причём такие образования бывают не только на спине, но довольно редко, но и на груди, лице, на руках и ногах.
После того, как узлы полностью рассосутся, в подкожной клетчатке начинаешься процесс атрофии. Это выглядит как появление западения зон на коже.
Размеры узлов бывают самыми разными – от 3 мм до 5 см. Они расположены очагами. Отмечается покраснение кожи над местом воспаления, что может считаться ещё одним симптомом заболевания. Всё это характерно для узловой форме.
Второй вариант – бляшечный. При этом отдельные узлы срастаются между собой, и выглядят как большой конгломерат. Кожа становится красной, бордовой, или синюшной. Конгломерат разрастается на всю область поражения, например, шейный отдел. В месте воспаления выраженная болезненность и отёчность.
Для инфильтративной формы характерно появление язв самого разного размера, которые появляются после расплавления узлов.
Среди других симптомов следует отметить головную боль, повышенную температуру тела, боль в мышцах и суставах, слабость и недомогание. Но иногда панникулит области шеи и спины может протекать абсолютно без каких-либо выраженных признаков.
Диагностика
При появлении каких-либо проявлений болезни надо посетить дерматолога. Но так как симптомы могут появиться по самым разным причинам, в диагностике могут принимать участие и другие врачи – ревматолог, нефролог, гастроэнтеролог.
В первую очередь следует ознакомиться с историей болезни, провести внешний осмотр и опросить пациента. Далее пациенту следует сдать анализ крови, анализ мочи, печёночные пробы, посев крови на стерильность, посев отделяемого из ран на выявление микроба, который вызвал воспаление.
После пациент проходит УЗИ, КТ или МРТ позвоночника, а также биопсию образованных узлов. Также требуется обязательно провести дифференциальный диагноз с такими заболеваниями, как липома, липодистрофия, узловая эритема.
Лечение
 Лечение панникулита шейного отдела и позвоночника должно быть комплексным и зависеть от варианта течения заболевания.
Лечение панникулита шейного отдела и позвоночника должно быть комплексным и зависеть от варианта течения заболевания.
Если выявлен узловой вариант, тогда идеальным вариантом следует считать приём глюкокортикостероидов, витаминов, антиоксидантов. Хороший эффект можно получить при использовании фонофореза, УВЧ, магнитотерапии, озокерита и ультразвука.
При других типах болезни основное лечение проводится при помощи глюкокортикостероидов, цитостатиков и гепатопротекторов. Также большое значение имеет диагностика и ликвидация основного заболевание, которое стало причиной панникулита.
Хирургическое лечение при этом заболевании не проводится.
Профилактика
Чтобы избежать развития патологии, рекомендуется отказаться от вредных привычек, начать правильно питаться, принимать все лекарства только по рекомендации и назначению врача, стараться не допускать переохлаждения и следить за весом. Заниматься укреплением иммунитета и своевременно лечить воспалительные болезни.
Источник
Панникулит – это патология, имеющая воспалительный характер и поражающая подкожно-жировую клетчатку, что чревато её разрушением и возникновением вместо неё патологической ткани, т. е. соединительной. Болезнь бывает первичной и вторичной, а в половине ситуаций отмечается её спонтанное начало, которому не предшествуют какие-либо патологические процессы. Помимо этого, выделяется ряд предрасполагающих источников.
Онлайн консультация по заболеванию «Панникулит».
Задайте бесплатно вопрос специалистам: Дерматолог.
Клиническая картина будет несколько отличаться в зависимости от разновидности патологии, однако общим проявлением считается формирование узловых новообразований в подкожной жировой клетчатке, причём локализоваться они могут на разной глубине.
Чтобы поставить правильный диагноз, необходим целый комплекс диагностических мероприятий, начиная от изучения истории болезни пациента и закачивая биопсией новообразования.
Лечение выполняется только при помощи консервативных методик, но будет диктоваться формой болезни.
Практически половина случаев возникновения подобного заболевания носит идиопатический характер – это означает, что поражение подкожной клетчатки развивается спонтанно, без каких-либо патологических предпосылок. При этом основную группу риска составляют представительницы женского пола в возрастной категории от 20 до 50 лет.
Вторая половина получила название вторичный панникулит, поскольку развивается на фоне:
- экземы, опоясывающего лишая или иных патологий, негативно влияющих на кожный покров;
- проникновения болезнетворных бактерий, вирусов, паразитов или простейших, а также глистной инвазии;
- наличия у человека хронических отёков верхних и нижних конечностей – отёкший кожный покров склонен к растрескиванию, что влияет на уязвимость близлежащих тканей к инфекционным процессам;
- перенесённой ранее аналогичной патологии – это означает, что недуг склонен к рецидивам;
- любых факторов, ведущих к нарушению целостности кожного покрова;
- острого протекания или несвоевременного лечения гастроэнтерологических недугов. Это обуславливает то, что узловые новообразования могут формироваться на жировой клетчатке печени и поджелудочной железы. Реже страдают почки и сальник.
Среди предрасполагающих факторов, которые в значительной степени повышают риск формирования такой болезни, стоит выделить:
- любые состояния, приводящие к снижению сопротивляемости иммунной системы;
- протекание сахарного диабета или лейкемии;
- наличие ВИЧ-инфекции или СПИДа;
- пристрастие к вредным привычкам, в частности к внутривенному введению наркотических веществ;
- бесконтрольный приём медикаментов, например, кортикостероидов;
- длительное переохлаждение организма;
- наличие лишней массы тела.
Несмотря на то что клиницистам из области дерматологии известны причины и предрасполагающие факторы, механизм возникновения подобного заболевания остаётся до конца не изученным. Наиболее распространённой считается теория о том, что основу воспаления жировой клетчатки составляет неправильный процесс окисления жиров.
По своей природе формирования, патология делится на:
- первичный панникулит;
- вторичный панникулит;
- идиопатический — также носит название панникулит Вебера-Крисчена.
Вторичный вариант возникновения болезни имеет собственную классификацию, отчего панникулит может быть:
- иммунологическим – очень часто развивается при протекании системного васкулита, а у детей может быть частью клинической картины такого недуга, как узловатая эритема;
- волчаночным – исходя из названия, становится понятно, что возникает из-за глубокой формы красной системной волчанки;
- ферментативным – образование связано с влиянием ферментов поджелудочной железы, концентрация которых в крови возрастает при воспалительном поражении этого органа;
- полиферативно-клеточным – пусковым фактором может служить лейкемия, лимфома или гистиоцитоз;
- холодовым – является следствием сильного переохлаждения. Отличительной чертой является то, что плотные узлы самостоятельно проходят на протяжении двух или трёх недель;
- стероидным – очень часто формируется у детей через несколько недель, после окончания терапии при помощи кортикостероидов. Для такого типа характерно самопроизвольное излечение, которое не требует проведения специфической терапии;
- искусственным – источником служит введение наркотических или некоторых лекарственных веществ;
- кристаллическим – пусковым механизмом выступает подагра или почечная недостаточность;
- связанным с дефицитом альфа-антитрипсина – это наследственная патология, при которой происходит развитие васкулитов, геморрагий, панкреатита, гепатита и нефрита.
Отдельно стоит выделить мезентериальный панникулит – самая редкая форма болезни. Она отличается тем, что представляет собой хронический неспецифический воспалительный процесс, локализующийся в брыжейке тонкой кишки, в сальнике и забрюшинной клетчатке. Причины его формирования неизвестны, но установлено, что зачастую поражает детей и представителей сильной половины человечества.
В зависимости от формы образований, появляющихся во время такого течения, различают:
- узловой панникулит;
- инфильтративный панникулит;
- бляшечный панникулит.
По характеру протекания панникулит бывает:
- острым;
- подострым;
- хроническим.
Главным клиническим признаком панникулита, выступают узловые новообразования, которые могут локализоваться на разной глубине подкожной жировой клетчатки. Наиболее часто они появляются:
- в верхних и нижних конечностях;
- в брюшной полости;
- в грудине;
- на лице.
К наиболее редким очагам поражения стоит отнести кишечник и шейный отдел позвоночника. После рассасывания узлов в жировой клетчатке могут присутствовать очаги атрофии, внешне имеющие вид округлых зон западения кожного покрова.
Узловая форма протекания патологии представлена:
- возникновением узлов, которые по объёмам могут варьироваться от 3 миллиметров до 5 сантиметров;
- очаговым расположением узлов;
- покраснением кожного покрова, расположенного над образованиями.
Бляшечный вариант болезни сопровождают такие признаки:
- сращивание отдельных узлов в большие конгломераты;
- кожа может приобретать розовый, бордовый или бордово-синюшный оттенок;
- распространение конгломератов на всю площадь таких зон клетчатки, как голень или плечо, бедро или шейный отдел позвоночника;
- ярко выраженная болезненность и отёчность поражённого сегмента.
Инфильтративная форма недуга имеет такую симптоматику:
- расплавление узлов;
- кожа красного или бордового цвета;
- появление изъязвлений в области вскрывшегося узлового образования.

Симптомы панникулита
Смешанный характер протекания панникулита развивается достаточно редко и выражается в переходе узловой формы в бляшечную, а после — в инфильтративную.
Спонтанная разновидность недуга может иметь такие признаки:
- головные боли;
- незначительное повышение температуры;
- болезненность мышц и суставов;
- общая слабость и недомогание;
- тошнота и рвота – появляются признаки при поражении брюшной полости.
Мезентериальный панникулит выражается в:
- болезненности в области эпигастрия;
- субфебрильной температуре;
- нарушении функционирования кишечника;
- снижении массы тела;
- хорошо пальпируемом образовании в области брюшины.
В то же время стоит отметить, что такой вариант болезни может протекать совершенно бессимптомно.
Вторичный панникулит может дополняться симптоматикой базового недуга.
В случаях появления одного или нескольких из вышеуказанных симптомов стоит обратиться за помощью к дерматологу, однако в процессе диагностирования панникулита могут принимать участие:
- ревматолог;
- нефролог;
- гастроэнтеролог.
Прежде всего, клиницист должен:
- ознакомиться с историей болезни – для установления первичной или вторичной природы недуга;
- проанализировать жизненный анамнез пациента – для выявления фактора, который мог повлиять на возникновение идиопатического типа болезни или мезентериального панникулита;
- провести тщательный физикальный осмотр – направленный на изучение состояния кожного покрова, пальпацию передней стенки брюшной полости и измерение температуры;
- детально опросить пациента – на предмет степени выраженности признаков клинической картины.
Лабораторная диагностика предполагает осуществление:
- биохимии крови и урины;
- печёночных проб;
- анализа крови на панкреатические ферменты;
- посева крови на стерильность;
- бактериального посева отделяемого из самостоятельно вскрывшегося узла.
Подтвердить диагноз можно при помощи таких инструментальных процедур:
- УЗИ брюшины, грудной клетки и почек;
- КТ и МРТ позвоночника и конечностей;
- биопсии узлового образования.

КТ позвоночника
Благодаря специфическим признакам панникулита на УЗИ удаётся провести дифференциальную диагностику, во время которой следует отличить такой недуг от:
- узловатой эритемы;
- липомы и олеогранулемы;
- инсулиновой липодистрофии;
- изменений, развивающихся при протекании туберкулёза, актиномикоза и сахарного диабета.
Схема нейтрализации болезни будет отличаться в зависимости от варианта её течения, но в любом случае необходим комплексный подход.
Устранить узловой панникулит удаётся при помощи:
- нестероидных противовоспалительных лекарств;
- антиоксидантов;
- витаминных комплексов;
- обкалывания новообразований глюкокортикоидами;
- фонофореза и УВЧ;
- магнитотерапии и лазерной терапии;
- ультразвука и озокеритотерапии.
При протекании бляшечного или инфильтративного типа заболевания, используют:
- глюкокортикостероиды;
- цитостатики;
- гепатопротекторы.
Для лечения панникулита, имеющего вторичную природу достаточно ликвидации базовой болезни.
Хирургическое вмешательство при таком заболевании, в частности при мезентериальном панникулите, проводить нецелесообразно.
Чтобы избежать развития панникулита не существует специальных профилактических мероприятий, людям лишь необходимо:
- отказаться от вредных привычек;
- правильно питаться;
- принимать лекарства строго по рекомендации лечащего врача;
- не допускать переохлаждений;
- удерживать в норме массу тела;
- заниматься укреплением иммунитета;
- на ранних стадиях развития лечить недуги, которые могут привести к формированию панникулита.
Помимо этого, не стоит забывать про регулярные профилактические осмотры в медицинском учреждении. Прогноз зависит от характера протекания болезни, локализации и количества узлов. Тем не менее зачастую наблюдается благоприятный исход.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
Источник
