Передние доступы к шейному отделу позвоночника

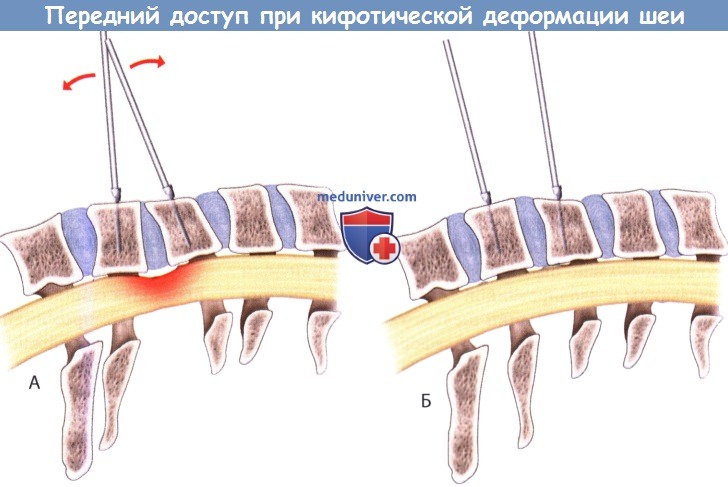
Техника операции через передний доступ при кифотической деформации шейного отдела позвоночникаПередний доступ при вмешательствах на шейном отделе позвоночника широко используется с того самого времени, как он был предложен в 1950-х годах Смитом и Робинсоном. Прогресс в технологиях стабилизации позвоночника позволил выполнять вмешательства при самой сложной патологии позвоночника, используя при этом максимально ограниченные доступы. Первичным показаниям к изолированной вентральной коррекции кифотической деформации шейного отдела позвоночника является фиксированная деформации в условиях отсутствия анкилозирования дугоотростчатых суставов. Передний доступ предоставляет хирургу целый ряд преимуществ: непосредственный доступ к вентральной поверхности спинного мозга с возможностью его декомпрессии, возможность прямого вентрального релиза анкилозированных сегментов (если, конечно, дутоотростчатые суставы сохраняют свою мобильность). Передний доступ дает возможность выполнить коррекцию деформации с одновременной реконструкцией несущей нагрузку передней колонны позвоночного столба. Использование переднего доступа характеризуется меньшим числом осложнений и более низким уровнем летальности по сравнению с комбинированным использованием переднего и заднего доступа. При постляминэктомической кифотической деформации передний доступ позволяет избежать сопряженного с известными рисками заднего вмешательства. Основными недостатками переднего доступа являются меньшие коррекционные возможности по сравнению с использованием комбинированных доступов, потеря коррекции, осложнения, связанные с использованием трансплантатов и особенностями используемых доступов. Таким образом, передний доступ следует использовать в тех случаях, когда дутоотростчатые суставы сохраняют свою мобильность. а) Техника вмешательства. Пациента укладывают в положение на спине не рентгенпрозрачный операционный стол, позволяющий осуществлять рентгенологический контроль вмешательства на всех необходимых сегментах позвоночника. Во избежание переразгибания шейного отдела позвоночника до того момента, как будет выполнена декомпрессия, интубацию трахеи выполнят под контролем фибробронхоскопа. Мы в настоящее время выполняем все наши вмешательства под контролем нейромониторинга. Под плечи пациента подкладывают валик, а под голову—валик, свернутый в виде бублика, и несколько простыней. Это позволяет нам после выполнения декомпрессии добиваться разной степени разгибания шейного отдела позвоночника. Доступ к шейному отделу позвоночника выполняется стандартными методами с использованием косого разреза вдоль переднего края кивательной мышцы или поперечного разреза. Декомпрессия достигается за счет дискэктомии, корпорэктомии или сочетания того и другого в зависимости от данных предоперационного обследования. Перед тем как приступить к, собственно, коррекции деформации, необходимо добиться адекватного релиза унковертебральных суставов и убедиться в мобильности дугоотростчатых суставов. При вмешательствах на нескольких уровнях промежуточные тела позвонков необходимо оставлять, поскольку они будут использоваться в качестве дополнительных точек фиксации при последующей реконструкции. Согласно Steinmetz et al., промежуточное тело позвонка — это тело позвонка, позади которого на Т2-взвешенных сагиттальных МР-томограммах имеется прослойка спинномозговой жидкости, что означает отсутствие компрессии спинного мозга на этом уровне. Тело этого позвонка можно оставить интактным и использовать в качестве точки дополнительной фиксации. По завершении декомпрессии и переднего релиза позвоночника можно приступить, собственно, к коррекции кифотической деформации. Ранее подложенные под голову простыни и валик удаляются, увеличивая лордотиче-ский изгиб. В тела позвонков вводятся дистракционные стержни: устанавливать из следует так, чтобы одновременно с дистракцией они обеспечивали восстановление лордотического изгиба позвоночника. При отсутствии компрессии спинного мозга или его корешков фрагментами межпозвонкового диска заднюю продольную связку (ЗПС) можно оставить интактной. Интактная ЗПС способствует восстановлению нормального лордоза шейного отдела позвоночника при удлинении передней его колонны относительно задней. Для сохранения достигнутого лордотического изгиба используют соответствующим образом подготовленные костные трансплантаты. При дискэктомии трансплантату следует придать трапециевидную форму, так чтобы передний край его был выше заднего. Вентральная пластина обычно фиксируется к наиболее краниальному и наиболее каудальному позвонкам, формирующим кифотическую деформацию. При наличии промежуточного тела позвонка затем фиксируют к пластине и его, воссоздавая нормальный лордотический изгиб шейного отдела позвоночника. Steinmetz et al. рекомендовали у пациентов старшей возрастной группы использовать динамические пластины. Преимуществом такой динамической стабилизации является то, что она позволяет устранить деформацию в сагиттальной плоскости при минимальной возможности миграции в аксиальной плоскости. Тем самым уменьшается нагрузка на саму конструкцию и снижается вероятность развития осложнений, связанных с костными трансплантатами или используемыми конструкциями. Операционная рана обильно промывается и ушивается с оставлением дренажа, который выводится непосредственно через операционный разрез. Перед транспортировкой пациента в послеоперационную палату шейный отдел позвоночника фиксируется головодержателем. В зависимости от продолжительности вмешательства и числа оперированных уровней экстубировать пациента можно на следующий день после операции. Фиксацию головодержателем обычно продолжают на протяжении 6-8 недель, конкретные сроки зависят от появления рентгенологических признаков консолидации позвонков. Через три месяца после операции для оценки патологической подвижности позвонков выполняют рентгенографию шейного отдела позвоночника в прямой и боковой проекциях и в положении сгибания и разгибания.
б) Результаты операции через передний доступ при кифотической деформации шейного отдела позвоночника. Современные литературные данные, касающиеся изолированного использования переднего доступа при коррекции кифотической деформации шейного отдела позвоночника, практически полностью состоят из ретроспективных обзоров с относительно небольшой выборкой пациентов. Кроме того, в последние несколько десятилетий наблюдался значительный прогресс технологий стабилизации позвоночника, что послужило причиной того, что варианты лечения, о которых говорится во всех этих исследованиях, значительно отличаются друг от друга. Zdeblick et al. опубликовали свои результаты лечения 14 пациентов, у которых использовалась пластика с использованием трансплантатов из малоберцовой или подвздошной костей с периодом послеоперационного наблюдения 27,9 месяцев. Реконструкция заключалась в установке используемого трансплантата в пазы глубиной 5 мм в центральной части замыкательных пластинок тел краниального и каудального позвонков. После операции авторы использовали наружную фиксации головодержателем или гало-аппаратом. Величина кифоза до операции в среднем составила 45°, после операции— 13°, при последнем послеоперационном контрольном осмотре — 17° (потеря коррекции 4°). Средние показатели по шкале Nurick увеличились с 3,6 до 1,3, у 9 из 14 пациентов отмечен полный регресс имевшей место до операции неврологической симптоматики. У всех пациентов после операции на рентгенограммах в боковой проекции в положении сгибания и разгибания отмечено формирование костного блока. Herman и Sonntag опубликовали собственные результаты лечения 20 пациентов с постляминэктомическим кифозом шейного отдела позвоночника, которым выполнялась передняя декомпрессия, костная пластика и вентральный спондилосинтез пластиной. Средняя величина кифотической деформации составила 38°, после операции— 16°. Полный регресс имевшей место до операции симптоматики отмечен у 10% пациентов, уменьшение выраженности болевого синдрома и положительная неврологическая динамика — у 55% пациентов. Уменьшение болевого синдрома без изменения неврологического статуса — у 30% пациентов. У одного пациента (5%) в отдаленном периоде отмечено усугубление неврологической симптоматики. Steinmetz et al. у всех своих пациентов с кифотической деформацией шейного отдела позвоночника, за исключением двух пациентов молодого возраста, выполняли переднюю декомпрессию, реконструкцию передней колонны и спондилосинтез динамической пластиной. Средняя величина деформации до операции составила 13°, а средний объем коррекции, согласно данным автором, составил 20°. Величина достигнутого после операции лордоза шейного отдела позвоночника составила в среднем 6°. В ходе последующего наблюдения за пациентами средняя потеря коррекции составила лишь 2,2°. Положительная клиническая динамика отмечена у всех оперированных пациентов, при этом у троих наблюдался полный регресс имевшей место до операции клиники. У всех 10 оперированных пациентов сформировался хороший костный блок. Ferch et al. опубликовали результаты лечения 26 из 28 пациентов, оперированных по поводу кифотической деформации шейного отдела позвоночника, с минимальным периодом послеоперационного наблюдения 18 месяцев (двое пациентов скончались до контрольного срока в 18 месяцев). Всем пациентам выполнялась передняя декомпрессия, реконструкция передней колонны с использованием опорных трансплантатов и статический вентральный спондилосинтез пластинами. Величина локального кифоза до операции составила 12°, после операции удалось добиться восстановления лордотического изгиба величиной 2°. Положительная динамика в отношении клиники миелопатии, которая оценивалась с использованием Шкалы миелопатии Японской ассоциации ортопедов (Japanese Orthopaedic Association Myelopathy Scale), наблюдалась у 41% пациентов. Отсутствие положительной динамики отмечено у 56% пациентов, и у одного пациента (4%) зафиксировано усугубление неврологической симптоматики. Авторы отметили, что у этого единственного пациента ими была предпринята попытка добиться коррекции, объем которой превышал 20°. Индексы болевого синдрома до и после операции в значительной мере не отличались друг от друга. Park et al. у пациентов с постляминэктомическим кифозом шейного отдела позвоночника удалось добиться средней коррекции деформации 20,9° и восстановления лордотического изгиба величиной 14,0°; в последующем эта величина уменьшилась в среднем до 9,6°. Вмешательства заключались в выполнении передней декомпрессии, реконструкции передней колонны и стабилизации вентральными статическими пластинами. Средний угол коррекции составил 30,5°. Положительная динамика индексов по шкале недееспособности для шейного отдела позвоночника, визуально-аналоговой шкале и шкале Nurick, составила, соответственно, с 27,09 до 10,48, с 6,22 до 2,3 и с 2,52 до 1,04. в) Осложнения. Согласно данным Zdeblick et al., у троих из 14 их пациентов отмечена миграция трансплантата. У двух пациентов это осложнение потребовало ревизионного вмешательства (2 из 14, или 14,3%). Уровень летальности составил также 14,3%, однако эти две смерти не были связаны с проведенным хирургическим вмешательством. Riew et al. в своей работе отдельно остановились на осложнениях ближайшего послеоперационного периода, отмеченных у пациентов с постляминэктомическим кифозом, которым выполнялась передняя корпорэктомия. В этой публикации у 50% из 18 пациентов отмечены осложнения, связанные с костной пластикой,— миграция трансплантатов, коллапс, нарушение формирования костного блока и прогрессирование кифотической деформации. В качестве одной из целей своей работы авторы поставили задачу подчеркнуть то, что послеоперационная иммобилизация гало-аппаратом не позволяет предотвратить осложнения, связанные с проведенной костной пластикой. При этом мы должны отметить, что ни одному из 18 пациентов в данном исследовании не выполнялась вентральная стабилизация позвоночника пластинами. Herman и Sonntag у своих пациентов выявили такие осложнения, как парез голосовых связок (15%), пневмония (10%), тромбоз глубоких вен (5%), необходимость реинтубации в ближайшем послеоперационном периоде (5%), инфекция в зоне забора костного трансплантата (5%) и миграция винтов (5%), в последнем случае эффективным оказалось ревизионное вмешательство с перепроведением винтов и последующей иммобилизацией в гало-аппарате на протяжении двух месяцев. Steinmetz et al. описали одно транзиторное осложнение в виде ощущения «комка в горле», которое полностью разрешилось через шесть месяцев после операции. У двух пациентов в отдаленном послеоперационном периоде все еще сохранялась охриплость голоса. Осложнений, связанных с выполненной костной пластикой, авторы не зафиксировали. Ferch et al. у своих пациентов в двух случаях отметили летальный исход (7%), еще в двух случаях — длительно сохранявшуюся дисфагию (7%), одно инфекционное осложнение (4%), в одном случае — дестабилизацию конструкций (4%) и в одном — сохраняющуюся клинику компрессии нервных образований (4%). В исследовании Park et al. уровень осложнений составил 30,4% у 26% оперированных пациентов. 14,3% осложнений составили осложнения, связанные с костной пластикой,— миграция конструкций, миграция трансплантата и нарушение консолидации. Другими осложнениями были затруднение глотания, инфекция послеоперационной раны, повреждение дурального мешка и пневмония. Использование вентральных пластин позволило в целом уменьшить число осложнений, связанных с миграцией костных трансплантатов, однако как было показано в некоторых исследованиях, и пластины не лишены недостатков,— в частности, они также могут дестабилизироваться и мигрировать. г) Методика, предпочитаемая авторами. Авторы в настоящее время отдают предпочтение изолированной вентральной коррекции при фиксированной кифотической деформации шейного отдела позвоночника в условиях отсутствия у пациента признаков анкилоза межпозвонковых дугоотростчатых суставов. Предоперационное обследование пациентов включает рентгенограммы шейного отдела позвоночника в прямой и боковой проекциях, в положении сгибания и разгибания, КТ и МРТ. Отдельное внимание в ходе диагностики необходимо обратить на уровни, где необходима декомпрессия, и возможное наличие промежуточных тел позвонков, которые можно использовать для фиксации. Реконструкция передней опорной колонны осуществляется нами с использованием опорного костного трансплантата из гребня подвздошной кости или из малоберцовой кости (если корпорэктомия выполняется более, чем на двух уровнях), в качестве фиксатора мы используем динамическую шейную пластину. После операции в течение 6-8 недель мы рекомендуем иммобилизацию шейного отдела позвоночника головодержателем. — Также рекомендуем «Техника операции через комбинированный доступ при кифотической деформации шейного отдела позвоночника» Оглавление темы «Операция при кифотической деформации шейного отдела позвоночника.»:
|
Источник
Шейный отдел позвоночника.
Передний доступ к телам позвонков позволяет полностью удалить диск и тело (тела) позвонка, выполнить переднюю декомпрессию спинного мозга и передний спондилодез в 56 шейном отделе позвоночника. Показанием к операции являются невправленные застарелые вывихи позвонков и переломовывихи, компрессионные и оскольчатые переломы в шейном отделе (осложненные и неосложненные), разрывы дисков, нестабильность позвоночника после травмы либо дегенеративных процессов, воспалительные заболевания тела и дисков, опухоли тела, остеохондроз позвоночника с образованием остеофитов, грыж диска. Таким образом, передний доступ позволяет выполнить радикальные декомпрессивно-стабилизирующие операции на телах шейных позвонков. Операцию выполняют под эндотрахеальным наркозом в положении больного на спине, голова повернута в сторону, противоположную разрезу, под лопатки подкладывают валик высотой до 10 см. Из-за возможности повреждения возвратного нерва лучше пользоваться левосторонним доступом. Чаще используется доступ по Розанову.
Разрезом по переднему краю кивательнои мышцы рассекают кожу, подкожную клетчатку, поверхностую фасцию. Затем вскрывают переднюю стенку влагалища кивательнои мышцы, мышцу оттягивают кнаружи. Остро и тупо входят в пространство между сосудисто-нервным пучком и срединными образованиями шеи. После расслоения тонкого слоя клетчатки, пересечения лопаточно-подъязычной мышцы обнажают предпозвоночную фасцию и рассекают по оси — обнажается передняя поверхность тел позвонков. В свежих

случаях в поврежденном сегменте отмечаются кровоизлияние, расслоение передней продольной связки (реже разрыв), снижение высоты диска, его разрыв. Во всех сомнительных случаях необходим рентгенологический контроль с маркировкой дисков иглой. Выкраивают П-образный лоскут в области поврежденного сегмента, включающий диск и по х1 г тел выше- и нижележащего позвонков. С помощью специальных фрез, тонких долот удаляют поврежденный диск, замыкательные пластинки смежных позвонков до задней продольной связки, чтобы полностью устранить сдавление спинного мозга. Вывих устраняют с помощью тракции по оси с последующим переразгибанием. В образовавшийся дефект вводят аутотрансплантат, взятый из крыла подвздошной кости больного. Размер трансплантата должен быть на 3—4 мм больше размера дефекта между позвонками. Трансплантат фиксируют трансоссально лавсановыми швами к выше- и нижележащим позвонкам. Ушивают лоскут передней продольной связки. Рану послойно ушивают наглухо. Послеоперационная фиксация воротником Шанца, в последующем — ортопедическими корсетами или гипсовой повязкой (рис. 1.21). Наиболее распространены методики оперативного вмешательства при шейном остеохондрозе по Робинзону—Смиту, Кловарду, Бейли и Беджли, Юмашеву, Фурману (рис. 1.22).

Грудной и поясничный отделы позвоночника.
Из переднебокового доступа возможно осуществление стабилизирующих операций при неосложненных переломах позвонков. При смещении костных фрагментов в сторону позвоночного канала выполняют декомпрессивно-стабилизирующие операции.
Показания к переднему спондилодезу при неосложненных пере
ломах грудных и поясничных позвонков:
а) раздробленные, «взрывные» переломы тел позвонков;
б) вертикальные переломы тел позвонков;
в) компрессионные клиновидные переломы III степени тяжести;
г) оскольчатые переломы со смещением задневерхнего фрагмента;
д) застарелые переломы с выраженным болевым синдромом, не поддающиеся консервативному лечению;
е) увеличение кифотической деформации после консервативного лечения;
ж) нестабильность поврежденного сегмента позвоночника после консервативного лечения с болевым синдромом.
Переднее сдавление спинного мозга.
Наиболее распространенным методом при оперативном лечении осложненных нестабильных компрессионных переломов с развитием типичного переднего (давления спинного мозга (клином Урбана) является выполнение передней декомпрессии спинного мозга и переднего расклинивающего корпородеза ауто- или аллотрансплантатами.
Преимуществом передней декомпрессии спинного мозга является то, что доступ осуществляется через компремированное тело позвонка. Это позволяет исключить дополнительную травматизацию спинного мозга хирургическим инструментарием во время оперативного вмешательства. Одномоментное выполнение переднего расклинивающегося корпородеза приводит к восстановлению правильных анатомических взаимоотношений поврежденного сегмента позвоночника.
Основные переднебоковые доступы к телам грудных и поясничных позвонков. Доступ к телам первых двух грудных позвонков лучше осуществлять спереди, как и к нижнешейному отделу позвоночника. При необходимости декомпрессии спинного мозга на уровне Thi—Thin указанный доступ расширяют за счет продольного рассечения рукоятки грудины или вычленением ключицы. Отслаивают фасцию и максимально разводят края раны; сосудисто-нервный пучок отводят кнаружи. Увеличение операционного поля за счет рассечения грудины позволяет манипулировать на телах Thi—Thm. При отведении сосудов и разведении раны возможно повреждение верхнего купола плевры, который идет от грудино-ключичного сочленения косо вниз к средней линии соединения рукоятки с телом грудины.
Доступ к телам Thiv—Thvii. Для выделения переднебоковой поверхности IV—VII грудных позвонков используют правосторонний переднебоковой чресплевральный доступ по межреберью соответствующего поврежденного позвонка. Особенностью данного доступа является то, что с целью получения удобного для манипулирования на телах обзора поврежденного сегмента (ширина и глубина раны, угол операционного действия) следует резецировать ребро, расположенное выше поврежденного тела позвонка, остеотомировать нижележащее ребро, а также отсечь мышцы, прикрепляющиеся к углу лопатки (широчайшая мышца спины, частично большая и малая ромбовидные мышцы). Отведя угол лопатки к средней линии и кверху, максимально ранорасширителем разведя края раны, получают возможность выделить переднебоковые поверхности от I до VII позвонка. При повреждении двух и более тел позвонков, чтобы расширить операционный доступ, следует под надкостниц но остеотомировать у шейки нижерасположенное ребро. Для выделения переднебоковой поверхности тел рассекают плевру на уровне поврежденного сегмента, тупо отслаивают ее кнутри и кнаружи, выделяют и перевязывают (можно коагулировать) сегментарные сосуды.
Переднюю продольную связку Н-образно рассекают и отслаивают от тела позвонка. Следует помнить, что на переднебоковой поверхности тел расположена выступающая полуокружностью дуга непарной вены. Чтобы избежать ее повреждения, необходимо предварительно перевязать и пересечь межреберные вены в зоне повреждения тел позвонков, что позволяет отвести непарную вену к средней линии без непосредственной ее перевязки. При оскольчатых переломах со сдавлением вены осколками, частичном ее повреждении целесообразно перед манипуляцией на телах позвонков предварительно перевязывать вену выше и ниже повреждения. Доступы к телам средних и нижних грудных позвонков. Производят разрез по межреберью на один сегмент выше поврежденного позвонка. По линии кожного разреза рассекают поверхностную фасцию, широчайшую и нижнюю зубчатую мышцы спины. По средней линии разрез доходит до длинной мышцы спины. Рассекают межреберные мышцы (при необходимости можно резецировать ребро). При максимальном разведении краев раны становится доступной переднебоковая поверхность поврежденного позвонка и смежных с ним тел.
При переломах XII грудного позвонка и необходимости передней декомпрессии спинного мозга разрез проводят по десятому межреберью. Для увеличения операционного поля и доступа к телу XII грудного и I поясничного позвонков дополнительно пересекают внутригрудную фасцию и латеральные ножки диафрагмы — обнажается заднебоковая и переднебоковая поверхности нижних грудных и I поясничного позвонков.
Доступ к Thxii—La. При переломах тела I поясничного позвонка, необходимости передней декомпрессии спинного мозга важен доступ, обеспечивающий возможность манипуляций на переднебоковой поверхности как минимум XII грудного и первых двух поясничных позвонков. Это достигается использованием чресплеврально-чрездиафрагмального забрюшинного доступа к телам позвонков. Разрез

производят по ходу десятого межреберья справа и далее косо вниз до прямой мышцы живота. Рассекают кожу, клетчатку, поверхностную фасцию, волокна широчайшей мышцы спины и межреберные мышцы, затем мышцы живота (наружная косая, внутренняя косая, поперечная). Влажным тупфером отслаивают брюшину от боковой стенки живота, большой поясничной мышцы, затем от диафрагмы, отступя 4—5 см от XII ребра. Отслаивая брюшину и освобождая подвздошную область и часть диафрагмы, делают возможным отведение купола печени, надпочечника и почки, мочеточника вне полости операционного воздействия, исключается возможность их повреждения. Затем рассекают внутригрудную фасцию с париетальной плеврой по ходу межреберного промежутка от верхнего края XI ребра. Косо вниз рассекают диафрагму до латеральной ее ножки. Края диафрагмы берут на «держалки» и ранорасширителем максимально разводят края раны. На уровне нижнегрудных позвонков продольно рассекают медиастинальную плевру, расслаивают подвздошную мышцу, выделяют и перевязывают сегментарные сосуды. Н-образно рассекают переднюю продольную связку и поднадкостнично отделяют кнутри вместе с прилегающими тканями — становится доступной переднебоковая поверхность тел нижних грудных и верхних поясничных позвонков.
Переднебоковой доступ к телам LH—Si. При переломах тела II поясничного позвонка показан реберно-параректальный забрюшинный доступ по Соутвику—Робинзону (рис. 1.23).

Послойно рассекают мягкие ткани по ходу XII ребра, затем мышцы живота параллельно и отступя 2—3 см от крыла подвздошной кости. Резецируют ребро, отслаивают брюшину внутрь, освобождая подвздошную область вверх до диафрагмы и ее латеральной ножки. Разрез в верхнем отделе живота не следует проводить по наружному краю влагалища прямой мышцы живота, так как возможно повреждение брюшины из-за ее интимного спаяния с фасцией. На уровне верхних поясничных позвонков брюшная аорта располагается по передней поверхности тел позвонков несколько слева, вена занимает правую переднебоковую поверхность, но располагается несколько кпереди от тел. Поэтому отслойку передней продольной связки следует выполнять в стороны вместе с ножками диафрагмы и мышцами. Таким образом, исключается контакт с магистральными сосудами данной области и опасность их повреждений. При повреждении тел I и II поясничного позвонков предпочтение следует отдавать правостороннему доступу.
При повреждении тел нижних поясничных позвонков чаще всего используется левосторонний реберно-паховый доступ по Чаклину (рис. 1.24). Производят послойный разрез мягких тканей начиная от края реберной дуги и до проекции лонного сочленения. Отслаивают тупо брюшину от боковой и задней стенок живота, затем отводят кнутри — обнажается подвздошная область. В рану выступают подвздошно-поясничная мышца, которая покрывает боковую

поверхность тел позвонков, аорта, место бифуркации аорты и подвздошные артерия и вены. На уровне переднебоковой поверхности тел IV—V поясничных позвонков хорошо видна полая вена. Для обнажения переднебоковой поверхности тел следует выделить, перевязать и пересечь поясничные сосуды в зоне поврежденного сегмента. При необходимости манипуляций на V позвонке необходимо перевязать венозную ветвь на уровне I крестцового позвонка, так как при попытке смещения подвздошной вены может произойти разрыв ствола вены с последующим обильным, трудно останавливаемым кровотечением.
Этот доступ был предложен В. Д. Чаклиным в 1931 г. для радикальной операции на телах позвонков по поводу спондилолистеза (рис. 1.25). Обнажив переднюю поверхность позвонков, долотом иссекают клин из Lv и крестца, захватывая тонкую костную пластинку нижней поверхности тела Lv, полностью диск и верхнюю поверхность крестца. Полученный дефект заполняют трансплантатом, взятым из болыпеберцовой кости.
Учитывая особенности расположения сосудов на уровне Lrv—SH, И. М. Митбрейт предложил правосторонний доступ для переднего спондилодеза. Преимуществом этого доступа является то, что нижняя полая вена в поясничном отделе смещена вправо и соединение общих подвздошных вен происходит не на середине тела Liv, a правее, тем самым становится более свободный подход к области Lv—Sn. Крестцовые вены расположены либо посередине диска, либо левее (рис. 1.26). Подвздошные сплетения расположены также влево от средней линии. Все это облегчает подход к телам Lrv—SH. ЭТИМ же доступом можно пользоваться при опухолевом, воспалительном поражении Lrv—S».
Возможен и чрезбрюшинный доступ к телам Lv—Sn по Мюллеру. Недостатками этого доступа являются контакт с кишечником, частое развитие в послеоперационном периоде динамической непроходимости, возможное развитие воспалительных, спаечных процессов. Этот доступ не нашел среди отечественных ортопедов широкого признания.
В ряде случаев происходит перелом нижнегрудных и поясничных позвонков на различных уровнях. Чаще наблюдается перелом Thix— Thxi в сочетании с переломом Lm—Lv. Для одномоментной манипуляции на грудных и поясничных позвонках используется чресплеврально-чрездиафрагмальный внебрюшинный доступ. Разрез выполняют по межреберью соответственно перелому грудного позвонка (обычно десятое межреберье). На уровне верхнего края ребра разрез мягких тканей направляется вниз параллельно крылу подвздошной кости до лона. Обнажив переднебоковую поверхность тел позвонков, можно манипулировать на различных отделах позвоночника от Thviii до Liv.
Опубликовал Константин Моканов
Источник