Передний шейный доступ к позвоночнику

Шейный отдел позвоночника.
Передний доступ к телам позвонков позволяет полностью удалить диск и тело (тела) позвонка, выполнить переднюю декомпрессию спинного мозга и передний спондилодез в 56 шейном отделе позвоночника. Показанием к операции являются невправленные застарелые вывихи позвонков и переломовывихи, компрессионные и оскольчатые переломы в шейном отделе (осложненные и неосложненные), разрывы дисков, нестабильность позвоночника после травмы либо дегенеративных процессов, воспалительные заболевания тела и дисков, опухоли тела, остеохондроз позвоночника с образованием остеофитов, грыж диска. Таким образом, передний доступ позволяет выполнить радикальные декомпрессивно-стабилизирующие операции на телах шейных позвонков. Операцию выполняют под эндотрахеальным наркозом в положении больного на спине, голова повернута в сторону, противоположную разрезу, под лопатки подкладывают валик высотой до 10 см. Из-за возможности повреждения возвратного нерва лучше пользоваться левосторонним доступом. Чаще используется доступ по Розанову.
Разрезом по переднему краю кивательнои мышцы рассекают кожу, подкожную клетчатку, поверхностую фасцию. Затем вскрывают переднюю стенку влагалища кивательнои мышцы, мышцу оттягивают кнаружи. Остро и тупо входят в пространство между сосудисто-нервным пучком и срединными образованиями шеи. После расслоения тонкого слоя клетчатки, пересечения лопаточно-подъязычной мышцы обнажают предпозвоночную фасцию и рассекают по оси — обнажается передняя поверхность тел позвонков. В свежих

случаях в поврежденном сегменте отмечаются кровоизлияние, расслоение передней продольной связки (реже разрыв), снижение высоты диска, его разрыв. Во всех сомнительных случаях необходим рентгенологический контроль с маркировкой дисков иглой. Выкраивают П-образный лоскут в области поврежденного сегмента, включающий диск и по х1 г тел выше- и нижележащего позвонков. С помощью специальных фрез, тонких долот удаляют поврежденный диск, замыкательные пластинки смежных позвонков до задней продольной связки, чтобы полностью устранить сдавление спинного мозга. Вывих устраняют с помощью тракции по оси с последующим переразгибанием. В образовавшийся дефект вводят аутотрансплантат, взятый из крыла подвздошной кости больного. Размер трансплантата должен быть на 3—4 мм больше размера дефекта между позвонками. Трансплантат фиксируют трансоссально лавсановыми швами к выше- и нижележащим позвонкам. Ушивают лоскут передней продольной связки. Рану послойно ушивают наглухо. Послеоперационная фиксация воротником Шанца, в последующем — ортопедическими корсетами или гипсовой повязкой (рис. 1.21). Наиболее распространены методики оперативного вмешательства при шейном остеохондрозе по Робинзону—Смиту, Кловарду, Бейли и Беджли, Юмашеву, Фурману (рис. 1.22).

Грудной и поясничный отделы позвоночника.
Из переднебокового доступа возможно осуществление стабилизирующих операций при неосложненных переломах позвонков. При смещении костных фрагментов в сторону позвоночного канала выполняют декомпрессивно-стабилизирующие операции.
Показания к переднему спондилодезу при неосложненных пере
ломах грудных и поясничных позвонков:
а) раздробленные, «взрывные» переломы тел позвонков;
б) вертикальные переломы тел позвонков;
в) компрессионные клиновидные переломы III степени тяжести;
г) оскольчатые переломы со смещением задневерхнего фрагмента;
д) застарелые переломы с выраженным болевым синдромом, не поддающиеся консервативному лечению;
е) увеличение кифотической деформации после консервативного лечения;
ж) нестабильность поврежденного сегмента позвоночника после консервативного лечения с болевым синдромом.
Переднее сдавление спинного мозга.
Наиболее распространенным методом при оперативном лечении осложненных нестабильных компрессионных переломов с развитием типичного переднего (давления спинного мозга (клином Урбана) является выполнение передней декомпрессии спинного мозга и переднего расклинивающего корпородеза ауто- или аллотрансплантатами.
Преимуществом передней декомпрессии спинного мозга является то, что доступ осуществляется через компремированное тело позвонка. Это позволяет исключить дополнительную травматизацию спинного мозга хирургическим инструментарием во время оперативного вмешательства. Одномоментное выполнение переднего расклинивающегося корпородеза приводит к восстановлению правильных анатомических взаимоотношений поврежденного сегмента позвоночника.
Основные переднебоковые доступы к телам грудных и поясничных позвонков. Доступ к телам первых двух грудных позвонков лучше осуществлять спереди, как и к нижнешейному отделу позвоночника. При необходимости декомпрессии спинного мозга на уровне Thi—Thin указанный доступ расширяют за счет продольного рассечения рукоятки грудины или вычленением ключицы. Отслаивают фасцию и максимально разводят края раны; сосудисто-нервный пучок отводят кнаружи. Увеличение операционного поля за счет рассечения грудины позволяет манипулировать на телах Thi—Thm. При отведении сосудов и разведении раны возможно повреждение верхнего купола плевры, который идет от грудино-ключичного сочленения косо вниз к средней линии соединения рукоятки с телом грудины.
Доступ к телам Thiv—Thvii. Для выделения переднебоковой поверхности IV—VII грудных позвонков используют правосторонний переднебоковой чресплевральный доступ по межреберью соответствующего поврежденного позвонка. Особенностью данного доступа является то, что с целью получения удобного для манипулирования на телах обзора поврежденного сегмента (ширина и глубина раны, угол операционного действия) следует резецировать ребро, расположенное выше поврежденного тела позвонка, остеотомировать нижележащее ребро, а также отсечь мышцы, прикрепляющиеся к углу лопатки (широчайшая мышца спины, частично большая и малая ромбовидные мышцы). Отведя угол лопатки к средней линии и кверху, максимально ранорасширителем разведя края раны, получают возможность выделить переднебоковые поверхности от I до VII позвонка. При повреждении двух и более тел позвонков, чтобы расширить операционный доступ, следует под надкостниц но остеотомировать у шейки нижерасположенное ребро. Для выделения переднебоковой поверхности тел рассекают плевру на уровне поврежденного сегмента, тупо отслаивают ее кнутри и кнаружи, выделяют и перевязывают (можно коагулировать) сегментарные сосуды.
Переднюю продольную связку Н-образно рассекают и отслаивают от тела позвонка. Следует помнить, что на переднебоковой поверхности тел расположена выступающая полуокружностью дуга непарной вены. Чтобы избежать ее повреждения, необходимо предварительно перевязать и пересечь межреберные вены в зоне повреждения тел позвонков, что позволяет отвести непарную вену к средней линии без непосредственной ее перевязки. При оскольчатых переломах со сдавлением вены осколками, частичном ее повреждении целесообразно перед манипуляцией на телах позвонков предварительно перевязывать вену выше и ниже повреждения. Доступы к телам средних и нижних грудных позвонков. Производят разрез по межреберью на один сегмент выше поврежденного позвонка. По линии кожного разреза рассекают поверхностную фасцию, широчайшую и нижнюю зубчатую мышцы спины. По средней линии разрез доходит до длинной мышцы спины. Рассекают межреберные мышцы (при необходимости можно резецировать ребро). При максимальном разведении краев раны становится доступной переднебоковая поверхность поврежденного позвонка и смежных с ним тел.
При переломах XII грудного позвонка и необходимости передней декомпрессии спинного мозга разрез проводят по десятому межреберью. Для увеличения операционного поля и доступа к телу XII грудного и I поясничного позвонков дополнительно пересекают внутригрудную фасцию и латеральные ножки диафрагмы — обнажается заднебоковая и переднебоковая поверхности нижних грудных и I поясничного позвонков.
Доступ к Thxii—La. При переломах тела I поясничного позвонка, необходимости передней декомпрессии спинного мозга важен доступ, обеспечивающий возможность манипуляций на переднебоковой поверхности как минимум XII грудного и первых двух поясничных позвонков. Это достигается использованием чресплеврально-чрездиафрагмального забрюшинного доступа к телам позвонков. Разрез

производят по ходу десятого межреберья справа и далее косо вниз до прямой мышцы живота. Рассекают кожу, клетчатку, поверхностную фасцию, волокна широчайшей мышцы спины и межреберные мышцы, затем мышцы живота (наружная косая, внутренняя косая, поперечная). Влажным тупфером отслаивают брюшину от боковой стенки живота, большой поясничной мышцы, затем от диафрагмы, отступя 4—5 см от XII ребра. Отслаивая брюшину и освобождая подвздошную область и часть диафрагмы, делают возможным отведение купола печени, надпочечника и почки, мочеточника вне полости операционного воздействия, исключается возможность их повреждения. Затем рассекают внутригрудную фасцию с париетальной плеврой по ходу межреберного промежутка от верхнего края XI ребра. Косо вниз рассекают диафрагму до латеральной ее ножки. Края диафрагмы берут на «держалки» и ранорасширителем максимально разводят края раны. На уровне нижнегрудных позвонков продольно рассекают медиастинальную плевру, расслаивают подвздошную мышцу, выделяют и перевязывают сегментарные сосуды. Н-образно рассекают переднюю продольную связку и поднадкостнично отделяют кнутри вместе с прилегающими тканями — становится доступной переднебоковая поверхность тел нижних грудных и верхних поясничных позвонков.
Переднебоковой доступ к телам LH—Si. При переломах тела II поясничного позвонка показан реберно-параректальный забрюшинный доступ по Соутвику—Робинзону (рис. 1.23).

Послойно рассекают мягкие ткани по ходу XII ребра, затем мышцы живота параллельно и отступя 2—3 см от крыла подвздошной кости. Резецируют ребро, отслаивают брюшину внутрь, освобождая подвздошную область вверх до диафрагмы и ее латеральной ножки. Разрез в верхнем отделе живота не следует проводить по наружному краю влагалища прямой мышцы живота, так как возможно повреждение брюшины из-за ее интимного спаяния с фасцией. На уровне верхних поясничных позвонков брюшная аорта располагается по передней поверхности тел позвонков несколько слева, вена занимает правую переднебоковую поверхность, но располагается несколько кпереди от тел. Поэтому отслойку передней продольной связки следует выполнять в стороны вместе с ножками диафрагмы и мышцами. Таким образом, исключается контакт с магистральными сосудами данной области и опасность их повреждений. При повреждении тел I и II поясничного позвонков предпочтение следует отдавать правостороннему доступу.
При повреждении тел нижних поясничных позвонков чаще всего используется левосторонний реберно-паховый доступ по Чаклину (рис. 1.24). Производят послойный разрез мягких тканей начиная от края реберной дуги и до проекции лонного сочленения. Отслаивают тупо брюшину от боковой и задней стенок живота, затем отводят кнутри — обнажается подвздошная область. В рану выступают подвздошно-поясничная мышца, которая покрывает боковую

поверхность тел позвонков, аорта, место бифуркации аорты и подвздошные артерия и вены. На уровне переднебоковой поверхности тел IV—V поясничных позвонков хорошо видна полая вена. Для обнажения переднебоковой поверхности тел следует выделить, перевязать и пересечь поясничные сосуды в зоне поврежденного сегмента. При необходимости манипуляций на V позвонке необходимо перевязать венозную ветвь на уровне I крестцового позвонка, так как при попытке смещения подвздошной вены может произойти разрыв ствола вены с последующим обильным, трудно останавливаемым кровотечением.
Этот доступ был предложен В. Д. Чаклиным в 1931 г. для радикальной операции на телах позвонков по поводу спондилолистеза (рис. 1.25). Обнажив переднюю поверхность позвонков, долотом иссекают клин из Lv и крестца, захватывая тонкую костную пластинку нижней поверхности тела Lv, полностью диск и верхнюю поверхность крестца. Полученный дефект заполняют трансплантатом, взятым из болыпеберцовой кости.
Учитывая особенности расположения сосудов на уровне Lrv—SH, И. М. Митбрейт предложил правосторонний доступ для переднего спондилодеза. Преимуществом этого доступа является то, что нижняя полая вена в поясничном отделе смещена вправо и соединение общих подвздошных вен происходит не на середине тела Liv, a правее, тем самым становится более свободный подход к области Lv—Sn. Крестцовые вены расположены либо посередине диска, либо левее (рис. 1.26). Подвздошные сплетения расположены также влево от средней линии. Все это облегчает подход к телам Lrv—SH. ЭТИМ же доступом можно пользоваться при опухолевом, воспалительном поражении Lrv—S».
Возможен и чрезбрюшинный доступ к телам Lv—Sn по Мюллеру. Недостатками этого доступа являются контакт с кишечником, частое развитие в послеоперационном периоде динамической непроходимости, возможное развитие воспалительных, спаечных процессов. Этот доступ не нашел среди отечественных ортопедов широкого признания.
В ряде случаев происходит перелом нижнегрудных и поясничных позвонков на различных уровнях. Чаще наблюдается перелом Thix— Thxi в сочетании с переломом Lm—Lv. Для одномоментной манипуляции на грудных и поясничных позвонках используется чресплеврально-чрездиафрагмальный внебрюшинный доступ. Разрез выполняют по межреберью соответственно перелому грудного позвонка (обычно десятое межреберье). На уровне верхнего края ребра разрез мягких тканей направляется вниз параллельно крылу подвздошной кости до лона. Обнажив переднебоковую поверхность тел позвонков, можно манипулировать на различных отделах позвоночника от Thviii до Liv.
Опубликовал Константин Моканов
Источник
Медицинская реабилитация
Операции передней декомпрессии шейного отдела спинного мозга показаны в большинстве случаев травматических позвоночно-спинальных повреждений шеи. В эту группу включены переломы, вывихи, переломовывихи тел шейных позвонков, где имеется компрессия переднего субарахноидального пространства, спинного мозга и его сегментарных корешков, компрессия позвоночной артерии. Эти операции могут выполняться в остром и раннем периодах, а также при застарелых повреждениях. Относительным противопоказанием к переднему доступу является сцепленные вывихи или переломовывихи, особенно двусторонний сцепленный вывих в отдаленном периоде. Противопоказанием является также изолированные переломы дуг, суставных отростков и явной задней компрессии спинного мозга. В этих случаях необходим задний доступ. Любые оперативные вмешательства на шейном отделе позвоночника крайне нежелательны в период времени с 3 по 10 сутки после травмы. В это время наступают вторичные сосудистые нарушения, увеличивается количество осложнений, особенно восходящего отека спинного мозга, нарушений гемодинамики и дыхания, возрастает смертность больных.
Среди наиболее распространенных вмешательств на шейном отделе позвоночника, выполняемых передним доступом, является корпорэктомия [7]. Операция разработана в 1958 году R. Сlоward [9]. Передний подход к шейному отделу позвоночника разрабатывали и развивали G.W. Smith и R.A. Robinson, Н. Verbeist, А.А. Луцик, Г.С. Юмашев [13, 14, 15, 16]. Основными показаниями к стандартной корпорэктомии шейных позвонков являются переломы, переломовывихи шейных позвонков с компрессией спинного мозга. В предложенной Кловардом операции, ровно как в предложенных позднее модификациях, для декомпрессии спинного мозга необходимо удаление 2-3 см центральной части тела шейного позвонка [2,3]. Этого объема удаленной кости в большинстве случаев достаточно для декомпрессии спинного мозга при травматических повреждениях. Операция производится следующим образом. Больной находится в положении на спине с небольшим валиком под поясом верхних конечностей, голова в состоянии разгибания, слегка отведена в противоположную стороне операционного разреза под углом 15 градусов. Возможен и право-, и левосторонний доступ. Обезболивание: эндотрахеальный наркоз. Наружными ориентирами для определения места разреза в зависимости от уровня поврежденного позвонка являются: С3 — подъязычная кость, С4-С5 — щитовидный хрящ, С6 — перстневидный хрящ; С7-Т1 — надключичный уровень. Выбор разреза зависит от количества позвонков, к которым осуществлялся доступ. Для обнажения одного или двух-трех тел позвонков достаточно поперечного разреза, проведенного по естественным складкам шеи. Для доступа к С2-С4 позвонкам или при необходимости обнажить 3-4-5 тел шейных позвонков целесообразно производить продольный разрез по линии которая представлена биссектрисой угла между средней линией и медиальным краем кивательной мышцы. При поперечном разрезе проводится отсепаровка вверх и вниз кожной клетчатки, что позволяет более широко развести края кожи, увеличить операционное поле. В дальнейшем мы рекомендует передний паратра-хеальный подход к передней поверхности тел позвонков. Рассекается платизма вместе с прилежащей фасцией. Рассекается вторая фасция шеи и третья, ниже подязычно-лопаточной мышцы. Фасции шеи при паратрахеальном доступе тупо расслаиваются, что дает доступ в парафарингеальное пространство. Определяется пульсация сонной артерии. Расширителями Фарабефа отводятся медиально трахея, глотка, пищевод и щитовидная железа. При необходимости доступа к верхним или нижним шейным позвонкам перевязываются щитовидные артерии и вены. Превер-тебральная фасция рассекается и расслаивается в стороны.
Длинные мышцы шеи и головы отслаиваются от переднебоковых поверхностей шейных позвонков, берутся на лигатуры и разводятся в стороны самоудерживающимся расширителем. В процессе манипуляций на структурах шеи необходимо бережно относиться к гортани, пищеводу, трахеи, так как в борозде между гортанью и глоткой, пищеводом и трахеей располагается возвратный нерв. Излишние манипуляции в боковых паравертебральных отделах могут привести к травме плечевого сплетения. После того как превертебральная фасция рассекается в продольном направлении становится видна передняя поверхность тел позвонков, межпозвонковые диски. Превертебральная фасция раздвигается тупо тупфером, используются ножницы и коагуляция. Необходимо четко видеть оба внутренних края m.longus coli с двух сторон, так как это позволяет ориентироваться относительно центра позвонков. После того, как была обнажена передняя поверхность тел позвонков, обязательно осуществлялся рентгенологический контроль уровня операции введенными в межпозвонковые диски иглами. Отмечается объем планируемого удаления кости. Сначала проводится удаление дисков выше и ниже от удаляемого тела или тел. Диски удаляются по частям конхотомом, кюреткой, ложкой. Затем удаляются тела позвонков. Идеальным методом для этого является использование скоростной дрели. Костные стружки постоянно аспирируются и вымываются физиологическим раствором. Особо осторожно удаляется задняя часть тел. После удаления тел обязательным является удаление задней продольной связки на уровне удаленного тела или тел. После этого проводится ревизия эпидуральных пространств. Твердая мозговая оболочка вскрывается при наличии субдуральной или внутримозговой гематомы, выраженном отеке мозга, при удалении костных отломков, гидроме. После декомпрессии спинного мозга необходимо восстановить целостность костных структур. Это достигается различными методами. Стандартным общепринятым методом является корпродез аутокостью. Для этого проводится удаление замыкательных пластинок смежных позвонков, в них формируются пазы. Подготавливается костный имплантат. Он должен по ширине соответствовать удаленной части тел, а по глубине составлять 50-75% тела, т. е. не доходить до твердой мозговой оболочки. Трансплантат должен быть немного длиннее дефекта. Устанавливается он в пазы при тракции головы. Идеально установлен тарнсплантат неподвижен и находится за под лицо с передней поверхностью шейный позвонков, неподвижен. Если это достигнуто трансплантат можно не фиксировать. Рана зашивается послойно. Больной находится в жестком воротнике 2-4 месяца. В таком случае только через 2 месяца больному рекомендуется садится или принимать вертикальное положение. Через 2 месяца появляются первые признаки костного синдеза. Прочный синдез формируется через 4-6 месяцев. При неблагоприятных условиях синдез не формируется и возникает псевдоартроз, при движении головы существует подвижность между здоровыми телами и костным имплантатом, имплантат не несет свей стабилизирующей функции. Причинами формирования псевдоартерроза являются: недостаточное удаление замыкательных пластин в здоровом теле, недостаточно плотное прилежание трансплантата к здоровым телам и его подвижность, ранняя мобилизация больного, недостаточная внешняя иммобилизация, дистрофические изменения в кости с остеолизисом имплантата и здоровых прилежащих тел. Для профилактики этого ряд авторов предложили фиксировать имплантат. Наиболее удачным решением оказалось использование его фиксации металлической пластиной с винтами. Металлическая пластина с винтами для фиксации шейного отдела позвоночника при переднем доступе впервые была использована J. Bohler, позже модифицирована D. Orozco с соавторами [10], W. Caspar с соавторами [11], Е. Morsher с соавторами [12]. Недостатком пластин являлось заданное направление винтов, что создавало определенные трудности, когда надо было ввести винт под другим углом. В последнее время начали выпускать системы, где винты блокируются, и могут быть введены под различными углами. Использование передних пластин способствовало: устранению деформации и поддержанию правильной оси позвоночника; обеспечению немедленной послеоперационной стабильности; снижению вероятности смещения трансплантата в раннем послеоперационном периоде; увеличению вероятности образования костного блока; уменьшению необходимости в наружной иммобилизации. Показаниями к установке пластин являются: корпородез после удаления одного или двух тел смежных позвонков; корпородез после удаления травматической грыжи межпозвонкового диска, когда имеется нестабильность задних опорных структур; удаление двух межпозвонковых дисков. Особое значение фиксация пластиной приобретает, при удалении 2-3-4 тел позвонков когда устанавливается длинный имплантат. В таких случаях использование пластиночной фиксации обязательно. При установке пластин крайне важно удалить все мягкие ткани и переднюю продольную связку с передней поверхности тел позвонков. Необходимо избегать введения винтов в межпозвонковый диск, что уменьшает прочность их крепления, может приводить к миграции пластины, а также быстрой регенерации диска. После установки винтов, фиксирующих пластину мы обязательно проводили контрольные снимки. Межпозвонковые диски располагаются под углом от 10 до 20 градусов спереди назад, что необходимо учитывать при введении винтов в тела позвонков.
Существует ряд травматических повреждений где удаление центральной части тела, т. е. выполнение стандартной корпорэктомии недостаточно или неадекватно. Эти повреждения мы разделяем на две группы. Первую составляют использовалась стандартная фреза диаметром 13,8 мм, немного менее диаметра трансплантата. Фрезой образовывался тоннель в диске с захватом двух смежных замыкательных пластинок и прилежащих частей тел позвонков. Впоследствии удалялись остатки диска. При этом пространство диска находилось посредине высверленного отверстия. Обязательно удалялась задняя продольная связка. При латерализации грыжи при травматических повреждениях проводилась вентральная микрофораминотомия кусачками Керрисона на уровне компремированного корешка. После этого, при необходимости проводилась репозиция при тракции головы с использованием межтеловых дистракторов. После рентгенологческого подтверждения вправления под тракцией головы между телами позвонков ввинчивался полый титановый имплантат. Он должен был не доходить до задней поверхности тел позвонков и быть заподлицо с передней поверхностью тел позвонков. Полость имплантата заполнялась костью сохраненной с момента высверливания отверстия в телах позвонков. При значительных травматических повреждениях титановый полый имплантат возможно укрепить спереди пластиной типа Orion или Codman.
При массивных травматических повреждениях позвонков с сопутствующей компрессией сегментарных корешков и компрессией вертебральной артерии (второй тип повреждений) мы проводили расширенную корпорэктомию. Технически операция выполнялась следующим образом. После стандартного подхода к передней поверхности тел позвонков обнажались превертебральные мышцы. Превертебральные мышцы отсепаровывались от передней поверхности тел позвонков которые в последующем необходимо было удалять, а также на одни позвонок выше и ниже планируемой резекции. Латерально превертебральные мышцы полностью отделялись вывихи шейных позвонков без костных повреждений или переломовывихи с компрессионными переломами шейных позвонков с уменьшением их высоты не более 1/3, то есть повреждения, где компрессию спинного мозга вызывают в основном поврежденный диск, замыкательные пластинки или сместившееся тело позвонка, где устранить патологическую компрессию возможно только с переднего доступа (9). Во вторую группу мы относим массивные травматические повреждения позвонков с сопутствующей компрессией сегментарных корешков и компрессией вертебральной артерии. В первой группе повреждений оперативное вмешательство должно быть минимальным, тогда как во второй необходимо проведение расширенной корпроэктомии.
В первой группе повреждений мы проводили передний доступ, дискэктомию с резекцией замыкательных пластинок, дистракцию шейных позвонков и при необходимости — открытое вправление. Эту операцию мы заканчивали корпоросиндезом полым ввинчивающимся титановым имплантатом. В настоящее время в мире активно проводится разработка таких систем (cage, ВАК системы) [1, 6]. Относительным противопоказанием к такому вмешательству являлся двусторонний сцепленный вывих. При одностороннем сцепленном вывихе, а также при двустороннем сцепленном вывихе в ранний период с переднего доступа также удавалось провести открытое вправление. Техника операции следующая. Выполняется стандартный передний доступ с обнажением передней поверхности тел позвонков. Отделялись превертебральные мышцы, идентифицировался необходимый уровень. При травматических повреждениях преимущественно использовались cage диаметром 16 мм, длиной 15 мм. В процессе удаление диска между телами высверливалось отверстие по диаметру имплантата. Для дискэктомии от поперечных отростков. Удалялся остаток мышц от верхушки поперечных отростков, диссекция продолжалась в латеральную сторону до выделения начальных отделов шейных корешков. В последующем разделялись связки между поперечными отростками, проводилось субпериостальное выделение поперечных отростков. Кусачками Керрисона проводилась резекция поперечных отростков и вскрытие канала вертебральной артерии. После вскрытия канала артерии на уровне 2-3 позвонков возможно выделение и смещение вертебральной артерии. В последующем вертебральная артерия смещалась медиально и проводилось удаление латеральных краев поперечных отростков. В заключительном этапе на этой стадии с латеральной стороны от тел позвонков находится выделенная вертебральная артерия, под которой из межпозвонковых отверстий проходят спинальные корешки. Последним этапом являлось удаление тела позвонка. Тело удалялось фрезой, дрелью, кусачками, кюреткой. Вначале удалялась центральная часть тела позвонка до твердой мозговой оболочки. В последующем проводилась резекция тела в латеральном направлении. На переднебоковой поверхности твердой оболочки обнаруживалось место выхода спинальных корешков. Тело позвонка удалялось латерально в сторону хода спинальных корешков. Обнаружение спинномозговых ганглиев обычно свидетельствовало, что за остатком тела сзади размещается межпозвонковое отверстие. После этого вертебральная артерия смещалась латерально и удалялся остаток латеральной части тела позвонка формирующего передний край межпозвонкового отверстия. Этим завершался этап передней фораминотомии — переднего вскрытия корешкового канала.
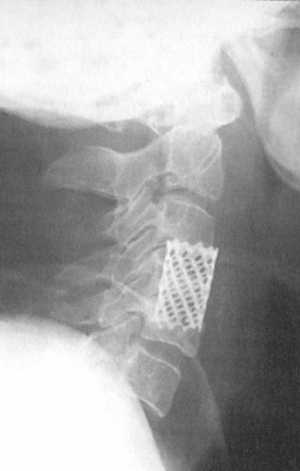
Рис. 4.1.
После этого обнажалась передняя поверхность дурального мешка, с переднебоковой поверхности которого выходят спинномозговые корешки. На уровне спинальных ганглиев спереди от корешков проходила вертебральная артерия. Единственными костными структурами являлись остатки корней дуг расположенных латерально от дурального мешка, между спинальными корешками. При необходимости корни дуг удалялись с переднего доступа до межпозвонковых суставов. При отсутствии необходимости канал позвоночной артерии не вскрывался и артерия не выделялась. Вмешательство заканчивалось резекцией тела шейного позвонка на границе с поперечным отростком. Можно также оставить не удаляемой 4-5 мм латеральной части тела. Оперативное вмешательство мы заканчивали передним корпородезом широким аутотрансплантатом укрепленным пластиной. В последнее время мы все шире применяем титановую конструкцию состоящую с полой титановой трубки перфорированной множеством отверстий. Титановая трубка заполнялась аутокостью и устанавливалась при тракции головы между телами неповрежденных позвонков (рис. 4.1). Если выполнялась корпорэктомия 2-3-4 позвонков титановую трубку необходимо фиксировать пластиной по той же методике, которая описана для укрепления костного имплантата. Тотальная корпорэктомия позволила у всех оперированных больных достичь широкой передней декомпрессии дурального мешка, спинного мозга, спинномозговых корешков. Операция показана в случаях, где имеет место не только компрессия спинного мозга, но и компримированы спинномозговые нервы, вертебральная артерия. Проведение такой операции позволяет улучшить в первую очередь функцию рук, что имеет важное значение в реабилитации больных с шейной травмой. Тотальная или расширенная корпорэктомия требует в последующим адекватной стабилизации широким аутотрансплантатом с фиксацией металлической пластиной или разработайной нами титаново-костной конструкцией.
При проведении операций передним доступом возможны следующие осложнения: повреждение нервных структур позвоночного канала (спинного мозга, нервных корешков, твердой моговой оболочки), повреждение сосудов (сонной артерии, внутренней яремной вены, позвоночной артерии), повреждение возвратного нерва, повреждение пищевода, повреждение трахеи, повреждение грудного лимфатического протока, пневмоторакс, осложнения в месте взятия трансплантата (гематома, стойкие боли в месте взятия трансплантата), воспаление раны на шее, гематома послеоперационной раны, подкожное скопление ликвора (серома) при повреждении твердой мозговой оболочки. Тщательность и методичность при выполнении вмешательств на шейном отделе позвоночника в большинстве случаев позволяют избежать этих осложнений.
Литература
1. ABRAHAM D. J., HERKOWITZ H. N. Indications and trends in use in cervical spinal fusions // Orthop. Clin. North. Am. — 1998, Oct. — Vol. 29, № 4. — P. 731-744.
2. BLAUTH M., SCHMIDT U., DJENST M. et al. Longterm outcome of 57 patients after ventral interbody spondylodesis of the lower cervical spine // Un/allchirurg. — 1996, Dec. — Vol. 99, № 12. — P. 925-939.
3. BRUNON J., FUENTES J. M, AZAN F. et al. Anterior and anterolateral surgery of the lower cervical spine (25 years after H. Verbiest). I: Technical bases // Neurochirurgie. — 1996. — Vol. 42, № 2. — P. 105-122.
4. ELERAKY M. A., LLANOS C, SONNTAG V. K. Cervical corpectomy: report of 185 cases and review of the literature // J. Neurosurg. — 1999, Jan. — Vol. 90 (1 Suppl). — P. 35-41.
5. LACS M., ZAPPOU F. A., ALFONSO С et al. Anterior surgery in trauma of the cervical spine // Chir. Organi. MOD. — 1997, Apr-Jun. — Vol. 82, № 2. — P. 97-104.
6. MALCA S. A., ROCHE P. H., ROSSET E., PELLET W. Cervical interbody xenograft with plate fixation: evaluation of fusion after 7 years of use in posttraumatic discoligamentous instability // Spme. — 1996, Mar. 15. — Vol. 21, № 6. — P. 685-690.
7. OTERO VICK J. M. Update on the Cloward procedure: new instruments // Neurosurg. — 1994, Nov. — Vol. 81, № 5. — P. 716-720.
8. ТЕВАМОТО Т., OHMORI K., TAKATSU T. et al. Longterm results of the anterior cervical spondylodesis // Neurosurgery. — 1994, Jul. — Vol. 35, № 1. — P. 64-68.
9. VACCARO A. R., FALATYN S. P., SCUDERI G. J. et al. Early failure of long segment anterior cervical plate fixation // J. Spinal. Disord. — 1998, Oct. -Vol. 11, №5. — P. 410-415.
10. OROZCO D., LLOVET-TAPIES J. Osteosintesis en las fractures de raquis cervical // Revista Orthop. Traumatol. — 1970. — Vol. 14. — P. 285-288.
11. CASPAR W. Advances in cervical spine surgery: First experiences with the trapezia! osteosynthetic plate and a new surgical instrumentation for anterior interbody stabilization // Orthop. News. — 1982. — Vol. 4. — P. 7-8.
12. MORSHER E., SUTTER F., JENNIS M., OLERUD S. Die vordere Verplauting der Halswirbels ule mit dem Hohlschrauben-Platten-system // Chirurg. — 1986. — Vol. 57. — P. 702-707.
13 SMITH G. W., ROBINSON R. A. Treatment of certain cervical spine disorders by anterior removal of the intervertebral disc and interbody fusion // J. Bone Joint Surg- ‘ 1958. — Vol. 40 A. — P. 607-623.
14 VERBEIST H. Anterolateral operations for fractures and dislocations in the middle and lower parts of the cervical spine // J. Bone Joint Surg. — 1969. — Vol. 18. — P. 205-209.
15. ЛУЦИК А. А. Позвоночно-спинномозговая травма (диагностика, лечение, реабилитация) // Сб. трудов кафедры нейрохирургии. — Новокузнецк, 1988. — С. 84-96.
16. ЮМАШЕВ Г. С, ФУРМАН М. Е. Остеохондрозы позвоночника. 2-е изд. — М.: Медицина, 1984. — 384 с.
Источник
