Платиспондилия шейного отдела позвоночника
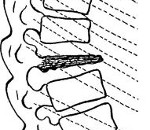
… по образному выражению J.С. Calve (1875 — 1954 гг., франц. хирург), «кости слишком мало, а хряща — слишком много» (Рейнберг С.А.).
Болезнь Кальве (син.: платиспондилия, vertebra plana, vertebra osteonecrotica) — асептический некроз тела одного из позвонков в виде снижения его высоты и деформации (возможно поражение и нескольких позвонков).
ЭТИОЛОГИЯ
Кальве болезнь по сути является остеохондропатией тела позвонка. Встречается редко и преимущественно у детей в возрасте 2-15 лет. Как правило болеют мальчики. Течение медленное — 4-8 лет. В настоящее время выделяют генуинную болезнь Кальве (остеохондропатия) и симптоматическую болезнь Кальве — рентгенологически выявляемую платиспондилию как результат патологического перелома тела позвонка. В большинстве случаев болезнь Кальве обусловлена эозинофильной гранулемой (см. далее). Приобретенные формы отмечаются при болезни Гоше, лимфогранулематозе, аневризмальной кисте кости, крайне редко при остеохондропатии, или асептическом некрозе, тела позвонка. Редко причиной деформации является врожденный порок развития позвонков. Болезнь Кальве следует отличать от болезни Кюммеля, при которой в анамнезе всегда устанавливается травма.
КЛИНИЧЕСКАЯ КАРТИНА
Наиболее часто патологический процесс локализуется в грудном отделе позвоночника, реже в поясничном и шейном. Обычно поражается тело позвонка, очень редко дужка, суставные и поперечные отростки. Одинаково часто встречаются солитарная форма и множественное поражение позвонков. Заболевание проявляется болью в спине, уменьшающейся при соблюдении постельного режима и усиливающейся при пальпации или перкуссии в области пораженного позвонка. Первыми симптомами заболевания являются боль в области пораженных сегментов позвоночника, нарушение функции спинномозговых корешков, возникающее в момент патологического перелома тела позвонка. По мере развития болезни появляется быстрая утомляемость в спине. В ряде случаев в течение первых 3-7 дней может повышаться температура тела до 39°. При пальпации костно-связочных структур позвоночника отмечаются локальная болезненность, ограниченное напряжение мышц и незначительное пуговчатое выпячивание остистого отростка пораженного позвонка. Нарушение функции позвоночника проявляется ограничением его сгибания и разгибания. В результате рефлекторного напряжения мышц наступает ограничение подвижности позвоночника. Позже определяют выстояние остистого отростка позвонка, реже наступает явный кифоз. Четкого соответствия между выраженностью клинических признаков и степенью разрушения тел позвонков не наблюдается.
ДИАГНОСТИКА
Ведущим методом диагностики (учитывая информативность и доступность) является рентгенологический. Наиболее информативна рентгенография позвоночника в боковой проекции. В начальной стадии болезни Кальве отмечается остеопороз центральной части тела позвонка с легким неравномерным уплощением замыкательных пластинок. Затем равномерно уплощается тело позвонка до 1/3 или 1/4 его нормальной высоты с небольшой клиновидной деформацией кпереди. С течением времени позвонок некротизируется. По образному выражению Кальве, «кости слишком мало, а хряща — слишком много» Контуры тела сплющенного позвонка зазубрены и резко обрываются, обычно выступают кпереди. Плоский позвонок отделяется от соседних расширенными межпозвоночными дисками. При этом угловой кифоз незначительный.
ЛЕЧЕНИЕ
Лечение чаще консервативное, которое заключается в разгрузке позвоночника, лечебной гимнастике, также проводят массаж и общеукрепляющие мероприятия. Назначают постельный режим, проводят реклинацию позвоночника в гипсовой кроватке. Рентгенологический контроль осуществляется через каждые 6 месяцев. Лечение продолжается от 3 до 5 лет. Плоский позвонок восстанавливается на 2/3 первоначальной высоты. После восстановления высоты позвонка больному разрешают находиться в кортикальном положении в реклинирующем корсете. При отсутствии эффекта от консервативного лечения и тенденции к восстановлению функции корешков спинного мозга проводят операцию: реклинация позвоночника достигается двумя компрессирующими скобами типа Цивьяна — Рамиха, которые фиксируют за остистые отростки плоского позвонка, а также выше и ниже лежащих позвонков. Благодаря этому нагрузка переносится на задние (непораженные) отделы позвонков, что создает благоприятные условия для восстановления тела плоского позвонка. Уже через 3 — 4 недели. после операции больной может принимать вертикальное положение при условии ношения полиэтиленового корсета. Полностью восстановить функцию пораженного отдела позвоночника и исправить его деформацию не удается. Оставшаяся клиновидная деформация тела позвонка в последующем является причиной развития дистрофического процесса в смежных межпозвоночных дисках (остеохондроз).
ЭОЗИНОФИЛЬНАЯ ГРАНУЛЕМА
Эозинофильная гранулема, является одиним из видов гистиоцитоза Х; название которому в 1944 г. предложили американские патологоанатомы Луис Лихтенстайн (Lichtenstein Louis, 1906-1977) и Яффе (H.L.Jaffe).
Гистиоцитозы Х (histion греч. — ткань + cytus греч. — клетка + -ōsis) — это группа заболеваний неизвестной этиологии, характеризующихся появлением в различных органах и тканях инфильтратов (эозинофильных гранулем), состоящих из макрофагов (гистиоцитов). Различают три формы гистиоцитозов Х: эозинофильную гранулему, болезнь Хевда — Шюллера — Крисчена и болезнь Леттерера — Сиве. Гистиоцитозы Х можно заподозрить на основании клинической картины, данных рентгенологического исследования (очаги деструкции в костях). [!!!] Окончательный диагноз устанавливают при морфологическом исследовании материала, полученного путем биопсии пораженного участка кости или пункции опухолевых образований кожи, мягких тканей. При этом обычно выявляются гистиоциты и зрелые эозинофилы; в ряде случаев могут быть очаги некроза. Лечение больных гистиоцитозами Х проводят в стационаре. Оно, как правило, оперативное (кюретаж или резекция пораженного участка кости). При его неэффективности используют лучевую терапию.
Эозинофильная гранулема — это доброкачественное заболевание ретикулоэндотелиальной системы. Наблюдается преи-мущественно у лиц мужского пола в детском, пубертатном и юношеском возрасте и характеризуется солитарным или множественным поражением костей (болезнь Таратынова), кожи, внутренних органов (легких, желудочно-кишечного тракта и др.). Наиболее часто встречается эозинофильная гранулема костей (болезнь Таратынова), при которой в 70 — 80% случаев поражение носит солитарный характер. Как правило, эозинофильная гранулема локализуется в костях черепа, длинных трубчатых костях (бедренной и плечевой), может встречаться в позвонках и костях таза. При множественном поражении патологические очаги возникают в различных отделах скелета. Обычно заболевание проявляется болью в зоне поражения, припухлостью или образованием опухолеподобного узла (особенно при локализации патологического очага в черепе).
При гистологическом исследовании для эозинофильной гранулемы характерна однородность картины. Очаги содержат ретикулярные клетки, гистиоциты, крупные макрофаги, отдельные гигантские клетки, плазматические клетки и эозинофилы. Эозинофильные лейкоциты собраны группами или инфильтрируют ретикулярную ткань, придавая ей характерный вид. Иногда встречаются некрозы и кровоизлияния. На границе очага поражения с окружающей и разрушенной костью можно встретить новообразованные костные балочки и мелкие секвестры с наличием остеокластов и явлениями лакунарного рассасывания. Макроскопически при эозинофильной гранулеме виден очаг деструкции с неровными, подрытыми краями, заполненный буровато-красной или серовато-желтой мягкой грануляционной тканью, которая легко удаляется и совершенно не спаяна с окружающей костью. Полость очага с разрыхленными стенками без явлений склероза.
Позвоночник моет быть единственным местом поражения или вовлекаться в процесс при множественных гранулемах. Эозинофильная гранулема (vertebra plana) позвоночника является относительно редкой патологией. В 1924 г. J. Calve описал заболевание, ведущим признаком которого был плоский позвонок.
При данной патологии может поражаться как один, так и несколько позвонков. Клиническая картина костного эозинофилеза обычно бедна симптомами. Первыми проявлениями заболевания у большинства детей являются усталость и ограничение подвижности в пораженном отделе позвоночника, боли при нагрузке, вначале ноющие, скоропроходящие, а затем постоянные, и в покое. Иногда заболевание протекает вообще бессимптомно, и поражение позвоночника выявляется в связи с рентгенологическим обследованием при локализации эозинофильной гранулемы в других костях скелета. Иногда у детей с эозинофильной гранулемой позвоночника наблюдается повышение температуры тела до 38 — 39°С. Такая картина заболевания с неопределенными симптомами продолжается до 3 — 4 месяцев, поэтому в этот период, как правило, ошибочно диагностируются туберкулез, менинго-радикулит, ревматизм и другие заболевания. Общее состояние у большинства больных не нарушается, хотя в ряде случаев отмечаются бледность, вялость, похудание. Из местных симптомов обнаруживаются сколиоз, усиление лордоза, сутулость, уменьшение физиологического кифоза. Деформации не являются грубыми, бросающимися в глаза, а выявляются при внимательном обследовании. У всех больных эозинофильной гранулемой отмечается пуговчатое выступание пораженного остистого отростка. Осевая нагрузка не всегда вызывает болезненные ощущения. Почти у всех больных при отсутствии соответствующего лечения боли постепенно усиливаются, появляется напряжение мышц. У большинства больных заболевание протекает без заметных неврологических нарушений, реже отмечается скованная походка, наблюдаются усиление сухожильных рефлексов, клонус стоп.
При лабораторном исследовании крови и мочи у больных с множественной и солитарной эозинофильной гранулемой наблюдаются повышение СОЭ и содержания лейкоцитов, у большинства больных СОЭ держится в пределах 15 мм/ч.
Рентгенологические исследования при эозинофильной гранулеме являются решающими в диагностике заболевания. Рентгенологическая картина эозинофильной гранулемы позвоночника изменяется в зависимости от степени распространения патологического процесса, давности заболевания, места нахождения процесса в позвоночнике. В большинстве случаев достаточно произвести обычные рентгенограммы. Для уточнения некоторых деталей локализации процесса в позвонке, выявления характера и структуры очага в ряде случаев помогают рентгенограммы с прямым увеличением изображения, томограммы.
На основании изучения клиники и сопоставления ее с рентгенограммами все эти изменения в позвоночнике можно разделить условно на три стадии: первая стадия — возникновение и развитие эозинофильной гранулемы; вторая стадия — образование плоского позвонка; третья стадия — восстановление патологического позвонка.
Основные клинико-рентгенологическая признаки заболевания в зависимости от стадии процесса:
первая стадия – появляются боли в области позвоночника; отмечаются общая слабость, недомогание, субфебрильная температура тела, повышение СОЭ до 20 — 40 мм/час; при пальпации и визуально определяются выпячивание остистого отростка пораженного позвонка, небольшой углообразный кифоз, сколиоз, умеренное напряжение региональной паравертебральной мускулатуры; рентгенологическая картина в первые шесть месяцев проявляется очагами деструкции в переднецентральной части тела позвонка, остеопорозом в теле пораженного позвонка; в этот период заболевания сходство со специфическим процессом дополняется еще наличием тени «натечного абсцесса», что объясняется реактивным воспалением и напряжением мышц, соответствующих уровню пораженного эозинофильной гранулемой позвонка; в этот период заболевания в течение последующих 5 — 6 месяцев могут появляться новые очаги деструкции в теле позвонка;
вторая стадия (стадия компрессии позвонка) – вследствие ослабления (костной) структуры позвонка происходят патологические микропереломы; в результате таких переломов возникают кровоизлияния в очаг поражения; в этот период заболевания тело позвонка как бы сплющивается до 1/4 высоты с выстоянием его переднего отдела на несколько миллиметров; незначительно снижается высота диска над пораженным позвонком, нижний позвонок представляется расширенным; как правило, развивается сдавление спинного мозга, чаще в грудном отделе; такая картина держится около одного года;
третья стадия – восстановление формы тела позвонка до 2/3 его начальной высоты; данный период наиболее продолжительный, длится от 6 месяцев до 4 лет; патологический процесс при правильном лечении медленно претерпевает обратное развитие в течение от 6 месяцев до 2 лет; в начале этого периода появляется заметное уплотнение в центре тела, задних отделах, уплотняются также обе замыкательные пластины, начинается постепенное восстановление высоты тела позвонка.
Дифференциальный диагноз необходимо проводить с остеомиелитом, костной формой туберкулеза, остеосаркомой, нейробластомой, фиброзной остеодистрофией, лимфогранулематозом, лейкозом.
Принципы лечения. Лечение, как правило, проводится в стационаре. При острых проявлениях назначают глюкокортнкоидыв сочетании с цитостатиками (винкристин, лейкеран,хлорбутин и др.). В ряде случаев соответствующее лечение, направленное на разгрузку позвоночника (вытяжение, постельный режим, гипсовая кроватка, корсеты), способствует быстрому обратному развитию всех симптомов. Выполненная по показаниям лучевая терапия снимает боли, а также ликвидирует негрубые неврологические симптомы. Декомпрессия спинного мозга производится [!!!] в исключительных случаях при блокаде субарахноидального пространства.
Источник

Болезнь Кальве — это редко встречающееся заболевание позвоночника, в основе которого лежит асептический (неинфекционный) некроз тела одного или двух находящихся в позвоночном столбе позвонков. Протекает с увеличивающимся болевым синдромом в области пораженного некротическим процессом позвонка. Характерно выпячивание остистого отростка пораженного позвонка, его болезненность при пальпации, напряжение паравертебральных мышц и ограничение подвижности позвоночника в этой области. Диагностируется по данным рентгенографии, КТ или МСКТ позвоночника. Основу лечения болезни Кальве составляет консервативная методика (ЛФК, массаж, специальный режим), при ее неэффективности проводится оперативное лечение.
Общие сведения
Болезнь Кальве (остеохондропатия тела позвонка, платиспондилия) носит свое название в память о впервые описавшем ее в 1925 году ученом. Наряду с болезнью Келера, болезнью Шляттера и болезнью Тиманна относится к группе заболеваний, именуемых остеохондропатиями. Болезнь Кальве наблюдается среди детей и подростков в возрасте от 2 до 17 лет, но наиболее часто у мальчиков в период от 4 до 7 лет. В наибольшем числе случаев протекает с поражением грудного позвонка, находящегося в самой высокой точке грудного кифоза и несущего самую большую нагрузку. Гораздо реже встречается асептический некроз позвонка в поясничном отделе. В отдельных случаях болезнь Кальве сопровождается некрозом сразу двух позвонков, как правило, расположенных рядом или через один здоровый позвонок.
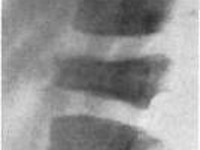
Болезнь Кальве
Причины
До настоящего времени в травматологии и ортопедии нет ясного представления о причинах, вызывающих болезнь Кальве. Среди факторов, которые наиболее вероятно лежат в ее основе, называют наследственную предрасположенность, в результате которой в «слабом» от рождения позвонке под воздействием физических нагрузок начинают происходить патологические изменения. Ряд авторов считает, что болезнь Кальве развивается как следствие локального нарушения кровоснабжения костной ткани отдельного взятого позвонка.
Патогенез
Характеризующие болезнь Кальве некротические процессы, происходящие в теле позвонка, приводят к нарушению его прочной костной структуры. В результате под воздействием давления со стороны смежных позвонков он уплощается, а примыкающие к нему межпозвоночные диски утолщаются. Эти изменения отчетливо видны на рентгенограммах пораженного отдела позвоночника. Со временем в некротизирующемся позвонке происходит глубокая перестройка и начинается процесс восстановления костной структуры. Болезнь Кальве длится несколько лет. У перенесших ее пациентов наблюдается остаточные явления в виде незначительного снижения высоты позвонка и его легкой клиновидной деформации. В зрелом возрасте у них происходит ранее развитие остеохондроза в смежных с измененным позвонком межпозвоночных дисках.
Симптомы болезни Кальве
Патология обычно имеет малозаметное начало, которое в отдельных случаях может сопровождаться подъемом температуры от 37,2 до 38 °С. Основной жалобой пациентов, имеющих болезнь Кальве, является боль в спине. Болевой синдром может носить периодический характер. Зачастую он сопровождается иррадиацией боли в нижние конечности. Как правило, боль уменьшается и даже полностью исчезает в положении лежа и увеличивает свою интенсивность при физической нагрузке. Локализация боли соответствует области расположения пораженного позвонка. Усиление боли при физической активности приводит к тому, что имеющие болезнь Кальве дети избегают игр и прогулок, становятся малоподвижными и предпочитают лежать.
При осмотре в области пораженного позвонка обращает на себя внимание небольшое пуговчатое выпячивание его остистого отростка. Ощупывание и перкуссия в области некротизирующегося позвонка приводят к усилению болевого синдрома. Пальпация мышц в этой области выявляет их избыточное напряжение. Подвижность позвоночного столба в пораженной области ограничена. Во-первых это связано с выраженной болезненностью при движениях, а во-вторых обусловлено ограничивающим свободные движения мышечным напряжением. Следует отметить, что четкой корреляции между выраженностью симптоматики и степенью деструкции позвонка при болезни Кальве не наблюдается.
Диагностика
В некоторых случаях болезнь Кальве становится для травматолога-ортопеда или вертебролога случайной находкой, обнаруженной на рентгенограмме позвоночника. В диагностическом смысле рентгенография позвоночника наиболее информативна, если она проведена в боковой проекции. Для более детального изучения происходящих в позвонке изменений и с целью дифференциальной диагностики болезни Кальве пациента дополнительно обследуют при помощи МСКТ или КТ позвоночника.
В начале заболевания на снимках выявляется утолщение замыкательных пластинок и остеопороз центрального отдела тела измененного позвонка. Дальнейшее прогрессирование асептического некроза приводит к уменьшению высоты пораженного позвонка в среднем до ¼ его высоты в здоровом состоянии. При этом отмечается увеличение толщины межпозвоночных дисков, сверху и снизу примыкающих к неркотизирующемуся позвонку. Тело измененного позвонка больше сдавлено в переднем отделе, что выглядит на рентгенограмме как небольшая клиновидная деформация. Ширина его увеличена так, что тело позвонка выступает за пределы расположенных рядом с ним здоровых позвонков. Рентгенологически наблюдается зазубренность контуров тела уплощенного позвонка. Большая интенсивность изображения тела этого позвонка свидетельствует о развитии в нем некротических процессов.
Дифференцировать болезнь Кальве необходимо от перелома позвоночника в области тела позвонка, болезни Бехтерева, туберкулеза позвоночного столба, некоторых аномалий развития позвоночника.
Лечение болезни Кальве
Общепринято консервативное лечение, которое заключается в общеукрепляющих мероприятиях, разгрузочном режиме для позвоночника (постоянное горизонтальное положение пациента), проведении массажа, физиотерапии (магнитотерапия, рефлексотерапия) и лечебной физкультуры. Осуществляют реклинацию позвонка при помощи гипсовой кроватки. Контроль за результатами лечения производят каждые полгода путем рентгенологического исследования. После восстановления позвонка до 2/3 его высоты пациенту разрешают принимать вертикальное положение, но при этом он должен находиться в реклинирующем корсете. Консервативное лечение пациентов, имеющих болезнь Кальве, может занимать от 2 до 5 лет.
В случаях, когда болезнь Кальве прогрессирует, несмотря на проводимые консервативные мероприятия, показано хирургическое лечение. Его целью является остановка прогрессирующей деформации позвонка путем фиксации позвоночника. Однако следует учитывать, что проводимое хирургическое лечение не в состоянии полностью скорректировать имеющуюся деформацию позвонка и на 100% восстановить его функцию. Лечить болезнь Кальве можно при помощи нескольких хирургических методик: межтелового спондилодеза, фиксации пластинами или скобами и т. п. Через 3-4 недели после проведенного хирургического вмешательства пациенту разрешают понемногу находиться в вертикальном положении с обязательным ношением корсета.
Литература 1. Руководство по ортопедии и травматологии/ под ред. Новаченко Н.П. 2. Рентгенодиагностика заболеваний позвоночника/ Тагер И.Л. и Дьяченко В.А. 3. Болезни костей у детей/ Волков М.В. | Код МКБ-10 M93.8 |
Болезнь Кальве — лечение в Москве
Источник
