Полидископатия поясничного отдела позвоночника

Дископатия — одна из наиболее частых причин боли в спине. Это дегенеративное заболевание позвоночника, которое характеризуется дегенерацией диска (межпозвоночного диска). Оно может проходить бессимптомно, хотя обычно вызывает боль в спине. Дископатия — это болезнь цивилизации, которая в значительной степени связана с отсутствием движения, неадекватным образом жизни, сидячей работой и постоянным стрессом. Узнайте, как распознать симптомы дископатии и как лечить это заболевание.

Межпозвонковый диск является элементом позвоночника, который соединяет отдельные тела позвонков, передает и поглощает нагрузки позвоночника. Дископатия затрагивает все части позвоночника, у которых есть диски, чаще всего поясничный и шейный сегменты, а реже — грудной области.
Дегенеративный процесс межпозвоночных дисков начинается с полового созревания и прогрессирует с течением времени. Однако дегенеративные изменения усиливаются под влиянием чрезмерной нагрузки на позвоночник. Это приводит к разрыву волокон кольца, а ядро, т. е. центральная часть диска, движется назад (грыжа диска), что вызывает давление на нервные каналы и острую боль в спине.
Последствием дископатии может быть ишиас, то есть ситуация, при которой поврежденный диск подавляет корни нервов.
Причины дископатии
Межпозвонковые диски выполняют функцию амортизации для позвоночника. Им очень нравится движение и соответствующие физические усилия, которые обеспечивают хорошее «питание» и правильное функционирование. Межпозвоночные диски не переносят иммобилизацию, сидячую и стоячую работу, а также чрезмерную, неадекватную перегрузку позвоночника. Дископатия — это цивилизационное заболевание, которое в основном связано с неадекватным образом жизни, хотя оно также может быть результатом травм.
Симптомы дископатии
Дископатия может быть полностью бессимптомной, и пациент может случайно узнать об этом заболевании, например, во время теста на травму.
Отсутствие симптомов также характеризует болезнь на ранней стадии. Боль происходит со временем, когда развивается дегенеративный процесс. Дископатия проявляется в болях в пояснично-крестцовой области, излучающих одну или обе нижние конечности (в случае поясничной дископатии) или боль в груди (дископатия в грудной области).
Боль может быть другого характера, она может быть внезапной, хронической или острой. Пациенты могут испытывать излучающую боль в пораженной части позвоночника и даже нарушения в ощущении, онемении, покалывании, парезе или мышечном параличе. В острой фазе заболевания может быть даже ослабление мышечной силы и парез. У некоторых пациентов с поясничной дископатией возникают проблемы с поднятием ног.
Больной позвоночник сильно влияет на внутренние органы, поэтому в случае дископатии могут быть жалобы, которые прямо не указывают на проблемы с обратной связью. Пациенты могут испытывать: головные боли, желудочные, изжога, расстройство желудка, тошнота, повышенная кислотность, диарея, чувство напряжения во время дефекации, или ощущение неполного опорожнения кишечника.
Лечение дископатии
Лечение дископатии в большинстве случаев является консервативным, т. е. не требует операции и госпитализации. Дископатию лечат различными методами, которые не являются взаимоисключающими. Пациенты могут использовать болеутоляющие средства и противовоспалительные средства для снятия дискомфорта. Также рекомендуется регулярные мышечные массажи и даже носить ортопедический корсет.
Основой для лечения дископатии является физиотерапия, основанная на восстановлении. Реабилитация должна быть адаптирована к состоянию здоровья пациента. Набор упражнений и их интенсивность определяются физиотерапевтом после ознакомления с результатами пациента. Однако хорошо проведенная реабилитация — это половина дела. Вторая часть работы должна выполняться самим пациентом после ухода из объекта. Регулярные физические упражнения и изменение образа жизни во многих случаях предотвращают повторение болезни.
Финал — нейрохирургическая операция, которая показана для пациентов с развитой формой заболевания, у которых консервативное лечение не принесло ожидаемых результатов.
Дископатия — это сложный процесс, который никогда вылечивается полностью. Однако его можно остановить, исцелить и предотвратить рецидив, изменив образ жизни и соответствующее лечение.
Как избежать дископатии? Существует не один эффективный метод предотвращения дегенерации позвоночника. Однако существует несколько способов уменьшить риск боли в спине. Избегайте ненужных, слишком тяжелых нагрузок позвоночника, а также упражнений на инвазивную прочность, которые могут привести к ненужной травме. Также чрезвычайно важно вести активный образ жизни, заниматься аэробными упражнениями, укреплять мышцы живота. Правильная осанка тоже помогает уменьшить боли в спине.
Источник
Боль в области позвоночника является одной из самых распространенных жалоб на приеме у врача-терапевта. Причин может быть много, одна из них – дискоз. Важно иметь представление о данном заболевании, причинах его возникновения, методах лечения и профилактики. Это поможет вовремя выявить болезнь и провести ее полноценную терапию.
Что такое дискоз позвоночника
Важно узнать, что такое дискоз межпозвонкового диска (или позвоночника). Под этой патологией подразумевается развитие дегенеративного процесса в данной области. В основе механизма заболевания лежит нарушение метаболизма в области одного или нескольких дисков.
При развитии дискоза происходит преобразование нормальной структуры пульпозного ядра и фиброзного кольца, формирующие их ткани постепенно истончаются и усыхают. В результате пульпозное ядро выходит за место своей локализации, то же самое происходит с межпозвоночным диском. Формируется протрузия, или выпячивание диска, что провоцирует клиническую симптоматику. Если обобщить, протрузия – это есть и дискоз.
В далеко зашедших случаях данный патологический процесс способен привести к грыже межпозвоночного диска, которая провоцирует сдавление нервных стволов, кровеносных сосудов, а иногда и спинного мозга, что, в свою очередь, становится причиной выраженного болевого синдрома и других осложнений.
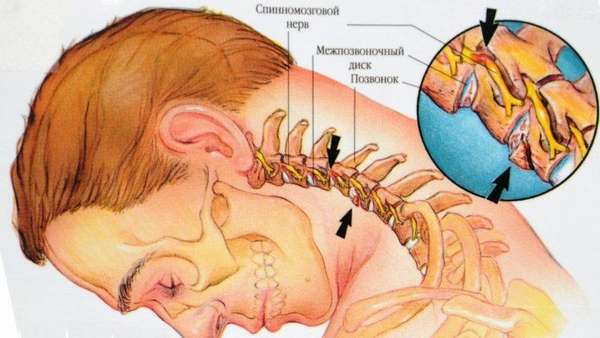
Важно отметить, что дискоз чаще поражает пояснично-крестцовый отдел позвоночника, что связано с его большой подвижностью и высокой нагрузкой. Также патология диагностируется в шейном отделе позвоночника. Это тоже связано с тем, что данная область характеризуется наиболее высокой подвижностью в организме, но поражается она реже, чем поясница, поскольку нагрузка на шею существенно ниже.
Причины
Самая распространенная причина развития дискоза – серьезные физические перегрузки, поднятие тяжестей, травмы (как свежие, так и застарелые). Другие провоцирующие факторы:
- Избыточная масса тела.
- Курение, злоупотребление спиртными напитками.
- Деформации позвоночного столба (речь идет о сколиозе, сглаживании естественных изгибов скелета).
- Генетическая предрасположенность.
- Остеоартроз позвоночника, что приводит к снижению высоты между дисками.
- Нерациональное распределение спортивных занятий.
В зоне риска находятся люди, работа которых связана с тяжелым физическим трудом, а также лица среднего и пожилого возраста.
Симптомы
Главная жалоба пациентов с дискозом – наличие боли в зоне поражения (обычно в пояснице). Симптоматика усиливается при резких движениях, физической нагрузке. Боли способны иррадиировать в ягодичную область, бедро, голень и стопу. В большинстве случаев они носят простреливающий характер.
Кроме того, может возникать сопутствующая симптоматика в виде онемения нижней конечности, нарушения в ней чувствительности. Также в результате протрузии диска может происходить пережатие кровеносных сосудов, что сказывается на ноге, в ней происходит ослабление кровотока, что в особо тяжелых случаях приводит к трофическим нарушениям.
При осмотре невролога выявляется ослабление коленного и ахиллова рефлексов, обычно с одной стороны. При сильной компрессии нервного корешка пациентов может беспокоить ослабление мышечной силы в конечностях, что клинически проявляется парезами или даже плегиями.
При болях в пояснице пациенты отмечают улучшение в положении лежа.
Что касается шейного отдела позвоночника, при его поражении чаще диагностируется дискоз дисков С5-С6, но нередко в патологический процесс вовлекается и 7 шейный позвонок. Пациенты предъявляют жалобы на боли в данной зоне, которые способны иррадиировать в верхние конечности и голову. Также возможны парезы и плегии рук, онемение и нарушение кровообращения. Могут наблюдаться снижение зрения и слуха, ухудшение памяти.
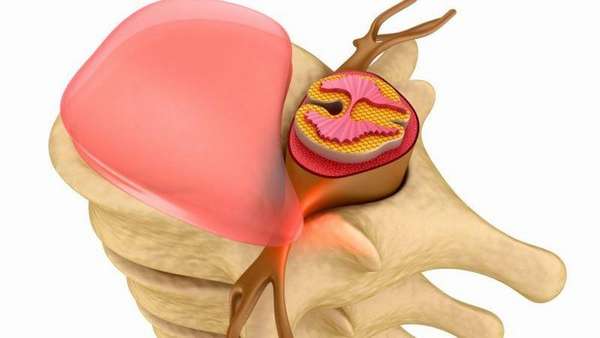
Следует указать, что болевой синдром также носит название корешкового, клинически он проявляется люмбоишиалгией, радикулопатией или радикулитом (поясничным или шейным).
Патология может быть острой и хронической. Первая разновидность устанавливается в начале заболевания, в дальнейшем имеется возможность рецидива, поскольку дегенеративные изменения в позвоночнике никуда не исчезнут. Поэтому принято считать дальнейшие обострения проявлением хронического процесса.
В целом клиническая картина не слишком специфична, характерна для большого количества патологий. Поэтому диагностическим мероприятиям отводится особая роль.
Диагностика
В первую очередь врач проводит общий осмотр пациента, внимательно собирает анамнез с тщательным анализом жалоб, выясняя при этом обстоятельства, при которых они возникают и усиливаются.
Важен осмотр невролога, который проверит функции нервной системы, мышечную силу и рефлексы, что поможет определить, в каком направлении в диагностике двигаться дальше.
Пациентам назначают следующие исследования:
- Общеклинические анализы: общие анализы крови и мочи, биохимия крови.
- Рентген зоны болевого синдрома.
- Компьютерная или магнитно-резонансная томография.
- Электронейромиография.
Что касается визуализации, то КТ или МРТ дают существенно больше информации, чем рентген. Только эти методики способны показать уровень и объем компрессии корешка. Решение о том, какое исследование лучше выбрать, принимает врач.
Лечение
Лечение патологии комплексное, включает в себя не только лекарственные средства, но и физиотерапию, вытяжение позвоночника. Прежде всего, необходимо устранить болевой синдром, для этого используются различные препараты, подробнее о которых речь пойдет ниже.
Медикаментозное
С целью анальгезии пациентам могут вводиться внутривенно «,Дексаметазон», с «,Эуфиллином»,. Они необходимы при выраженном болевом синдроме, эффективно устраняют воспаление и боль, улучшают кровоток в данной области. Количество капельниц – не более 3-5.
Для устранения отека в зоне корешка подойдет такой препарат, как «,L-лизина эсцинат»,. Он также вводится внутривенно, максимальное количество – 10 инъекций.
С целью анальгезии используются нестероидные противовоспалительные средства. Помимо устранения боли, они уменьшают воспаление и отечность. Наиболее эффективные препараты: «,Декскетопрофен»,, «,Кетопрофен»,, «,Лорноксикам»,, «,Диклофенак»,. Данные средства могут вводиться внутримышечно, а могут использоваться в виде твердых лекарственных форм. Кратность индивидуальна для каждого препарата, длительность применения в среднем не превышает 2-3 недель.
Для устранения болей используются миорелаксанты: «,Мидокалм»,, «,Тизалуд»,, «,Релакс»,. Они эффективно расслабляют мышцы, тем самым оказывая анальгезирующее действие. Препараты данной группы также вводятся внутримышечно до 5-10 раз, после чего можно перейти на таблетированные формы (они принимаются в течение 1-2 недель). Тактика всегда индивидуальна и зависит от выраженности мышечно-тонического синдрома.
В качестве вспомогательных средств пациентам назначаются препараты, улучшающие периферическое кровообращение (например, «,Пентоксифиллин»,), и витамины группы В («,Мильгамма»,, «,Нейромед»,). Данные средства при дискозе требуются в твердых формах, принимаются в течение 3-4 недель.
Физиотерапия и другие методы
Физиотерапия позволяет улучшить метаболизм и кровоток в зоне поражения, уменьшить выраженность болевого синдрома, способствует мышечной релаксации. При дискозе используются следующие процедуры: электрофорез с «,Новокаином»,, магнито- и лазеротерапия, ультразвук, иглорефлексотерапия, лечебные ванны.

На период терапии требуется 10-15 сеансов для каждой процедуры, после чего необходим перерыв. Программа лечения определяется для каждого пациента индивидуально и зависит от клинической симптоматики.
Не рекомендовано сочетать иглорефлексотерапию с другими методиками. Следует сначала пройти курс ИРТ, а после небольшого перерыва можно приступить к другим процедурам. В целом достаточно сочетания 2-3 методов для достижения положительного результата.
Вытяжение позвоночника
Вытяжение является эффективным методом лечения данной патологии, особенно при полидискозе поясничного отдела позвоночника. Важно отметить, что эта процедура выполняется при болевом синдроме легкой или средней выраженности.
Вытяжение проводится в стенах медицинских учреждений под контролем обученного персонала. Пациент ложится на специальную кушетку, его шея или поясница фиксируются специальными приспособлениями, а сам процесс контролируется оборудованием.
Модификация данного метода – подводное вытяжение, при котором больной находится в оборудованной ванне. На тело подвешиваются грузы, но пациент не чувствует их веса, поскольку он находится в воде.
Вытяжение способствует релаксации мышечной ткани, уменьшает компрессию нервных корешков между позвонками, тем самым устраняя болевой синдром. Но и у данной процедуры имеются противопоказания: патологии сердца и сосудов, заболевания мочевыделительной системы и желчного пузыря.
Народные методы
Что касается народной медицины, то она не способна повлиять на патологические процессы, которые происходят в костных тканях. Многие методы (например, втирание скипидара) могут и вовсе существенно усугубить течение заболевания.
Поэтому врачи советуют использовать не средства народной медицины, а достижения современной науки, так как они позволяют перевести патологию в состояние длительной ремиссии.
Заключение
Процент пациентов с проявлениями дискоза крайне велик. Такие больные нуждаются в медицинской помощи с привлечением большого количества методов и процедур. Поэтому каждому человеку, имеющему проблемы со спиной, важно знать о дискозе, как и чем его лечить для достижения ремиссии. К счастью, существует множество эффективных лечебных методик, о которых мы и рассказали выше.
Источник
Филипп Ш. · 6 февраля
9,2 K
Люблю медицину и автомобили. Люблю делиться своими знаниями!
Дорсопатия – это совокупность болезней, к которым относятся заболевания позвоночника и тканей, которые к нему прилагаются. В основу таких заболеваний ложится растяжения или разрыв связок, нарушение структурирования межпозвоночных дисков, переутомление позвоночника или нарушение питания позвоночных тканей.
Симптоматика этого заболевания может быть самой разной и неожиданной, в силу того, что она зависит от главного раздражителя и места локации нарушения.
Но, среди всех возможных симптомов выбраны самые универсальные, которые подходят к множеству вариантов интерпретаций болезни:
- Занемевшие конечности;
- Ограничение подвижности;
- Пронзающая слабость в мышцах, чувство истощения;
- Напряжение мышц спины;
- Болевой синдром в разных его проявлениях (режущая, стреляющая тупая, острая, ноющая боль) и разных местах проявления;
- Боль, появляющаяся по время физических нагрузок;
- Отдача боли в разные конечности тела, в том числе и сердечную мышцу или грудную клетку.
Также имеются симптомы, которые дают о себе знать в случае неполадок на определенных участках тела человека:
- Дорсопатия в области шеи определяется следующими проявлениями: головные боли, боли в плечах, и других конечностях. При защемлении нервных окончаниях, возможны шумы в голове, головокружения, цветная пятнистость перед глазами. Еще есть возможность выявить одного из осложнений – синдром позвоночной артерии, который характеризуется головной болью схожей на мигрень;
- В области груди дорсопатия проявляется болями в соответствующих местах (грудная клетка, рядом с сердцем и соседние внутренние органы);
- Дефекты пояснично-крестцового отдела определяются острой болью в пояснице, отдача которой постепенно чувствуется в ногах больного.
Диагностирование такого заболевания ложится на плечи ортопеда или травматолога. Для этого, процесс диагностики начинается с определения причины возникновения недуга, после чего проводится полное, постепенное обследование больного.
Первым делом проводится неврологический осмотр пациента. Этот процесс включает себя поиск неврологических расстройств потерпевшего, которые могут проявиться болями спине, шее и искривлением позвоночника. Об анатомии шеи человека читайте здесь.
Следом за ним, идет рентген позвоночника. Благодаря рентгенографии возможно обнаружение нарушений и прочих патологий (выпячиваний, протрузий, остеофитов, защемление спинных нервных окончаний). Такой вид позволяет просмотреть позвоночник человека в разных плоскостях.
Следующим этапом является компьютерная томография или магнитно-резонансная томография. Помогает досконально изучить строение и патологии позвоночника и прилегающих к нему отделов. Кроме этого, возможен тщательный осмотр тканей, которые окружают позвоночный столб. Позволяет определить с точностью до миниметра параметры имеющихся повреждений, грыж и выпячиваний.
После прохождения полного комплекса диагностирования для назначения лечения необходимо обратиться к нейрохирургу или ортопеду, что зависит от тяжести болезни.
Медикаментозное лечение
Медикаменты назначаются лечащими врачами для снижения болевого синдрома. Но перед началом употребления курса средств рекомендуется соблюдать постельный режим. Если болезнь имеет третью или четвертую стадию развития, пациенту назначается специализированный корсет, который фиксирует пораженные участки позвоночника.
В медикаментозный курс обычно входят противовоспалительные средства, действие которых должно дополняться анальгетиками и новокаиновыми блокадами. Такое сочетание подобных средств служит для максимально возможного истребления болей. К примеру, самое распространенное средство для снятия мышечных спазмов – Мидокалм. Для разогрева участков, в области которых чувствуется боль, специалисты рекомендует использовать Фастум-гель.
В случае наступления ремиссий болезни, не стоит оканчивать медикаментозный курс. Мало того, к нему следует добавить нестероидные противовоспалительные препараты и биогенные стимулирующие средства, которые нормализуют работу сосудов и кровоснабжение области позвоночника.
Лечение не медикаментами
Как описано выше, существует множество методов лечения, которые исключают медикаментозное и хирургическое вмешательство:
- Мануальная терапия. В случае использования такого метода, возможно раскрепощение блокированных частей позвоночника. Но, этот метод запрещен специалистами, если у пациента наблюдается воспаление или травма позвоночника;
- Лечение народными средствами. Для снятия спазма мышц обычно используют настой отвара ромашки и чистотела. Но, употребление подобных отваров в обязательном порядке должно быть согласованно с лечащим врачом;
- Тракционное лечение. Состоит из сложных процедур вытягивания позвоночника. В случае успешного окончания процедуры, уменьшается или полностью исчезает сдавливание нервных окончаний, пронзающая острая боль и повышается работоспособность мышц спины.
Очень много полезной информации может прочитать в этой отличной статье: ВСЁ про дорсопатию поясничного отдела позвоночника: что это такое, причины, симптомы, лечение, лекарства, упражнения, массаж
Дорсопатия = это синноним и остеохондроза, и грыжи. БЫла у меня такая ситуация. Очень сильно болела спина в… Читать дальше
Клиника тибетской медицины «Наран» работает более 30 лет. Лечение хронических заболеваний… · naran.ru
Дорсопатия – это группа заболеваний, в которые входит патология не только позвоночного столба, но и патология мягких тканей (мышцы и связки, которые располагаются близ позвоночника, кровеносные сосуды, корешки спинномозговых нервов).
Выделяют следующие виды дорсопатий:
— Деформирующие дорсопатии (обусловлены такими заболеваниями как остеохондроз, сколиоз и кифосколиоз… Читать далее
Что такое протрузии дисков позвоночника и как это лечить?
Врачи медицинского центра «МедПросвет» ????8 (812) 374-84-00 ????www.medprosvet.spb…
Здравствуйте!
Протрузия диска — это выдавливание пульпозного ядра диска с растяжением его фиброзного кольца без разрыва внешних слоев. Это начальная стадия грыжи диска.
Диагностикой и лечением патологии занимается врач — невролог. В зависимости от выраженности патологии, клинических проявлений, функциональных ограничений, возраста, наличия сопутствующей патологии назначается индивидуальный план лечения (медикаментозная терапия, мануальная терапия, ортезирование, ЛФК, физиотерапия, санаторно-курортное лечение).
С уважением,
Трофимов Максим Валерьевич
врач — невролог МЦ «МедПросвет»
Прочитать ещё 1 ответ
С какими проблемами можно обратиться к остеопату?
Отличница школы злословия. Студентка медицинского
Прием остеопата необходим при наличии любого из этих симптомов:
- головные боли разной природы;
- боли в спине, прострелы;
- запоры, колики, метеоризм и пр.;
- шум в ушах, головокружения, нарушения сна, обмороки;
- сексуальные расстройства;
нарушения менструального цикла и т. д
Наиболее распространенными заболеваниями, с которыми эффективно справляется остеопатия, являются:последствия родовых травм, неврозы, энцефалопатия, различные нарушения осанки, патологии опорно-двигательной системы, плоскостопие;
- хронические воспалительные гинекологические заболевания;
- радикулиты, боли в позвоночнике и суставах, остеохондроз;
- некоторые ЛОР-патологии;
- эректильная дисфункция и т. д.
Методы остеопатии являются альтернативой безлекарственной терапии, позволяя во многих случаях обойтись без медикаментозных средств и оперативного вмешательства.
Болит позвоночник между лопатками что это?
Более обширного симптома и не придумать, болью между лопаток могут отзываться заболевания как непосредственно позвоночника или мышц спины, так и внутренних органов — пищевода или желудка, сердца или лёгких; также при такой боли нередко диагностируют различные невралгии. Прислушайтесь к своим ощущениям, может есть ещё какие-нибудь симптомы? В совокупности уже намного легче понять в чем может быть причина. Конечно велика вероятность, что это банальный сколиоз, но не затягивайте с походом к терапевту, при осмотре он сможет как минимум сузить список возможных заболеваний, и направить к необходимым специалистам.
Прочитать ещё 1 ответ
Какие есть заболевания поясничного отдела позвоночника?
Люблю медицину и автомобили. Люблю делиться своими знаниями!
Резко заболевшая поясница может свидетельствовать о следующих заболеваниях:
- Остеохондрозе, который является следствием разрушения хрящевой ткани межпозвоночных дисков.
- Спондилезе. Для него характерны дистрофические изменения в межпозвоночных дисках.
- Спондилоартрозе. При данном заболевании межпозвоночные диски смещаются и истончаются.
- Межпозвонковой грыже, возникающей по причине разрыва диска позвоночника.
- Радикулите, который появляется из-за сдавливания и следующего за этим воспаления корешков нервов спинного мозга.
- Ишиасе. Представляет собой воспаление седалищного нерва.
- Люмбаго, порождающем болевой синдром из-за смещения или деформации межпозвоночных дисков и позвонков.
- Синдроме грушевидной мышцы, возникающем из-за внешних причин или заболеваний органов малого таза и крестцового отдела.
Очень много полезной информации может прочитать в этой отличной статье: ТОП 20 заболеваний поясничного отдела позвоночника, симптомы и лечение
Как снять сильные боли в пояснице и крестце?
Люблю медицину и автомобили. Люблю делиться своими знаниями!
Расскажу, как оказать первую помощь при сильной боли в пояснице и крестце, особенно, если нет возможности попасть к врачу.
- Лягте на полутвёрдую поверхность и примите следующие позы, которые помогут расслабить мышцы. Лягте на спину, ноги согните в коленях и положите их на стул под углом 90 градусов. Либо лягте на бок, тоже согните ноги и между ними положите небольшую подушку или одеяло.
- Примите обезболивающие таблетки, например, Диклофенак, Ортофен, Найз или более сильный Кеторолак.
- Нанесите на поясницу и крестец обезболивающую мазь. Неплохие мази – это Кетопрофен, Кетонал, Диклофенак, Вольтарен эмульгель.
- Обеспечьте покой больному. Он должен расслабиться и не нервничать.
- Греть крестец не надо, иначе воспаление может стать ещё сильнее.
Если после указанной помощи боль не проходит, то следует вызвать «Скорую помощь».
Какое лечение чаще всего назначают невропатологи, если боль была вызвана заболеванием позвоночника?
Это нестероидные противовоспалительные препараты в форме таблеток или уколов (Артрозан, Диклофенак, Флексен, Аркоксиа, Мелоксикам) + миорелаксанты (Сирдалуд, Мидокалм) + витамины группы В (Комбилипен, Мильгамма).
Эта схема лечения за 1-2 недели полностью избавит пациента от боли. Разумеется, при этом лечении есть противопоказания, поэтому необходима консультация со специалистом.
Если боль очень сильная, а вышеуказанные средства не помогают, то назначают гормональные препараты (Дипроспан, Дексаметазон, Кеналог) или наркотические анальгетики. В некоторых случаях назначают новокаиновые блокады с гормоном – это уколы, которые ставят непосредственно в очаг боли и воспаления.
Неплохо показывают себя комбинированные обезболивающие препараты, такие как Катадолон Форте и Нейродикловит, а также обезболивающие ректальные свечи Дикловит.
В дополнение к медикаментозному лечению рекомендован курс физиопроцедур, например, электрофорез, магнитотерапия или амплипульс. В домашних условиях может воспользоваться такими физиотерапевтическими приборами, как Дэнас или Алмаг.
Существует также такая техника лечения, как мануальная терапия, главное найти грамотного специалиста.
Запомните, когда следует обращаться к врачу: если появляется болевой синдром после нахождения в неудобной позе или после физической активности, которая не проходит через несколько дней. А также, если боль возникает сама по себе время от времени.
Рекомендую прочитать очень полезную статью, где вы можете прочитать больше дополнительной информации: Боли в пояснице и крестце: причины у женщин и мужчин, что делать, чем лечить
Прочитать ещё 1 ответ
Источник
