После операции на позвоночнике выделения
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
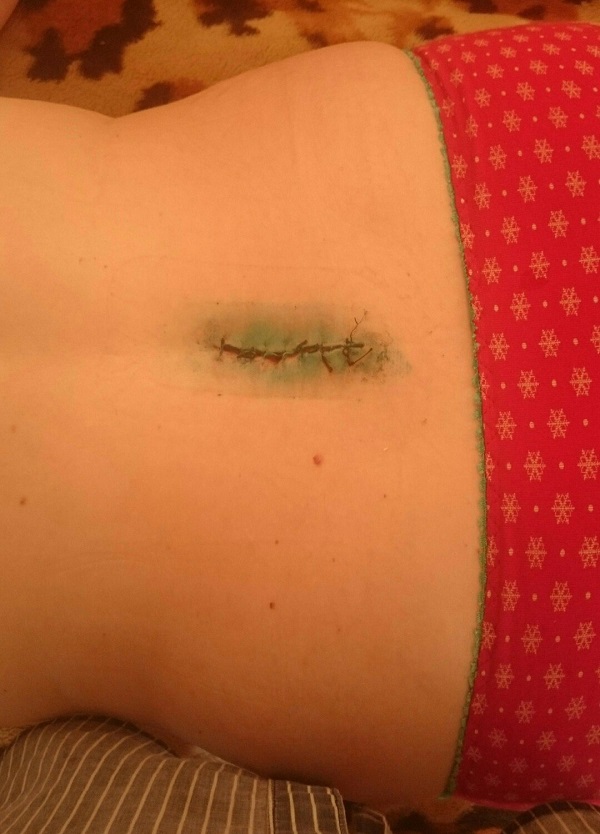
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
- Низкая степень «чистоты» операционной раны. На практике, «чистые» операции гораздо реже провоцируют осложнение, чем условно «чистые» или «грязные». Наиболее рискованными вмешательствами на позвоночнике являются те, которые изначально выполнялись по поводу абсцессов, например, вследствие спондилита.
- Нарушение реализации технических приемов выбранного оперативного вмешательства.
- Несоблюдение норм асептики и антисептики в операционной.
- Обширная травматизация мягких тканей (вынужденная или случайная), технически многосложная и длительная операция.
- Грубые ранения сосудов, мышечных волокон хирургическим инструментом, возникшая необходимость в переливании крови.
- Операционный дренаж, он может поспособствовать миграции патогенных бактерий из кожи в рану. Во многих случаях без него обойтись нельзя. Поэтому дренирование должно проводиться строго ограниченно по времени, а дренажные системы (предпочтительнее закрытого всасывающего типа) требуют очень аккуратного обращения.
Дренирование раны.
- Несоблюдение условий для обеспечения нормального гемостаза, повлиявшего на объемную интраоперационную кровопотерю, кровоточивость раны после операции, образование гематом, др.
- Некачественно произведенное ушивание раны – несоблюдение технологии наложения шовной нити, неверно выбранная методика и/или материалы.
Послеоперационные причины
Ненадлежащий уход за послеоперационной раной
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
Погрешности или пренебрежение принципами реабилитационного режима и лечебных мероприятий:
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
- Предоперационная комплексная (расширенная) диагностика организма, включая бактериологические обследования мочи, крови. Важно также пройти стоматологический осмотр, обследования у ЛОРа, сдать БАК-посев ротовой полости. При обнаружении высоких диагностических титров инфекций в организме перед операцией нужно пройти специфическое целенаправленное лечение.
- На дооперационном этапе обеспечение должной терапии всех декомпенсированных хронических заболеваний, являющихся потенциальными «усилителями» незаживления и инфицирования операционных ран. Особенного внимания требуют диабетики и больные с аутоиммунными нарушениями в течение всего периоперационного срока! Оперировать разрешено только при достижении стойкой компенсации хронической болезни.
- Прохождение вмешательства исключительно в клиниках высокого уровня, где четко следуют всем нейрохирургическим канонам – от подготовки пациента, четкого соблюдения технологии операций и антисептических норм до безупречного обеспечения реабилитационного ухода.
- Профилактическое использование внутривенных антибиотиков при всех видах операции, будь то резекция межпозвоночной грыжи, новообразования или устранение нестабильности, искривления позвоночника посредством имплантатов или трансплантатов (накануне, интраоперационно, в послеоперационный период).
- По возвращении домой безукоризненное соблюдение предоставленных врачом рекомендаций по уходу, обработке области послеоперационного разреза.
- Неукоснительно придерживаться всех схем лечебного, физического режима после операции.
- При первых симптомах болезненного дискомфорта в районе операционного доступа (боли, жжения, отечности, покраснения, гипертермии и т. п.) незамедлительно показаться лечащему врачу.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
Источник
Риск развития послеоперационных осложнений достаточно высок. Поэтому к хирургическому вмешательству врачи прибегают при неэффективности консервативного лечения, уже развившихся осложнениях, быстром прогрессировании патологии позвоночника. Одним из этапов предоперационной подготовки становится полное обследование пациента для предупреждения возможных осложнений.
Основные постоперационные осложнения
Причины развития осложнений после хирургического лечения заболеваний позвоночника — наличие у пациента других хронических патологий, нарушения кроветворения и (или) свертываемости крови, ошибки медицинского персонала на подготовительном этапе и во время вмешательства. Спровоцировать их могут и врожденные, приобретенные аномалии позвоночника, при которых полный доступ к операционному полю ограничен. Все осложнения объединены в три группы:
- Общие. Возникают после хирургического лечения не только заболеваний позвоночника, но и любых других патологий.
- Неврологические. Развиваются в постоперационном периоде из-за нарушения работы спинного мозга и нервных корешков, в том числе и в результате их механического повреждения.
- Связанные с установкой имплантатов или сращением смежных позвоночных структур. Возникают после операций, выполняемых с целью стабилизации сегментов.
Большинство осложнений выявляется достаточно быстро по характерной симптоматике. Их своевременное устранение позволяет сразу наладить оптимальную работу позвоночника и рядом расположенных соединительнотканных структур. Но некоторые осложнения развиваются постепенно, сопровождаются неярко выраженной симптоматикой. В таких случаях обнаружить их помогает плановое посещение врача и проведение необходимых диагностических исследований.
Общие осложнения
Такие последствия могут возникать при всех методах проведения операций. Дискэктомия, ламинэктомия, спондилодез, замена межпозвонковых дисков имплантатами, устранение врожденных и приобретенных аномалий позвоночника — любое из этих хирургических вмешательств способно стать причиной развития общих осложнений.
Последствия анестезии
Все хирургические вмешательства требуют предварительного обезболивания. Для этого используются фармакологические препараты, правильный выбор которых позволяет свести к минимуму нежелательные последствия. Но иногда даже тщательное предварительное тестирование не способно установить индивидуальную чувствительность организма пациента к обезболивающим средствам. На этапе подготовки необходимо обязательно сообщить анестезиологу о непереносимости того или иного препарата.
После проведения операции на позвоночном столбе возможны следующие последствия анестезии:
- механическая асфиксия;
- нарушение моторики кишечника;
- приступы тошноты, попадание содержимого желудка в пищевод;
- галлюцинации, психические расстройства;
- учащение или урежение сердечного ритма.
Во время наркоза используется мягкая трубка, которую вставляют в горло. После операции ее извлекают, но пациент еще несколько часов может испытывать неприятные и даже болезненные ощущения. Если хирургическое лечение длительное, то есть риск последующего воспалительного поражения легких из-за застойных явлений.
Кровотечения
Передний или боковой доступ к операционному полю повышает риск спонтанных кровотечений. Это обусловлено необходимостью вскрытия брюшной полости или рассечения подкожных мышц шеи. Даже хирург с большим опытом, часто проводящий сложные операции, иногда повреждает один из крупных кровеносных сосудов. Не допустить такого развитие событий позволяет правильная укладка пациента и использование контролируемой гипотензии с целью снижения кровопотери.
В ходе операции обязательно отслеживается состояние позвоночных структур для своевременного обнаружения ишемических повреждений спинного мозга и нервных корешков, иннервирующих, в том числе и нижние конечности. Кровотечения, возникающие во время хирургического вмешательства, удается быстро устранить. Гораздо опаснее те, которые открываются уже после наложения швов. В таких случаях необходимо экстренное проведение повторной операции.
Тромбоз, тромбоэмболия
Тромбофлебитом называется воспалительный процесс во внутренней венозной стенке с формированием тромба. Одна из причин его развития — хирургическое лечение заболеваний, локализованных преимущественно в пояснично-крестцовом отделе позвоночника. Если в ходе вмешательства повреждаются сосуды, то защитной реакцией организма становится ускоренное сворачивание крови. Наблюдается ее сгущение во всех венах, артериях и капиллярах, что значительно повышает вероятность образования тромба, особенно у предрасположенных к этому пациентов.
Не так опасно замедление кровотока, как отрыв части кровяного сгустка и его проникновение в легкое или сердце. Развивается тромбоэмболия — закупорка кровеносного сосуда тромбом, попавшим в циркулирующую кровь. Из-за расстройства кровообращения ткани начинают отмирать, а это может стать причиной летального исхода.
Чтобы снизить вероятность тромбообразования, хирурги используют специальные механические средства для ускорения кровотока. Применяются и медикаменты (антикоагулянты), препятствующие сгущению крови.
Нарушение работы легких
При проведении операции пациент должен глубоко, качественно дышать, иначе возможно быстрое развитие пневмонии. Функционирование легких нарушается по следующим причинам:
- применение для наркоза определенных лекарственных средств;
- длительное нахождение в положении лежа в постоперационном периоде;
- повреждение плевры — серозной оболочки, покрывающей легкие, внутреннюю поверхность грудной клетки, средостение и диафрагму.
Исключить любую вероятность появления проблем с легкими позволяет обучение пациента технике глубокого диафрагмального дыхания в подготовительном периоде, а также использование спинальной анестезии. Соблюдение постельного режима рекомендовано только на протяжении нескольких дней. Затем пациенту нужно вставать, передвигаться по больничной палате. Повреждение плевры обычно хирурги обнаруживают сразу и устраняют его. Если оно осталось незамеченным, то кровь скапливается и препятствует глубокому дыханию. В этом случае необходимо проведение операции для восстановления целостности плевры.
Инфекции
Инфекционные осложнения, обычно бактериальной природы, диагностируются у 1 пациента из 100 прооперированных. К ним предрасполагают пожилой возраст, низкий иммунитет, наличие хронических заболеваний. На проникновение инфекционных возбудителей указывают такие симптомы:
- постоянное повышение выраженности болевого синдрома;
- покраснение, отечность кожи около наложенных швов;
- появление неприятного запаха от выводимого наружу содержимого раны;
- мелкая дрожь и повышенная температура тела.
Гной после операции свидетельствует о тяжелом течении инфекционно процесса. Если он распространился на глубоко расположенные мягкие ткани, то требуется повторная операция с хирургическим очищением некротических очагов. Затем пациенту назначается курсовой прием антибиотиков, к которым чувствительны болезнетворные бактерии.
При поверхностной инфекции, затронувшей только кожу около шва, достаточно частой обработки покрасневших тканей антисептическими и антибактериальными растворами.

Неврологические осложнения
Так как операционное поле находится в непосредственной близости от спинного мозга, то существует риск его повреждения. Может быть травмирована его твердая защитная (дуральная) оболочка. В большинстве случаев хирурги обнаруживают повреждение в ходе операции и своевременно устраняют его. Если оно не было замечено, то это проводит к серьезным последствиям. Сквозь разрез или прокол начинает выделяться спинномозговая жидкость, провоцируя воспаление тканей.
На развившееся осложнение указывают участившиеся боли в голове и в прооперированной области позвоночника. Особенно опасно внедрение в спинной мозг через образовавшееся отверстие патогенных микроорганизмов (бактерий, вирусов, грибков). Это может стать причиной менингита, требующего немедленного повторного хирургического вмешательства.
Последствия использования имплантатов и проведения спондилодеза
Иногда пациенты на этапе реабилитации жалуются на постоянные дискомфортные, а иногда и болезненные ощущения после спондилодеза. Так называется хирургическое вмешательство на позвоночник, направленное на обездвиживание смежных позвонков за счет их сращивания. После иссечения грыжевого выпячивания подобные симптомы возникают исключительно редко. В данном случае повторной операции не требуется. Улучшить самочувствие поможет грамотная реабилитация:
- ежедневные занятия лечебной физкультурой;
- проведение физиотерапевтических процедур;
- санаторно-курортное лечение.
На начальном этапе реабилитации пациенту могут быть назначены препараты с анальгетическим эффектом в виде мазей или таблеток.
Миграция кейджа
Ситуация гораздо более серьезная при смещении или переломе установленного кейджа. Это искусственный аналог межпозвонкового диска, изготовленный из пластика. Кейдж необходим для сращения костных структур, снижения нагрузки на позвоночник. Его смещение может произойти из-за несоблюдения больным врачебных рекомендаций или ошибки хирурга, например, отсутствия транспедикулярной системы.
Миграция имплантата обычно происходит в течение нескольких месяцев после хирургического вмешательства, до сращения костных тканей, формирования рубцов. Если она достаточно существенна, то позвоночный сегмент утрачивает стабильность, возникает вероятность травмирования им спинномозгового корешка или крупного кровеносного сосуда. Незамедлительно проводится повторное вмешательство для установки кейджа на место.
Операция в Artusmed позволяет избежать развития таких осложнений, так как чешские врачи имеют большой опыт хирургического лечения позвоночника.
Формирование ложного сустава
Такой термин используется в хирургии для обозначения редко возникающего постоперационного осложнения — чрезмерно медленного сращения костных структур. Их поверхности смещаются относительно друг друга, что становится причиной болей в позвоночнике, усиливающихся при движении. Устранить патологическую подвижность возможно только повторным хирургическим вмешательством. Дополнительно пациенту назначаются витамины, микроэлементы для укрепления костных тканей.
Источник
