Позвоночник болит от старости

У позвоночника есть свои признаки старения. Некоторые из них, увы, не изменишь, но некоторые вполне можно контролировать.
Фото: GLOBAL LOOK PRESS
Позвоночник — не просто наша главная опора, которая помогает нам передвигаться прямо, это комплексный орган, где соседствуют костная, нервная, мышечная, лимфатическая и сосудистая система. И когда в позвоночнике возникают нарушения, могут пострадать и другие органы, части тела.
Мы не будем говорить об очевидных и, увы, иногда неизбежных вещах, например, авариях с травмами позвоночника или инсульте, когда нарушаются нейронные связи между мозгом и позвоночником (иногда даже бывает инсульт позвоночника). И нейронные связи в этом случае восстанавливаются очень плохо, ведь позвоночник гораздо более древняя система, чем мозг. Но иногда случаются чудеса: подключается вегетативная нервная система, которая помогает в восстановлении. Вот о ней и шла речь на Радио «КП» в программе «Прожиточный максимум», куда пришел в гости врач-невролог, д.м.н. Виктор Косс.
— Это интересная и малоизученная пока система, относящаяся к центральной нервной системе, — говорит Виктор Косс. — По сути вегетативная нервная система отвечает за то, о чем мы просто не задумываемся: например, за работу кишечника, сердца, других внутренних органов, опорожнение мочевого пузыря и кишечника. Даже ходьбу на двух ногах. И эта система играет огромную функцию в регуляции нашего организма. Эмоции, перенапряжение, стресс или какие-то физические нагрузки подавляют вегетативную нервную систему. И начинаются проблемы с сердцем, с кишечником, с мочевым пузырем, с потливостью, с гормонами, с нарушением менструального цикла и так далее. Кстати, вегетативная нервная система частично расположена непосредственно в позвоночнике, в основном в шейном, крестцовом и в грудном отделе. И часто именно эта система является индикатором старения. Самые явные признаки: вегетативные кризы и вегетативные качели, например, частые мигрени, депрессия, скачки настроения, панические атаки. Эти неприятные вещи, функциональные изменения в организме, часто зависят от сбоев в работе именно шейного отдела позвоночника. Так вегетативная нервная система начинает сигналить о проблемах с организмом.
У позвоночника есть свои признаки старения. Некоторые из них, увы, не изменишь, но некоторые вполне можно контролировать.
1. Возраст.
Генетически старение позвоночника прошито примерно с 24 лет, примерно с этого момента начинается процесс дегенерации, появляется остеохондроз. Увы, остеохондроз молодеет: сидячий, малоподвижный образ жизни, автомобили, компьютеры приводят к кодированию этого диагноза. Да и образ жизни родителей влияет на детей: 2-3 поколения малоподвижных горожан, и у внука уже может быть более ранний остеохондроз.
Но к счастью, у любого человека от 24 до 40 лет есть некая «подушка безопасности», запас прочности всех систем, когда старение можно притормозить, если не повернуть вспять.
2. Ограничение подвижности.
Старение позвоночника — не всегда боль. Первый симптом – это ограничение движения, подвижности в позвоночнике. Помните, как в детстве легко вставали на мостик, без проблем доставали ухом до плеча? Попробуйте сейчас наклонить голову к плечу — сложно, правда? Потому что нарушение эластичности в мышцах, связка и в суставах является первым признаком застоя в суставах позвоночника.
Конечно, примерно 15-20 процентов людей и в детстве не могут дотянуться до пола кончиками пальцев, ведь дело еще и в состоянии мышц. Но все же основной маркер старения — снижение гибкости в поясничном и шейном отделе. То есть снижение угла поворота влево-вправо, например, когда вы в автомобиле пытаетесь посмотреть в зеркало. Многие терпят и обращаются к врачу только тогда, когда угол поворота снижается до 30-25 градусов.
3. Утренняя скованность и вечерняя боль.
Часто случается, что по утрам сложно пошевелить шеей, повернуться. Преследует если не боль, то неприятные ощущения. Через час вроде бы все проходит. Но к вечеру начинает ныть голова, болеть поясница.
— Это из-за функциональных блоков в межпозвонковых шейных суставах, — поясняет Виктор Косс. — Также это может быть банальный застой в мышцах или ослабление мышечного корсета. И это пока поправимо. Но если не начать делать хотя бы самую простую зарядку для позвоночника, может постепенно сформироваться привычка к ограниченным движениям. А мнимое облегчение днем, между утренней скованностью и вечерней болью — временное облегчение, лже-хорошее самочувствие. Если не предпринять никаких мер, то через месяц-другой тело начнет сигналить уже резкой серьезной болью.
НА ЗАМЕТКУ
Помогаем мозгу проснуться
Чтобы размять шею и наладить кровообращение мозга, по утрам полезно делать самую простую зарядку. Особенно эффективны три простых упражнения.
+ Плавные наклоны
Делаем самые простые плавные упражнения: медленные наклоны из стороны в сторону, вперед. Назад постарайтесь голову не запрокидывать: это довольно опасно, если есть проблемы с сосудами. Прочувствуйте мышцы. Попробуйте, наклоняя голову, коснутся ухом плеча.
+ Достать до неба.
Очень полезно вытягивание позвоночного столба: встаньте прямо, максимально распрямите спину и потянитесь макушкой к потолку. Потом медленно начинайте наклонять голову вперед, стараясь коснутся подбородком груди. Но не сгибайте спину и не двигайте плечами. Вы почувствуйте, что позвоночник распрямляется буквально по позвонкам.
+ Березка.
Встаньте у стены, прижмите к ней все выпирающие точки: пятки, икры, ягодицы, плечи. Вы почувствуете, как уже распрямляется спина. Можете просто постоять так хотя бы 3-5 минут, плавно и равномерно вдыхая и выдыхая. Так вы закладываете хорошую осанку, освобождаете зажимы.
Плавно поднимите сцепленные в замок руки вверх, встаньте на носочки. Не отрывайте пятки, ягодицы и плечи от стены! Замрите в этой позе на 1-2 минуты. Дыхание автоматически станет коротким и поверхностным, но старайтесь не сбивать его, дышать как можно более плавно.
В этой позе растягивается позвоночник, разминаются мышцы не только спины, но и ягодиц, бедер, икры.
Помните: в рабочий ритм нужно входить плавно, если вы встаете с кровати и тут же бросаетесь отжиматься, ничего хорошего в этом нет. Поэтому начните с этой легкой разминки и помните: все упражнения выполняем плавно, без резких рывков, стараясь прочувствовать все мышцы.
Источник
Для цитирования. Балязин В.А., Балязина Е.В. Боль в спине у пожилых людей: особенности лечения // РМЖ. 2016. No 7. С. 439–441.
Старение организма — физиологический процесс, сопровождающийся запрограммированно возникающими в организме возрастными изменениями, характер которых наследственно детерминирован. Отсутствие физической активности является определяющим фактором в процессе старения организма. Согласно классификации ВОЗ, возраст человека делится на несколько периодов: возраст до 44 лет считается молодым, 45–59 – средним, 60–74 – пожилым, 75–89 – старческим, люди 90–100 лет и старше относятся к долгожителям.
Человек, появляясь на свет, состоит из воды на 90%, а умирая — всего лишь на 65%. С потерей воды организм начинает болеть и стареть. Одновременно с этим в органах и тканях начинает формироваться фиброз. Прогрессирующие дистрофические изменения в организме пожилого человека приводят к остеосклерозу, ограничивающему подвижность позвоночника. Изменяются физиологические изгибы позвоночника (шейный лордоз, грудной кифоз, поясничный лордоз) из-за возрастной потери эластичности межпозвонковых дисков и дугоотростчатых суставов. Снижается амортизационная функция позвоночного столба, что ведет к нарушению равномерного физиологического распределения нагрузки на позвоночник при поддержании вертикального положения тела в пространстве [1, 2]. Одним из основных признаков старения является потеря мышечной массы, что в свою очередь приводит к снижению мышечной силы, которая представляет собой важный индикатор качества жизни и функциональной независимости индивидуума.
В медицинских кругах бытует мнение, что причинами болей в спине являются преждевременное старение и изношенность межпозвонковых дисков, обозначенные широко распространенным в отечественной литературе термином «остеохондроз». Дистрофические изменения дисков и костной ткани позвонков рассматриваются как процесс физиологического старения, который при воздействии факторов риска может стать патологическим и обусловливать дорсалгию – болевой синдром (БС) в области туловища и конечностей невисцеральной этиологии [1, 3]. Болевые переживания у пожилых людей более продолжительные, чем у молодых пациентов. В связи со снижением пластичности центральных механизмов болевой чувствительности у пожилых пациентов наблюдаются повышение болевой чувствительности и более медленное ее восстановление.
Дорсалгия, как правило, обусловлена дегенеративными заболеваниями позвоночника и диагностируется в течение жизни у 80% населения планеты, а в пожилом возрасте ее испытывает почти каждый житель планеты [3, 4]. К тому же у больных этой возрастной группы она имеет склонность к затяжному течению с тенденцией к хронизации [1, 5]. Следует учитывать такие рентгенологически распознаваемые изменения, как остеопороз и остеохондроз. Если выявленные изменения, характерные для остеопороза, таят в себе угрозу патологических переломов, то изменения, характерные для остеохондроза, не всегда находятся в прямой зависимости от клинических проявлений болевого синдрома, а переоценка этих данных не способствует качественному лечению дорсалгии.
У подавляющего большинства больных пожилого возраста механическая причина боли является основной. Если у лиц молодого возраста эти изменения наблюдаются в основном в межпозвонковом диске с его дегенерацией и секвестрацией и образованием грыж, то у пожилых больных механическое воздействие на нервные структуры обусловлено в основном дегенеративным процессом в фасеточных суставах позвонков с вовлечением межпозвонкового диска, позвоночным стенозом. К механическим факторам следует отнести спондилолистез, дегенеративные изменения крестцово-подвздошного сочленения, миофасциальный синдром и фибромиалгию, а также врожденное укорочение конечности с вторичным сколиозом как в сочетании с плоскостопием, так и без него.
Однако неврологу всегда следует помнить о том, что боль в спине у лиц пожилого возраста может быть обусловлена и не механическими, обусловленными дегенеративным процессом в позвоночнике, причинами. К ним относятся: ретроверсия и опущение матки, воспалительные или опухолевые поражения органов малого таза, заболевания почек и мочевых путей, поджелудочной железы, аневризма аорты и др. Предположить перелом тела позвонка у пожилого человека с выявленным остеопорозом позволит указание в анамнезе на травму. Тщательного обследования требуют больные с указанием в анамнезе на перенесенные вмешательства по поводу онкологической патологии. О метастатическом характере процесса заставит подумать усиление интенсивности болей в ночное время, признаки соматического неблагополучия, подъемы температуры. В отличие от молодых пациентов у больных пожилого возраста связывать дорсалгию с дегенеративными изменениями позвоночника можно только после исключения онкологических, воспалительных заболеваний и остеопороза.
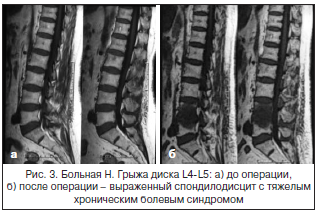
Алгоритм диагностики дорсалгии у пожилых людей должен учитывать особенности сочетанной патологии, присущей данному возрасту. Не менее важным является соматическое обследование пациента на предмет исключения патологии внутренних органов, сопровождающейся болями в соответствующих дерматомах. Следующим этапом является подтверждение дегенеративного процесса в самих позвонках, межпозвонковых дисках и, что особенно важно у пожилых больных, дугоотростчатых суставах (рис. 1, 2).


За последние 10 лет в нашей стране отмечается значительный рост количества хирургических вмешательств по поводу грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника. Так, в Ростовской области выполняется свыше 400 операций в год (10 на 100 тыс. населения). С ростом числа оперативных вмешательств возросло и количество пациентов, которым хирургическое пособие не принесло избавления от боли. Количество рецидивов болевого синдрома составляет от 15 до 50% [6, 7]. Основные причины хронизации боли в нижней части спины – это не только так называемые «неудачные операции», но и спондилодисциты, развивающиеся вследствие повреждения гиалинового хряща, нарастающий спондилолистез с сужением позвоночного канала и компрессия дурального мешка и корешковых воронок вследствие рубцово-спаечного эпидурита (рис. 3 и 4).
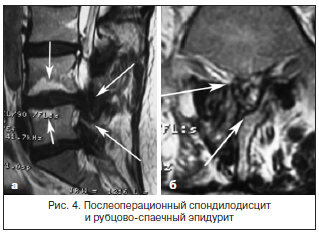
Рецидивы БС после операций, по сводным данным, составляют от 15 до 50%. Возникает вопрос о необходимости дальнейшей разработки более строгих критериев отбора больных для хирургического лечения и более эффективных методов консервативной терапии, при применении которой не возникает необратимых анатомических нарушений, развивающихся после оперативных вмешательств.
С целью подавления ноцицептивного компонента болей в нижней части спины в остром периоде широко и успешно применяются НПВП в сочетании с миорелаксантами в зависимости от выраженности мышечного спазма. В силу возрастных особенностей организма, предопределяющих разницу в фармакокинетике и фармакодинамике лекарственных средств, существуют различия в реакции пожилых и молодых лиц на одни и те же препараты. Следует учитывать особенности пожилого возраста, и прежде всего повышенную частоту побочных эффектов вследствие наличия частых сопутствующих заболеваний и риска лекарственного взаимодействия. Особая настороженность необходима при комбинации НПВС и ацетилсалициловой кислоты, которая часто применяется пожилыми для профилактики сердечно-сосудистых осложнений. Стремление устранить недостатки традиционных НПВС путем создания препаратов с более селективным действием, в частности селективных ингибиторов циклооксигеназы (ЦОГ) 2–го типа, хотя и уменьшило риск желудочно-кишечных осложнений, но не устранило его полностью. Риск поражения почек остается таким же, как и при применении неселективных ингибиторов ЦОГ.
Среди селективных ингибиторов ЦОГ-2 хорошо зарекомендовал себя нимесулид (Найз). Нимесулид ингибирует ЦОГ-2 и угнетает синтез простагландинов в очаге воспаления, ингибирует высвобождение фермента миелопероксидазы, а также угнетает образование свободных радикалов кислорода, не влияя на процессы фагоцитоза и хемотаксиса, угнетает образование фактора некроза опухоли и других медиаторов воспаления. Известно также, что у нимесулида один из самых благоприятных профилей желудочно-кишечной безопасности, однако при необходимости все же следует проводить гастроскопию и другие исследования для раннего выявления изъязвления слизистой, а также своевременно применять ингибиторы протонной помпы [7]. Нимесулид (Найз) обладает противовоспалительными, анальгезирующими и жаропонижающими свойствами. После приема внутрь нимесулид быстро всасывается в ЖКТ. Максимальная концентрация в плазме крови определяется через 2–3 ч. Связывание нимесулида с белками плазмы крови достигает 97,5%. Угнетающее влияние на ЦОГ-1 менее выражено (реже вызывает побочные эффекты, связанные с угнетением синтеза простагландинов в здоровых тканях). У больных с почечной недостаточностью (клиренс креатинина 1,8–4,8 л/ч или 30–80 мл/мин) и у лиц пожилого возраста фармакокинетический профиль нимесулида существенно не меняется. Снижению дозы НПВП способствует использование адъювантных препаратов (прегабалин, габапентин), что очень важно у лиц пожилого возраста [9]. Важным преимуществом Найза является наличие местной формы – препарата Найз гель.
Для усиления терапевтического эффекта и быстрого купирования воспалительного синдрома и БС важно использовать комплексный подход к лечению. Доказано, что совместное применение Найз таблеток с Найз гелем усиливает лечебный эффект и способствует быстрому купированию боли и воспаления [10]. Основа Найз геля – изопропиловый спирт, который позволяет действующему веществу быстро проникать глубоко в ткани, непосредственно к очагу воспаления. И уже через 15 мин Найз гель практически полностью всасывается с поверхности кожи и концентрируется в месте воспаления.
В комплексной терапии болей в спине с успехом применяются витамины группы В, по показаниям – антидепрессанты и транквилизаторы, физиотерапия, массаж, мануальная терапия, иглорефлексотерапия. Стойкий БС и неврологические нарушения являются показанием к хирургическому лечению [3].
Особого внимания требуют пациенты со спинальным стенозом. Консервативное лечение поясничного стеноза проводится при наличии минимально выраженной неврологической симптоматики, а также при тяжелой соматической патологии. Рекомендуются упражнения, связанные с флексией в поясничном отделе позвоночника (велоэргометр, ходьба по бегущей дорожке с наклоном вперед). Целесообразны назначение венотонических препаратов, эпидуральное введение анестетиков и глюкокортикостероидов [3].
Хирургическое вмешательство показано при неэффективности консервативной терапии и нарастающем неврологическом дефиците. При центральном стенозе основу хирургической тактики составляют ламинэктомия и удаление желтой связки [3]. С целью профилактики рецидива боли в отдаленном послеоперационном периоде нами разработан способ интраоперационной профилактики формирования рубцово-спаечного эпидурита, защищенный патентом № 2294169 (зарегистрирован 27 февраля 2007 г., авторы: Балязин В.А., Балязина Е.В., Балязин И.В.).
Таким образом, лечение боли в спине у пожилых требует обязательного уточнения этиологии и патогенеза заболевания, а также учета сопутствующей патологии, в т. ч. и принимаемых пациентом в связи с ней лекарственных препаратов, c целью исключения полипрагмазии, а также токсического эффекта нерациональной комбинации лекарственных средств.
Источник
Остеохондроз часто называют расплатой человека за прямохождение. У животных, бегающих на четырех лапах, позвоночник находится в горизонтальном положении, поэтому нагрузка на диски, соединяющие позвонки, у них невелика. У нас она значительно выше, ведь наша спина большую часть дня находится в вертикальном положении. Из-за этого межпозвоночные диски быстрее изнашиваются, возникает дискомфорт и боль. Хотите продлить «срок службы» дисков – решение очевидно: нагрузку на позвоночник нужно сократить.
В детстве
Фактор риска: формирование неправильной осанки
Если ребенок привык сидеть скособочившись, годам к 35–40 об остеохондрозе он, скорее всего, будет знать не понаслышке. Неправильная поза за партой или сутулость при ходьбе приводят к сколиозу. Из-за искривления некоторые отделы позвоночника испытывают чрезмерную нагрузку. В этих местах диски деформируются быстрее, чем в других.
Что предпринять?
Выбирайте правильную мебель. Стул школьника должен быть со спинкой и не слишком высокий, чтобы стопы стояли на полу, а у спины была поддержка. Высота стола – на 5 см выше, чем локоть опущенной вниз руки ребенка. Заниматься уроками в младших классах он должен не более 45 минут, после этого необходим 15-минутный перерыв.
Чтобы ребенок не сутулился, можно приобрести так называемый корректор осанки. Он состоит из эластичного пояса и полужесткой спинки, закрепляется на плечах и фиксирует спину в правильном положении. Под одеждой это приспособление незаметно, поэтому носить его можно целый день. Кстати, существуют корректоры осанки и для взрослых. Они способны не только поддерживать спину, но и исправлять уже имеющийся сколиоз.
Фактор риска: плоскостопие
Одна из важнейших функций свода стопы – рессорная или пружинящая. Если бы ее не было, при ходьбе внутренние органы подвергались бы ощутимой тряске, ведь каждый наш шаг – это удар о землю и пусть очень короткая, но все же потеря равновесия. Нормально сформированная стопа этот удар гасит, и желудок, сердце, печень и т. п. могут стабильно работать. Если же свод стопы становится более плоским, возможность для «отпружинивания» уменьшается и брать на себя часть обязанностей по компенсации удара приходится позвоночнику. Это увеличивает нагрузку на него, и диски раньше изнашиваются.
Что предпринять?
Покупайте ребенку удобную и соответствующую возрасту обувь. В идеале туфли на каблуке выше 4 см девочка должна начинать носить не раньше 17–18 лет. После 12 лет 4-сантиметровый каблук можно разрешить, если девочка идет на праздник. Повседневная же обувь должна иметь каблук не выше 2 см.
Для профилактики плоскостопия ребенку очень полезно ходить по неровной поверхности – песку, траве, гальке. Так что, если такая возможность есть, не следует ее упускать.
В молодости
Фактор риска: малоподвижная работа
Наименьшую нагрузку позвоночник испытывает, когда мы лежим на спине. Она увеличивается при ходьбе и еще больше возрастает, когда человек садится. Вот почему работа, связанная с многочасовым сидением в офисе, приводит к быстрому изнашиванию межпозвоночных дисков.
Что предпринять?
Старайтесь раз в час вставать на 5–10 минут и делать разминку: прогнитесь вперед и назад, потянитесь. Чаще меняйте позу, в которой сидите, периодическое перераспределение нагрузки благотворно для позвоночника. Очень неплохо, если ваше рабочее кресло позволяет вам время от времени откидываться назад так, чтобы между туловищем и ногами был угол примерно в 135°, – это поможет спине расслабиться. И, наконец, не сидите нога на ногу – это увеличивает нагрузку на одну сторону спины.
В нерабочее время будьте активны. Снять напряжение в спине хорошо помогают йога, пилатес, занятия на фитболе, упражнения на растяжку, плавание. Во время таких тренировок укрепляется мышечный корсет, но позвоночник не перегружается. А вот поднятие штанги или фитнес с большим количеством прыжков, наоборот, увеличивают давление на диски.
Измерьте свой рост утром, встав с постели, и вечером перед сном. Наверняка во втором случае вы окажетесь ниже (разница может доходить до 3 см). Так происходит потому, что днем из-за нагрузки межпозвоночные диски немного приплющиваются. Ночью же, когда давление на них минимально, они постепенно расправляются, улучшается их кровоснабжение. Вот почему для позвоночника крайне важен полноценный отдых. Чтобы его обеспечить, раз и навсегда избавьтесь от мягких перин, они плохо поддерживают спину, – спать нужно на полужестком матрасе.
Фактор риска: поднятие тяжестей
При переносе тяжелых вещей нагрузка на позвоночник, и особенно на его поясничный отдел, существенно возрастает.
Во многих случаях поднятия тяжестей можно избежать. Обзаведитесь сумкой на колесах или компактной тележкой и возите тяжелые вещи на них, вместо того чтобы нести их из магазина или тащить с дачи в городскую квартиру.
Если нужно поднять что-то тяжелое, делайте это правильно. Встаньте так, чтобы предмет стоял впереди, присядьте на корточки, не прогибая спину, возьмите ношу в руки и медленно поднимайтесь, распрямляя ноги. Так основная нагрузка придется на сильные и крепкие мышцы голеней и бедер, а не на уязвимый позвоночник. Главное, не поднимайте груз резко, а когда несете его или ставите, не поворачивайте туловище. И еще – не стоит держать ношу на вытянутых руках, прижмите ее к телу.
Фактор риска: лишний вес
Для позвоночника нет никакой разницы, носите вы на себе мешки с углем или лишний жир – нагрузка все равно увеличивается. В некотором смысле быть полным даже хуже, чем работать грузчиком: последний тягает тяжести время от времени, первый несет их на себе постоянно.
Считается, если масса тела превышает 90 кг, это почти гарантия, что у человека быстрее, чем у других, появится остеохондроз. Если вы склонны к полноте, взвешивайтесь примерно раз в неделю – так будет проще не упустить момент и вовремя взять себя в руки.

В старшем возрасте
Фактор риска: старение позвоночника
Снижение гибкости, сокращение объема межпозвоночных дисков, уменьшение тонуса мышц спины – увы, все это зачастую вовсе не болезнь, а предусмотренный природой процесс старения. Так что после 50 лет риск развития остеохондроза заметно растет.
В этом возрасте нужно особенно бережно относиться к спине и не перенапрягаться. Наибольшую нагрузку позвоночник испытывает, когда мы сидим или стоим согнувшись. Избегайте такого положения: ни в коем случае не стирайте, поставив тазик в ванну, замените короткий веник щеткой с длинной ручкой, максимально выдвигайте трубу пылесоса.
Найдите возможность посещать группы ЛФК для людей с проблемной спиной либо делайте упражнения самостоятельно у себя дома. Комплекс должен полностью исключать резкие движения, поначалу не стоит перенапрягаться – привыкание к нагрузке должно быть постепенным.
Смотрите также:
- Физкультура для новичков: 6 упражнений с минимальной нагрузкой на суставы →
- Полезные советы: защищаем позвоночник от старения →
- Не сутулься! Секреты красивой осанки →
Источник
