Скт шейный отдел позвоночника

- Что показывает КТ шейного отдела позвоночника
- КТ с контрастированием
- Показания
- Противопоказания
- Подготовка к обследованию
- Как проводится процедура
- Расшифровка результатов
- Как часто можно делать
КТ шейного отдела позвоночника – это современный, информативный, неинвазивный метод обследования позвонков, межпозвоночных дисков, спинномозгового канала и спинного мозга, расположенных на уровне шеи.
Обычно обследование выполняется с захватом области основания черепа сверху и первых грудных позвонков снизу для того, чтобы не пропустить патологические изменения, которые могут находиться в этих переходных областях.
Компьютерная томография шейного отдела позвоночника позволяет получить изображения послойных срезов тела человека. Темные и светлые участки снимков — это отображение различных органов и тканей, которые отличаются друг от друга способностью задерживать рентгеновские лучи. Так, например, костная ткань получается на снимках светлой, почти белой благодаря высокой способности поглощать рентгеновские лучи.
Толщина срезов составляет от 1 до 3 мм. Большая толщина срезов значительно ускоряет процедуру, однако снижет информативность обследования. Современные модели томографов позволяют кроме снимков получить трехмерные модели исследуемых органов и анатомических образований. Такую модель врач может рассмотреть со всех сторон, повернуть, увеличить, приблизить. Все это позволяет получить большее количество информации о строении тканей и органов исследуемой области, а также с большей степенью вероятности выявить нарушения с структуре отдельных элементов и их взаимном расположении друг относительно друга. Особенно это полезно в случае травм шейного отдела.
Что показывает КТ шейного отдела позвоночника
На снимках, полученных во время обследования, можно выявить следующие виды нарушений:
- врожденные особенности развития позвоночника;
- травмы шейного отдела: переломы и смещение позвонков, гематомы;
- сужение спинномозгового канала;
- опухоли;
- остеохондроз, грыжи дисков;
- изменения тел позвонков, их деформации;
- воспалительные процессы, локализующиеся в позвонках, спинном мозге, мягких тканях, окружающих позвоночник;
- изменения в позвоночник, характерные для ряда заболеваний, таких как ревматоидный артрит или болезнь Бехтерева;
- последствия травм и хирургических операций.
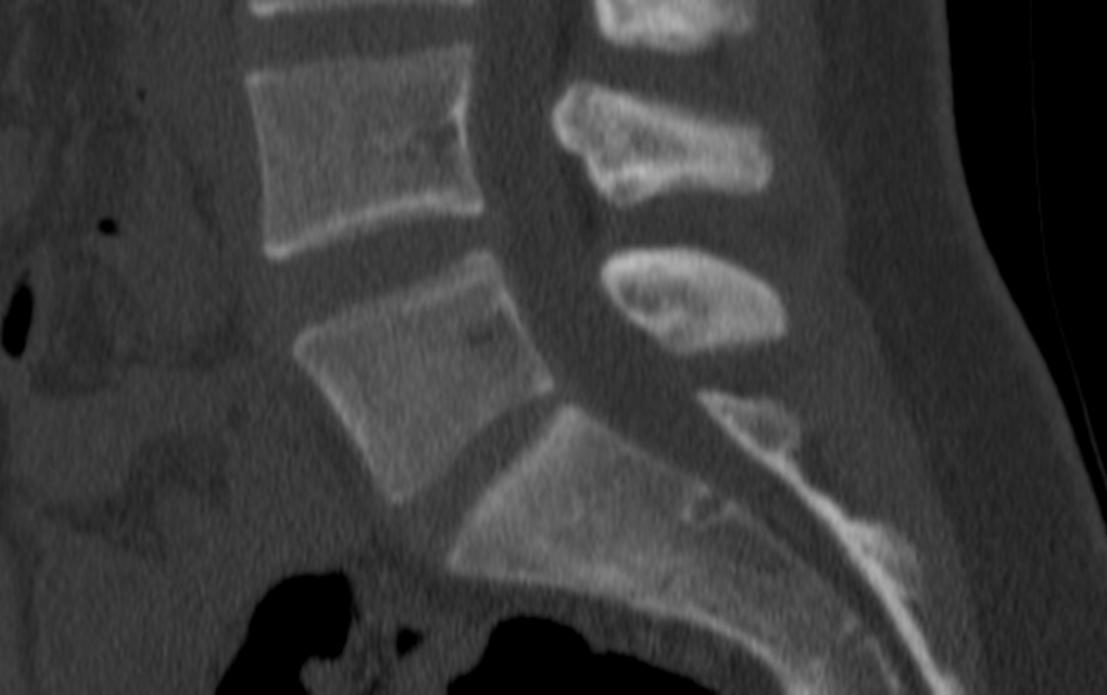
КТ шейного отдела с контрастированием
Обследование может быть выполнено как с применением контрастного препарата, так и без него. Костная ткань отлично видна на снимках без контрастного усиления. А вот сосуды, доброкачественные и злокачественные образования, очаги воспаления могут быть практически неразличимы на нативных снимках.
Решение о необходимости введения контрастного препарата принимает врач лучевой диагностики, который проводит обследование. Необходимость введения контраста может появиться во время обследования в тех случаях, когда на снимках врач видит изменения, но не может их идентифицировать из-за отсутствия важных для диагностики деталей.
Обследование шейного отдела позвоночника проводится с применением контрастного препарата на основе йода, предназначенных для внутривенного введения.
Чаще всего препарат вводится однократно до начала или во время проведения процедуры. Болюсное (длительное, дозированное) введение контраста показано в тех случаях, когда необходимо получить информацию о состоянии сосудов шеи и особенностях кровоснабжения тканей.
В ответ на введение контрастного препарата могут появиться следующие симптомы:
- кислый или металлический привкус во рту;
- боль в месте инъекции;
- приливы тепла в теле;
Эти реакции не являются угрожающими для здоровья пациента.
Непереносимость контрастного препарата проявляется следующими симптомами:
- отек лица, ушей;
- затруднение дыхания из-за отека гортани;
- першение в горле;
- тошнота и рвота;
- зуд кожи;
- крапивница
- бронхоспазм;
- падение артериального давления.
Появление этих симптомов требует проведения специального лечения, поэтому не стоит ждать окончания процедуры, необходимо сразу сообщить о недомогании медперсоналу при помощи голосовой связи.
Риск развития аллергической реакции повышен у лиц с непереносимостью препаратов, содержащих йод, морепродуктов, а также у пациентов, страдающих бронхиальной астмой.
Показания для проведения обследования
Компьютерная томография шейного отдела позвоночника выполняется в следующих случаях:
- травмы позвоночника острые и застарелые;
- наличие хронических болей в шее, головные боли, головокружение;
- аномалии развития позвоночника;
- грыжи межпозвоночных дисков;
- кровоизлияние в спинной мозг;
- туберкулезный спондилит (воспаление позвонков);
- опухоли позвоночника и окружающих его мягких тканей, метастазы опухолей в позвоночник из других органов;
- мальформации (сосудистые аномалии), нарушение кровообращения в спинном мозге;
- остеомиелит;
- подготовка к операции на позвоночнике или спинном мозге;
- контроль за состоянием позвоночника и спинного мозга после проведенного хирургического лечения, химио- или лучевой терапии в период ремиссии.
Противопоказания для проведения обследования
Не проводят КТ шейного отдела в следующих случаях:
- беременность на любом сроке;
- вес пациента, который превышает максимально допустимую нагрузку на стол томографа (порядка 120 кг).
С осторожностью и только при наличии серьезных показаний КТ шейного отдела позвоночника проводят:
- детям до 12 лет;
- кормящим женщинам (молоко в течение некоторого времени становится непригодным для кормления малыша);
- пациентам с почечной недостаточностью;
- при множественной миеломе.
Противопоказания для введения йодсодержащего препарата:
- беременность и лактация;
- почечная и печеночная недостаточность;
- сахарный диабет;
- непереносимость йодсодержащих контрастных препаратов.
Подготовка к КТ шейного отдела позвоночника
Подготовка требуется только в тех случаях, когда обследование планируется проводить с применением контрастного препарата. Введение контраста возможно только натощак, поэтому за 6 часов до обследования необходимо воздержаться от приема пищи. Пить можно чистую воду.
Как выполняется КТ шейного отдела
Необходимо проследить за тем, чтобы на одежде в области шеи не было металлических застежек (бегунки от молний, кнопки, металлические пуговицы и проч.) или элементов отделки. Также придется снять украшения, такие как цепочка, кулон, бусы, брошь, заколки для волос, слуховой аппарат, съемные зубные протезы. Металлические детали оставляют тени на снимках, что значительно снижает информативность обследования.
Пациенту могут предложить переодеться в специальный халат на застежках или рубашку. Любые произвольные и непроизвольные движения могут испортить снимки, поэтому на столе томографа пациента могут зафиксировать ремнями.
Стол вместе с пациентом задвигается в томограф. Медперсонал покидает помещение, в котором находится томограф, чтобы избежать облучения, но продолжает наблюдать за состоянием пациента через специальное окно, непроницаемое для рентгеновского излучения. С медсестрой можно связаться при помощи двусторонней голосовой связи или кнопки вызова медперсонала, если таковой оборудована данная модель томографа.
По времени обследование занимает порядка 5 минут. Если КТ шейного отдела проводится с контрастированием, то провести в кабинете компьютерной томографии пациенту придется порядка 30 минут.
Расшифровка полученных результатов
Занимается расшифровкой врач рентгенолог или врач лучевой диагностики. Описание патологических изменений и формулировка заключения требуют времени, поэтому получить документа на руки пациент может или спустя час после окончания обследования, или на следующий день. После расшифровки пациент получает на руки снимки на цифровом носителе или распечатанные на пленке, а также заключение врача, заверенное подписью и печатью.
Следует понимать, что заключение врача лучевой диагностики не является диагнозом. Диагноз ставит лечащий врач с учетом клинической картины заболевания, жалоб пациента, данных инструментальных и лабораторных тестов.
Как часто можно делать КТ шейного отдела позвоночника
В связи с тем, что некоторая часть рентгеновского излучения поглощается тканями во время проведения обследования, для компьютерной томографии введены ограничения по объему одного и кратности проведения процедур. Небольшие дозы облучения не приносят вреда здоровью человека, поэтому одна процедура, выполненная по показаниям, не вызовет нарушений в организме пациента. Другое дело, если обследования проводятся одно за другим. В этом случае дозы облучения накапливаются, что может привести к развитию лучевой болезни или появлению опухолей.
Оптимальный интервал между КТ обследованиями составляет 12 месяцев независимо от того, будет обследоваться та же область тела пациента или какая-то другая. При наличии серьезных показаний повторное обследование может быть выполнено не ранее, чем через 6 месяцев после первого.
Источник
Постановка точного диагноза при врожденных или приобретенных заболеваниях позвоночника, до настоящего времени, являлась проблемой как с медицинской точки зрения, так и с социальной. Различные вертеброневрологические нарушения, спровоцированные дегенеративными изменениями в позвоночных структурах, развиваются, преимущественно, в поясничном и шейном отделе.
Как правило, такие заболевания носят хронический характер и наблюдаются у трудоспособного населения, что вынуждает оценивать проблему поражения периферической нервной системы, как социальную. Благодаря развитию томографических методов исследования, сегодня, можно с высокой точностью выявить причину появления болей, локализацию патологического очага, что особенно актуально при выборе тактики лечения заболеваний шейного отдела позвоночника.
Компьютерная томография шеи, выполненная после анализа всех клинических проявлений, позволяет выявить все патологические изменения позвоночных дисков и околопозвоночных структур. В последнем случае, большей информативностью обладает магнитно-резонансная томография.
Анатомия шейного отдела позвоночника
Травмы и дегенеративно-дистрофические заболевания шейного отдела позвоночника занимают второе место после патологий поясничного отдела. В определенной степени такая тенденция объясняется особенностью анатомического строения позвонков шейного отдела, не несущих значительной весовой нагрузки, однако обладающих большими функциональными возможностями, что и обусловливает его уязвимость.
Шейный отдел позвоночника состоит из 7 позвонков, обозначаемых буквой «С». Первые два позвонка (соответственно С1 и С2), обеспечивающие соединение позвоночника с основанием черепа, имеют отличное от других строение. По сути, оба позвонка представляют собой сустав, обеспечивающий подвижность головы. При этом вращения головы осуществляются благодаря мобильности позвонка С1, вращающегося вместе с черепом.
С1, называемый атлант, состоит из передней и задней дуги, создающих округлое пространство для позвоночного канала. Позвонок С2, называемый аксис, имеет зубовидный отросток, образующийся из тела позвонка и сочленяющийся с ямкой внутренней поверхности дуги С1. В месте сочленения и между позвонками имеются 3 суставные сумки, обеспечивающие подвижность суставного комплекса. Затылочное отверстие черепа соединяется с позвонком С1 мембраной, через которую проходят спинномозговые нервы и сосуды
Оставшиеся 5 позвонков (С3–С7) имеют одинаковое строение и сравнительно небольшой размер. Тела позвонков соединены межпозвоночными дисками, обеспечивающими вертикальную стабилизацию позвоночника. Каждый диск состоит из пульпозного ядра, являющегося своего рода амортизатором, прикрепленного к позвонку фиброзным кольцом. Неотъемлемыми структурными элементами позвоночного столба являются связки, ограничивающие амплитуду сгибательных и разгибательных движений. Подвижность шеи, обуславливает большую растяжимость ее связок.
Важно! Снижение прочности связок, вызванное возрастными изменениями, является одной из причин неправильного распределения нагрузки, и, соответственно, развития дистрофических изменений в позвонках.

Два первых позвонка Атлант и Аксис
Возможности КТ и МРТ
Компьютерную томографию (КТ) можно считать самым высокоинформативным диагностическим методом, позволяющим получить максимальное количество информации о состоянии связочного аппарата, межпозвоночных дисках и, конечно же, о состоянии костной структуры позвонков. В отличие от классических рентгенологических методов обследования, КТ способно не только обнаружить заболевание, оценить его характер и степень поражения, но и выявить его на начальных стадиях.
Особенно эффективно применение мультиспирального компьютерного томографа (МСКТ), сочетающего в себе вращение рентгеновского излучателя и поступательное движение стола с пациентом. Такая методика позволяет получить данные о послойной дифференцировке тканей в исследуемой области с шагом до 2 мм. Именно МСКТ является ведущим методом, применяемым для диагностики травм и дистрофических изменений костных структур шейного отдела позвоночника (ШОП).
Поскольку характерным проявлением таких поражений является нарушение двигательных функций, что связано с тесным расположением спинного мозга, позвонков, спинальных и церебральных сосудов, любые изменения в структуре шейного отдела позвоночника, можно оценивать как комплексное поражение, требующее детального изучения.
Компьютерная томография шейного отдела позвоночника позволяет дифференцировать такие трудноразличимые, при выполнении рентгенографии, патологии как диффузное выпячивание диска и формирование грыжи, а также выявить секвестрацию (отделение и омертвение) грыжи. Однако, несмотря на высокую информативность КТ при оценке состояния костных структур и связочного аппарата, выявлении дегенеративных изменений в межпозвонковых дисках, наибольшая информативность при визуализации мягких тканей остается за МРТ.
Несомненным преимуществом МРТ можно считать отсутствие вредного воздействия ионизирующего излучения в сочетании с диагностическими возможностями при подозрении на следующие патологии ШОП:
- стеноз позвоночного канала;
- доброкачественные (гемангиома) или злокачественные новообразования (саркома) и метастазы;
- инфекционные поражения (посттравматические или туберкулезные);
- дистрофические изменения сосудистой системы.
Важно! При возникновении затруднений в постановке диагноза, применяют томографические методы с использованием контрастирования.

Омнипак – йодсодержащее вещество, используемое для контрастирования тканей при КТ
Показания
Основным показанием к проведению КТ или МРТ шеи, является болевой синдром. Однако, рутинные обследования, при однократном обращении пациента не предусматривают необходимость применения томографических методов обследования. Поскольку боли в шее, появляющиеся на начальной стадии развития остеохондроза, могут свидетельствовать и о других патологических состояниях, например, растяжении связок, необходимо детальное изучение клинической картины и при выявлении симптомов, требующих особой настороженности, назначать детальное обследование.
Характерными признаками поражения шейного отдела позвоночника и сосудов шеи, являются:
- головные боли;
- боли в одной или обеих руках;
- парестезия пальцев рук;
- потеря чувствительности одной из сторон шеи;
- повышение артериального давления;
- изменение зрения (размытость, потемнение, ощущение песка в глазах);
- боли в области сердца, неподтвержденные после кардиологического исследования;
- боли, спазмы и прострелы в плечелопаточной области;
- мозговые нарушения (обмороки, тошнота, головокружение).
Кроме того, томография шейного отдела позвоночника проводится, если:
- после обращения к врачу и проведения курса лечения, полностью отсутствуют положительные изменения состояния или, напротив, наблюдается ухудшение;
- предполагается наличие врожденных отклонений в развитии позвоночника;
- необходимо подтвердить предполагаемый диагноз, требующий срочного лечения (межпозвоночная грыжа, деформирующий спондилоартроз, спондилез, гемангиома);
- имеются подозрения на травму шейного отдела позвоночника.
Важно! Сильные боли в ШОП никогда не проявляются сразу. Острой фазе всегда предшествует длительный период, сопровождающийся ноющими болями, прострелами и онемением пальцев рук.
Остеохондроз
Остеохондроз ШОП представляет собой дистрофическое поражение, преимущественно, шестого и седьмого (С6 и С7) межпозвоночных дисков. Несмотря на незначительную нагрузку, причиной уязвимости шейных позвонков и их подверженность дегенеративным процессам, является их плотное сочленение, небольшой размер, а также слабый мышечный каркас, окружающий позвоночный столб. Единственным отличием здорового позвоночника от пораженного остеохондрозом, является состояние межпозвоночного диска, точнее говоря, пульпозного ядра.
Выпячивание пульпозного ядра
Самым ранним признаком остеохондроза, диагностируемым с помощью КТ или МРТ, является выпячивание вещества межпозвоночного диска (пульпозного ядра) за пределы тела позвонка. На томограммах такое выпячивание определяется, как появление участка мягкой ткани различного размера и формы, за пределами апофиза тела позвонка.
Протрузия
Если выпячивание диска является следствием разрывов фиброзного кольца, то протрузия характеризуется распространением пульпозного ядра во внутренней части фиброзного кольца, что приводит к выпячиванию внешней поверхности фиброзной ткани за пределы контура позвонка. Площадь протрузии может быть маленькой (менее 25% диаметра диска) и большой (до 50% диаметра диска). На КТ, протрузия определяется как гладкая структура, выходящая за пределы нормального диска, сопровождающаяся уменьшением его высоты.
Фактически на томограмме межпозвоночный диск выглядит «расплющенным», с ассиметрично увеличенным диаметром, вызывающим сдавление спинного мозга и сужение просвета субарахноидального пространства. Еще одним, КТ-признаком протрузии является образование воздушного очага внутри диска. Такой очаг определяется, как воздушное образование с нечеткими контурами.
Грыжа
Грыжа межпозвоночного диска возникает вследствие разрыва фиброзных волокон и выпадения большей части пульпозного ядра за пределы фиброзного кольца. На томограмме, грыжа определяется в виде сильно выдающегося, выпуклого образования, находящегося на уровне межпозвоночного диска и имеющего неровные очертания. Как правило, грыжа выдается в эпидуральное пространство, сдавливая мозговую оболочку, нервные корешки и спинномозговые нервы.
Плотность грыжи может быть разной, но недавно образовавшиеся имеют однородную структуру, а старые – неоднородную с повышенной краевой плотностью, что свидетельствует о процессе обызвествления. При обнаружении грыжи с процессами обызвествления, диагностируют хроническую форму остеохондроза шейного отдела позвоночника.

На МРТ-снимке грыжа ШОП, которая отлично визуализируется
Нестабильность
Для ШОП нестабильность определяется двумя факторами: возрастом, смещением позвонка. Амплитуда сгибательных и разгибательных движений шеи у детей значительно выше амплитуды движений взрослых. Максимальное смещение позвонков, С1 и С2 составляет от 2 до 4 мм. Отсутствие межпозвоночного диска в верхнем сегменте, обусловливает чрезмерную подвижность сегмента С2 и С3, в норме исчезающую после 8 лет. Однако, такая подвижность нередко становится причиной их смещения, вызывающего впоследствии искривление шеи.
Дегенеративные процессы, поражающие позвонки, также часто приводят к их нестабильности. В норме, на томограмме шейный отдел позвоночника должен иметь форму правильной дуги. Признаком нестабильности считается нарушение плавности и непрерывности линии, очерчивающей контур тел позвонков. При этом прямые суставные поверхности утрачивают параллельность и образуют угол, суженный кзади и открытый кпереди.
Чаще всего смещение позвонков у взрослых происходит в верхней области шеи (атлантоаксиальном отделе) и нижней. При оценке степени вывиха применяют алгоритмы оценки их смещения относительно друг друга. Характерным явлением при нестабильности позвонков у людей старшего возраста, можно считать уменьшение болевого синдрома за счет развития компенсации, суть которой сводится к увеличению жесткости межпозвоночного диска и снижению подвижности пострадавшего сегмента.
При проведении компьютерной томографии шейного отдела позвоночника, очевидно изменение размеров и формы позвонка, связанное с разрастанием костной ткани (спондилез) и уплотнение диска. Нестабильность, начавшаяся у людей старшего возраста, сопровождается менее выраженными болями и имеет более благоприятный прогноз, благодаря дегенеративным процессам, приводящим к снижению двигательной функции шеи.
Актуально применение КТ и при переломах шейного отдела позвоночника. В связи с тем, что такие травмы, часто сопровождаются повреждением спинномозговых нервов и спинного мозга, требуется детальная оценка всех возможных повреждений. Например, при переломе атланта (С1), у 50% пациентов наблюдаются переломы еще нескольких позвонков, что в комплексе с повреждением продолговатого и спинного мозга, может привести к летальному исходу.

На рентгеновском снимке смещение шейного позвонка
Несмотря на то что стандартная рентгенография, вследствие доступности, остается приоритетным методом диагностики патологий ШОП, возможность выполнения компьютерной или магнитно-резонансной томографии, позволяет избежать ошибок, особенно, при возникновении сомнений в поставленном диагнозе.
Высокая разрешающая способность этих методов, возможность получения трехмерного изображения исследуемой области и определенность полученной информации, в значительно меньшей степени, зависящей от опыта врача, заставляет все чаще прибегать к КТ. Однако ни один из диагностических методов нельзя считать исчерпывающим, поэтому применение наиболее приоритетных, в каждом клиническом случае, поможет получить полную картину всех функциональных и структурных нарушений.
Источник
