Ступенеобразная деформация переднего канала позвоночника шейного отдела



Стенозом называют патологическое сужение позвоночного канала, при котором наблюдается компрессия спинного мозга и отходящих от него нервных корешков различными патологическими образованиями. Это состояние расценивается в качестве серьезного осложнения ряда заболеваний позвоночника, поскольку оно может приводить к возникновению тяжелейших осложнений и в конечном итоге инвалидности. Оно сопровождается постоянными болями в области поражения, парезами и параличами.

Так как на шейный отдел позвоночника приходится высокая нагрузка, именно его позвонки и межпозвоночные диски очень часто страдают от различных дегенеративно-дистрофических процессов. Этим и объясняется, что шейный стеноз позвоночного канала встречается примерно в четверти всех случаев развития этого заболевания.

Что такое стеноз шейного отдела позвоночника
Позвоночный канал представляет собой полость внутри позвоночника, образованную дугами позвонков. С одной стороны его надежно защищает дуга с поперечным и остистым отростком, а также желтая связка. С другой стороны его оберегают тела позвонков с пролегающими между ними хрящевыми прослойками (межпозвонковыми дисками) и проходящая по всей длине позвоночника задняя продольная связка.

В позвоночном канале проходят:
- спинной мозг, дополнительно защищенный твердой, паутинной и мягкой оболочками;
- спинномозговые корешки, через которые нервные импульсы передаются ко всем внутренним органам, мышцам, коже;
- кровеносные сосуды.
Его сужение наблюдается при деформации позвонков или дисков шейного отдела позвоночника, а также формировании новообразований различной природы, в результате чего они начинают выпирать в позвоночный канал и механически сдавливать находящиеся в нем анатомические структуры. В таких случаях изначально чаще всего развивается корешковый синдром со всеми вытекающими из этого последствиями в виде нарушений чувствительности, подвижности рук, упорными головными болями, головокружениями и т. д.

Если на этом этапе не вмешаться в процесс, имеющаяся патология прогрессирует и в конечном итоге размер патологического выпячивания может достигать такой величины, что будет оказывать давление на спинномозговую оболочку и, соответственно, спинной мозг и провоцировать увеличение давления ликвора (спинномозговой жидкости). В подобных случаях симптомы становятся значительно ярче, а при невмешательстве человек может вовсе утратить работоспособность и стать глубоким инвалидом.
Виды стеноза шейного отдела
Шейный стеноз может быть:
- врожденным или первичным, т. е. являться следствием врожденных аномалий строения;
- дегенеративным или приобретенным, возникающих в результате прогрессирования дегенеративно-дистрофических заболеваний позвоночника;
- комбинированным или смешанным, развивающимся на фоне действия сочетания факторов.

В зависимости от того, какая часть позвоночного канала уменьшается в размерах, различают:
- латеральный или боковой стеноз – уменьшается объем пространства в области прохождения спинномозговых корешков;
- центральный – уменьшается свободное пространство в средине позвоночного канала.
Причины развития патологии
Шейный стеноз может становиться следствием огромного количества заболеваний позвоночника этого отдела, в частности:
- компрессионного перелома позвоночника;
- воспалительных заболеваний, включая спондилит;
- болезни Бехтерева;
- артроза фасеточных суставов с увеличением их размеров;
- образования доброкачественных и злокачественных опухолей, метастаз;
- межпозвонковых грыж;
- деформирующего спондилоартроза;
- спондилолистеза;
- спондилеза;
- патологий задней желтой связки, сопровождающиеся ее утолщением и уплотнением.

Иногда шейный стеноз является следствием образования спаек после проведения операции на шейном отделе позвоночника.
Предпосылки для развития заболевания создаются при наличии:
- остеохондроза;
- избыточного веса;
- искривлений позвоночника.
В подавляющем большинстве случаев стеноз шейного отдела позвоночника наблюдается у людей старше 55 лет.
Симптомы стеноза шейного отдела позвоночника
Сужение спинномозгового канала не может протекать бессимптомно. Это тяжелая патология, которая всегда сопровождается болевыми ощущениями в области шеи с одной или обеих сторон, а также неврологическими нарушениями.
Изначально боли могут возникать только при движениях шеей или, когда голова занимает определенное положение. Но при прогрессировании причин стеноза боли появляются все чаще и быстро становятся постоянным спутником человека. Со временем они начинают отдавать в затылок, плечи, лопатки и руки.

Кроме болевого синдрома, шейный стеноз могут сопровождать следующие симптомы:
- головные боли разной интенсивности, вплоть до мигреней;
- нарушения чувствительности кожи головы, рук, шеи;
- ощущение онемения, ползания мурашек;
- слабость мышц рук, плеч;
- головокружения, вплоть до потери сознания в связи с ущемлением позвоночных артерий и нарушения кровоснабжения головного мозга (чаще наблюдается при резком наклоне или повороте головы);
- повышенный тонус мышц, являющийся рефлекторной реакцией организма на боль, что приводит к усилению болевых ощущений и нарушению питания мышечных волокон в связи с пережатием их кровеносных сосудов.
В более тяжелых случаях стеноз может приводить к тому, что нарушается работа всех расположенных ниже уровня поражения органов и частей тела. В таких ситуациях могут наблюдаться:
- нарушения работы органов малого таза (учащение позывов к мочеиспусканию и дефекации, недержание мочи и каловых масс, эректильная дисфункция, снижение либидо);
- парезы (нарушения чувствительности) нижних конечностей;
- периодически возникающее или постоянное ощущение «ватных ног», нарушение походки, снижение устойчивости, паралич нижних конечностей;
- нарушения работы органов дыхания, способные сопровождаться не только затруднением дыхания, одышкой, его учащением, но и приступами удушья.

Осложнения стеноза позвоночного канала
Основной опасностью первичного стеноза является нарушение функций дыхательной системы, что наблюдается на фоне компрессии спинномозговых корешков. Поверхностное дыхание может сменяться приступами удушья, что иногда проходит самостоятельно. Но подобные ситуации крайне опасны для жизни человека, поэтому лучше не рисковать и немедленно обращаться за медицинской помощью.
Также в результате сужения канала наблюдается изменение качества питания спинного и головного мозга, поскольку выпирающие в его просвет образования могут сдавливать и позвоночные артерии, а также другие кровеносные сосуды. В подобных ситуациях могут наблюдаться скачки артериального давления, которые способны приводить к возникновению очагов ишемии в головном мозге и инсульту.

В числе других осложнений подобных состояний:
- гипоксия головного мозга;
- массивные отеки;
- нарушение кровообращения во всем теле;
- развитие отклонений в работе внутренних органов;
- изменение тканей, окружающих спинномозговой канал.

Такие осложнения не несут такой угрозы для жизни, как нарушение дыхания или ишемия тканей головного мозга, но они способны существенно снизить качество жизни человека и в конечном итоге привести к крайне тяжелым, а порой и летальным последствиям. Поэтому важно не пренебрегать имеющимися симптомами заболевания, а немедленно обратиться к врачу с целью диагностирования причин их возникновения и назначения лечения, соответствующего ситуации.

Диагностика шейного стеноза
Диагностика и лечение шейного стеноза – задача невролога или вертебролога. Именно к этим специалистам следует обращаться при наличии заболеваний, входящих в список причин развития стеноза, а также при возникновении вышеперечисленных признаков.
Изначально специалист проведет тщательный опрос пациента, выяснит характер имеющихся жалоб, ознакомиться с его медицинской картой и результатами предыдущих обследований. Это позволит ему понять, какие заболевания уже присутствуют у человека, как проводилось их лечение и какого эффекта удалось добиться. Затем он осмотрит больного и проведет ряд неврологических тестов, которые помогут определить наличие неврологического дефицита и степень поражения спинного мозга. Особенное внимание уделяется тому, в каком положении тела больной чувствует себя лучше всего.

На основании этих данных врач может предположить наличие стеноза и поставить предварительный диагноз. Но он обязательно требует подтверждения с помощью инструментальных методов диагностики. Поэтому пациентам назначаются:
- рентген позвоночника в двух проекциях – позволяет обнаружить костные наросты, называемые остеофитами, нарушения целостности костных структур, их сращения, признаки образования опухолей;
- КТ – более современный метод диагностики нарушений костной ткани, позволяющий с высокой точностью визуализировать малейшие отклонения от нормы, их размеры, характер, локализацию;
- МРТ – самый информативный метод исследования состояния мягких тканей, в том числе и хрящевых структур, позволяющий досконально оценить степень стеноза, наличие компрессии спинномозговых корешков и причины их возникновения;
- Миелограмма – метод рентген-диагностики, предполагающий введение контрастного вещества с целью определения патологий спинного мозга, оценки состояния спинномозговой жидкости и качества ее перемещения.
Пациентам не всегда назначаются все из вышеперечисленных методов. Какие именно будут проводиться, зависит от характера имеющихся патологий позвоночника и сопутствующих заболеваний, поскольку практически каждый из современных методов инструментальной диагностики имеет определенные противопоказания к использованию. Но в большинстве случаев пациентам назначается МРТ шейного отдела позвоночника, так как этот вид томографии обеспечивает получение максимального количества объективных, высокоточных данных.

Лечение шейного стеноза
Если по результатам диагностики сужение позвоночного канала не сопровождается высоким риском развития опасных состояний, пациентам назначается консервативное лечение. Оно всегда носит комплексный характер и включает:
- медикаментозную терапию;
- физиотерапию;
- ЛФК.
К сожалению, консервативное лечение дает положительные результаты только в 32—45%. Во всех остальных случаях добиться устранения риска развития тяжелых осложнений и потери трудоспособности можно только с помощью хирургического вмешательства.
Медикаментозная терапия
Для каждого пациента характер медикаментозного лечения подбирают индивидуально, принимая во внимание причины возникновения стеноза и наличие сопутствующих заболеваний. В большинстве случае в перечень назначаемых лекарственных средств входят:
- НПВС – самые востребованные препараты, обладающие обезболивающими и противовоспалительными свойствами. Они назначаются в разных лекарственных формах (таблетки, растворы для инъекций, средства для местного применения) на основании выраженности болевого синдрома и воспалительного процесса.
- Кортикостероиды – препараты с выраженными противовоспалительными свойствами, которые чаще всего вводят инъекционно непосредственно в область стеноза. С их помощью можно быстро устранить отек и воспаление, что не только способствует уменьшению болевых ощущений, но и положительно сказывается на качестве кровообращения пораженной области, а также передаче нервных импульсов.
- Диуретики – лекарственные средства с мочегонными свойствами, позволяющие устранить отечность мягких тканей и нормализовать давление ликвора.

Этот список может расширяться и включать специфические препараты, направленные на ликвидацию симптомов и причин развития того или иного имеющегося заболевания позвоночника.
Физиотерапия
При шейном стенозе физиотерапевтические процедуры назначаются обязательно. Они дополняют действие медикаментозной терапии, что в комплексе приводит к улучшению состояния больного.
Чаще всего назначается курс процедур электрофореза с введением новокаина. Суть метода заключается в использовании электрического тока для обеспечения глубокого прохождения используемых лекарств внутрь тела без нарушения целостности кожных покровов. Процедура дает хороший обезболивающий эффект.
Также нередко применяется магнитотерапия. Этот метод основан на положительном действии магнитного поля на организм человека. С его помощью удается добиться уменьшения выраженности отека, а также на время купировать боли.
ЛФК
Лечебная физкультура помогает улучшить кровообращение в области шеи, что способствует уменьшению отека, быстрейшему удалению продуктов метаболизма. Также с помощью специальных упражнений можно нормализовать мышечный тонус и добиться уменьшения болей. Но, какие именно упражнения будут полезны конкретному больному, подбирается строго индивидуально с учетом диагноза и индивидуальных особенностей.
Применение распространяемых в сети комплексов чревато усугублением ситуации и резким ухудшением состояния. Нередко неосторожные движения или неправильно выбранные упражнения провоцируют возникновение необходимости в экстренном хирургическом вмешательстве.
Операция при стенозе шейного отдела позвоночника
Операция проводится при неэффективности консервативной терапии или в экстренном порядке при развитии угрожающих состояний. Основной ее целью является устранение факторов, приведших к компрессии спинного мозга и отходящих от него нервных корешков. Поэтому при шейном стенозе выполняются декомпрессионные операции различного рода:
- Классическая дискэктомия – открытая операция, выполняемая через разрез мягких тканей до 10 см. Она применяется при развитии шейного стеноза на фоне образования межпозвонковой грыжи крупного размера и предполагает удаление всего диска, который впоследствии может заменяться титановым кейджем или эндопротезом.
- Микродискэктомия – микрохирургическое вмешательство, выполняемое через разрез не более 3 см. Оно используется для усечения межпозвоночной грыжи, но если при ее неосложненном течении этот метод применяется в подавляющем большинстве случаев, то при развитии компрессии спинного мозга чаще предпочтение отдают открытой дискэктомии.
- Декомпрессионная ламинэктомия – подразумевает удаление части дуги позвонка с последующей стабилизацией позвоночно-двигательного сегмента конструкциями различного рода.

Их задачей является удаление грыж межпозвонковых дисков или всего диска, дужек позвонков и других анатомических структур, которые стали причиной сдавливания спинномозгового канала и его корешков. Выбор тактики хирургического вмешательства зависит от того, с какой стороны позвоночного канала присутствует сужающее его выпячивание.
Декомпрессионные операции на шейном отделе позвоночника сегодня могут выполняться через передний и задний доступ. Первый вид доступа подразумевает выполнение разреза на передне-боковой поверхности шеи и используется с целью удаления межпозвонковых дисков и их грыж при:
- кифозе;
- диагностировании с помощью МРТ передней компрессии спинного мозга;
- стенозе позвоночного канала, протяженность которого превышает размеры 2-х позвонков;
- выраженной нестабильности позвоночника.
При выборе заднего доступа разрез осуществляется на задней поверхности шеи, т. е. со стороны спины. Хирургическое вмешательство с таким доступом используются для проведения ламинэктомии. Показаниями к их осуществлению являются:
- протяженная задняя компрессия;
- шейный лордоз;
- обызвествление задней продольной связки;
- конгенитальный стеноз.

После того, как причина стеноза устранена, требуется зафиксировать сохраненные анатомические структуры позвоночника в правильном положении, устранить вероятность их смещения в будущем и избежать развития вторичного стеноза. В этих целях выполняются стабилизирующие операции с установкой систем неподвижной и динамической стабилизации, каждая из которых имеет свои конструктивные особенности:
- Системы для передней стабилизации – предназначены для неподвижного соединения тел позвонков. Чаще всего устанавливаются титановые пластины и винты (проводится транспедикулярная фиксация) или кейджи, заполненные костной крошкой.
- Системы для задней стабилизации – используются для соединения остистых и поперечных отростков, но если требуется стабилизировать средние и задние опорные столбы позвоночника подобные конструкции не всегда могут обеспечить требуемую степень фиксации.
- Имплантат DCI – специально разработанная для стабилизации шейного отдела позвоночника конструкция, использующаяся для замены удаленного межпозвонкового диска. Она обеспечивает сохранение практически естественной амплитуды движения шеи и обладает достаточными показателями прочности и износостойкости.

Если ситуация позволяет, предпочтение всегда отдается использованию систем динамической стабилизации. Благодаря им можно сохранить нормальную подвижность шеи, но если прооперированный позвоночно-двигательный сегмент имеет признаки нестабильности, подобные конструкции нельзя устанавливать, так как они не смогут зафиксировать позвонки в нужном положении.

Таким образом, шейный стеноз в подавляющем большинстве случаев является следствием отсутствия своевременного лечения заболеваний позвоночника, в том числе таких распространенных, как межпозвонковые грыжи шейного отдела. Это угрожающее инвалидностью и летальным исходом состояние иногда удается устранить с помощью консервативных методов, но все же чаще для этого требуется участие нейрохирурга.
Современные операции на шейном отделе позвоночника отличаются достаточно высоким уровнем безопасности и значительно реже приводят к возникновению осложнений, чем отсутствие грамотного лечения шейного стеноза. Но все же лучше не допускать развития столь грозного осложнения и своевременно лечить имеющиеся болезни позвоночника.
Источник
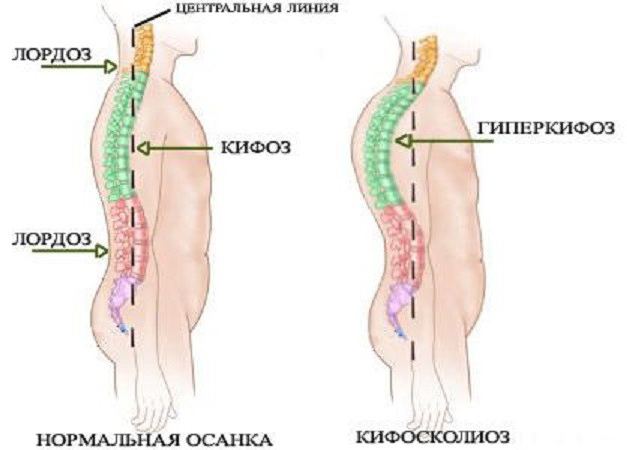
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
Физиологические изгибы позвоночного столба
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве — это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
Консервативные методы:
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
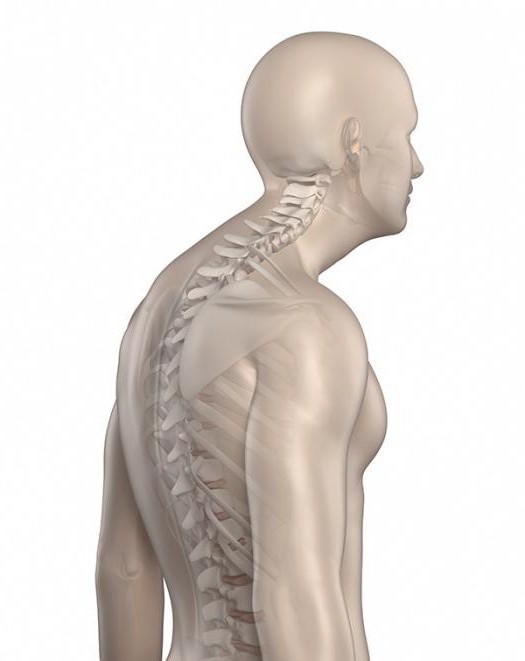
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиоз
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
