Уколы в позвоночник при защемлении

Уколы при защемлении нерва в пояснице назначаются для снятия болевого синдрома, уменьшения воспалительных явлений и расслабления спазмированных мышечных волокон. В зависимости от локализации поражения, стадии заболевания и характера мышечного спазма индивидуально подбирается комплекс препаратов.
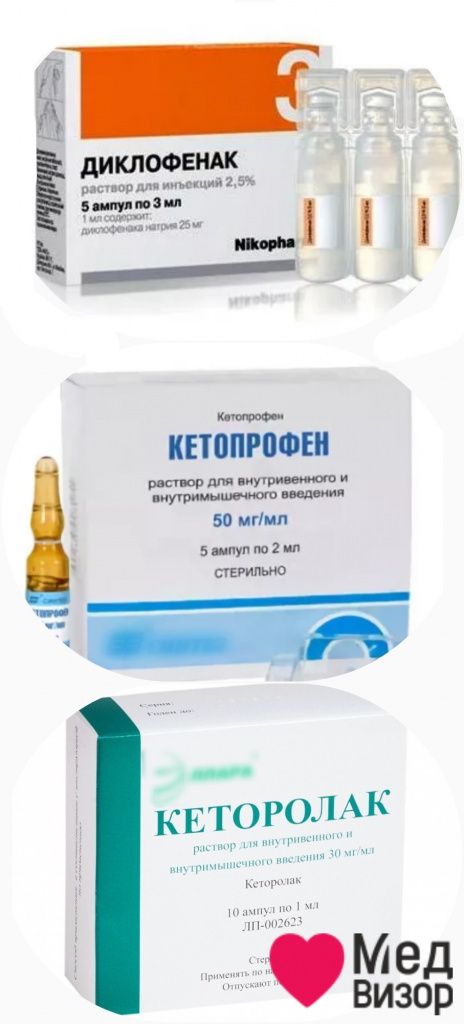
Преимущество инъекционного способа введения лекарства заключается в том, что целебные вещества действуют непосредственно на очаг воспаления и достигают его уже через 5–10 минут. При этом отсутствуют тошнота, изжога и горечь во рту, появляющиеся при приеме таблеток.
Симптомы и причины патологии
Ущемление поясничного нерва сопровождается характерной симптоматикой.
- При ишиалгии появляются болезненные ощущения в области прохождения седалищного нерва. Ощущается боль в крестце и покалывание в пояснице. Часто наблюдается онемение ноги или «мурашки», может снижаться ее чувствительность. В связи с потерей способности полноценно сгибаться нарушается двигательная функция нижней конечности. Из-за атрофии мышечных волокон одна нога может выглядеть тоньше другой.
- При люмбалгии развиваются сильные боли в поясничном отделе, ограничивающие подвижность нижней части спины.
- При люмбоишиалгии характерны признаки и ишиалгии, и люмбалгии.
- При цервикалгии болезненным ощущениям в поясничном отделе сопутствуют боли в руке и шейной области.

Учитывая симптомы заболевания, врач находит локализацию поражения и ставит предварительный диагноз.
К защемлению нерва приводят:
- травмы позвоночника;
- длительные физические нагрузки;
- систематические нарушения положения тела при выполнении работы;
- беременность в последнем триместре;
- регулярное нарушение режима питания, вес тела выше нормы;
- малоподвижный образ жизни.
Патологические причины защемления нервных корешков:
- остеохондроз позвоночника, приводящий к деформации или смещению позвонка;
- сдавливание корешков спинного мозга в области поясницы или участков самого нерва при нагрузках на позвоночник;
- дегенеративно-дистрофические изменения в межпозвоночном диске, приводящие к протрузии;
- непроизвольные сокращения мышц, которые появляются при воспалении;
- воспалительные заболевания позвоночника, приводящие к отекам тканей;
- опухоли позвоночника.

Список инъекционных препаратов

- Часто назначают препараты, содержащие витамины группы В, так как они обеспечивают работу сердечно-сосудистой и нервной систем, позитивно влияют на обмен веществ Это, например, Мильгамма, которая состоит из тиамина гидрохлорида (В1), пиридоксина гидрохлорид (В6), цианокобаламин (В12) и лидокаина гидрохлорид (В6).
- Для уменьшения боли применяют препараты Кетанов, Анальгин.
- Тройчатка. Содержит димедрол, анальгин, папаверин. Анальгин дает хороший обезболивающий эффект. Димедрол оказывает седативное воздействие. Папаверин используется как спазмолитическое средство.
- Если боли длительное время не проходят, пациенту назначают инъекции новокаина в поясницу с последующим растяжением мышц.
- Для лечения воспаления используют селективные и неселективные НПВС. Распространены такие неселективные НПВС: Диклофенак (Вольтарен, Ортофен), Мовалис (Мелоксикам), Кетопрофен. Побочным эффектом неселективных НПВС является их негативное воздействие на слизистую оболочку ЖКТ. Поэтому пациентам с болезнями печени, язвой желудка, склонностью к кровотечениям ЖКТ они противопоказаны. Запрещается также использовать их беременным женщинам и кормящим мамам.
Селективные НПВС (Нимесулид) действуют на ЖКТ более мягко, поэтому их можно использовать длительно. - При подозрении на возможные осложнения со стороны ЖКТ рекомендуют в комплексе с нестероидными противовоспалительными препаратами колоть ингибиторы протонной помпы (Рабепразол, Омепразол).
- При кардиоваскулярных осложнениях применяют инъекции с Парацетамолом, Нимесулидом.
- При наличии комплекса кардиологических и гастроэнтерологических заболеваний назначают Омепразол, Нимесулид с Аспирином.
- Кортикостероидные препараты (Преднизолон) назначаются в особых случаях. Они обладают мощным противовоспалительным действием, но имеют много побочных эффектов. Поэтому их принимают только под наблюдением врача.
- Миорелаксанты помогают снять мышечный спазм, рекомендуются в комплексе с НПВС.
- Для устранения остаточных явлений после блокады нервно-мышечной передачи миорелаксантами назначают Прозерин.
В тех случаях, когда лечение не дает эффекта, назначается новокаиновая блокада. Раствор новокаина вводят в межпозвонковое пространство, что приводит к «выключению» крупных нервных окончаний. Блокада не только быстро и эффективно купирует боль, но и оказывает противовоспалительное, спазмолитическое действие, снимает отеки нервных корешков при воспалении.
При непереносимости новокаина пациенту вводят блокады на основе лидокаина или его аналогов.
Особые указания
При терапии инъекциями следует строго придерживаться правил:

- Препарат, его дозировку и длительность курса лечения должен назначать врач после предварительного обследования.
- Делать уколы может только опытная медицинская сестра или доктор.
- Лекарственные средства должны соответствовать срокам и условиям хранения.
- Необходимо внимательно изучать название препарата на ампуле и на упаковке.
- Четко соблюдать инструкцию по приготовлению лекарственного раствора.
- Кожные покровы перед началом манипуляции нужно обработать спиртом.
- После введения иглы следует проверить, не поврежден ли какой-либо кровеносный сосуд.
- Вводить раствор медленно.
При соблюдении этих норм инъекция будет безболезненной, а риск осложнений минимальный.
Источник
Сильная боль при поражении поясничного отдела позвоночника и воспалительный процесс могут приводить к значительному ухудшению качества жизни. Длительное сдавление крупного седалищного нерва (ишиас) сопровождается онемением, невыносимой болью, хромотой и нарушением функции органов малого таза. Работоспособность пациента от поражения нервных окончаний снижается, нарушается сон и работа нервной системы. Когда не помогают препараты в таблетках для внутреннего применения, врачи рекомендуют уколы при защемлении седалищного нерва.
Уколы при защемлении
Препараты для внутривенного или внутримышечного введения назначает только врач. Задача лекарственных средств — быстро и эффективно купировать симптомы заболевания. Врачи назначают пациентам НПВП последнего поколения, блокады с новокаином и лидокаином, анальгетики (в том числе наркотические), релаксанты от спазма мышц.
В тяжелых случаях воспаление нерва купируют глюкокортикоидами (гормонами).
Лечение уколами длится до тех пор, пока не пройдет острое состояние, а потом пациента переводят на капсулы и таблетки. На фоне консервативной терапии назначают витамины, которые сначала вводят парентерально.
Преимущества и недостатки уколов для лечения защемления седалищного нерва
Инъекционные формы препаратов при защемлении седалищного нерва имеют свои преимущества:
- быстрое действие (начинается почти сразу после инъекции);
- быстрое всасывание независимо от приема пищи и состояния органов ЖКТ;
- поступление активного вещества в полном объеме в кровь;
- лечение можно проводить при непереносимости вкуса или запаха препаратов.
Недостатки парентеральной терапии:
- высокая вероятность инфицирования;
- возможность развития эмболии, повреждения нерва или сосуда;
- появление местной реакции.
Краснота, болезненность, отек, локальное повышение температуры, высыпания появляются у людей с индивидуальной непереносимостью компонентов лекарства. Иногда побочные реакции — это следствие неправильной техники введения инъекционного средства.
Виды препаратов для инъекций
Выбор в пользу инъекционных форм препаратов невролог делает, когда надо купировать боль от внезапного ущемления седалищного нерва, а также в случае сильной боли, плохо устраняющейся таблетками. Основные виды лекарственных средств для лечения патологии делятся на несколько групп. В тяжелых случаях используется капельница. Инфузионным путем в кровоток больного поступают активные вещества (обезболивающие, витамины, миорелаксанты) и сразу же начинают действовать.
НПВС
Нестероидные противовоспалительные препараты (НПВС) — средства номер один при остеохондрозе и его осложнениях. Они помогают устранить почти все симптомы ущемления нерва, снимают воспалительный процесс, боль и отек.
Наиболее часто для лечения используют Мовалис или Вольтарен. Эти средства относят к новому поколению НПВС, они обладают минимальными побочными эффектами. Признаки защемления с помощью Мовалиса купируются через 1-2 часа после введения. Курс лечения составляет от 7 до 10 дней, потом пациент переходит на таблетки. При непереносимости Мовалиса, других НПВС используют обезболивающие — Анальгин или Баралгин.
Гормональные медикаменты
Если снять воспаление защемленного нерва невозможно нестероидными средствами, специалист назначает короткий курс кортикостероидов. Типичным представителем этой группы лекарств является Дипроспан с активным веществом бетаметазоном.
Уколы позволяют быстро устранить отечность вокруг нерва и убрать защемление.
Лечение проводят недолго, так как гормональные препараты могут вызывать сбои в организме. Используют также аналоги Дипроспана — Дексаметазон, Флорестон или Целестон. Одновременно с ними применяют обезболивающие таблетки или уколы.
Миорелаксанты
Устранить мышечный спазм в области поражения помогают миорелаксанты Баклофен, Диазепам. Они помогают при хронических болях, но их использование должно ограничиваться короткими курсами. Миорелаксанты вызывают различные побочные эффекты: снижение концентрации, сонливость, рассеянность.
Во время лечения миорелаксантами следует временно отказаться от вождения автомобиля и других видов деятельности, требующих высокой концентрации внимания. Лучше всего, если пациент во время терапии будет проходить лечение в стационаре или придерживаться полупостельного режима у себя дома.
О ботулотоксине
Специалисты рекомендуют ботулотоксин при защемлении нерва. Это вещество при введении в спазмированную мышцу надолго расслабляет ее волокна. Для лечения многих спастических состояний и других неврологических проблем существует очищенный ботулотоксин типа A. Он официально разрешен для инъекций. Препарат обладает токсическим действием и должен вводиться квалифицированным и специально обученным медицинским персоналом.
Витамины
При ишиасе рекомендуются уколы с витаминными препаратами. Особенно важно для организма больного получать в достаточном количестве витамины группы B. Введенные инъекционным путем, они быстро начинают действовать.
Для снижения болевых ощущений и восстановления оболочки нервов требуется B1. Витамин B6 позволяет восстановить проведение импульса. Витамин B12 нормализует тканевое дыхание, обменные процессы и помогает ускорить восстановление структуры нервных окончаний.
Лучше всего, если вся группа витаминов будет вводиться в мышцу в одном препарате. В этом случае снижается вероятность осложнений, а также такая терапия легче переносится больным. Для лечения применяется Тригамма (в состав входят необходимые витамины и лидокаин), Нейробион, Нейрорубин.
Блокады и эпидуральная анестезия
Лечение ишиаса и сильную боль купируют с помощью новокаиновой блокады. В случае непереносимости препарата рекомендуется вместо него колоть лидокаин. Блокада при защемлении седалищного нерва проводится только в амбулатории или стационаре врачом-неврологом.
Лечить патологию можно также проведением эпидуральной анестезии. Ее сделать правильно могут только в специализированном отделении. Обезболивание осуществляется после введения лекарственного вещества через катетер в спинномозговое пространство. Из всех используемых при ишиасе методик такое обезболивание считается самым эффективным.
Другие методы лечения
Кроме уколов и таблеток, существуют и другие методы лечения ишиаса:
- массаж;
- акупунктура;
- использование аппликатора Кузнецова;
- физиопроцедуры;
- лечебная гимнастика.
Только комплексный подход при консервативной терапии позволяет быстро устранить все проявления ущемления седалищного нерва. А также правильно назначенное лечение предупредит очередное обострение.
Опасность уколов при беременности и хронических заболеваниях
При вынашивании плода и грудном кормлении существует опасность навредить малышу во время лечения ишиаса. Многие средства, особенно в инъекционной форме, проникают через плацентарный барьер, обнаруживаются в молоке матери. Прежде чем начинать лечение, следует проконсультироваться с врачом о возможных последствиях терапии.
Препараты выводят печень и почки. А при нарушении функции этих органов происходит отравление организма из-за передозировки. На фоне длительного применения НПВС, кортикостероидов у людей с хроническими недугами вероятны осложнения. С особой осторожность медикаменты используют при гастрите и язвенной болезни.
Рекомендуем почитать похожие статьи:
Источник
Когда речь идет о тяжелой хронической боли, возникает сильное искушение перепробовать все доступные способы, лишь бы только от нее избавиться. В их числе – блокада нервов, или инъекции в позвоночник. Но прежде чем приступать к этой процедуре, нужно понять все её риски и потенциальные выгоды.
Блокаду нервов при помощи спинальных инъекций называют интервенционным лечением боли. Это один из фундаментальных методов, который применяют уже несколько десятков лет. Блокада проводится с помощью рентгеноскопии и предназначена в первую очередь для введения местных анестетиков в сочетании с кортизоном в место воспаления.
Что дает блокада позвоночника при болях в спине?
Блокада позвоночника – это по сути способ «выключить» определенный нерв или группу нервов, по которым передается болевой сигнал. Врач использует специальный анестетик, в отдельных случаях добавляя к нему опиаты или кортизон.
Блокада спинных нервов может проводиться только опытным врачом, который владеет техникой обезболивающих уколов в позвоночник. Анальгетики могут вводиться пациенту двумя способами:
паревертебрально (непосредственно в зону болезненных ощущений, между остистыми отростками позвонка, либо в зону тела позвонка);
эпидурально (в эпидуральную полость позвоночника выше места повреждения, в результате блокируется прохождение болевых импульсов по корешковым нервам непосредственно в спинной мозг).
Когда назначают блокаду нерва в позвоночнике?
В медицине применяется много способов «выключить» нервные окончания, но, когда дело доходит до блокады нервов в позвоночнике, – это означает невыносимые боли в спине, которые не снимаются никакими местными или пероральными анальгетиками.
Очень часто такая боль перетекает в хроническую, и избавиться от нее становится практически невозможно. Все потому, что в мозге формируется патологический очаг возбуждения, который сохраняется даже, если основная причина боли устранена. Избавиться от нее крайне непросто, потому спинальные инъекции считаются крайне полезным, хоть и рискованным способом.
Спинальная блокада эффективна против нескольких болезней, так или иначе затрагивающих позвоночный столб:
остеохондроз и защемление спинного нерва;
спондилоартроз;
протрузия межпозвонкового диска;
межпозвонковая грыжа;
невриты и невралгии нервов вблизи позвоночного столба (радикулиты);
сильная межреберная невралгия.
Виды уколов в позвоночник
При защемлении нервов, грыже дисков и остеохондрозе в грудном отделе обычно назначают комбинацию обезболивающих и глюкокортикостероидов. Комбинацию препаратов подбирают индивидуально в зависимости от характера болей, степени повреждения позвоночника, пораженных нервов.
Нестероидные противовоспалительные препараты (НПВП)
Как правило, их выбирают в первую очередь при лечении межпозвоночной грыжи. Основные препараты:
диклофенак;
кетопрофен;
кеторолак и т.д.
НПВП хороши тем, что дают сразу несколько эффектов: снимают боль, уменьшают выделение экссудата (жидкости, выделяемой тканями при воспалительных процессах), снимают жар.
Однако у НПВП довольно длинный перечень противопоказаний. В частности, их не назначают пациентам с патологиями почек и печени, беременным и кормящим женщинам.
Стероидные гормоны
Собственно говоря, блокада позвоночника производится именно при помощи гормонов. Основой таких уколов являются глюкокортикостероиды (аналог гормонов, вырабатываемых надпочечниками). Препараты хорошо помогают при люмбаго и острых болях в поясничном или шейном отделе. Наиболее известные препараты:
преднизолон;
декстраметазон;
триамицинолон;
кортизон.
Инъекция делается в место вблизи источника боли. При этом из-за своей токсичности стероиды должны быть разбавлены анальгетиками (Лидокаином или Новокаином).
Стероиды в целом – это далеко не самые безопасные препараты. При длительном применении могут развиться побочные эффекты:
нарушения сна, депрессия;
гормональные сбои (похудение или наоборот набор веса);
повышенное артериальное давление;
аутоиммунные реакции.
Так ли уж необходимы инъекции в позвоночник?
Идея в общем-то понятная и очень привлекательная для пациентов и врачей. Однако избавление от боли с помощью всего одного укола в позвоночник звучит слишком фантастично, чтобы быть правдой, не так ли? Вероятно, так оно и есть. В ряде случаев спинальная блокада эффективна и действительно помогает, но далеко не во всех. Примите к сведению эти советы, чтобы определиться нужны ли вам обезболивающие уколы в позвоночник.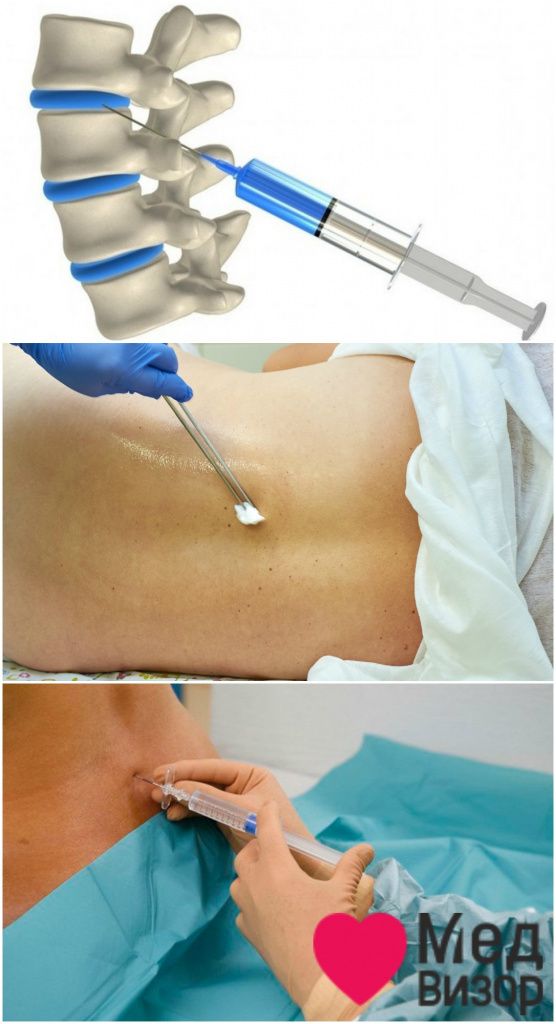
Есть простая взаимосвязь: чем шире распространена боль, тем менее вероятно, что одна процедура её полностью снимет. Например, эпидуральные инъекции стероидов, которые проводят, чтобы уменьшить воспаление из-за грыжи или протрузии дисков, обычно дают хорошие результаты. Но только, если боль иррадиирует вниз по ноге или руке, а не отдает по всему телу.
Знайте, чего ожидать. Как правило, если процедура против боли проведена должны образом, это дает вероятность лишь краткосрочного обезболивания. Эпидуральные инъекции стероидов при приступе радикулита могут надежно избавить от боли на несколько месяцев, но в долгосрочной перспективе они бесполезны. Во многих исследованиях отмечается отсутствие какого-то долгосрочного эффекта при блокаде большинства нервов.
Обезболивающие уколы в позвоночник могут навредить. Они увеличивают риск кровотечений, если параллельно вы принимаете препараты для разжижения крови. Процедуру нужно проводить в перерывах между курсами тромболитиков. Инъекции кортизона также могут привести к скачку сахара в крови, если вы страдаете диабетом. Поэтому обязательно обращайте внимание на уровень глюкозы и консультируйтесь с врачом.
Не стоит играть роль подопытного кролика. Если на рынке появился новый препарат или процедура, то не нужно стремиться опробовать её на себе. По моему опыту многие из них никогда не бывают особенно эффективными, но зато очень часто более рискованными и дорогостоящими.
Помните о «законе золотого молотка». Как писал психолог Абрахам Маслоу: «Если у тебя есть только молоток, все на свете выглядит как гвоздь». Некоторые врачи настолько полагаются на обезболивающие уколы в позвоночник, что начинают их рассматривать как метод избавления от любых проблем. Если вам настойчиво предлагают одну и ту же процедуру, то задумайтесь: нужна ли она вам на самом деле?
Человеческий организм гораздо сложнее. Целью любой интервенционной процедуры является атака на источник боли при помощи медикаментов. Однако модель распространения боли может быть намного сложнее, чем просто устранение источника травмы. Постоянная боль может привести к целому ряду нейромышечных изменений – начиная с головы и заканчивая пальцами ног. Наилучший результат достигается при комплексном лечении всего организма.
Задайте себе главный вопрос: «Я бы порекомендовал эту процедуру любимому человеку, если бы он был на моем месте?» Тот же самый вопрос стоит адресовать и своему врачу. Квалифицированный медик никогда не назначит лечение, в том числе блокаду нервов при помощи инъекций в позвоночник, если не уверен, что оно полностью приемлемо для него самого или кого-то из членов его семьи.
Вывод
Инъекции в позвоночник при остеохондрозе или любом другом заболевании спины – далеко не самая обязательная процедура. Идти по этому пути следует только в том случае, если вы согласны с рисками, а опасность не перевешивает потенциальных преимуществ.
Источник