В каком отделе позвоночника находится седалищный нерв

Нервная система человека довольно сложна и является одной из определяющих систем во всем теле. Знать строение того или иного участка нервной системы необходимо для понимания процесса формирования того или иного недуга. В данной статье рассмотрим где находится седалищный нерв и его анатомию.
Строение
Итак, где находится седалищный нерв у человека и как его лечить? Данный нерв является наиболее крупным из всех нервных ответвлений периферической нервной системы (ПНС) человека, а анатомия седалищного нерва состоит из трех уровней:
- Нижний.
- Средний.
- Верхний.
Нижний уровень, или эндоневрий представляет собой набор из множества мелких кровеносных сосудов (капилляров).
Средний слой, или периневрий (еще имеет название — обволакивающий слой) состоит из крупных кровеносных сосудов. Данный уровень покрыт рыхлой соединительной тканью, которая выступает в роли подушки.
Верхний слой, или эпиневрий состоит из плотной соединительной ткани.
Места, где проходит седалищный нерв имеют импровизированный канал своего рода туннель для нерва.
Само волокно состоит из чувствительных (афферентных) и двигательных (эфферентных) компонентов. Оно отвечает не только за чувствительность, но и за двигательную активность нижних конечностей. Анатомическое строение нерва не такое сложное, если сравнивать его с тем же тройничным нервом, но требует детального изучения.
Где расположен
Внешний вид в момент выходаТопография седалищного нерва довольно проста, он берет свое начало в пояснично-крестцовом отделе позвоночника, далее проходит через наиболее крупное отверстие в грушевидной мышце, которое называется седалищное отверстие. Несмотря на то что он сокрыт дополнительно ягодичной мышцей, именно в месте его выхода наиболее часто случается поражение седалищного нерва (спазм грушевидной или ягодичной мышцы, которые могут защемлять отросток на выходе).
После того как нерв миновал ягодичную мышцу, он устремляется вниз, в задней части ноги к подколенной ямке, где разделяется на малоберцовый и большоберцовый нервы.
В зависимости от особенностей строения у того или иного человека нерв может делиться еще на уровне ягодиц, но даже в этом случае они будут простираться параллельно друг другу на минимальном расстоянии до подколенной ямки.
Большеберцовый нерв
Отвечает за иннервацию кожи и двигательную активность стоп. Синтопия большеберцовой ветви (его положение относительно других образований) срединная и поверхностная. Данный нервный отросток после разделения проходит ровно по центру голеностопного сустава. При достижении нижней части ноги он также раздваивается на заднюю и переднюю ветки (часть уходит в стопу, часть направляется к коже).
Малоберцовый нерв
Доступ к данному отростку наиболее прост, что и делает его проблемным. Малоберцовая ветвь, после деления проходит между икроножной и бедренной мышцей.
Точка соприкосновения данной ветви с кожей находится в районе головки малоберцовой кости. Данный участок опоясывается ветвью и при внешнем воздействии может быть повреждена.
Малоберцовая ветвь также делится на два отростка, которые называются углубленным и поверхностным. Углубленный отвечает за двигательную активность, а поверхностный за чувствительность, другими словами, он необходим для того, чтобы иннервировать кожу и другие составляющие нижних конечностей. Кроме того, поверхностный нерв отвечает за двигательную активность голени.
Питание седалищного нерва происходит от ягодичной артерии, которая после выхода из таза следует параллельно ему.
Итак, что такое седалищный нерв понятно, теперь необходимо разобрать возможные варианты его поражения.
Поражения
Существует два наиболее распространенных варианта поражения нерва:
- Воспаление.
- Защемление.
Причины развития обоих видов не сильно и различаются, а в некоторых случаях взаимодополняются, так спровоцировать боль могут:
- травма;
- переохлаждение;
- остеохондроз (определить наличие данного недуга несложно, необходимо зажать точки Валле, которые являются проекцией нерва на ягодице. С правильным определением проекционной линии можно ошибиться, поэтому первоначально это должен сделать врач. При пальпации данная точка буде болеть);
- межпозвоночная грыжа;
- синдром грушевидной мышцы (происходит в результате спазма одноименной мышцы вследствие всевозможных патологий);
- новообразования;
- постинъекционный синдром (может быть спровоцирован неверным введением иглы в тело);
- инфекционные заболевания.
Основной симптом воспаления или защемления — онемение конечности (обычно происходит с одной стороны, так как двухсторонняя ишиалгия редкость). Помимо того, при болезни нередко ощущаются:
- мурашки;
- покалывание;
- жжение;
- тянущая или простреливающая боль;
- нарушения двигательной активности.
Лечение
Прежде чем лечить данное заболевание необходимо удостовериться, что причина неприятных симптомов кроется именно в ишиасе. Особенно это актуально для женщин в положении.
Дело в том, что при беременности есть вероятность перепутать недуг с предвестниками выкидыша. Именно поэтому требуется провести диагностику, которая в себя включает:
- Осмотр у невролога.
- Комплексная аппаратная диагностика при помощи медицинского оборудования (МРТ, рентгенография).
- Лабораторные исследования (анализы крови, пункция спинномозговой жидкости).
В зависимости от тяжести недуга проводиться диагностика может, по-разному и перечень анализов может отличаться.
После того как недуг был диагностирован, необходимо не затягивая приступить к устранению проявлений заболевания и купированию симптоматики.
Методы лечения, следующие:
- консервативный медикаментозный способ (таблетки, физиотерапия);
- массаж;
- лечебная физкультура (упражнения должны подбираться с условием индивидуальных особенностей организма);
- домашние методы лечения;
- хирургическое (оперативное) вмешательство.
Варианты народного лечения можно прочесть в нашей статье — как лечить седалищный нерв в домашних условиях.
Для того чтобы доктор принял решение о назначении хирургического вмешательства, ему необходимо понять почему у пациента возник данный недуг, по какой причине. Так как если все дело в банальном застужении, речи об операции идти не будет.
Показаниями к оперативному вмешательству будут выступать:
- Сильный болевой синдром.
- Наличие опухоли или иного новообразования, влияющего на развитие ишиаса.
Итак, седалищный нерв самый крупный в современной неврологии и у него отсутствуют сложные сплетения, которые характерны для большинства нервных отростков. Знание схемы строения данного нерва позволит более точно понимать характер развития патологий в нем и будет способствовать быстрому реагированию на возникшую проблему.
Источник: https://nervivporyadke.ru/
Источник
Седалищный нерв – это один из самых крупных нервов в организме человека. Из-за особенности строения седалищного нерва, нередко происходят его защемления или воспалительные процессы.
Такие заболевания приносят существенный дискомфорт и вызывают сильную боль. Для лечения применяется комплексный подход.
Содержание статьи:
Где расположен
Виды и симптомы заболеваний
Диагностика и лечение
Профилактические мероприятия
Расположение седалищного нерва
По своему анатомическому строению это смешанный нерв. В его строении есть как двигательные, так и чувствительные волокна. Седалищный нерв начинается от пояснично-кресцового сплетения, состоит из нервных волокон, которые исходят из позвонков поясничного и крестцового отдела позвоночника.
В малом тазу нервные волокна сливаются воедино, а дальше через грушевидное отверстие нерв выходит из малого таза. Вместе с ним также проходят артерия и вена.
 В области ягодиц нерв прикрывает собой большая ягодичная мышца, а от него ответвляются части, которые идут к тазобедренному суставу.
В области ягодиц нерв прикрывает собой большая ягодичная мышца, а от него ответвляются части, которые идут к тазобедренному суставу.
При прохождении седалищного нерва через участок ягодичной складки, он располагается ближе к поверхности. Затем нерв идет вниз между мышцами по задней поверхности бедра.
На всем пути седалищного нерва его окружает сосудистая сетка, а также отходят ветви для иннервации мышц.
Сверху подколенной ямки, как правило, происходит разделение седалищного нерва на две части. Таким образом образуются общий малоберцовый и большеберцовый нервы, которые управляют мышцами голени.
Однако разделение не всегда происходит именно так. У некоторых людей разветвление может располагаться в другом месте или же указанные ветви изначально отходят от пояснично-кресцового сплетения.
Виды и симптомы заболеваний седалищного нерва
В зависимости от фактора, патология седалищного нерва разделяется на два вида:
- воспаление (неврит) — ишиас;
- невралгия (ишиалгия) — боль на протяжении нерва.
Неврит седалищного нерва называется ишиас. При этом заболевании развивается воспалительный процесс в нервных волокнах, а человек испытывает боль от поясницы и до голеностопного сустава.
Причины неврита седалищного нерва:
- инфекционные болезни;
- сильные переохлаждения;
- резкие и неловкие движения с неправильным поднятием тяжестей;
- грыжи межпозвонковых дисков с защемлением и последующим воспалением нерва;
- травмы мышц по ходу нерва при чрезмерных нагрузках;
- спонделез;
- остеохондроз позвоночника;
- сужение спинно-мозгового канала;
- костные наросты позвоночника;
- сахарный диабет;
- артриты;
- травмы и деформации позвоночника;
- опухоли позвоночника;
- родовые травмы;
- гнойные заболевания, тромбы;
- специфические патологии: болезнь Рейно, Лайма.
Ишиас, или так называемый корешковый синдром, происходит вследствие ущемления и растяжения ветвей седалищного нерва в поясничном отделе позвоночника. Постоянная травматизация в последующем приводит к воспалительному процессу.
 Клиническая картина проявляется в виде сильных болей по задней поверхности бедра. Больной жалуется на жгучие, мучительные боли пронзающего характера.
Клиническая картина проявляется в виде сильных болей по задней поверхности бедра. Больной жалуется на жгучие, мучительные боли пронзающего характера.
Болевой синдром затрудняет или делает невозможным хождение, активные движения пораженной ногой. Больной вынужден подбирать положение, в котором отмечается стихание болей.
Наиболее часто ишиас поражает одну половину. Двухстороннее заболевание тоже возможно, но отмечается крайне редко. В начале болезни она провоцируется сильными физическими нагрузками, кашлем, резкими движениями тела.
По мере прогрессирования больного начинает беспокоить постоянная боль, которая особенно усиливается ночью, мешает заснуть или приводит к постоянным пробуждениям. В тяжелых случаях острые мучительные боли делают человека обездвиженным.
При защемлении седалищного нерва развивается люмбоишиалгия. Это доброкачественное заболевание и при своевременном обращении к доктору хорошо поддается лечению.
Причины люмбоишиалгии:
- беременность;
- патология осанки;
- чрезмерные и длительные физические нагрузки;
- грыжи позвоночных дисков;
- деформирующий остеоартроз;
- остеохондроз позвоночника;
- ожирение;
- болезни нервной системы, сильные стрессы.
По механизму образования ишиалгия бывает нескольких видов:
- мышечно-скелетная;
- невропатическая;
- ангиопатическая;
- смешанная.
Симптомы люмбоишиалгии локализуются в тазовой и поясничной области с распространением боли на бедра одной или обеих ног.
Болевые ощущения проходят по ягодичной области, задней поверхности ноги и распространяются на голеностопный сустав.
 Наиболее частым ишиалгия развивается из-за патологических процессов в позвоночнике, а пусковым механизмом становятся физические нагрузки.
Наиболее частым ишиалгия развивается из-за патологических процессов в позвоночнике, а пусковым механизмом становятся физические нагрузки.
Невропатический вариант болезни происходит из-за сдавливания нервных сплетений при различных заболеваниях позвоночника.
При мышечно-скелетной ишиалгии причиной боли становится поражение в разных участках позвоночника и нижних конечностях.
Причина ангиопатической разновидности – это нарушение кровообращения в нервных волокнах при заболеваниях вен, артерий нижних конечностей.
При смешанном варианте различные патологические факторы действуют одновременно и вызывают боль по ходу седалищного нерва.
Клинические симптомы ишиалгии и воспаления во многом схожи, а дифференциальная диагностика между ними проводится при дополнительном обследовании.
Общими симптомами является боль по ходу седалищного нерва. Она бывает различной выраженности. При этом на противоположной стороне может возникнуть ощущение онемения и чувство неприятного покалывания.
Боли разнятся от умеренных до мучительно выраженных, а периоды различной интенсивности чередуются, зависят от объема ущемления.
 Болезненные ощущения начинаются в пояснице, а затем беспокоят в ягодице, бедре, голени. Иногда болезнь поражает сразу обе ноги.
Болезненные ощущения начинаются в пояснице, а затем беспокоят в ягодице, бедре, голени. Иногда болезнь поражает сразу обе ноги.
Острый приступ болезни не дает возможности разогнуться, а наклон вперед улучшает состояние больного.
Попытка ступить на больную ногу или смена положения тела вызывает заметное усиление боли. Возможно повышение температуры тела. В области пораженного участка краснеет кожа, происходит отек тканей. При выраженном болевом синдроме возможно непроизвольное испражнение и мочеиспускание.
Диагностика
При появлении симптомов поражения седалищного нерва необходима консультация невропатолога, травматолога. При решении вопроса о хирургическом лечении потребуется осмотр нейрохирурга.
Диагноз ставится на основании жалоб больного, осмотра. Доктор проводит неврологическое исследование, пальпация пораженной зоны. Определяются рефлексы и кожная чувствительность.
Из дополнительных методов исследования используется рентгенография поясничной и тазовой области. Более точными методиками исследования является компьютерная и магнитно-резонансная томография.
Также применяется ультразвуковая диагностика, лабораторные методы при необходимости.
При подозрении на онкопатологию назначается радиоизотопное исследование и биопсия.
Лечение
Терапия поражений седалищного нерва проводится комплексно с применением лекарств, не медикаментозных способов лечения и физиотерапии.
Важно помнить, что недопустимо самолечение заболеваний седалищного нерва. Неправильное лечение вызывает осложнения и утяжеляет течение болезни.
Для лечения в остром периоде назначаются противовоспалительные препараты. Они снимают отек, болевой синдром, убирают воспаление. Как правило, используются лекарства из группы нестероидных противовоспалительных средств.
 В случае выраженного воспалительного процесса применяются гормональные препараты, а для повышения эффективности вводят их эпидурально. С целью быстрого снятия боли проводятся новокаиновые блокады.
В случае выраженного воспалительного процесса применяются гормональные препараты, а для повышения эффективности вводят их эпидурально. С целью быстрого снятия боли проводятся новокаиновые блокады.
Дополнительно используются витаминные комплексы. Прежде всего, важно назначение витаминов группы В. Для снятия мышечного спазма применяют спазмолитики, миорелаксанты.
Применяется прием лекарств как в уколах и таблетках, так и в местной форме: мази, кремы, гели. Если причиной воспаления седалищного нерва стала инфекция, назначается курс антибиотиков, противовирусных препаратов.
Больному назначают лекарства для улучшения питания нервов, кровообращения. Хирургическое лечение применяется для удаления опухолей, при сдавлении нервов остеофитами позвоночника выраженной степени.
Из не медикаментозных способов лечения применяется массаж и ЛФК. Массажные сеансы назначаются в период затихания боли.
Проведение таких процедур способствует улучшению кровообращения, питания тканей, оказывается обезболивающее действие. Комбинирование массажа и лечебной физкультуры не дает развиваться атрофии мышц.
Для каждого пациента составляется индивидуальная программа упражнений с учетом тяжести течения и причины заболевания. Некоторые упражнения выполняются прямо в постели, а по мере выздоровления лечебный комплекс расширяется. В реабилитационном периоде показаны плавательные занятия в бассейне.
Из физиотерапевтических методик используются: ультрафиолетовое облучение, электрофорез, УВЧ, магнитотерапия, ультразвуковое лечение, терапия микроволнами.
Физиотерапевтическое воздействие снижает чувствительность нервных окончаний, уменьшается болевой синдром. Расслабляются мышцы, снижается воспаление и отек. Ультразвук стимулирует процессы заживления, улучшает местное кровообращение.
Ультрафиолет оказывает глубокое прогревание тканей и обладает сосудорасширяющим эффектом. Активизируются обменные процессы и восстанавливаются ткани. Стихает боль за счет снижения возбудимости нервных окончаний.
 Электрофорез с димексидом доставляет медицинские препараты в очаг поражения и создает там эффект депо. Поэтому эффективность сохраняется еще несколько недель после окончания курса.
Электрофорез с димексидом доставляет медицинские препараты в очаг поражения и создает там эффект депо. Поэтому эффективность сохраняется еще несколько недель после окончания курса.
УВЧ обладает выраженным антивоспалительным действием, стимулирует процессы восстановления.
Современной методикой является хилт-терапия. Используется воздействие лазером высокой интенсивности, которое лечит глубокое воспаление, не повреждая здоровые ткани. Метод отлично переносится, не имеет побочных эффектов.
Импульсы лазера улучшают дренаж лимфы в очаге заболевания, глубоко массируют ткани, что снимает отек и воспаление, быстро устраняет боль.
Под воздействием аппарата улучшается усвоение нервами питательных веществ, улучшается циркуляцию жидкостей, ткани лучше усваивают кислород и питательные вещества.
Профилактика
Существует ряд рекомендаций, придерживаясь которых, можно свести к минимуму риск поражения седалищного нерва. Для профилактики ишиаса необходимо:
- контролировать вес, не допускать ожирения;
- следить за осанкой;
- регулярно делать утреннюю зарядку;
- заниматься легким спортом;
- не поднимать чрезмерный вес или делать это правильно;
- сменить слишком мягкий матрас;
- при сидячей работе делать регулярные паузы не реже раза в час;
- избегать переохлаждения и травмирования спины.
Доказано, что лишний вес является одним из ключевых факторов риска заболевания. При ожирении седалищный нерв защемляется в 97% случаев.
Для предотвращения воспаления седалищного нерва при сидячей работе, необходимо держать мышцы спины в тонусе, поддерживать правильную осанку.
Регулярные рациональные физические нагрузки позволяют существенно снизить риск защемления или воспалительных заболеваний. Минимум — это хотя бы утренняя зарядка.
Следует избегать поднятия грузов излишней массы. Если этого избежать не удается, необходимо правильно поднимать вес: с ровной спиной и распределением массы на руки.
Излишне мягкая кровать способствует защемлению нерва и заболеваниям позвоночника. Следует всегда выбирать ортопедический матрас умеренной или большей жесткости.
Заключение
Существует множество причин, по которым воспаляется седалищный нерв или происходит его защемление. Именно поэтому важно вовремя обращаться к врачу и лечить любые заболевания позвоночника на ранних стадиях.
Источник
- 23 Июня, 2019
- Здоровье
- Карина Перевалова
В человеческом организме седалищный нерв является самым крупным нервом. Его диаметр составляет около 1 см. Важно знать, что седалищный нерв — такое волокно, задачей которого является обеспечение двигательной и чувствительной иннервации нижних конечностей. Соответственно, на фоне его поражения человек испытывает выраженные дискомфортные ощущения, наличие которых значительно ухудшает качество жизни. При возникновении первых тревожных признаков необходимо обратиться к врачу. Специалист оформит направление на комплексную диагностику и на основании ее результатов составит максимально действенную схему лечения седалищного нерва.
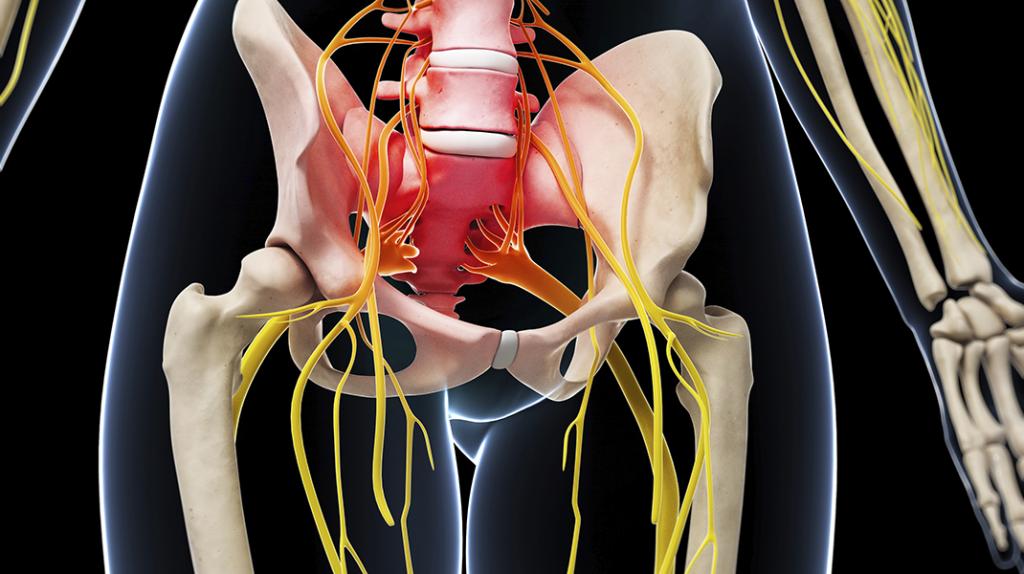
Анатомические и топографические особенности
Седалищный нерв представлен пучком миелиновых нервных волокон. Последние при этом окружены вспомогательными оболочками. Эти нервные волокна окружает эндоневрий, содержащий капиллярную сеть. Своеобразным амортизатором для нерва является периневрий. Последний представлен слоем, состоящим из более крупных кровеносных сосудов, окруженных рыхлой соединительной тканью. Наружная оболочка седалищного нерва представлена эпиневрием. Последний является соединительнотканным плотным слоем.
Касаемо того, где находится седалищный нерв. Он образуется в полости малого таза. Оттуда он выходит посредством специального отверстия и пролегает в промежуточной зоне между ягодичными мышцами. По задней поверхности бедра он опускается вниз по средней линии. На данном участке он начинает ответвляться. Несколько небольших волокон, отходящих от него, отвечают за иннервацию мышечной ткани ягодиц и бедра, а также суставов.
В зоне подколенной ямки проходят малоберцовая и большеберцовая ветви. Их задачей является иннервация мышц, кожи, а также суставов стопы и голени. Именно поэтому при поражении крупного волокна возникают болезненные ощущения там, где находится седалищный нерв, то есть вдоль всей нижней конечности.
Причины развития воспалительного процесса
Несмотря на то что данная структура является очень крупной, в норме она никоим образом не чувствуется. Однако на фоне воспалительного процесса появляются ярко выраженные симптомы поражения седалищного нерва.
Причин возникновения патологии множество. Чаще всего в роли провоцирующих факторов выступают следующие заболевания и состояния:
- Переохлаждение нижних конечностей.
- Межпозвонковая грыжа.
- Различного рода травмы органов малого таза или позвоночного столба.
- Внутримышечный укол в область ягодичной мышцы, сделанный с несоблюдением правильной техники.
- Грипп.
- Скарлатина.
- Малярия.
- Туберкулез.
- Клещевой энцефалит.
- Брюшной тиф.
- ВИЧ.
- Аднексит.
- Эндометрит.
- Сахарный диабет.
- Подагра.
- Ревматизм.
- Высокоинтенсивные физические нагрузки.
- Заболевания позвоночника дегенеративно-дистрофического характера.
- III триместр беременности. В период вынашивания плода происходит смещение таза, благодаря чему может возникнуть защемление.
- Наличие на позвоночнике новообразований, которые могут иметь как доброкачественный, так и злокачественный характер.
- Абсцесс.
- Синдром грушевидной мышцы.
- Стеноз поясничного отдела спинномозгового канала.
- Наличие остеофитов.
- Нестабильность позвоночника.
- Интоксикационный процесс.
Таким образом, воспаление седалищного нерва (другие названия патологии — ишиас, неврит) может иметь самую разнообразную природу. Именно поэтому и необходимо своевременно обращаться к врачу. Только специалист может рассказать, как лечить седалищный нерв на ноге, основываясь на данных анамнеза и результатах диагностики в каждом конкретном случае.
Клиническая картина
Основной симптом недуга — болезненные ощущения разной степени интенсивности. Они могут носить колющий, режущий и даже жгучий характер. Боль при этом локализуется по всей нижней конечности.
Некоторые люди интересуются тем, как проверить, седалищный нерв воспалился или нет. Для этого достаточно попытаться совершить двигательную активность, например, присесть или быстро пройтись. Если в это время возникла интенсивная боль, охватывающая ягодицу и всю конечность, можно с уверенностью сказать, что воспалился именно седалищный нерв.
Выраженность дискомфорта усиливается не только во время движения, но при кашле, чихании, смехе. Боль, как правило, возникает внезапно и может сохраняться даже в те часы, когда человек находится в состоянии покоя.
Иные симптомы неврита седалищного нерва:
- Чувство жжения.
- Онемение пораженной конечности.
- Слабость в мышечной ткани.
- Часто возникают ощущения, которые ассоциируются у больных с ударами током.
- Снижение степени работоспособности.
- Недержание мочи и/или кала. Данный симптом встречается редко, но, тем не менее, важно знать, что воспаление седалищного нерва негативным образом влияет на работу кишечника и мочевого пузыря.
При несвоевременном обращении к врачу или после неграмотно проведенной терапии патология переходит в хроническую форму. Если это произошло, то любая нагрузка (даже умственная) и переохлаждение могут впоследствии привести к обострению. Лечение седалищного нерва в этом случае направлено на купирование признаков рецидива и улучшение качества жизни.
Игнорировать необходимость обращения в медицинское учреждение недопустимо. Это обусловлено тем, что запущенная форма заболевания может спровоцировать развитие большого количества осложнений. В частности, такого человека постоянно беспокоит выраженный дискомфорт. Ему начинает казаться, что внутри его ноги натянута струна, по которой регулярно ударяют. Кроме того, у больного полностью меняется походка. Также в районе ягодиц, бедер и голени уменьшается мышечная масса. Все это не может не повлиять на качество жизни. У некоторых пациентов с запущенной формой неврита обнаруживаются в связи с этим психические расстройства.
Диагностика
К сожалению, очень много людей обращаются к врачу на этапе развития осложнений. Пациенты объясняют это тем, что наличие умеренной боли не мешало им полноценно жить. Как правило, люди обращаются к неврологу только тогда, когда дискомфорт становится настолько выраженным, что круглосуточно приковывает к себе внимание и не позволяет заниматься повседневной деятельностью.
Важно понимать, что симптомы ишиаса схожи с признаками иных серьезных заболеваний, в том числе онкологического характера. Только специалист сможет провести дифференциальную диагностику и правильно поставить диагноз.
Обследование начинается со сбора анамнеза и выслушивания жалоб пациента. Уже на данном этапе врач может заподозрить ишиас, так для него характерно наличие сразу трех синдромов:
- Легаса. Пациенту предлагается лечь на кушетку на спину и вытянуть ноги. После этого врач просит его поднять его конечности. При воспалении сделать это весьма трудно, практически невозможно.
- Сикара. Врач просит пациента согнуть стопу в тыльном направлении. Если у пациента неврит, он не сможет этого сделать из-за резко возникшей сильной боли вдоль всей конечности.
- Синдрома посадки. Врач просит пациента выпрямить беспокоящую ногу и сесть в таком положении на стул. При ишиасе сделать это очень трудно, опять же из-за невыносимой боли.
Для подтверждения диагноза невролог назначает пациенту прохождение комплексного обследования, включающего:
- КТ.
- МРТ.
- УЗИ.
- Рентгенологическое обследование.
- Анализы мочи и крови.
Только на основании результатов комплексной диагностики врач может предоставить информацию о том, что делать, если воспалился седалищный нерв.

Медикаментозное лечение
При поражении данного крупного нерва проводится и симптоматическая, и этиотропная терапия. Первая направлена на купирование неприятных ощущений, ухудшающих качество жизни, вторая — на борьбу с первопричиной.
Лечение седалищного нерва осуществляется консервативными методами. Классическая схема медикаментозной терапии выглядит следующим образом:
- Прием венотоников, спазмолитиков и миорелаксантов. Они показаны при наличии мышечных спазмов. Как правило, врачи назначают следующие средства: «Папаверин», «Троксевазин», «Мидокалм», «Корисопродол».
- Прием глюкокортикостероидов. Данная группа препаратов способствует купированию воспалительного процесса и, соответственно, на фоне лечения уменьшается выраженность болезненных ощущений. Наиболее действенными средствами врачи называют «Дексаметазон» и «Преднизолон».
- Прием витаминных комплексов. Активные компоненты не только улучшают метаболические процессы, но и положительным образом влияют на нервную систему. Как правило, врачи назначают препарат «Мильгамма» и комплексы, содержащие витамины группы В.
- Прием обезболивающих. При воспалении седалищного нерва лечение с помощью данной группы препаратов необходимо. Избавить от боли могут НПВС и анальгетики. Чаще всего врачи назначают следующие средства: «Ибупрофен», «Нимесулид», «Диклофенак», «Напроксен», «Кеторолак», «Парацетамол».
Одновременно с пероральным приемом таблетированных средств показано проведение местной терапии. Касаемо того, чем лечить седалищный нерв. В период обострения и при первичном проявлении недуга необходимо регулярно обрабатывать конечность следующими мазями и кремами:
- «Капсикам», «Финалгон». Это разогревающие средства, ускоряющие процессы кровообращения в пораженной зоне. Эффективны они и при переохлаждении — одной из самых частых причин возникновения ишиаса.
- «Пироксикам», «Найз». НПВС — это группа препаратов, активные компоненты которых не только купируют воспалительный процесс, но и надолго избавляют от боли.
- «Хондроксид», «Терафлекс». Это хондропротекторы, необходимые для восстановления соединительной ткани.
- «Симфитум». Данное средство является гомеопатическим. Не каждый врач включает его в схему лечения седалищного нерва, так как многие специалисты сомневаются в эффективности подобных препаратов. Тем не менее на фоне его применения улучшаются обменные процессы и ускоряется выздоровление.

В тяжелых случаях назначаются при защемлении седалищного нерва уколы. Кроме того, они показаны в том случае, если пациенту нельзя принимать таблетированные формы по причине наличия у него определенных заболеваний, например, язвы желудка.
Количество уколов при защемлении седалищного нерва определяет врач в каждом конкретном случае. Как правило, специалисты назначают пациентам инъекции следующих препаратов:
- Витаминных комплексов.
- НПВС. На фоне инъекционного лечения купируется воспалительный процесс и исчезает отек нервных волокон. Как правило, врачи назначают «Ибупрофен» и «Индометацин».
- Миорелаксантов. Применяются всегда вкупе с НПВС. Примеры средств: «Элзепам», «Диазепам».
- Анальгетиков («Трамадол», «Морфин»).
- Глюкокортикостероидов.
Чаще всего препараты вводят внутривенно или внутримышечно, но иногда врачи рекомендуют делать инъекции в эпидуральное пространство.
При наличии острой боли, которую трудно или практически невозможно купировать, а также в сложных случаях специалисты оценивают целесообразность проведения блокады с помощью «Лидокаина», «Новокаина», «Диклофенака» или «Дипроспана».

Физиотерапевтические методы лечения
Ишиас требует комплексного подхода. Чтобы избавиться от болезни, необходимо запастись терпением.
Ускорить процесс выздоровления можно с помощью физиотерапии. В схему лечения седалищного нерва неврологи чаще всего включают следующие процедуры:
- Озонотерапию.
- Иглоукалывание.
- Фитотерапию.
- Камнетерапию.
- Гирудотерапию.
Длительность лечения определяется врачом. В среднем, состояние больных улучшается уже через 4-5 процедур.
Массаж
Самолечение в данном случае недопустимо. Лучшим вариантом является тот, при котором массаж при воспалении седалищного нерва у пациента делает мануальный терапевт.
В настоящее время в отношении недуга наиболее действенными являются следующие методы:
- Точечный (или акупунктурный). Массажист воздействует на пораженные зоны с помощью локтей. Благодаря этому в проблемных участках улучшаются обменные процессы.
- Баночный (или вакуумный). Подобный вид массажа предназначен для устранения застоя жидкой соединительной и лимфатической ткани.
Как правило, курс включает в себя от 10 до 15 сеансов. Он проводится только после исчезновения боли. Иными словами, в период обострения массаж противопоказан.
Лечебная физкультура
При воспалении седалищного нерва упражнения помогают уменьшить интенсивность болезненных ощущений. Но физическая нагрузка должна быть регулярной.
Наиболее эффективные упражнения при воспалении седалищного нерва:
- Лечь на пол или любую другую ровную твердую поверхность. Пораженную конечность согнуть в колене, обхватить ее руками и медленно направить ее к груди. Задержаться в конечном положении на 20-30 секунд. Вернуть конечность в исходное положение. Отдохнуть несколько секунд. Повторить еще 2 раза.
- Исходное положение то же. Обе конечности согнуть в коленях и притянуть их к груди. Таз при этом отрываться от пола не должен. Поднятые ноги скрестить и обхватить их руками. Задержаться в этом положении на 30 секунд. Опустить ноги. Повторить еще 2-3 раза.
- Сесть на пол, ноги вытянуть вперед. В течение минуты ходить на ягодицах. Отдохнуть 30 секунд. Повторить еще 2-3 раза.
- Встать на четвереньки. На выдохе поднять голову к потолку и прогнуть спину так, чтобы живот был опущен к полу. Задержаться в этом положении на 10 секунд. Затем опустить голову к полу и одновременно выгнуть спину наверх. Расслабиться. Повторить 10 раз.
- Исходное положение то же. На выдохе вытянуть вперед левую руку, назад — правую ногу. Конечности при этом должны образовать с полом параллельные линии. Задержаться в этом положении на 20 секунд. Повторить с другими конечностями. Упражнение необходимо сделать 5 раз.
К хорошим результатам приводит езда на велосипеде. Кроме того, врачи советуют регулярно совершать пешие прогулки.
Занятия лечебной физкультурой противопоказаны в период обострения. ЛФК будет приносить пользу только в том случае, если она будет выполняться после купирования острой боли. Кроме того, упражнения недопустимо делать через силу. Если во время занятия возникла боль, тренировку необходимо завершить.
