Восстановление после операции на позвоночник у ребенка
Восстановительные мероприятия после оперативного вмешательства на позвоночнике начинаются сразу. Программа реабилитации подбирается только индивидуально: с учетом вида и сложности проведенных хирургических манипуляций, веса и возраста пациента, сопутствующих заболеваний в анамнезе. При тщательном соблюдении всех врачебных рекомендаций и назначений прооперированный человек динамичными темпами идет на поправку и по окончании послеоперационного лечения возвращается к полноценной жизни.
Если использована стабилизация поясничного отдела, то реабилитация становится еще более актуальной и может начинаться раньше, чем в случаях когда металлоконуструкция не применяется.
Однако при неточном соблюдении прописанной доктором реабилитационной программы или полном отсутствии крайне необходимого специального лечебного и физического режима риск развития тех или иных осложнений многократно увеличивается, а восстановление движется очень медленными темпами и не наступает в установленные сроки.
Уважаемые пациенты, поскольку послеоперационная терапия играет не менее значимую роль в лечении позвоночника, чем сама операция, мы посвящаем данную статью главным вопросам реабилитации после спинальной хирургии. Нижеизложенный материал носит ознакомительный характер! Вы должны понимать, что разработкой реабилитационных и оздоровительных мероприятий, их корректировкой, продлением или отменой должен заниматься сугубо специалист, который лично знаком с вашим клиническим случаем.
Цели реабилитации после операции на позвоночнике
Оперативные вмешательства на одном из наиважнейших отделов опорно-двигательного аппарата назначаются в самых крайних случаях: если консервативная терапия не помогает или не имеет терапевтической значимости, а также при наличии угрозы повреждения спинного мозга, риска поражения нервных окончаний и связанных с этим осложнений. То есть операция в таких ситуациях является жизненно необходимой мерой.
К хирургии чаще всего прибегают при диагностировании грыжи позвоночника и при других последствиях остеохондроза, переломах и различных травмах. Кстати, примерно в 50% случаев протрузии и грыжи возникают на межпозвонковых уровнях поясничного отдела, поэтому именно на данном участке больше всего проводят хирургическое лечение. Это может быть микродискэктомия, эндоскопическая операция, какой-нибудь вид нуклеопластики, например, лазерная или холодноплазменная вапоризация, радиочастотная пластика пульпозного ядра и пр.
Шрамы после операции на поясничном отделе.
Зачастую специалисты в ходе определенного оперативного процесса используют специальные металлические фиксаторы. Операции с металлоконструкцией предусматривают надежную стабилизацию прооперированного отдела. Иногда вживляют искусственные имплантаты, если тот или иной биологический элемент невозможно восстановить. Преимущественно замене подлежат межпозвоночные диски на шейном отделе, менее распространены вмешательства по удалению дисков с последующей имплантацией на остальных сегментах позвоночной оси. Бывают и операции, когда позвонки грудного отдела, разрушившиеся на фоне остеопороза, травмы или опухоли, наполняют костным цементом.
То есть, как вы понимаете, существует множество разновидностей оперативной помощи, и после каждой из них, даже самой малоинвазивной, человек обязательно должен получить качественную и полноценную реабилитацию. В противном случае – осложнения (паралич, инфекция и пр.), инвалидность, возможно даже смертельный исход. От того, какая реабилитация у вас будет, напрямую зависит окончательный результат вашего физического восстановления. В целом восстановительный период после пройденного вмешательства на позвоночнике при спондилолистезе или любом другом заболевании предусматривает следующие цели:
- надежную профилактику всех возможных послеоперационных осложнений;
- предупреждение ранних и отдаленных рецидивов той же патологии;
- ликвидацию болезненных явлений и отеков;
- возвращение навыков самообслуживания;
- корректное и продуктивное восстановление функций прооперированного отдела;
- укрепление и повышение выносливости связочно-мышечной системы;
- обучение правильным позам, корректировку осанки и походки;
- нормализацию работы всего опорно-двигательного аппарата;
- полноценное или максимально возможное восстановление утраченного качества жизни.
Важно понимать, что основополагающую роль играет физическая реабилитация в полном объеме, включающая для каждого отдельного пациента ЛФК и определенный набор физиотерапевтических процедур. Важно понимать, что вам может быть оказана на первоклассном уровне высокотехнологичная оперативная помощь, но если вслед за ней не последует комплексная физическая реабилитация, то на благополучный исход такого лечения можно и не рассчитывать.
Методы восстановления после операции на позвоночнике
Итак, как мы ранее сказали, реабилитация начинается незамедлительно, хоть после операции по удалению грыжи позвоночника поясничного отдела, хоть после применения любой другой технологии. Акцентируем, манипуляции с использованием металлоконструкций на шейном отделе и прочих участках позвоночника наиболее травматичные, требуют более продолжительной иммобилизации пациента и длительных сроков на выздоровление.
Гиперэкстензия — укрепление поясничного отдела.
Еще один момент, многие процедуры выполняются по причине защемления нервных окончаний, после декомпрессии им еще нужно восстановиться, поэтому неврологическая симптоматика непродолжительный период может сохраняться. Следует понимать, что нервные ткани долгое время в течение болезни подвергались давлению и теперь, после устранения повреждающего фактора, воспаленным корешкам, которые освободили, потребуется некоторое время, чтобы прийти в норму. Кроме того, болевой синдром на начальных этапах – это естественная физиологическая реакция организма, связанная с интраоперационной травматизацией мягких тканей.
Далее предлагаем ознакомиться с существующими методами реабилитационного пособия, предлагаемого пациенту, который перенес операцию на хребте. Они позволят облегчить и заметно ускорить восстановительный процесс.
Медикаментозное лечение
После пройденного вмешательства всем без исключения назначается курс антибиотикотерапии, который позволит не допустить появление инфекционно-гнойного очага в позвоночных и околопозвоночных структурах. Вместе с антибиотиками пациенту рекомендуются противовоспалительные и обезболивающие лекарства, снимающие отечность, воспаления и боль в месте производимых манипуляций. Для предупреждения тромбообразования назначаются препараты с антикоагулянтными свойствами. Дополнительно могут прописать витаминно-минеральный комплекс и препараты для укрепления костно-хрящевых структур, например, медикаменты на основе кальция, глюкозамина и хондроитина.
Лечебная физкультура
Пациенту рекомендуется комплекс лечебной гимнастики, индивидуально подобранный хирургом совместно с реабилитологом. Данные меры направлены на профилактику застойных явлений, корректную разработку и тренировку мышц спины, шеи, брюшного пояса, нижних и верхних конечностей. Помимо обычных физических занятий, также используются специальные тренажеры для механотерапии.
Инструктирует и наблюдает за правильностью выполнения восстановительной физкультуры высококвалифицированный специалист по ЛФК. Начинаются занятия в стационаре, после выписки вам необходимо будет продолжить заниматься в реабилитационном отделении клиники, в специализированном центре по ортопедическому профилю или дома. Последний вариант – крайне нежелателен, так как любая неточность в движениях чревата серьезным повреждением прооперированной части спины.
Физическую нагрузку в раннем периоде дают минимальную, при этом сначала, если операция была сложной, врач-реабилитолог может помогать своими руками делать движения различными частями тела, например, повороты головой, сгибания-разгибания ног и т. д. По мере улучшения состояния пациент будет выполнять поставленные задачи самостоятельно, конечно, под пристальным контролем инструктора. Нагрузки увеличивают постепенно и с предельной осторожностью, не допуская усиления боли.
Упражнения в первое время делаются в кровати – в положении лежа на спине и животе. Несколько позже, если врач посчитает нужным, включаются задачи, которые выполнять нужно будет стоя или на четвереньках. Сидеть примерно 2 недели или более не разрешается в большинстве случаев. Наклоны туловища запрещены до полного восстановления. На поздних этапах показано посещение бассейна, так как плавание как нельзя лучше помогает окрепнуть позвоночнику самым щадящим образом. После завершения реабилитационного курса лечебная гимнастика выполняется регулярно на протяжении всей жизни.
Важно! Лечебная физкультура – одна из наиболее эффективных методик физического восстановления, отвечающая за нормализацию тонуса и эластичности мышц, обменных процессов и кровообращения, развитие гибкости и подвижности костно-мышечного каркаса, стабилизацию деятельности внутренних органов и систем. В целом все это позволит быстро вернуть трудоспособность и миновать опасные последствия.
Физиотерапия после хирургии
Физиотерапия – еще одна главная и неотъемлемая часть реабилитационной программы, которая базируется на:
- электромиостимуляции;
- ионофорезе;
- тепло- и магнитотерапии;
- диадинамотерапии;
- лазеролечении;
- нейростимуляции.
Во время процедуры.
Преимуществами всех вышеперечисленных тактик являются локальное избирательное воздействие и способность производить лечебное действие на глубокие ткани. Данные способы оказывают иммуностимулирующий, противовоспалительный, противоболевой эффект. Кроме того, физиолечение активизирует местное кровообращение, лимфоотток и метаболизм, оптимизируя доставку кислорода и важных питательный веществ к проблемным тканям, благодаря чему прооперированная зона быстрее восстанавливается, а операционная рана заживает в короткие сроки. В середине или конце реабилитации назначаются сеансы массажа, мануальной терапии, акупунктуры.
Ортопедические корсеты
Ношение фиксирующих ортопедических корсетов – важное требование для пациентов, перенесших операционную процедуру на позвоночнике. Их применение обеспечит успешную реабилитацию за счет разгрузки и защиты слабого отдела от возможных повреждений в момент физической активности. Но носить иммобилизационные приспособления нужно строго по установленному врачом времени (не дольше), обычно 3-6 часов в сутки, так как слишком продолжительное обездвиживание конкретной области может спровоцировать мышечную атрофию. Продолжительность применения корсетов у всех людей разная, все зависит от тяжести проведенного хирургического сеанса. После серьезных вмешательств, возможно, потребуется использовать такое изделие минимум 6 месяцев, а после несложных операций – в среднем 1-2 месяца.
Пример корсета.
Реабилитация после удаления выпячивания
Потихоньку вставать и ходить после удаления грыжи, как показывают отзывы, разрешается достаточно рано, зачастую уже на следующие сутки. Что касается основных реабилитационных мер, о них мы уже рассказали, рекомендовать же режим физической активности, медикаментозное и физиотерапевтическое обеспечение должен исключительно лечащий врач. Единой схемы постоперационного лечения, одинаково подходящей всем, не существует. Сколько времени, а именно конкретно дней, продлится дальнейшее восстановление, решает тоже специалист, основываясь на клинические данные и индивидуальные критерии подопечного. Поэтому со своей стороны мы лишь можем озвучить основные ограничения в момент реабилитации, которые безукоризненно должен соблюдать пациент, которому удалили межпозвонковую грыжу.
На послеоперационных этапах строго запрещается:
- сидеть, ограничений по сидению придерживаются минимум 3 недели, в отдельных случаях 6 недель;
- долго задерживаться в положении сидя, когда будет разрешено сидеть;
- ходить, сутулясь или прогибая спину;
- поднимать тяжести, весом более 3 кг;
- наклоняться, вращать корпусом, делать резкие повороты туловища;
- бегать, прыгать, совершать махи ногами, подтягиваться;
- форсировать интенсивность и длительность любого вида тренировки из ЛФК;
- самовольно отменять упражнения или вводить новые;
- заниматься, если возник болевой синдром или неприятные ощущения усилились (нужно срочно поставить врача в известность!)
- садиться за руль автомобиля, этот запрет снимается только доктором.
Выпячивание подлежащее хирургическому удалению.
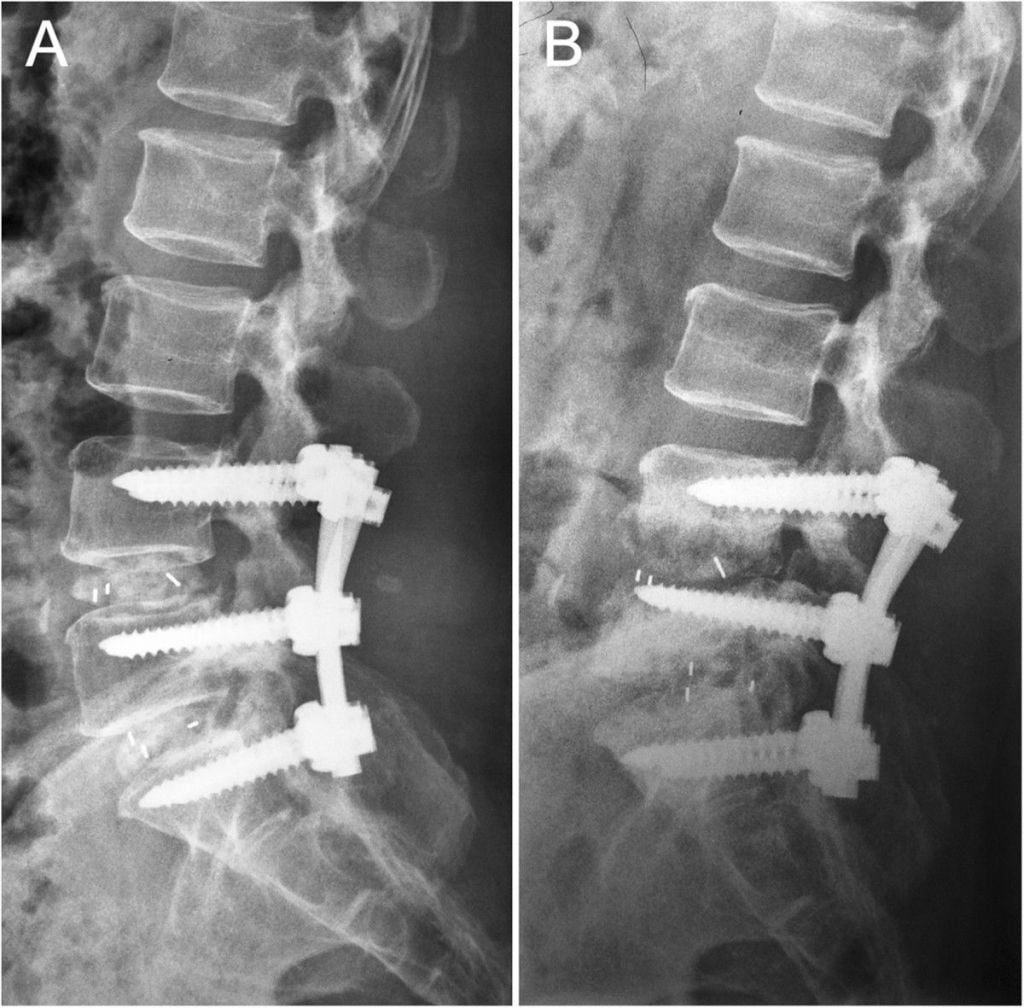
Когда удаляют полностью диск, нередко в освобожденную межпозвонковую полость помещают имплантат, скрепив позвонковую пару стабилизирующей системой. В позвоночник вставлены титановые болты для прочной фиксации поперечного стабилизатора, который в свою очередь будет отвечать за правильное положение относительно хребтовой оси смежных костных тел. Вкручивание болтов осуществляется через дужку в тела позвонков. Современная металлоконструкция обычно представлена динамическими болтами, что позволяет сохранить подвижность прооперированного уровня, максимально приближенную к норме.
Пример такой операции на рентгене.
Однако таким пациентам, скорее всего, понадобится около недели провести в кровати. Затем нужно будет под наблюдением методиста-реабилитолога очень усердно трудиться, безукоризненно выполняя все, что он говорит. Тогда адаптация к вживленному имплантату пройдет успешно, и вы постепенно вернетесь к полноценной активности, даже сможете заниматься спортом.
Где пройти восстановление
Итак, вам выполнили операцию на спине, вы прошли раннее стационарное лечение, и вас выписали. Кстати после некоторых оперативных вмешательств, в частности после несложной миниинвазивной процедуры, из больницы отпускают достаточно рано, иногда даже в тот же день, когда была оказана основная хирургическая помощь. При выписке каждый пациент получает главные рекомендации от врача. Можно посещать поликлинические процедуры и занятия ЛФК по месту жительства, хотя они в отечественных медучреждениях предоставляются на уровне ниже среднего, поэтому прогноз на благополучный исход – 50/50. В связи с этим лучше оформиться в хороший реабилитационный центр, что обеспечит вам более грамотное, а, следовательно, быстрое и неосложненное негативными явлениями восстановление. Потом нужно будет посетить санаторий, примерно через 4-6 месяцев после операции, в дальнейшем лечиться в санаторно-курортных условиях необходимо в идеале 2 раза в год, в крайнем случае – 1 раз в год.
Помните, что некомпетентные манипуляции с позвоночником могут стоить вам слишком дорого и могут привести к инвалидизации, зачастую к необратимой утрате двигательного потенциала не только спины, но и ног или рук. Хотим предупредить, что сегодня слишком многие частные клиники на территории России стали специализироваться на методиках Бубновского, причем недостаточно профессионально. Поэтому мы не советовали бы вам не рисковать своим здоровьем, обращаясь в подобные центры, тем более что такая тактика после вмешательства на позвоночном столбе – это не ваш вариант. Так куда же отправиться, чтобы и по цене было не накладно, и получить по-настоящему высокоспециализированную медпомощь?
Повсеместно славятся клинические заведения Чехии, хоть хирургической направленности, хоть реабилитационного профиля. Все медучреждения Чехии, будь-то стационар или санаторий, оснащены современным высокотехнологичным оборудованием самых передовых моделей, укомплектованы только отборным медперсоналом с высокой квалификационной степенью и богатым практическим опытом. Уровень оказываемых услуг – от хирургии до реабилитации – здесь ничем не хуже, чем в Израиле или Германии. При этом цены на лечебные программы в Чехии на порядок ниже от израильского или немецкого медсервиса, примерно в 2-2,5 раза. Возьмите себе на заметку, это – единственное европейское государство, которое идеально подходит нашим медицинским туристам. В Чешской Республике лечат по всем мировым стандартам и стоимость вполне адекватная.
Cрок реабилитации после операции на позвоночнике
Градация основных этапов и сроки достижения тех или иных восстановительных задач могут быть различными. Попробуем все же примерно сориентировать, сколько длится реабилитация после распространенных операций на позвоночнике.
- Какой срок ориентировочно занимает период восстановления после дискэктомии, выполненной посредством микроскопа или эндоскопа? После обоих вмешательств, при которых межпозвонковый диск сохранялся, он примерно одинаковый – в среднем 2-2,5 месяца.
- После процедуры спондилодеза, когда выполняется трансплантация костного фрагмента и транспедикулярная фиксация, потребуется восстанавливаться от 3-х и более месяцев. Подробная реабилитация расписана на очень многих ресурсах. Но учтите, что данная техника хирургии подразумевает сложнейшее вмешательство, после которого восстанавливающие мероприятия должны пройти безупречно под тщательным врачебным контролем, а не под руководством интернет-советов!
- Если была сделана вертебропластика, отзывы свидетельствуют, что дальнейший курс специальной послеоперационной терапии обычно составляет 2 месяца. Но даже такой щадящий и быстродействующий операционный процесс, выполняемый при компрессионных переломах, может потребовать продления оздоровительных сроков, особенно у пожилых людей.
- После процедур вапоризации диска лазером или холодной плазмой для качественного возобновления функциональности позвоночника нужно исправно заниматься приблизительно 1-1,5 месяца. Однако практические наблюдения показывают, что некоторых больных необходимо реабилитировать до 3-х месяцев.
- После установки протеза межпозвонкового диска, чтобы привыкнуть к новому искусственному органу и достичь полного объема движений, четко придерживаться основной медицинской программы следует 3-6 месяцев.
Вам, безусловно, очень важно, чтобы процесс восстановления прошел гладко, легко и без каких-либо неприятных постоперационных эксцессов в виде осложнений. Чтобы так оно и было, чего мы вам искренне желаем, подойдите с максимальной ответственностью к своей реабилитации. Не пренебрегайте услугами профессиональных реабилитологов и выполняйте абсолютно все медицинские рекомендации, а в случае появления любых неприятных ощущений (боль, парестезии, скованность и пр.) срочно оповестите об этом доктора!
Источник
Хирургическое вмешательство проводят с целью устранить дефект какого-либо органа и улучшить его функционирование. Этот период – сложное испытание для маленького пациента. Послеоперационная реабилитация у детей имеет свои особенности. Ребенок, в отличие от взрослого, часто не может контролировать поведение и способен навредить себе.
Задача медицинского учреждения и родителей в первые дни после операции – тщательный уход за маленьким больным. Все действия должны быть направлены на преодоление последствий вмешательства, оказание помощи для быстрейшего выздоровления.
Особенности и этапы реабилитационного периода у детей
В реабилитационную программу включены три этапа:
1. Клинический. Первые 10-14 дней после операции ребенок находится в лечебном учреждении. Здесь проводятся мероприятия, цель которых – восполнение потери жидкости, предотвращение почечной и дыхательной недостаточности, образования тромбов, лихорадки и желтухи.
После операции маленького пациента помещают в постель без подушки. Безопасное положение – на спине. Иногда необходимо закрепить руки и ноги специальной манжеткой. Если больной очень подвижен, перевороты ограничивают мягкой широкой перевязью до полного пробуждения.
Если операция проводилась под местной анестезией, время фиксации – 2-3 часа. Важно, чтобы малыш не сорвал с себя наклейки, не повредил швы и не упал с кровати.
После наркоза возможна рвота, поэтому нужна профилактика удушья от рвотных масс. Голову ребенка поворачивают набок, следят за полным опорожнением рта от жидкости. Если рвота отсутствует, маленькому больному разрешено пить кипяченую воду.
При нормализации процессов дыхания, выделения и пищеварения ребенка переводят в общую палату для дальнейшего наблюдения и восстановления. По окончании периода удаляют гипс, снимают швы. Если анализы и температура нормальные, пациента выписывают домой для прохождения диспансерного этапа реабилитации.
2. Поликлинический период. Наблюдают за прооперированным больным в динамике, проводят противорецидивное и поддерживающее лечение. В местные санаториях, стационарах и реабилитационных детских отделениях существуют специальные программы, разработанные для восстановления растущего организма после операции.
Мероприятия для быстрейшего выздоровления и адаптации ребенка:
- лечебная физкультура;
- УВЧ-терапия – воздействие высокочастотными магнитными полями;
- лазеротерапия – лечение лазерными лучами малой мощности;
- магнитотерапия – применение переменных или постоянных магнитных полей;
- диадинамотерапия – физиотерапия переменными токами;
- электрофорез – введение лекарственных веществ в организм посредством электрического поля.
Реабилитация включает медикаментозную поддержку, щадящую диету, ношение бандажа. Длительность поликлинического периода – от трех месяцев до трех лет.
3. Санаторно-курортный этап. Устраняют последствия вмешательства, восстанавливают здоровье ребенка в специализированных учреждениях с организованным режимом отдыха.
Применяют следующие методы оздоровления:
- ЛФК;
- диета;
- закаливание;
- физиотерапия.
Важно. Благоприятно влияют природные лечебные грязи, солнце, минеральные воды. Восстановительное действие оказывают рефлексотерапия, кинезиотерапия.
Реабилитация детей после операций различных типов
Хирургическое вмешательство предполагает проникновение в ткани органов и систем. Выделяют типы операций:
- кардиохирургические – на сердце и его сосудах;
- гастроэнтерологические – на органах ЖКТ;
- нейрохирургические – на головном и спинном мозге;
- ортопедические – костях, сухожилиях, мышцах.
Реабилитация после операции пупочной грыжи у детей занимает от двух недель до двух месяцев. Во время манипуляций под общим кратковременным наркозом ушивают мышечное кольцо в области пупка. Рекомендуется:
- диета с исключением твердой и тяжелой пищи;
- ношение бандажа;
- лечебный массаж;
- физиотерапия.
Накладываются ограничения в физической активности. Чтобы избежать рецидива, родители должны контролировать поведение ребенка и напоминать о необходимой осторожности. Оптимальный возраст для проведения операции – 5-7 лет.
Паховая грыжа опасна серьезными осложнениями – ущемлением и некрозом выпавших органов, поэтому ее вправляют в младенческом возрасте. Операцию проводят под общим наркозом, занимает она не больше часа.
Реабилитация после операции на паховой грыже у детей включает:
- обработку ранки и накладывание чистой повязки;
- дробное жидкое или полутвердое питание;
- исключение физических нагрузок.
Первую неделю нужно внимательно следить за чистотой шва, нельзя его мочить.
Реабилитация после операции на сердце у ребенка – длительный многолетний период. Проводится под постоянным контролем детского кардиолога. Пациентов первого года жизни он наблюдает 2-4 раза в месяц, более старшего возраста – 1-2 раза в год.
В первые месяцы тщательно следят за температурой тела, деятельностью почек и сердца. Для этого каждые десять дней проводят анализы мочи и крови. ЭКГ и ЭхоКГ – раз в квартал. После выписки показано наблюдение в стационаре или реабилитация в кардиоревматологическом санатории от 6 до 12 недель.
Ребенку нужно соблюдать меры предосторожности, беречься от падений, травм, т. к. рубец на грудине заживает несколько месяцев. Нельзя совершать активные движения с нагрузкой на область, подвергшуюся рассечению.
Реабилитация после операции по удалению рубцового фимоза у ребенка направлена на снятие отечности и скорейшее заживление ранки на месте иссечения. В первые два дня запрещены водные процедуры, в дальнейшем купания разрешены.
Место обрезания крайней плоти обрабатывают антисептическими препаратами. Повязки меняет медицинский работник или родители.
Важно оказать эмоциональную поддержку ребенку старшего возраста, т. к. в этот момент он чувствует психологический дискомфорт.
Хирургическое вмешательство по исправлению крипторхизма у мальчика назначается после достижения им девяти месяцев. Оптимально проводить манипуляцию в двухлетнем возрасте, чтобы уменьшить последствия общего наркоза.
Реабилитация после операции по поводу крипторхизма у ребенка включает:
- нахождение в стационаре в течение двух-трех дней после орхипексии – восстановления нормального положения яичка;
- регулярную смену повязок на швах;
- прогулки с 3-4 дня после выписки;
- ограниченные физические нагрузки;
- специальную гимнастику;
- массаж;
- физиотерапию;
- бальнеотерапию – лечение минеральными водами.
В детском возрасте последствия операции, как правило, проходят бесследно. Но врач наблюдает пациента еще два года, сначала каждую неделю, затем раз в месяц, потом раз в полгода. Старшим мальчикам предлагают консультации психолога.
При укороченном ахилловом сухожилии, разрыве его в результате травмы ребенку проводят ахиллопластику или восстановление. Операция проходит под местной, перидуральной, внутрикостной или проводниковой анестезией. Сухожилие сшивают или удлиняют, сустав фиксируют гипсовой повязкой. Носить ее нужно не менее шести недель. В первые дни обеспечивают максимальное обездвиживание конечности. Затем повязку частично укорачивают до «сапожка» и разрабатывают голеностопный сустав.
Реабилитация ребенка после операции на ахилловом сухожилии заключается в проведении:
- массажа;
- лечебной физкультуры;
- занятий в бассейне;
- парафиновых аппликаций;
- теплых ванн;
- физиотерапии.
Нагрузки должны быть дозированными, чтобы избежать рецидива. Сухожилие постепенно готовят к полноценной ходьбе. Ребенок передвигается сначала на костылях, потом с опорой на палочку. Месяц-полтора после снятия гипса используют специальную обувь. Через полгода можно заниматься спортом.
Возможные осложнения и их выявление
Ранние послеоперационные осложнения у детей развиваются бурно, что очень опасно и требует принятия немедленных мер. В течение первых двух-трех дней возможны:
- Пневмония. У малышей, при проявлении дыхательной недостаточности, отсасывают слизь из носоглотки и бронхов, вводят стимуляторы дыхания, осуществляют вентиляцию легких.
- Гипертермия. Высокую температуру понижают медикаментозными и физическими методами, нейроплегиками, применяют нейровегетативную блокаду.
- Кишечная непроходимость. У маленьких детей протекает тяжело. Устраняют новокаиновой блокадой, введением растворов и клизм, диатермией брюшной полости.
Опасные осложнения – кровотечения, свищи, тромбоэмболия, расхождение швов. Срочную медицинскую помощь оказывают, чтобы сохранить жизнь больного.
Важно. После выписки у маленького пациента родители могут обнаружить покраснение, нагноение, раны, свищи и грыжи. Если это сопровождается повышением температуры, рвотой, болевым синдромом, необходимо быстро доставить больного в медицинское учреждение.
Организация образа жизни ребенка в послеоперационный период
Операция – нелегкий период в жизни ребенка и его родителей. Правильно организованный уход и реабилитация помогут быстро восстановиться и адаптироваться к новому состоянию. Для этого нужно обеспечить:
- регулярное посещение врача и выполнение рекомендаций;
- гигиенический уход;
- здоровое сбалансированное питание;
- медикаментозное сопровождение;
- проведение ЛФК;
- санаторно-курортное лечение;
- психологическую поддержку.
При появлении тревожных симптомов с повышением температуры и болью в области швов обратиться к лечащему врачу.
Источник
