Защемление нерва позвоночника последствия
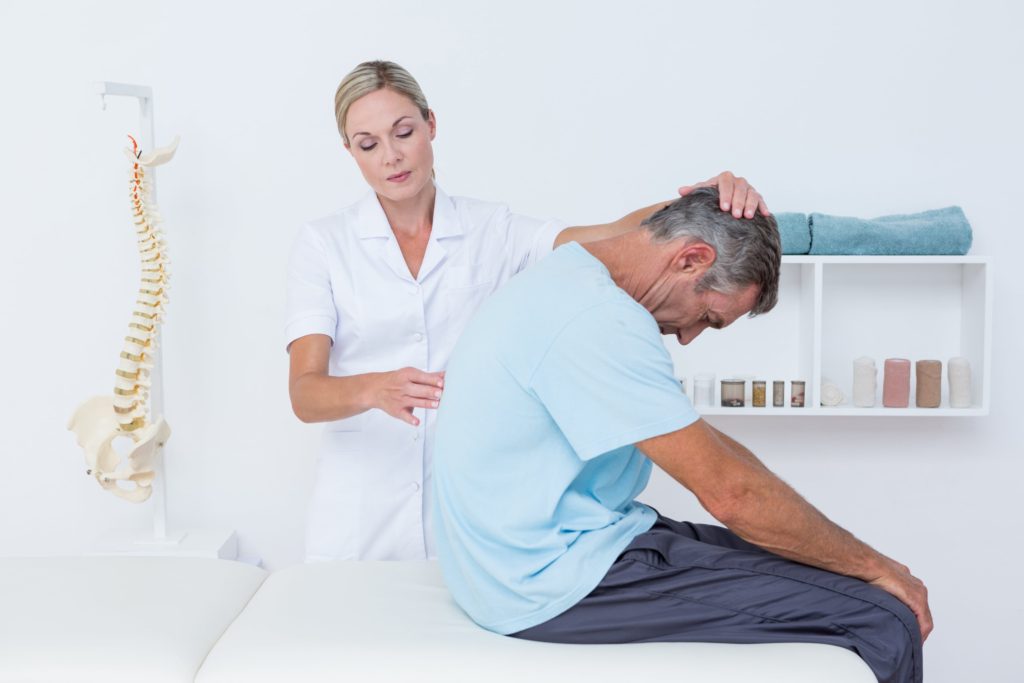
Если присутствует острая боль в позвоночнике, то она может быть признаком компрессии нервного корешка. Во время смещения межпозвонковых дисков возникает давление на нервный корешок, ухудшается его кровообращение. Вследствие этого появляются боли, невозможность сделать какое-либо движение. Каждый отдел позвоночника имеет тесную взаимосвязь с определенными органами, поэтому сдавление корешков часто приводят к разнообразным болезням.
Что представляет собой сдавление нерва в области позвоночника
Патология возникает из-за сдавливания некоторых нервных окончаний. В 35% вызывает это состояние спазм мышц, грыжа или протрузия межпозвонкового диска. Не заметить заболевание невозможно, так как больной ощущает резкую нестерпимую боль в области ущемления и ограниченную двигательную активность.
Чаще всего наблюдается патология в области шейного и поясничного отдела. Возникает ближе к 40-летнему возрасту как у женщин, так и у мужчин. Это заболевание многие лечат сами народными методами, что не является эффективным.
Вследствие этого появляются сопутствующие болезни, здоровье серьезно подрывается. Лечить подобные патологии следует только под наблюдением квалифицированного специалиста.
Причины
Возникнуть ущемление нерва может из-за:
- лишнего веса;
- мышечного спазма;
- разнообразных болезней позвоночника (остеохондроза, грыжи, неправильной осанки);
- чрезмерных физических нагрузок;
- малой активности, сидячего образа жизни;
- пребывания на сквозняках с открытой спиной;
- неправильной работы эндокринной системы;
- травмирования позвоночника, которое приводит к деформации дисков или смещению позвонков;
- влияния увеличивающихся наростов, опухолей;
- врожденных патологий позвоночника;
- гормональный сбой;
- возрастных изменений.
Все вышеперечисленные факторы провоцируют компрессию нервных корешков, что ухудшает самочувствие и создает тяжелые условия для жизни.
Симптомы
Существуют основные признаки, которые указывают на сдавление нерва в области позвоночника, это:
- боли в той области, где локализируется воспаление;
- спазмирование мышц;
- болезненность в желудке или сердце;
- неправильная работа печени, сердца или органов малого таза;
- слабость;
- головокружение;
- в редких случаях потеря сознания;
- боли, распространяющиеся в конечности, их онемение;
- слабая чувствительность или полное ее отсутствие в зоне ног или рук.
По теме
Если не начать своевременное лечение, то возникают осложнения. В таком случае терапия будет усиленной, так как поражаются внутренние органы.
Ощущения могут быть различного характера: стреляющие боли, жгучие, тянущие, резкие. Болеть та или иная область может во время движений или постоянно. Если возникает приступ, то он может длиться как пять минут, так и 24 часа. Начало внезапное, как и его конец. После приступа остается небольшая болезненность, но она быстро уходит.
Приступы со временем учащаются, их длительность усиливается. Чтобы избежать тяжелых последствий, следует своевременно пройти полную диагностику и выяснить причину патологии.
Диагностика
При обращении к врачу пациента осматривают и отправляют на рентгенографическое обследование. Во время осмотра специалист тщательно прощупывает спину пациента и оценивает состояние кожных покровов, так как при заболевании могут образоваться покраснения и отеки. Если врач считает нужным прибегнуть к дополнительной диагностике, то дается назначение на:
- магнитно-резонансную томографию (МРТ) – она определит все искривления в позвоночном отделе, дефекты в межпозвонковых дисках и мышцах;
- мануальные исследования;
- компьютерную томографию КТ;
- миелографию, где проводится рентген обследование с применением контрастного вещества;
- электромиографию – она покажет проводимость импульса через пораженные нервные окончания к мышцам.
По теме
Пациент сдает общий анализ крови и биохимические анализы.
Только после всех диагностических процедур можно понять причину болезни и назначить эффективное лечение.
Лечение
В лечении сдавленного нерва применяют средства, которые уменьшают болезненность в области локализации. Обезболить могут мази, таблетки или инъекции. Очень популярен Диклофенак, Ибупрофен и Кетанов.
Спазмолитические препараты способны купировать спазмы мышц. К таким относится Дротаверин. Для нормализации кровообращения применяют ангиопротекторы. Обязателен прием витамин группы Е и В.
Помимо лекарственной терапии, обязательны физиотерапевтические процедуры:
- массажная терапия (вибро- и электромассаж, общий и точечный);
- мануальная;
- рефлексотерапия;
- остеопатия;
- электрофорез;
- УВЧ;
- ультрафиолетовое облучение;
- специальная лечебная физкультура;
- ударно-волновая терапия.
По теме
Чтобы лечение было эффективным, следует в рацион добавить больше фруктов и овощей, орехов, кисломолочных продуктов и мяса.
Все последствия сдавления нерва нужно лечить физической нагрузкой. Лечебная физкультура укрепит мышечно-связочный аппарат. Это не только поспособствует скорейшему выздоровлению, но и предотвратит повторное сдавление. Целесообразно после того как боли ушли, отжиматься, приседать, наклоняться и т.п. Ни в коем случае нельзя перегружать организм. Сначала делать нужно по 3-5 раз одно упражнение, со временем нагрузка увеличивается.
Облегченные гимнастические упражнения выполняются изо дня в день, уделить им нужно 15 минут.
Делать можно следующий комплекс:
- Лежа на спине, отрываясь от пола на несколько секунд, нужно подняться, потом лечь в исходное положение.
- Стоя на четвереньках, делать выгибания спины, при этом пресс должен то напрягаться, то расслабляться.
- Лежа на боку делать скручивания: ноги вправо, плечи влево. Потом то же в другую сторону.
- Лежа на спине нужно поджать колени, обнять их руками и делать катающиеся движения по полу. Голова при этом поджимается к коленным суставам.
Все тепловые физиопроцедуры проводятся в реабилитационный период. Они способствуют быстрому выздоровлению.
В домашних условиях делают компрессы, ванны и растирания. Хорошо помогает мед, солевые и хвойные ванночки. Часто используют грелки, соляные мешочки. На территории медицинского учреждения можно походить на УВЧ или электрофорез.
При помощи аппаратного, точечного или общего массажа восстанавливается нервная проводимость. Сеанс длится около 15 минут, после него остается небольшое жжение и краснота кожных покровов.
По теме
Можно делать самомассаж, но только после прохождения обучения. Сам массажист может показать пациенту некоторые приемы.
Перед началом процедуры необходимо на руки нанести масло или массажный крем. Потом делаются:
- медленные поглаживания;
- массажные движения вверх и вниз;
- разминания;
- круговые движения;
- пощипывания;
- давящие движения.
Иногда в помощь приходят специальные массажеры, скорость и режим выбирает лечащий врач.
Для скорейшего выздоровления следует носить ортопедический корсет и спать на твердом матрасе. Целесообразно делать лечебные ванны, прогревания, компрессы. Хорошо использовать лекарственные травы, но только с разрешением врача.
Нельзя самостоятельно лечить компрессию нерва в области позвоночника, так как неправильная терапия может отяготить состояние и оттянуть выздоровление. В худшем случае возникнут серьезные осложнения, которые приведут к неправильной работе внутренних органов.
По теме
Если консервативное лечение не дает положительного результата, то врач дает направление на операцию. Во время нее хирург устраняет компрессию сегментов позвоночника. После оперативного удаления нервных корешков уходят боли, спадает отек и у человека улучшается качество жизни.
Чтобы консервативное лечение было более эффективным, врач может одобрить применение народной медицины в комплексе с медикаментозными препаратами и физиотерапией.
Первая помощь
Иногда во время появления заболевания больной не в силах даже добраться до больницы. В таких случаях человеку необходимо оказать первую помощь.
Чтобы облегчить состояние, необходимо:
- убрать все предрасполагающие факторы (холодные температуры, сквозняки, сильные физические нагрузки и т. д);
- прилечь на твердый и ровный матрац;
- под нижние конечности положить несколько подушек, чтобы ноги были подняты;
- надеть специальный корсет или туго перевязать спину шарфом или платком.
При острых спазматических болях желательно принять анальгетик (Анальгин, Кетанов, Парацетамол, Аспирин, Найз и т.п.).
Последствия и осложнения
Если вовремя не начать лечить болезнь, или заниматься самолечением, состояние может значительно ухудшиться. Помимо этого, данная патология может стать причиной возникновения:
- спазмов в мышцах;
- неправильной координации движений;
- нарушения функций внутренних органов.
По теме
Компрессия нерва в области позвоночника может возникнуть от чрезмерной физической работы, после различных травм позвоночника, от наличия в данной области новообразования, после охлаждения или пребывания на сквозняках.
Заболевание следует лечить при первых же ее симптомах, не затягивая, чтобы не возникли осложнения. Только узкие специалисты могут выявить причину болезни и назначить качественное лечение.
Комментарий эксперта
При проведении МРТ-обследования может быть выявлен диско-радикулярный конфликт. Это состояние, когда нервный корешок контактирует с грыжей или протрузией межпозвонкового диска. В этом случае консервативное лечение, как правило, малоэффективно, требуется нейрохирургическая операция.
Источник
Защемление нервного корешка в спине проявляется тяжелыми симптомами, снижающими качество жизни. Чаще всего это происходит в связи с остеохондрозом, но возможны и другие причины.
Что такое защемление нерва?
Защемление нерва в позвоночнике – это сдавливание нервов межпозвоночными дисками. Данное состояние достаточно болезненное и при неполучении должного лечения влечет за собой негативные последствия.
Причины и симптомы
Симптомы защемления нерва в позвоночнике будут зависеть от того, в каком месте локализована боль и какой нерв зажат. Если защемило чувствительный нерв, то болит спина. А в случае пережатия двигательного или вегетативного нерва могут быть более опасные последствия.
Пояснично-крестцовый отдел позвоночника
Именно этот отдел позвоночника особенно часто страдает от защемления нервов. В большинстве случаев воспаляется седалищный нерв. Симптомы защемления нервов в этом отделе позвоночника следующие:
- пронизывающая острая боль в области поясницы, иррадиирующая в ягодицу или бедро, при воспалении седалищного нерва боль переходит в ногу с одной стороны;
- ограниченная двигательная функция;
- слабость в нижних конечностях;
- мышечные спазмы.
Основные причины защемления: тяжелые физические нагрузки на позвоночник, в том числе беременность или лишний вес, злокачественные или доброкачественные опухоли, переохлаждение.
Шейный отдел
Защемление нерва в шейном отделе позвоночника – редкое явление. Может быть вызвано преимущественно переохлаждением или резкими, неосторожными движениями головой. Также боли возможны при нахождении долгое время в некомфортной позе (например, при опьянении, когда человек не контролирует свои движения). Несмотря на редкость, последствия защемления нерва на этом участке позвоночника могут быть очень опасными: паралич, воспалительные процессы, неврологические проблемы. Причины болей в шейном отделе следующие:
- хронические заболевания (остеохондроз, грыжа);
- новообразования;
- искривление спины.
Симптомы защемления позвоночника выражены резкой болью в шее, отдающей в плечи и затылок. Она может возникать при движениях головой. Возможно онемение одной или обеих верхних конечностей, половины языка, ключицы. Имеют место головные боли, шум в ушах.
Грудной отдел
Причинами защемления нерва в грудном отделе позвоночника могут быть: неудачный поворот тела, поднятие тяжестей, искривление позвоночника, возрастные изменения. Признаки защемления нерва в груди можно спутать с приступом стенокардии. Развивается аритмия, одышка, появляются боли в области сердца, становится тяжело дышать. Кроме этого, бросает в жар, возникает обильное потоотделение, покраснение в области защемления нерва, трудности с движением, неполадки и боль со стороны желудка.
Между лопаток
Защемление нерва между лопатками может наступить вследствие различных болезней (остеохондроз, артрит, артроз, межпозвонковая грыжа), опухолей, травм. К факторам развития таких заболеваний относятся: малоподвижный образ жизни, слишком большие физические нагрузки, пребывание на сквозняке. Симптомы защемления нерва в позвоночнике между лопаток: болевой синдром, боль отдает в руки, шею, грудь, плечи, в область сердца. Иногда возможна при дыхании, движении. Происходит спазмирование мышц в области лопаток. Позвоночные боли отличаются от болей в сердце тем, что они не проходят в горизонтальном положении.
Диагностика
При наступлении болей в спине необходимо в любом случае обратиться к врачу-неврологу. Специалист назначит ряд диагностических мероприятий. К ним относятся:
- рентгенография (делается в различных положениях и ракурсах);
- МРТ или КТ;
- лабораторные исследования (анализ крови).
При необходимости проводят:
- электромиограмму;
- мануальное исследование.
Лечение защемления нерва
При лечении защемленного нерва в позвоночнике в первую очередь нужно обеспечить покой пораженного участка, то есть лечь и ничего не делать. Далее врач назначает обезболивающие и противовоспалительные препараты. Они могут быть в виде гелей, мазей, таблеток или инъекции. После снятия симптомов болезни лечится ее причина. Для этого используются методы, описанные ниже.
Лечебная физкультура (ЛФК)
ЛФК – отличный метод лечения защемления позвоночника, применяемый в комплексной терапии. К тому же он очень эффективный, но многие пациенты им пренебрегают. Упражнения направлены на восстановление поврежденных, воспаленных мышц при защемлении нерва в позвоночнике. Они делаются так, чтобы причинить наименьшие болевые ощущения пациенту. Лечебная гимнастика одни группы мышцы расслабляет, другие укрепляет, усиливает кровообращение, позитивно воздействует в целом на весь организм. Ее следует делать регулярно и под присмотром врача.
Массаж
Это основной метод лечения защемления нервов в позвоночнике. Массаж очень хорошо снимает спазм мышц. Некоторые приемы могут освоить родственники или близкие больного и делать самостоятельно. Главное при этом не затрагивать позвоночник, работать только с мышцами спины. Манипуляции с позвоночным столбом может проделывать только мануальный терапевт по показаниям.
Медикаментозное лечение
К самым популярным препаратам при лечении защемленного позвоночника относятся «Диклофенак», «Кетонал» (подходит для беременных). Это противовоспалительные нестероидные средства. В качестве дополнительных лекарств употребляют «Ибупрофен», «Аспирин». Эффективны мази: «Финалгон», «Беталгон» (обладают спазмолитическим действием), «Випросал» (обезболивающий и согревающий эффект). В обязательном порядке назначаются витамины группы В (в основном В12) и Е. Также возможны компрессы или натирания (при одобрении врача).
Корсеты
Ортопедические корсеты необходимы для поддержания и фиксации спины при симптомах защемления нерва в позвоночнике. Они хорошо снимают нагрузку с определенных участков позвоночника. В зависимости от места расположения, они бывают: поясничные, грудопоясничные, пояснично-крестцовые и корсеты для беременных.
Операция
Оперативное лечение защемленного нерва в позвоночнике может потребоваться в том случае, когда консервативные методы уже не помогают. Например, при образовании грыжи. После операции больному потребуется длительный реабилитационный период.
Что делать при беременности?
Защемление нерва в позвоночнике при беременности – не редкость. Оно может возникнуть из-за большой нагрузки или быть следствием ранее перенесенных заболеваний позвоночника. Чтобы унять боль, нужно лечь на твердую, прямую поверхность, согнув колени. Однако так долго с животом не пролежишь, поэтому чаще используют коленно-локтевую позу. Еще не стоит забывать про умеренные физические нагрузки (плавание, йога). Все это делается с разрешения врача. Хорошо помогает ношение бандажа или корсета. Он облегчает спине ношу, избавляет от болей. Бандаж будет полезен и в послеродовом периоде. Все медикаментозные средства употребляются только после консультации с врачом.
К какому врачу обратиться?
При болях в области поясницы следует обращаться к неврологу. Проведя диагностику, он может направить к другим специалистам. Так, при обнаружении межпозвонковой грыжи нужно будет посетить хирурга и в дальнейшем наблюдаться у него. Если выявилась опухоль, то поможет онколог. При смещении позвонков, вывихе следует обратиться к мануальному терапевту. Он освободит нерв из зажатого состояния. Выявить первопричину болезненного состояния поможет врач-остеопат. Он же устранит проблему, проработав весь позвоночный столб.
Профилактика
Соблюдая следующие меры профилактики, можно обезопасить себя от защемления нервов в позвоночнике:
- не перегружайте спину (если нужно что-то поднять с пола, следует сначала сесть);
- не переохлаждайтесь (сквозняки – это враг для мышц спины);
- спать лучше на ортопедическом матраце;
- поддерживайте вес в нормальном состоянии;
- занимайтесь спортом (при сидячей работе больше и чаще разминайтесь, ходите);
- хорошо отдыхайте и расслабляйтесь.
Источник
Причины
Защемление нерва возникает из-за его сдавливания межпозвоночным диском, сместившимися позвонками, спазмированной мышцей, новобразованиями. К основным факторам возникновения патологии относят:
- Межпозвоночная грыжа. Вероятно, это самая распространенная причина. Происходит выпячивание структуры межпозвоночного диска, которая сдавливает корешок нерва.
- Остеохондроз. Заболевание приводит к разрушению межпозвоночных дисков и структуры позвонка.
- Искривление позвоночника. При сколиозе, лордозе, кифозе нарушается положение позвонков по отношению друг к другу.
- Травмы, включая трещины, переломы.
- Доброкачественные и злокачественные новообразования.
- Инфекционные заболевания.
- Беременность и послеродовой период. В последние недели беременности ребенок становится уже тяжелым, происходит смещение центра тяжести, увеличивается нагрузка на позвоночник. После родов женщина вынуждена часто брать ребенка на руки.
- Сильные физические нагрузки при слабом мышечном корсете, сверхсильное напряжение у спортсменов, неправильное поднятие тяжестей.
- Спондилолистез. При разрушении межпозвоночного диска вышестоящий позвонок смещается вперед относительно нижестоящего.
Симптомы
Основным симптомом защемления нерва в позвоночнике является боль. Она может возникнуть как прострел – резко, неожиданно. А может быть ноющей, тянущей, длиться в течение долгого времени.
Характер боли зависит от того, какие нервные волокна оказываются зажаты. Если защемился чувствительный нерв, болевые ощущения концентрируются в месте поражения и остаются надолго. Зажим вегетативного нерва приводит к нарушению работы внутренних органов. Ущемление двигательного характеризуется онемением, слабостью мышц ног.
Боль может возникнуть в одной точки и распространиться на другие области. По ее локализации выделяют целые симптомокомплексы: ишиас, ишалгия, люмбоишалгия, люмбалгия.
Ишиас – зажим седалищного нерва, отвечающего за двигательную активность ног. Боль возникает в пояснично-крестцовом отделе. Описывается как сильная, отдающая в ягодицу, бедро, голень, вплоть до стопы. На всем протяжении кроме болезненных ощущений может появиться жжение, покалывание, онемение. Нарушается сгибание в суставе. Иногда больной не чувствует стопу — возникает эффект «ватных» ног. Уточнить ишиас поможет симптом Ласега – больной лежит на спине, врач поднимает за пятку пострадавшую ногу. В ответ на уровне поясницы возникают болевые ощущения. Симптом Бехтерева (перекрестный симптом Ласега) заключается в том, что если поднять здоровую ногу, начинает болеть пораженная.
При ишалгии боль появляется в пояснице, отдает в ягодицы, бедра. В нижней части стопы возникает сверхнапряжение мышц. В области поясницы уменьшается восприимчивость к температурным раздражителям, прикосновениям. Может появиться хромота, обездвиживание. Для острой формы характерны нарушения в работе органов, расположенных в области таза: запор или недержание мочи. Сильные болевые ощущения ведут к нарушениям сна.
Люмбоишалгия характеризуется распространением боли от поясницы по задней стороне ноги в область икроножной мышцы и стопы. Может проявляться на одной или обеих ногах сразу. Болезненность усиливается при кашле, движении, долгом сидении. В области поясницы может появляться ощущение холода или жара. Ночью нередко возникают судороги в икрах. Днем может быть обездвижен тазобедренный сустав. Отмечают внешние признаки заболевания: сухую кожу, бледность покровов пальцев ног, отек в голеностопе.
При люмбалгии возникает слабовыраженная боль в пояснице, преимущественно с одной стороны. Может усиливаться при нагрузке. При отсутствии лечения может распространяться в область крестца, ягодиц и наружной поверхности ног. В местах локализации боли возникают уплотнения мышц. Этим данное нарушение отличается от остальных.
Диагностика
Защемление нерва возникает из-за различных патологий. В связи с этим самостоятельное лечение может не только не помочь, но и навредить больному. При обращении в медицинское учреждение специалист, обычно невролог, проведет осмотр и необходимые тесты для определения характера и степени выраженности нарушения. Для того чтобы уточнить диагноз, будут назначены дополнительные исследования:
- магнитно-резонансная томография;
- рентгенография;
- компьютерная томография.
С помощью этих методов врач исключит опухоли, смещение позвонков, травмы, наличие грыжи или протрузии.
Лечение
Установив диагноз, врач определяет, как лечить защемление нерва. Обычно терапия включает лекарственные препараты, направленные на уменьшение боли, снятие спазма мышц, воспаление.
После прохождения острой фазы и снятия симптомов проводится физиолечение, иглоукалывание, массаж, лечебная гимнастика. Обычно лечение проходит в домашних условиях. В тяжелых случаях показано хирургическое вмешательство.
Оказание первой помощи
Резко возникшую боль в результате защемления нерва необходимо быстро купировать. Часто дойти до поликлиники или дождаться прихода врача не представляется возможным. В таком случае больного нужно уложить на твердую, желательно теплую поверхность, успокоить его, дав настойку валерианы, пустырника, отвар мяты. Облегчить боль поможет Ибупрофен или другой нестероидный противовоспалительный препарат. Больное место смазать мазью или гелем типа Фенистил. Можно сделать холодный и теплый компресс.
При затрудненном дыхании нужно освободить грудную клетку, открыть окно для доступа свежего воздуха.
Врач должен обязательно осмотреть больного и назначить терапию! В особенно тяжелых случаях рекомендована госпитализация.
Лекарственные методы
Тактика лечения защемления нерва зависит от установленного диагноза. Обычно лечение идет двумя параллельными путями: принимаются меры для снятия боли и проводится терапия заболевания, вызвавшего защемление.
Обычно врач назначает следующие виды препаратов:
- Нестероидные противовоспалительные таблетки для снятия воспаления, отека, уменьшения боли. К ним относят Ибупрофен, Аспирин.
- На больное место наносятся негормональные мази, обладающие противовоспалительным, обезболивающим эффектом, – Вольтарен, Кармолис, Финалгон, Беталгон, Випарин. Важно то, что любое из этих средств снимает спазм и способствует расслаблению мышц.
- Обязательным элементом лечения является прием комплекса витаминов группы В, например, Тригамма. Такие комплексы снижают воспаление, болевые ощущения, улучшают обмен веществ в нервной ткани, способствуют восстановлению и синтезу оболочки нервных волокон. Вводятся внутримышечно.
Если обычные методы не помогают купировать боль, проводят блокаду Новокаином. Уколы делают в место концентрации боли.
Физиотерапия
После снятия основных симптомов защемления нерва врач назначает физиотерапевтические методы. При УВЧ происходит воздействие теплом на пораженный участок. При магнитотерапии – магнитным полем. Лазеротерапия основана на влиянии лазера, фонофорез — ультразвука. Эффективно ультрафиолетовое облучение (УФО). Все эти способы обладают противовоспалительным, противоотечным, обезболивающим действием. Они снимают спазмы и улучшают кровообращение.
Наиболее распространенным методом является электрофорез с Новокаином или Мидокалмом. Воздействие электрическим током и одновременное введение лекарственного препарата уменьшает воспаление, отек, убирает боль, расслабляет мышечную ткань.
Главным свойством парафиновых аппликаций является воздействие теплом на кожные покровы. Согревание в течение долгого времени, способствует выходу токсинов и впитыванию их в парафин.
Массаж
Немедикаментозные способы терапии обязательно включают массаж. Его назначают курсами по 10-15 сеансов 2 раза в год в период ремиссии. Обычно проводят специалисты. В некоторых случаях допускается делать легкий массаж неспециалистами в домашних условиях. В этих случаях поглаживают, разогревают мышцы спины движениями снизу вверх к пораженному участку. Позже подключаются круговые движения и растирания. Необходимо помнить о запрете воздействовать на спазмированные мышцы. Не допускается вибрация и поколачивание.
Точечный массаж тоже можно делать дома, но очень аккуратно. При нем происходит различное по интенсивности и длительности воздействие на определенные участки спины. Лучше доверить его выполнение специалистам.
ЛФК и физические упражнения
Иногда даже в острой фазе рекомендуют делать простую гимнастику. Так, больной, лежа на спине, двигает пальцами ног, напрягает стопы, подтягивает их на себя.
Основной комплекс применяется после снятия симптомов, подбирается строго индивидуально. Сначала выполняется при враче, чтобы он мог скорректировать правильность проведения упражнений.
Ключевым фактором выполнения гимнастики является регулярность. Упражнения нужно делать плавно, медленно, избегая резких движений.
После того как исчезнут симптомы, можно начать заниматься плаванием. Рекомендуется плавать 3 раза в неделю по 40 минут. Занятия в бассейне снижают нагрузку на позвоночник, приводят к укреплению мышечного корсета всей спины, позволяют избежать атрофии мышц пораженных участков.
Другие методы немедикаментозного воздействия
Для поддержания спины в правильном положении и снижения воздействия на поясничный отдел используют специальные корсеты.
Эффективно в лечении защемления нерва в спине иглоукалывание. Принцип действия этого метода аналогичен точечному массажу. Иногда назначают гирудотерапию (лечение пиявками).
Хирургическое вмешательство
В особенно сложных случаях, когда боль не проходит в течение длительного времени, назначается операция. В настоящее время проводится несколько видов оперативного вмешательства:
- Микродискэтомия. Удаляется межпозвоночная грыжа.
- Ламинэктомия. Убирается небольшая часть костной ткани позвонка, расположенной над зажатым нервом, и части диска. Пространство вокруг нерва расширяется, защемленные нервы высвобождаются.
- Радиочастотная термальная аннулопластика. Наружные ткани позвонков соединяются пластиной, в результате чего исчезают отверстия, через которые может вываливаться грыжа.
- Пункционная лазерная дискэктомия. Удаляется части грыжи.
- Перкутанная автоматизированная дискэтомия. При этой операции частично удаляется ткань диска.
- Фасетэктомия. В позвоночнике убираются некоторые неподвижные суставы.
Народные методы
Для облегчения симптомов используются средства народной медицины. Они не могут быть основным способом лечения. Применять их следует после консультации с врачом.
На болезненные участки наносят компрессы:
- Так, можно смешать 15 мл скипидара с яичным белком, взболтать, пропитать кусочек ткани. Компресс наложить на больное место, обмотать шерстяным платком. Убрать после возникновения болевых ощущений, очистить кожу и повторить процедуру через 6 часов. Компрессы накладывать до исчезновения боли.
- Для приготовления другого компресса берут 200 г тертого хрена и столько же редьки, добавляют керосин, столовую ложку соли и уксус. Настоять смесь в течение 10 дней, по истечении этого срока накладывать компресс на 1 час.
Расслаблению мышц и снятию спазмов помогают ванны. Для их приготовления используют различные травяные отвары, настои корней аира, дуба.
Растирание пораженного участка настойкой из лавровых листьев поможет улучшить кровообращение. Для приготовления берут 2 столовые ложки измельченных лавровых листьев, настаивают их в течение 2-3 дней на 200 мл водки.
Прием внутрь свежего сока сельдерея перед едой восстановит нервную систему. Отжатое сырье можно использовать для компресса.
Последствия
Лечение, начатое сразу, как только появляются первые симптомы, соблюдение профилактических мероприятий приведет в большинстве случаев к благополучному излечению и отсутствию рецидивов.
Особенно тяжелые случаи могут привести к параличу нижних конечностей, мышечной атрофии, нарушению работы органов, расположенных в области таза.
Профилактика
Во избежание повторного возникновения защемления нервов рекомендуется:
- регулярно делать физические упражнения;
- следить за правильной осанкой при ходьбе и на рабочем месте;
- соблюдать принципы правильного питания;
- избегать переохлаждения;
- бороться с лишним весом;
- не поднимать тяжести;
- лечить заболевания позвоночника.
Защемление нерва в пояснице сопровождается сильными болями, онемением конечностей. При своевременном лечении и применении профилактических мер с нарушением справиться несложно. Игнорирование врачебных рекомендаций может привести к тяжелым последствиям, например, параличу.
Источник
