Защемление в крестцовом отделе позвоночника симптомы
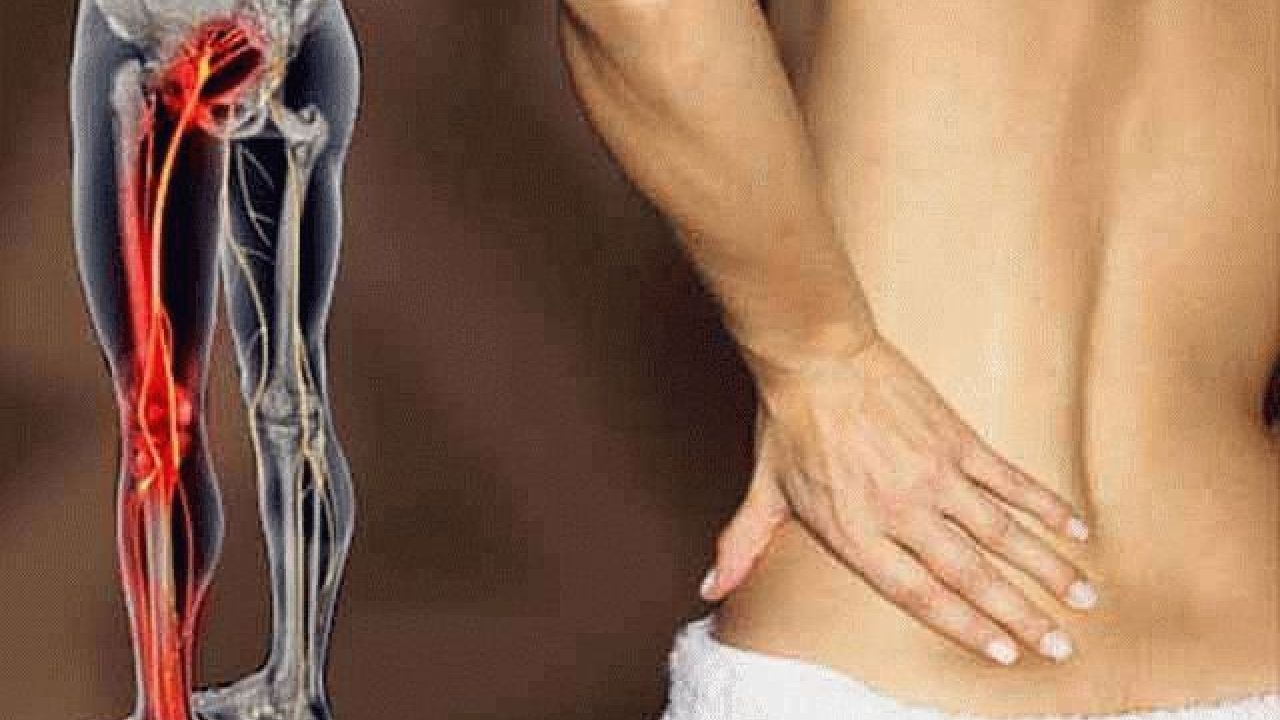

Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин — импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(25) чел. ответили полезен
Источник
Внезапное «заклинивание» поясницы и острая, невыносимая боль в спине – симптомы, знакомые многим людям среднего и пожилого возраста. Источник ее возникновения чаще всего один – защемление нерва в позвоночнике.
Поясничный отдел представлен пятью самыми крупными позвонками, причём это количество одинаково у всех млекопитающих. Здесь имеется плавный изгиб вперед (лордоз), эти крупные позвонки связывают грудной отдел позвоночника с крестцовым отделом. В крестцовом обычно все позвонки срастаются в общую конструкцию – крестцовую кость.
Особенности поясничного отдела позвоночника
Задача поясничного отдела – удерживать верхнюю часть туловища в вертикальном положении, принимать на себя максимальную нагрузку при поднятии и перемещении тяжестей.
Эта часть позвоночника несёт самую большую нагрузку. Имеется ещё одна особенность – последний поясничный позвонок соединяется с неподвижным крестцом.
Пульпозное ядро этого сочленения подвергается самым большим нагрузкам. От этого и ущемление корешков межпозвоночных нервов происходит здесь.
Причины развития
Чрезмерная физическая нагрузка является одной из главнейших причин ущемления в пояснице. Наибольшие предпосылки для ущемления составляют вращательные движения поясничного отдела, совершаемые под нагрузкой на позвоночник.
В других случаях такая патология может быть вызвана:
- Травмами позвоночника.
- Физическими перегрузками, транспортировкой тяжелых грузов.
- Избыточной массой тела.
- Врожденными патологиями – искривлениями позвоночного столба, слабостью соединительной ткани.
- Злокачественными новообразованиями.
- Переохлаждением.
- Расстройствами со стороны мышечного корсета.
- Беременностью.
Боли, вызванные острыми микротравмами, физическими нагрузками, подъемом тяжестей могут носить однократный характер, они проходят после лечения и реабилитации. Естественно, при благоприятном прогнозе и необширных повреждениях.
Если это заболевание с хроническим воспалением и затяжным течением, боли будут повторяться после ремиссии, это говорит об устойчивой патологии в поясничном отделе.
Защемление нерва в позвоночнике чаще всего связывают с такими патологическими состояниями ОДА (опорно-двигательного аппарата):
- Остеохондроз – дегенеративное изменение межпозвоночной хрящевой ткани.
- Протрузия диска – выбухание пульпозного ядра диска, без нарушения фиброзного кольца.
- Межпозвонковые грыжи – с повреждением фиброзного кольца.
- Спондилез – разрастание костной ткани на позвонках с образованием выступов и шипов (остеофиты) и сужением позвоночного канала, межпозвонковых отверстий.
Указанные причины ведут к механическому сжатию нервного корешка, нарушают вызывают его кровоснабжение. В ответ получаем ишемию, воспаление, болевые симптомы.
В целом клиническая картина, даже при наличии межпозвонковой грыжи, укладывается в распространённое название – радикулит. В принципе, между ним и ущемлением можно ставить знак равенства.
Симптоматика
Ущемления проявляются острой, простреливающей болью. Связаны с местом расположения ущемленного нерва, степенью воспаления, силой механического сдавления. Характер болевых симптомов связан с видом ущемленного нерва.
Особенности клинических проявлений
При ущемлении чувствительного нерва боль локализуется в месте сдавления, участках кожи и мышц, в которых этот нерв проходит. Бывает и наоборот – снижение чувствительности, онемение.
Ущемление вегетативного нерва покажет проявление боли во внутренних органах (мочевой пузырь, желудок, кишечник), дисфункции половой сферы.
Если страдает двигательный нерв, спазмы, боль и нарушения подвижности наблюдаются в месте ущемления и нижних конечностях.
Выделяют следующие признаки:
- Резкая боль в месте ущемления (люмбаго).
- Онемение в области иннервации пораженного нерва, нарушение функций иннервируемых органов.
- Ограничение движения, вызванное болью.
- Мышечная слабость, в тяжелых случаях, паралич.
- Ухудшение общего состояния.
По характеру болевых ощущений выделяют состояния:
- Ишиалгии – боли переходящие из места сдавления на ягодицу и заднюю поверхность бедра.
- Люмбалгии, люмбаго – боли в месте поражения и воспаления.
- Люмбоишиалгии – боли в пояснице с переходом на ноги/
Из спинномозговых нервов, выходящих из поясничного отдела, чаще всего страдает от ущемления и воспаления седалищный нерв.
Диагностика
Диагноз устанавливается на основании жалоб пациента, изучения анамнеза заболевания, клинических проявлений и симптомов, осмотра врача. Назначается рентгенографическое обследование для выяснения причины, вызвавшей сдавление.
Показательными диагностическими исследованиями являются МРТ, КТ, применяется рентгенография спинномозгового канала с контрастом (миелография). На снимках можно разглядеть и оценить грыжи, протрузии, деформации костей и межпозвонковых дисков.
Лечение
Лечение назначается после завершения диагностических мероприятий и в целом должно быть направлено на причину, вызвавшую такие проявления. Первым делом нужно снять болевой синдром и устранить мышечный спазм, провоцирующий ущемление.
Больному показан постельный режим в остром периоде в положении на спине, на удобном матрасе. Коррекция диеты. Не рекомендуется употреблять острое, соленое, копченое, мясные навары, алкоголь, кофе.
Первая фаза медикаментозного лечения нацелена на снятие боли и воспаления. Применяются:
- Нестероидные анальгетики с противовоспалительным действием (НПВС).
- Спазмолитики, миорелаксанты.
- Витамины группы В – они обладают противовоспалительным и нейропротекторным действием.
- Ангиопротекторы.
Может потребоваться инъекционное введение обезболивающих препаратов в остром периоде, новокаиновые блокады места ущемления. После затухания симптомов, используются пероральные (таблетированные) обезболивающие и противовоспалительные средства, наружные (применение мазей, растирок, компрессов).
Следующий этап – восстановление функции сдавленного нерва, его адекватного кровоснабжения. Здесь находят применение:
- Массаж.
- Физиотерапия.
- Рефлексотерапия (иглоукалывание).
- Вытяжение позвоночника.
- Мануальная терапия.
- Ортопедическая коррекция (корсеты).
- Йога, ЛФК (лечебная физкультура).
Пользоваться можно услугами только профессиональных специалистов (массажистов, мануальщиков). И только имея на руках заключение врача на основании тщательных исследований. Когда присутствуют грыжи, специалист должен это знать, чтобы не привести к ущемлению, не навредить пациенту. Упражнения на ЛФК назначаются индивидуально.
Хирургическое лечение показано при неэффективности консервативной терапии. Например, при грыжах, опухолях и др. Благодаря современной медицине, грыжи успешно поддаются оперативному лечению с полным восстановлением функций.
Профилактика
Если человек столкнулся с такой проблемой, получил адекватное лечение и не хочет рецидивов, необходимо исключить факторы, приводящие к патологии. Избавиться от излишнего веса, правильно распределять нагрузки. Вести активный образ жизни, уделять время для ЛФК, периодически проходить курсы массажа.
Упражнения, учитывая ваш диагноз, подберет специалист-реабилитолог. Они (упражнения) направлены на укрепление мышечного корсета, удерживающего позвоночник, расслабление поясницы, вытяжение позвонков. Если упражнения проводятся в лечебных целях, для подбора курса не используется обезболивание. Это позволяет объективно отслеживать состояние.
При возникновении воспаления или боли во время занятий, их необходимо прекратить или заменить другими. Постепенно усложнять лечебную физкультуру, делать упражнения систематически. Одежда для ЛФК должна быть просторная, из натуральных тканей.
Результаты занятий не появятся немедленно, но со временем эффект будет достигнут.
Елена Малышева. Симптомы и лечение радикулита
Источник
