Что такое гемангиобластома позвоночника
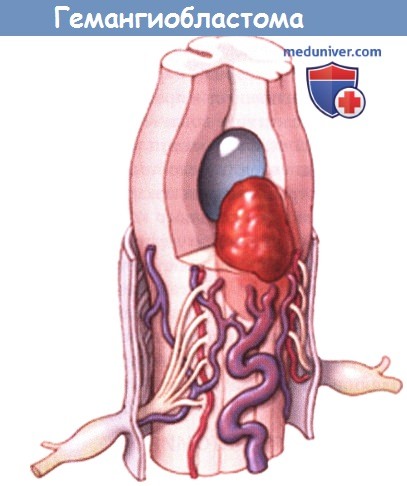
Гемангиобластома спинного мозга — причины, диагностика, лечение, прогноз
а) Генетика гемангиобластомы спинного мозга. Гемангиобластома является спорадическим либо наследственным заболеванием с аутосомно-доминантным типом наследования (при синдроме фон Гиппеля-Ландау (СГЛ)). Ген синдрома фон Гиппеля-Ландау (СГЛ) расположен в локусе 3р25-р26. Выявлены различные типы мутаций этого гена — точечные мутации, мутации по типу сдвига рамки считывания и широкие делеции. Мутацию кодона 238 связывают с развитием гемангиобластом сетчатки и ЦНС.
Развитие гемангиобластом также связывают с нарушением функционирования единственного гена-супрессора опухоли, а также ряда молекулярных факторов. При гемангиобластомах глазного яблока обнаружено усиление транскрипции гипоксия-индуцированного фактора (ГИФ) и эндотелиального фактора роста сосудов (ЭФРС). Усиленная экспрессия ЭФРС отчасти ответственна за рост опухоли за счет обильной ее неоваскуляризации.
К другим ГИФ-индуцированным молекулам относят трансформирующий фактор роста (ТФР), тромбоцитарный фактор роста (ТрФР), фактор роста фибробластов (ФРФ) и эпидермальный фактор роста (ЭФР). При гемангиобластомах отмечается усиление образования этих факторов и все эти факторы способствуют в т.ч. усилению ангиогенеза. Наличие эритропоэтина (Эпо) и эритропоэтинового рецептора (ЭпоР) при СГЛ-ассоциированных заболеваниях также указывает на вовлечение в процесс клеток-предшественниц.
Происхождение стромального неопластического компонента гемангиобластомы пока что до конца не выяснено, однако в ходе иммуногистохимических исследований при этом заболевании постоянно удается выделить следующие эпитопы: нейрон-специфичная энолаза, адгезивная молекула нервных клеток (CD56) и виментин. Эндотелиальные клетки сосудов при гемангиобластоме также характеризуются экспрессией фактора Виллебранда, тромбоцитарно-эндотелиальных клеточных адгезивных молекул и телец Вайбеля-Паладе.
б) Эпидемиология. Гемангиобластомы спинного мозга — это редко встречающиеся опухоли, частота которых составляет 1-3% всех интрамедуллярных опухолей спинного мозга, мужчины болеют в два раза чаще женщин. Гемангиомы центральной нервной системы встречаются у 21-72% пациентов с СГЛ, при этом 40% опухолей у этих пациентов локализуются в спинном мозге. У 25-33% пациентов с гемангиобластомами ЦНС могут наблюдаться множественные поражения, хотя приведенные цифры скорее всего являются неточными, поскольку не все пациенты с СГЛ подвергаются полному и всестороннему обследованию.
Гемангиобластомы спинного мозга — это интрамедуллярные (75%) или интрамедуллярные с экстрамедуллярным или интрадуральным распространением (10-15%) опухоли. Примерно 96% гемангиобластом спинного мозга располагаются кзади от зубовидной связки. Экстрадуральные гемангиобластомы встречаются редко и могут развиваться из тел позвонков. 50% гемангиобластом спинного мозга локализуются на уровне грудного отдела спинного мозга, 40% — на уровне шейного отдела и 6% — на поясничном уровне. Также в литературе описаны случаи гемангиобластом конуса спинного мозга, терминальной нити, корешков спинного мозга и периферических нервов.
Типичный возраст пациентов со спорадическими гемангиобластомами — 40-50 лет (чаще это интракраниальные опухоли); у пациентов с СГЛ гемангиобластомы выявляют в конце второго — начале третьего десятилетия жизни.
Клиническая симптоматика гемангиобластом обычно неспецифична и связана с наличием интрамедуллярного объемного образования или кисты, при этом кистозные образования выявляют у 50-70% пациентов. Первоначальные симптомы заболевания можно разделить на три большие группы:
1) сенсорные нарушения, которые наблюдаются у 38,9% пациентов и проявляются в основном в виде онемения вследствие вовлечения задних столбов спинного мозга;
2) слабость мышц у 27,8% пациентов;
3) боль у 33% пациентов (в подобных случаях опухоль зачастую распространяется или локализуется в области входа в спинной мозг дорзального корешка).
Пациенты также могут обращаться за медицинской помощью с клинической картиной миелопатии или недержанием мочи. Как ни странно, но спонтанные кровотечения из гемангиобластом спинного мозга наблюдаются исключительно редко, хотя у большинства пациентов с субарахноидальными кровоизлияниями (САК) паренхиматозные кровоизлияния наблюдались чаще.

Гемангиобластома спинного мозга
в) Патологическая анатомия. Типичная гемангиобластома спинного мозга — это четко отграниченное от окружающей ткани образование, состоящее из хорошо васкуляризированного узелка и кистозных полостей, сосуды мягкой мозговой оболочки над образованием расширены. Гистологически эти опухоли состоят из богатой сети сосудов, представленной разного диаметра и нередко расширенными капиллярами, между которыми располагаются стромальные клетки. Эти стромальные клетки могут продуцировать эритропоэтин, что приводит к развитию у пациентов эритроцитоза.
Иммуногистохимическое исследование на выявление эпителиальных маркеров при гемангиобластомах дает отрицательный результат, эти маркеры имеют значение при дифференциальной диагностике между гемангиобластомой и метастазом почечноклеточного рака, который также может иметь место у пациентов с СГЛ. В недавно опубликованном исследовании была показана высокая активность при интрамедуллярно-экстрамедуллярных гемангиобластомах маркера Ki67, тогда как при интрамедуллярных гемангиобластомах активность Ki67 отмечена менее, чем в 1% случаев.
г) Методы диагностики гемангиобластомы спинного мозга. На миелограммах примерно в 50% случаев можно увидеть расширенные и извитые питающие опухоль артерии и вены мягкой мозговой оболочки. При ангиографии опухоль выглядит как высоковаскуляризированное образование с полнокровными питающими и дренирующими сосудами, что может напоминать артериовенозную мальформацию. Оправданной считается предоперационная эмболизация опухоли. При МРТ определяется диффузное увеличение объема спинного мозга, значительное усиление интенсивности сигнала в режиме Т2 с четко определяемыми очагами критического провала сигнала.
В 50-70% случаев определяется формирование кист и полостей. Опухолевый узел хорошо накапливает контраст, поэтому интраоперационное введение индигоцианина зеленого позволяет более четко отграничить его от окружающих тканей, обеспечив тем самым более полную его резекцию.
д) Хирургическое лечение. Показаниями к хирургическому вмешательству являются прогрессирующий неврологический дефицит, связанный с ростом опухоли и увеличением размера кистозных полостей, и остро развивающаяся на фоне кровоизлияния неврологическая симптоматика. У пациентов с СГЛ очаги поражения могут быть множественными, в таких случаях необходимо четко выявить тот очаг, который является причиной неврологического дефицита. В течение жизни пациенту может понадобиться несколько таких хирургических вмешательств.
Гемангиобластомы обычно обсуждаются в разделе, посвященном сосудистым мальформациям спинного мозга, поскольку в ходе операции они нередко выглядят и ведут себя как артериовенозные мальформации. Для снижения объема интраоперационной кровопотери может быть предпринята предоперационная эмболизация гемангиобластомы.
Техника операции при гемангиобластоме спинного мозга:
— Укладка пациента зависит от локализации гемангиобластомы, а доступ выполняется таким образом, чтобы он захватывал по одному уровню выше и ниже границ опухоли. Объем костной резекции (ляминэктомия, ляминопластика или корпорэктомия) должен быть достаточным для идентификации границ образования, а также питающих и дренирующих его сосудов.
— Твердая мозговая оболочка рассекается по срединной линии на протяжении всего доступа, края ее мобилизуются и разводятся в стороны, паутинная оболочка спинного мозга должна при этом оставаться интактной. Для расширения интрадурального доступа может использоваться техника острого или тупого «отрыва». Иногда для защиты спинного мозга в ходе мобилизации твердой мозговой оболочки используют ватные салфетки или шарики. Напомним, что твердая мозговая оболочки спинного мозга в отличие от головного мозга состоит только из одного слоя.
Между краями твердой мозговой оболочки и боковыми стенками спинномозгового канала для предотвращения попадания крови в субдуральное пространство можно уложить ватные полоски, а сами края ТМО фиксируются нейлоновыми швами № 4-0 к прилежащим паравертебральным мышцам или простыням.
— Последующие этапы операции выполняются с использованием микроскопа. Паутинная оболочка остро рассекается и отделяется от поверхности гемангиобластомы и питающих ее сосудов. В целом операция при гемангиобластоме выполняется также, как и при артерио-венозной мальформации (АВМ), при этом особое внимание уделяется питающим и дренирующим гемангиобластому сосудам.
— Сосуды мягкой мозговой оболочки, пересекающие границы опухоли с мягкой мозговой оболочки коагулируют с помощью биполярного коагулятора на низкой мощности, после чего их остро рассекают для более четкой визуализации границ образования. Сенсорные корешки спинного мозга, окруженные опухолевой тканью можно мобилизовать от патологической ткани или даже пересечь, например, если планируется радикальная резекция опухоли.
— Опухоль выделяется по всему своем периметру с помощью биполярного коагулятора, микроножниц и небольших ватных тупферов. Капсула опухоли обычно хорошо видна. Необходимо, чтобы мобилизация опухоли выполнялась в полностью обескровленном операционном поле, так чтобы была возможность отличить питающие и дренирующие ее сосуды от других проходящих транзитом в этой зоне сосудов, сосуды опухоли пересекаются сразу, по мере того как они достигают поверхности ее капсулы. Описанная техника аналогична техники, применяемой при артерио-венозной мальформации (АВМ).
— При мобилизации тех или иных частей опухоли следует избегать какой бы то ни было тракции спинного мозга.
— Биполярным коагулятором во избежание термического повреждения окружающего вещества спинного мозга следует работать с известной осторожностью и только на низких значениях мощности. При возникновении кровотечения из капсулы опухоли использование коагулятора зачастую только усугубляет ситуацию. Гемостаза в таких случаях лучше добиваться за счет применения различных топических гемостатических средств, например, губки Gelfoam, пропитанной тромбином.
— Резекция опухоли путем «кускования» нередко приводит к обильному кровотечению, поэтому прибегать к подобной технике следует только при больших размерах опухоли и невозможности ее безопасной резекции другими способами. В подобных ситуациях обязательными опять же являются тщательные коагуляция и гемостаз. Частичная резекция опухоли может быть необходима для получения доступа к другим ее отделам.
— По окончании резекции выполняется ревизия операционного поля на предмет возможных остатков образования и для контроля гемостаза.
— Твердая мозговая оболочка ушивается герметично с использованием монофиламентного шовного материала № 4-0 или 5-0 на атравматической круглой игле. Некоторые хирурги предпочитают линию шва дополнительно герметизировать фибриновым клеем.
— Остальная часть операционной раны ушивается послойно стандартным образом.
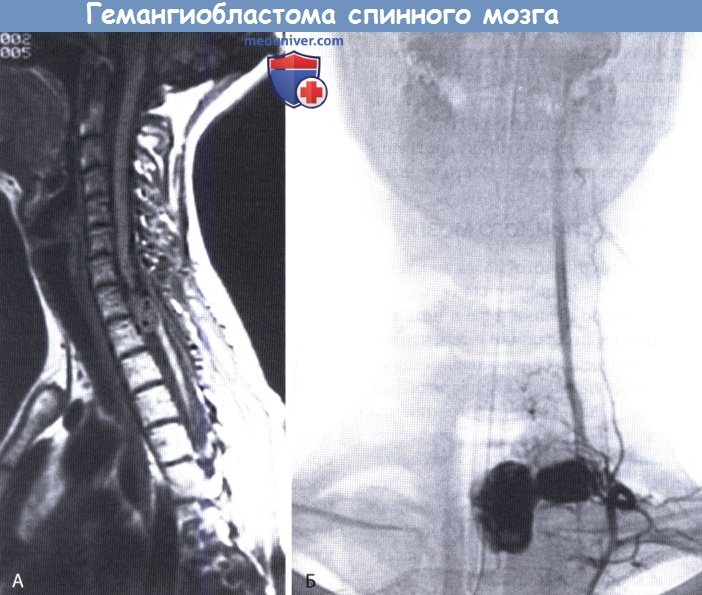
Гемангиобластома спинного мозга:
А. На сагиттальном МР-скане в режиме Т1 видна гемангиобластома вентральных отделов спинного мозга на уровне Т1-Т2.
На соответствующих уровнях отсутствует сигнал от расширенного венозного сплетения спинного мозга, окружающего образование.
Б. Селективная ангиография спинного мозга этого же пациента — признаки высоковаскуляризированного дольчатого образования, которое при гистологическом исследовании после хирургической резекции оказалось гемангиобластомой.
е) Исходы. Гемангиобластомы могут быть достаточно безопасно резецированы без осложнений в виде вновь развивающегося в послеоперационном периоде неврологического дефицита. Примерно у 96% пациентов неврологический статус после операции не меняется или отмечается положительная его динамика, у 4% пациентов динамика в этом отношении отрицательная. В недавно опубликованном исследовании Национального института здоровья, касающемся исходов хирургического лечения гемангиобластом, показано следующее:
— Локализации опухоли кпереди от зубовидной связки сопряжена с более высоким риском возникновения в послеоперационном периоде нового неврологического дефицита.
— Вероятность возникновения нового стойкого неврологического дефицита выше при образованиях объемом более 500 мм3.
— Кистозные полости, связанные с гемангиобластомами, уменьшаются в размерах или исчезают практически у всех пациентов. Наличие кисты перед операцией не влияет на исход вмешательства, а какие-либо манипуляции собственно с кистой в ходе резекции опухоли не требуются.
— Также рекомендуем «Кавернозная мальформация спинного мозга — причины, диагностика, лечение, прогноз»
Оглавление темы «Операция при сосудистом новообразовании позвоночника.»:
- Сосуды спинного мозга в норме
- Гемангиобластома спинного мозга — причины, диагностика, лечение, прогноз
- Кавернозная мальформация спинного мозга — причины, диагностика, лечение, прогноз
- Артериовенозная мальформация спинного мозга — причины, диагностика, лечение, прогноз
Источник
Гемангиобластомы (син. ангиоретикулемы) принадлежат к относительно редким опухолям центральной нервной системы 1 степени злокачественности. Происходят из примитивных сосудистых мезенхемальных клеток или гемоцитобластов. Могут располагаться в головном и спинном мозге, в сетчатке глаза. Структура опухоли в медицинских источниках описывается как гетерогенная, поскольку может включать и солидный, и кистозный компонент. Развитие этого новообразования бывает спорадическим (ненаследственным, по неясным причинам) и семейным.
Статистический отчет
В общей группе всех внутричерепных первичных опухолей гемангиобластомы головного мозга (ГГМ) составляют 1%-2,5%, причем чаще (в 85%) их диагностируют в гемисферах мозжечка. Прогнозы после полного (!) хирургического удаления опухоли со спорадическим сценарием возникновения, положительные, они не рецидивируют.
Но в 25% случаев новообразование обнаруживается как проявление наследственного заболевания – болезни Гиппель-Линдау. Церебральная опухоль, ассоциированная с этой болезнью, часто имеет неудовлетворительные прогнозы. У пациентов с такой генетической патологией опухолевый процесс и после полной резекции способен вновь возродиться, и не обязательно на том же месте, он может появиться в любой другой части ЦНС.
Наибольшее количество случаев с ГГМ отмечается у мужчин, которые страдают от них в 1,5-2 раза чаще, чем женщины. Пиковый возрастной диапазон, когда обнаруживают очаг у пациентов, – 40-50 лет. Впервые новообразование, сочетающееся с болезнью Гиппель-Линдау, проявляется в подростковом и молодом возрасте (до 30 лет).
Гемангиобластомы характеризуются медленным ростом и доброкачественным биологическим поведением. Однако иногда (редко) осложняются спонтанными значительными кровоизлияниями в заднюю черепную ямку. Массивные кровоизлияния обычно возникают при крупных размерах образования (более 1,5 см).
Любая гемангиобластома в головном мозге – серьезнейшая проблема, которая требует своевременного выявления и лечения. У каждого больного опухоль становится причиной прогрессирующего неврологического дефицита, безостановочного падения качества жизни. Летальность не исключена. К сожалению, этот диагноз не поддается консервативному лечению. Единственным шансом для пациента выжить и восстановиться является сугубо нейрохирургическое вмешательство.
Причины новообразования
Что является пусковым механизмом для возникновения гемангиобластом, как и всех существующих видов опухолей человека, достоверно пока не установлено. Однако специалисты сходятся во мнении, что к подобному типу онкологического процесса могут подтолкнуть такие негативные факторы, как:
- получение организмом высоких доз радиации;
- чрезмерное пребывание на солнце, злоупотребление солярием;
- эффект интоксикации вследствие работы на вредных производствах;
- проживание в условиях неблагоприятной экологии;
- травмы и инфекции головного мозга.
В случае с синдромом Гиппель-Линдау фактором-провокатором считается передающийся по наследству дефект в гене-супрессоре VHL, который у здоровых людей отвечает за противодействие опухолевой трансформации клеток.
Классификация гемангиобластом
Макроскопически гемангиобластомы головного мозга делятся на 4 типа:
- солидное образование – мягкотканый багровый узел, заключенный в оболочку, на срезе представлен губчатой массой (встречается в 30% случаев);
- крупная гладкостенная киста – кистозное образование с полостью, включающей желтоватую прозрачную жидкость, на стенке которого определяется мелкий узелок (mural nodulus) опухоли (частота встречаемости – 60%);
- смешанный вид – новообразование, отличающееся наличием солидного узла, внутри которого обнаруживаются многочисленные мелкие кисты (диагностируется в 4%);
- простая киста– обычнаягладкостенная киста, не содержащая пристеночного мурального узла (наблюдаются в 6%).
Преимущественной локализацией гемангиобластом является задняя черепная ямка (ЗЧЯ). Типичные места поражений:
- левая и правая гемисферы мозжечка (85%);
- IV желудочек (6%);
- червь мозжечка (5%);
- ствол мозга (3%);
- мостомозжечковый угол (1%).
По последним данным, нет ни одного сообщения о трансформации гемангиобластом в злокачественную форму.
Признаки проявления патологии
Первыми проявлениями опухолевого процесса у 90% пациентов выступают общемозговые симптомы, характерные для внутричерепной гипертензии, это:
- сильные головные боли (чаще в районе затылка);
- тошнота, рвота;
- вынужденное положение головы (человек интуитивно наклоняет голову в сторону для облегчения условий ликворооттока);
- ухудшение зрения.
Особенностью клинических признаков, как правило, является нарастающая или волнообразная динамика с продолжительными светлыми промежутками. Далее, спустя несколько месяцев, к симптомам ВЧГ присоединяются очаговые признаки, это:
- расстройство координации движений;
- неустойчивость, шаткость походки;
- пирамидальная недостаточность;
- речемоторные расстройства;
- непроизвольные маятникообразные движения глаз;
- психические отклонения (неврастения, депрессивный невроз, дисфория, дезориентация личности, пр.).
Перечисленная клиника, базируемая на симптомах ВЧГ и мозжечковых расстройствах, свойственна многим церебральным патологиям. Поэтому патогномоничными, то есть конкретно для ангиоретикулем, их назвать нельзя. Этот факт не распространяется лишь на пациентов с болезнью Гиппель-Линдау, у которых этот симптоматический комплекс всегда сочетается с ангиопатиями сетчатки глаза. В любом случае окончательный диагноз можно установить только после комплексной диагностики, включающей осмотр у невролога и офтальмолога, прохождение МРТ/КТ, селективной ангиографии.
Образование на снимках МРТ.
Нейрохирургическое лечение ГГМ
Внутричерепные гемангиобластомы подлежат стандартному хирургическому удалению. Если опухоль неоперабельна (в основном при поражениях ствола мозга), назначается лучевая терапия или неинвазивное радиохирургическое удаление (предпочтительнее). Радиохирургия дает значительно лучшие результаты по сравнению с обычной лучевой терапией. Кроме того, современные методики стереотаксической радиохирургии редко дают побочные эффекты и не требуют долгосрочного курса облучения (часто достаточно всего 1-2 сеанса).
Гамма-нож
Операция гемангиобластомы головного мозга
В ходе обычной операции, являющейся «золотым стандартом» при данном диагнозе, используется тактика краниотомии с созданием ретросигмовидного доступа. Трепанация выполняется в области большого затылочного отверстия, диаметр трепанационного окна составляет 2-4 см. Хирургический процесс происходит под контролем ультрамощного интраоперационного микроскопа. Длится операция полного удаления ГГМ от 2,5 до 5 часов. Рассмотрим основные этапы оперативного вмешательства.
- Предварительно производится сбривание волосяного покрова с кожи головы в соответствующей зоне.
- В большинстве случаев для обезболивания выбирается общий комбинированный наркоз с интубацией трахеи и искусственной вентиляцией легких.
- Положение пациента – на боку или животе, голова провернута в сторону. Голову фиксируют посредством специальной скобы с шипами.
- В пределах операционного поля выполняется кожный продольный разрез или делается выкраивание кожного лоскута с последующим его отворотом над сосцевидным отростком височной кости.
- Далее осуществляется формирование костного отверстия в трепанируемой части затылочной кости (книзу и медиальнее сигмовидного синуса).
- На следующем этапе нейрохирург производит корректное вскрытие твердой мозговой оболочки. После вскрытия ТМО доступ к поверхностям мозжечка и других структур ЗЧЯ освобожден.
- Специалист приступает к процессу устранения опухолевого очага с полным сохранением функционально значимых мозговых структур.
- Узел гемангиобластомы удаляется тотально единым блоком. Все сосудистые образования, питающие новообразование, коагулируются и пересекаются максимально близко к его поверхности.
- Если опухоль представлена кистой, ее содержимое тщательно аспирируют. Стенки кист при этом не удаляются.
- В конце операционного сеанса твердая мозговая оболочка ушивается, костные отломки возвращаются на место и укрепляются, кожно-раневый дефект закрывается.
По ссылке можете ознакомиться с видео операции по удалению гемангиобластомы https://youtu.be/yT5KLi4VyAo
Задача открытой операции – реализовать удаление солидного компонента полностью, без остатка. Тотальным образом его удалить удается в большинстве случаев, у 85-90% пациентов. При таком положении с большой долей уверенности можно ждать благоприятных прогнозов. Но! Если выполнена частичная или субтотальная резекция, новообразование продолжит расти. Отмечено, что неполное удаление часто ведет к развитию гидроцефалии, кровоизлияний и гематом, смертельного исхода уже в самый ранний период.
Радиохирургическое вмешательство
Отдельной группе больных, кому в силу состояния здоровья или опасного расположения опухоли противопоказана классическая операция, рекомендована стереотаксическая радиохирургия. Радихирургическая операция также назначается после неполного хирургического иссечения гемангиобластомы, чтобы ликвидировать ее сохранившиеся элементы. В арсенале нейрохирургии существует 2 способа стереотаксического воздействия (без разрезов, трепанации и без боли) – Гамма-нож и Кибер-нож.
- Гамма-нож – радиологическая операция, специально разработанная для прицеленного разрушения анормальных структур в пределах головного мозга ионизирующим излучением Кобальт-60. Перед операцией на голову пациента надевается шлем-система, позволяющая с высокой точностью определять и обезвреживать очаговую область. Излучение «работает» сугубо в пределах опухоли и не причиняет вреда близлежащим здоровым структурам ГМ. Чтобы установить на голову стереотаксическую конструкцию, локально (в местах ее фиксации) проводят обезболивание местным анестетиком пролонгированного действия. Курс терапии «Гамма-нож» состоит из 1-3 процедур. Время 1 сеанса – 30-180 минут.
- Кибер-нож – процедура прицеленного облучения патологических тканей на роботизированной установке, генерирующей фотонное излучение 6 МэВ. Принцип лечебного действия и эффективность приблизительно идентичны Гамма-ножу. Но радиохирургический аппарат Кибер-нож, в отличие от Гамма-установки, является универсальным. Он может быть использован в целях лечения онкологии в разных отделах человеческого организма. При данной процедуре не нужно голову заключать в раму, анестезиологическое обеспечение не требуется.
Противопоказаниями к операциям на Гамма-ноже и Кибер-ноже являются новообразования, достигшие размерлв в 3,5 см и более.
Что влияет на результаты лечения?
Неудовлетворительные исходы после оперативных вмешательств, как показывают клинические наблюдения, – не редкость. Негативные результаты наблюдаются примерно в 11% случаев. Это большая цифра, несмотря на факт, что гемангиобластомы в медицине относят к доброкачественным и неагрессивным новообразованиям. Наиболее распространенными осложнениями, характеризующими неудовлетворительный итог, являются кровоизлияния в остатки опухоли и окружающие мозговые ткани, отеки мозга и гематомы, грубейшие нарушения кровообращения и ликвороциркуляции, как следствие, ранняя смерть.
Специалисты выделили ряд факторов, которые имеют прямую взаимосвязь с неблагоприятной прогностической информацией после хирургического лечения гемангиобластом:
- желудочковая и стволовая локализация новообразованной ткани;
- молодой возраст пациента, мужской пол (последствия встречаются чаще);
- наличие болезни Гиппель-Линдау;
- доминирование солидного компонента в опухоли;
- солидный элемент – более 2,5 см;
- индекс Карновского менее 50 баллов;
- степень гидроцефалии (индекс Эванса) выше 45 баллов;
- нечеткая отграниченность опухоли.
Шрам после операции, со временем он станет мало заметен.
И последнее. Мы сейчас не откроем ни для кого тайны, сказав, что очень многое зависит от опыта и квалификации хирурга. Существует 2 главных хирургзависимых фактора, предопределяющих исход хирургического лечения, – адекватность выбора хирургической тактики и радикальность удаления гемангиобластомы. Поэтому одна из главных для пациента задач – попасть к специалисту с большой буквы.
Центральный военный госпиталь г.Прага.
Сегодня во всем мире пользуются большой востребованностью нейрохирурги Чехии. Чешская нейрохирургия по степени развития, качеству и количеству успешных вмешательств занимает одну из ведущих позиций в рейтинге стран Европы, входит в десятку лучших государств мира. В этой стране на передовом уровне выполняются операции по поводу всех онкологических и других заболеваниях головного мозга. При сравнимом качестве оказываемой помощи, услуги чешской хирургии ЦНС стоят вдвое ниже, чем в Израиле и Германии.
Источник
