Деформация сустава в позвоночнике
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
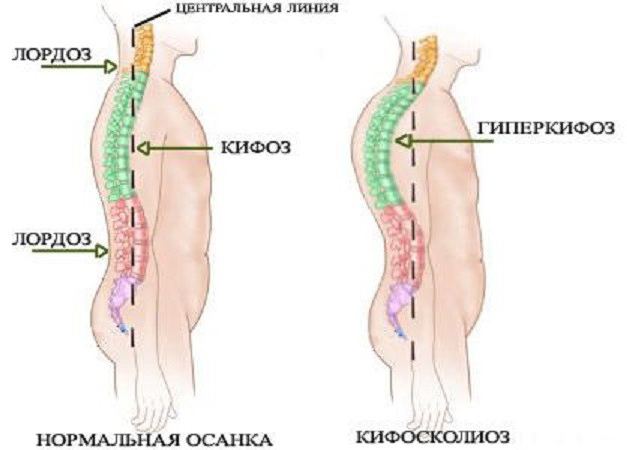
Физиологические изгибы позвоночного столба
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве — это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
Консервативные методы:
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиоз
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
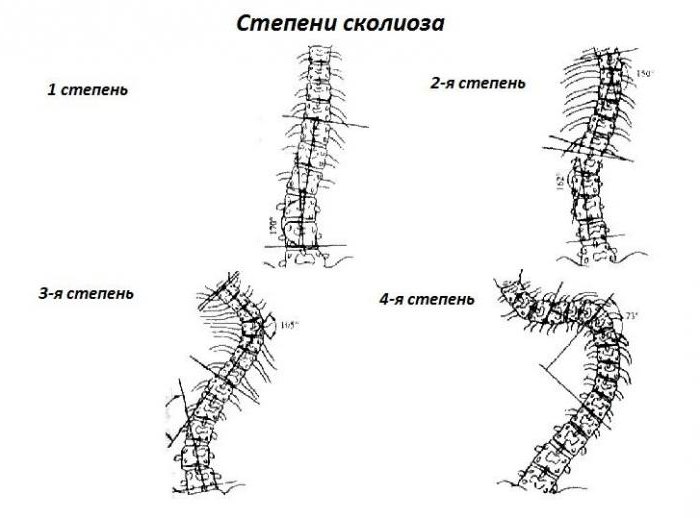
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
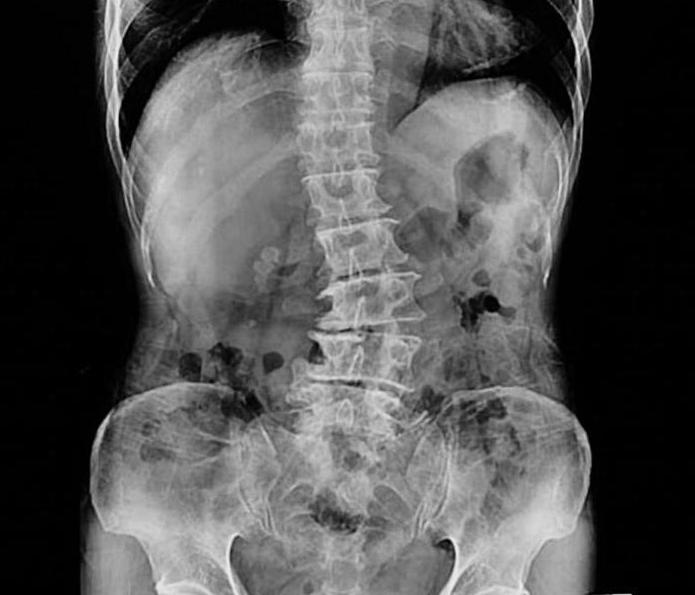
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.

- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Источник

Дата публикации: 06.04.2018
Дата проверки статьи: 13.12.2019
Деформация сустава или остеоартроз – дегенеративная патология суставов, характеризующаяся повреждением хрящевой и других тканей, образующих сустав. Заболевание в дальнейшем может привести к необратимым изменениям. Оно поражает любой сустав в теле человека. Чаще встречаются повреждения тазобедренных и коленных суставов, позвоночника, реже страдают суставы стоп и кистей рук. Лечением остеоартроза занимается врач-ревматолог.
Симптомы деформации сустава
Деформирующий остеоартроз сопровождается такими симптомами:
- болевой синдром;
- нарушение подвижности;
- появление боли при движении и ее уменьшение в состоянии покоя;
- усиление боли вечером и ночью, при изменении метеоусловий;
- деформирование больного сустава;
- нарушение походки;
- возникновение узелков в области межфаланговых суставов;
- припухлость;
- местное повышение температуры;
- атрофия мышц бедра.
Если коленный сустав искажается в варусной деформации, то пациент ощущает утреннюю скованность длительностью до 30 минут. В дальнейшем наблюдается ограниченное движение в суставе и повышается риск травматизма.
Различают первичный и вторичный деформирующий остеоартроз. Для первичного заболевания характерно поражение изначального здорового хряща, но с врожденным снижением его выносливости. Вторичный тип развивается при наличии дефектов хряща, которые вызваны травмами, нарушениями обменных процессов или асептическим некрозом.
Причины деформации суставов
Деформирующий остеоартроз развивается на фоне следующих причин:
- травмы;
- дисплазия;
- воспаление;
- генетическая предрасположенность;
- ожирение;
- тяжелые условия труда;
- пожилой возраст;
- нарушение метаболизма в организме;
- остеопороз;
- нарушение функции эндокринных желез;
- недостаток микроэлементов;
- плечелопаточный артрит;
- синдром пояснично-подвздошной мышцы;
- заболевания суставов и костной ткани;
- переохлаждение;
- действие химических веществ;
- неблагоприятная экология.
Стадии деформирующего остеоартроза
Врачи выделяют 3 стадии заболевания:
- Первая. Подвижность сустава уменьшается незначительно, слегка сужается суставная щель, образуются остеофиты на суставах;
- Вторая. Снижается подвижность и возникает хруст в суставе при движениях, отмечается умеренная атрофия мышц, заметно сужается суставная щель и формируются значительные остеофиты;
- Третья. Характеризуется деформацией сустава и его ограниченной подвижностью, при этом суставная щель отсутствует, наблюдается выраженная костная деформация и обширные остеофиты, могут развиваться субхондральные кисты.
Диагностика
Для выявления деформирующего артроза потребуется консультация ревматолога и осмотр с пальпацией. Далее врач назначает рентгенографию, чтобы изучить состояние суставных щелей, деформированные участки и размеры остеофитов. Детально изучить изменения хрящевой ткани помогут УЗИ, компьютерная томография позвоночника и МРТ пораженного сустава.
Для диагностики деформации сустава в сети клиник ЦМРТ используют разные методы:
К какому врачу обратиться
Запишитесь на консультацию к ортопеду — он специализируется на заболеваниях опорно-двигательной системы — или к ревматологу — он специализируется на патологиях суставов. Врач осмотрит и опросит вас, поставит точный диагноз и назначит эффективное лечение.
Лечение деформации сустава
Уменьшить воспалительный процесс и боль при заболеваниях суставов можно с помощью нестероидных противовоспалительных препаратов. Если они не принесли положительного результата, тогда требуется внутрисуставная блокада с введением гормональных средств. Также на пораженные места следует наносить противовоспалительную мазь. Если внутрисуставный выпот медленно рассасывается, то врач проводит его пункционную эвакуацию.
На начальной стадии деформации коленного сустава хорошо зарекомендовали себя в лечении хондропротекторы. Они приостанавливают разрушение хряща и помогают восстановить поврежденные структуры. Эффективно при деформирующем остеоартрозе делать парафиновые аппликации, проходить физиопроцедуры — лазеротерапию, магнитотерапию, озокеритолечение, электрофорез с анальгином и новокаином. Укрепить мышечно-связочные структуры и восстановить двигательную активность суставов можно с помощью упражнений ЛФК, бальнеотерапии и санаторного лечения. Врачи рекомендуют ежедневно делать гимнастику, чтобы улучшить подвижность в суставах и питание суставного хряща. Запрещено при занятиях бегать, прыгать, приседать и перенапрягать коленные суставы. Лучше отдать предпочтение аквааэробике, йоге, плаванию и езде на велосипеде. Избавиться боли и хруста в суставах можно с помощью массажа.
В отягощенных случаях при деформации тазобедренного сустава показано эндопротезирование. При деформирующем остеоартрозе голеностопных суставов назначают артродез и использование стволовых клеток.
Для лечения деформации суставов в сети клиник ЦМРТ применяют ряд методов:
При отсутствии лечения деформирующий остеоартроз может нарушить подвижность пораженного сустава и привести к инвалидности. Длительное прогрессирование болезни грозит появлением реактивного синовита, анкилоза, спонтанного гемартроза и наружного подвывиха надколенника.
Профилактика деформации сустава
Для предотвращения деформации суставов следует соблюдать такие правила:
- ограничить потребление высококалорийных блюд;
- отказаться от крепкого алкоголя, пива и сладких газированных напитков;
- не употреблять мясные и колбасные изделия, обработанные жидким дымом;
- избегать переохлаждений;
- своевременно лечить плоскостопие;
- носить супинаторы и реже ходить на высоких каблуках;
- не допускать травмирование и перенапряжение суставов;
- обогатить рацион питания продуктами, содержащими антиоксиданты, витамины A, B, C и D, жирные кислоты Омега — 3 и биофлавоноиды;
- чередовать физическую нагрузку и отдых;
- избегать длительного пребывания в одной позе при работе;
- регулярно выполнять физические упражнения, не перегружая суставы;
- заниматься 2 раза в неделю плаванием;
- чаще гулять на свежем воздухе;
- избавиться от лишнего веса.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
