Дизонтогенетические изменения позвоночника это

Лечение остеохондроза, суставы, сколиоз
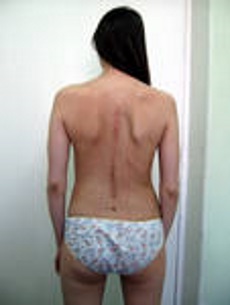
Мы вспоминаем о позвоночнике тогда, когда он начинает болеть или когда врач-специалист объясняет, что причинами болей в голове, сердце, животе, суставах и других органах являются болезни позвоночника. Острая боль переходит в хроническую, к боли привыкаешь и не лечишься, пока не «прижмёт». Молодые люди смотрят в зеркало и видят смещение таза, разницу линии плеч и ключиц, формирующийся горб, крылья-лопатки и «утиную» посадку головы. Не лечимся, пока не заболит или «эстетическое терпение» не иссякнет. Но всё равно терпимо, ведь не зубы, жевать и улыбаться не мешает, да и времени нет, а что будет завтра, об этом подумаю завтра. И всё-таки: боль и неважная внешность, — это лишь надводная видимая часть айсберга. Вся драма кроется в большой группе заболеваний, причиной которых является патология позвоночного столба, называемых «вертеброгенными» от «вертебрэ»- позвонок и «ген»- причина. Все внутренние органы иннервируются из позвоночного столба, позвоночник не только фундамент всего но и вместилище спинного мозга.
Позвоночный столб состоит из тел позвонков, состоящих из костной ткани, ограниченной замыкательными пластинками. Тела позвонков соединяются между собой суставами и связками, между телами позвонков лежат межпозвоночные диски. Дугоотростчатые суставы позвонков образуют позвоночный канал, где находится в своих оболочках спинной мозг с выходящими из него спинномозговыми нервами. Межпозвоночный диск состоит из фиброзного кольца и желеобразного пульпозного ядра, выполняющего функцию амортизатора по вертикальной оси. Из межпозвоночных отверстий выходят нервно-сосудистые пучки иннервирующие и питающие опорно-двигательный аппарат и внутренние органы. Функциональной единицей позвоночника считается позвоночно-двигательный сегмент, состоящий из 2-х тел позвонков, межпозвоночного диска, позвоночных суставов и связок. Позвоночный столб делится на шейный (C1-С7), грудной (Th1-Th12), пояснично-крестцовый (L1S1) отделы и копчик. Позвоночник имеет физиологические изгибы, позволяющие «пружинить», это шейный лордоз, грудной кифоз и поясничный лордоз.
Деформированный вследствие заболевания или патологического внутриутробного развития (дизонтогенеза) позвоночник, когда имеются сглаженность или наоборот выраженность физиологических изгибов, будет иметь неправильную биомеханику, плохо «пружинить», изнашиваться, межпозвоночные диски теряют влагу, истончаются, пульпозное ядро диска замещается фиброзной тканью, диск приобретает не свойственную в норме подвижность и при нагрузке или травме может быть «выдавлен» в спинномозговой канал, это протрузия — грыжа диска .
На передне-боковой поверхности позвоночного столба лежат крупные, как «бусы», нервные образования симпатические узлы, осуществляющие иннервацию организма, это наши «электростанции» ЛЭП и через нервы- «провода» достигают и дают жизнь каждому органу. Болезни позвоночника можно разделить на врождённые и приобретённые. В последние десятилетия крайне высока актуальность врождённой патологии позвоночника, соединительнотканных и нервных структур организма в сочетании. К таким заболеваниям относятся дизонтогенетические изменения позвоночника (ДГИП), спондилопатии, сколиотическая болезнь, аномалии развития тел позвонков краниовертебрального перехода, незаращение дужек межпозвонковых суставов, когда позвонки крепятся слабо и «съезжают» вперёд (антеспондилолистез) или назад (ретроспондилолистез), юношеские кифосколиозы (Болезнь Шейерманна-Мау), описанные у юношей, другими видами структурных сколиозов страдают в большей степени девочки.
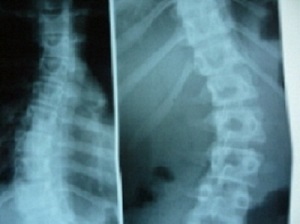
На рентгенограммах позвоночника таких пациентов можно увидеть сосудистые разрастания в теле позвонков (гемангиомы), множественные грыжи Шморля, когда диск «внедряется» через изменённую замыкательную пластинку в тело позвонка, разрушая его архитектонику (впрочем, как и при крупной гемангиоме), нестабильность позвоночника, чаще шейного отдела, когда на фоне слабости связок позвоночника отдельные позвонки «плавают» при движении головой, раздражая нервные образования и сосуды шеи. Этим объясняется головная боль, дистонии, плохой сон, аппетит, гастрит и железодефицитная анемия. Продолжать можно много, список большой, здесь главное понять логику и уяснить, что это не лечится по вполне понятным причинам. Ну вот «такие мы получились».
Сколиоз — этим термином обозначается боковое искривление позвоночника. Такая деформация может возникать на уровне одного двигательного сегмента, например при остеохондрозе или переломе тела позвонка или обуславливается множественным вовлечением тел и дисков. При выраженном сколиозе всегда возникает ротация тела с отклонением головы от вертикальной оси на значительное расстояние. Клинически небольшой сколиоз выявляется визуально только при наклоне больного вперёд, умеренно выраженный сколиоз устанавливается в вертикальном и исчезает в горизонтальном положении. Резко выраженный сколиоз стойкий и визуализируется в любом положении тела. Условно искривление позвоночника до 20 градусов относят к легко выраженному сколиозу, 20-40 градусов- умеренно выраженному, больше 40- выраженному.
Такая градация важна для идиопатических сколиозов и дизонтогенетических спондилопатий, формирующих спондилопатические структурные сколиозы, потому,что они склонны к прогрессированию, иногда в галопирующем темпе на фоне полового созревания, травм, беременности, сахарного диабета, ятрогений,- вмешательства псевдомануальных терапевтов, хиропрактов и остеопатов, то есть всякого рода «рукоблудов».
Функциональный неструктурный сколиоз определяется после рентгенологического обследования- спондилограммы в прямой проекции с наклоном в сторону выпуклости сколиоза, при этом кривизна исчезает, морфология тел позвонков не нарушена. На долю идиопатического сколиоза приходится 2/3 случаев. В настоящее время идиопатический сколиоз рассматривается как самостоятельное генетическое заболевание рецессивного типа, когда патологический ген передаётся от отца-носителя дочери. В семейных случаях ген сколиоза присутствует у обоих родителей. Врождённая недостаточность стволовых структур головного мозга, ответственных за равновесие и мышечный тонус усугубляет положение. Сколиоз грудного и грудо-поясничного отдела сопровождается развитием рёберного горба с развитием лёгочно-сердечной дисфункции с одышкой и сердечно-сосудистыми вегетативными кризами. Нарушение иннервации желудочно-кишечного тракта обуславливает развитие гастритов, слабый тонус желудка и желчевыводящих путей приводит к растяжению желудка, плохой работе сфинктеров, дискинезии желчевыводящих путей, плохому всасыванию и усвоению пищи, нарушению обмена веществ, анемии и т.д.
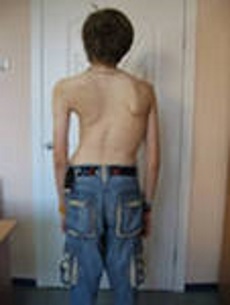
Шейные деформации позвоночника формируют хронические нарушения мозгового кровообращения с головными болями, нестабильной близорукостью, снижением памяти и интеллектуальной продукции, развитием в этой связи невротической, а часто психопатизированной личности. Пояснично-крестцовые локализации определяют нарушения вегетативной иннервации органов малого таза, в первую очередь мочеполовых органов, что может привести к их заболеваниям, бесплодию и сексуальной дисфункции. Профилактики и лечения этой группы заболеваний позвоночника в настоящее время не существует. Можно говорить лишь о профилактике осложнений как в отношении патологии позвоночного столба так и внутренних органов. В отношении прогнозов развития: чем раньше наступает клинически видимая стадия и чем больше признаков- стигм дизонтогенеза, таких как ассиметрии лица, узко- или широко посаженные глаза, деформации черепа и пр., тем хуже прогноз.
Остеохондроз — это дегенеративно-дистрофическое заболевание позвоночника, обусловленное замещением функционально значимой «родной» хрящевой и костной ткани на фиброзную функционально неорганизованную ткань (процесс дегенерации, дистрофии). Остеохондроз, это болезнь прямохождения, неподвижного образа жизни и неправильного питания. Этим заболеванием страдали ещё фараоны и римские патриции, а лечение остеохондроза имеет давние традиции ещё с времен древних врачевателей. Межпозвоночные диски теряют глюкозамины- гликанты, которые служат гидрокомпенсаторами осевой нагрузки на позвоночник. Диск теряет влагу, уплощается, приобретает излишнюю подвижность и выпячивается в разные стороны. Диск не амортизирует, осевая нагрузка падает на костную структуру собственно тело позвонка, его замыкательная пластинка склерозируется, утолщается, нагрузка распределяется неравномерно по оси, в процесс вовлекаются позвоночные суставы (спондилоартроз), как компенсаторная реакция растут костные выросты (остеофиты), срастаются между собой, формируя деформирующий спондилёз высохшее уродливое «древо жизни». Остеохондроз поясничного отдела позвоночника подлежит консервативному комплексному лечению за исключением поздних стадий. Регенерации костно-хрящевых структур практически не происходит, хотя некоторые препараты хондропротекторы в отдельном применении дают субъективный эффект. Иглоукалывание при поясничном остеохондрозе в комплексе с лечебным массажем и мануальной терапией дают достаточно стойкий терапевтический эффект. Необходимо отметить, что лечение остеохондроза должно быть комплексным, курс назначается не менее десяти дней и обязательно должен включать лечебные блокады.
Лечение остеохондроза в клиническом смысле рассматривается как лечение вертеброгенных заболеваний, где остеохондроз лишь причина и фон, на котором эти заболевания протекают. Шейный остеохондроз чаще встречается в наиболее подвижных нижних шейных отделах позвоночника C5-C7. Тела шейных позвонков не большие и соединены между собой диском не на всём протяжении, поэтому нагрузка на шейные диски больше, чем в других отделах позвоночника. Так нагрузка на диск L5-S1 составляет 9,5 кг/см2,а на диск C5-C6 11,5 кг/см2. Несмотря на то, что вертикальный размер межпозвоночного отверстия на шейном уровне составляет 4 мм и в основном занят фиброзной и жировой тканью, а нервный корешок с ганглием занимает лишь 1/4-1/6 просвета, он нередко подвергается сдавливанию, поскольку в шейном отделе в отличие от других корешки идут не отвесно, а под прямым углом к спинному мозгу, что ведёт к ограничению их подвижности, натяжению, трению и большой ранимости при остеохондрозе. Кровоснабжение шейного отдела осуществляется главным образом из позвоночных артерий, которые на уровне C6 отходят от подключичных артерий, входят в канал, образуемый поперечными отростками позвонков, поднимаются вертикально вверх и на уровне C2 выходят из канала, прободая мембрану проникает полость черепа, соединяется с одноимённой артерией, образуют базилярную артерию, из ветвей которой питаются мозжечок и задние отделы головного мозга. Нарушение кровообращения в этом вертебробазилярном бассейне проявляется головной болью, головокружением, тошнотой-рвотой, обмороками, а инсульты этого бассейна «чемпионы» по летальности. Этот симптомокомплекс называется синдромом позвоночной артерии (a.vertebralis). Боль в шее, надплечье, плечевом суставе, руке, онемение пальцев и снижение силы кисти может говорить о сдавливании нервного корешка на шейном уровне костными разрастаниями, протрузией или грыжей диска. Это так называемый корешковый синдром.

Боль в плечевом суставе, нарастающее ограничение движения особенно вверх и назад может говорить об асептическом воспалении околосуставных тканей и сморщивании суставной сумки, это плечелопаточный периартрит. Сдавление костными выростами, протрузией или грыжей диска спинного мозга на шейном уровне может проявляться слабым нижним парезом (параличем) нижних конечностей, но больные могут самостоятельно передвигаться, тазовыми расстройствами, императивными позывами к мочеиспусканию. Корешковые расстройства, как правило, отсутствуют. Больные жалуются на боль и онемение, ползание «мурашек» в ногах, постепенно нарастает слабость в руках, атрофия и подёргивание-фибриляции мышц. Это шейная миелопатия, или иначе шейная радикуломиелоишемия. Боль в левой половине грудной клетки, постоянная, с преходящими обострениями, сопровождающиеся нарушением сердечного ритма, потоотделением, страхом смерти может быть следствием шейного остеохондроза, а также протрузии-грыжи диска. Это вертеброкардиальный синдром, или синдром малой грудной мышцы,некоторые авторы описывают его как преморбит (начало болезни) инфаркта миокарда, по крайней мере взаимосвязь развития стойкого спазма коронарных артерий и шейного вертебрального синдрома является фактом научно доказанным. Лицевые и головные боли, дискомфорт и боли в глазных яблоках, нестабильная близорукость, парез(слабость) жевательных мышц, храп, навязчивый кашель, боль в языке и зубная боль, паралич диафрагмы и выдавливание кишечника в грудную полость с развитием одышки и лёгочно-сердечной недостаточности, когда может возникнуть необходимость делать две операции торакальным и нейрохирургам,- это далеко не всё,что описано при шейном остеохондрозе, протрузиях и грыжах этого отдела позвоночника.
Источник
Дегенеративные заболевания позвоночника являются распространенной патологией, поражающей пациентов различных возрастных групп. В основе лежит нарушение питания костных и хрящевых тканей, их ранее изнашивание. Дегенеративно-дистрофические заболевания грудного отдела позвоночника встречаются не так часто, как поражение других сегментов и не имеют такой яркой симптоматики как, например, остеохондроз шейного отдела или междупозвоночная грыжа, локализующаяся в поясничном отделе. Вследствие этого такие болезни часто диагностируются в уже далеко зашедшей стадии течения.
Что такое дегенеративно-дистрофические поражения грудного отдела позвоночника
Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Характерная форма позвонков грудного отдела, естественный изгиб назад создает условия, в которых межпозвонковые диски реже травмируются и на них приходится меньшая нагрузка. Следовательно, ДДЗП в этом отделе развиваются реже и медленнее.
Дегенеративно-дистрофические болезни грудного отдела позвоночника — это группа патологий костной и хрящевой ткани, проявляющихся потерей эластичности и преждевременным изнашиванием его структур.
Виды ДДЗП в грудном отделе:
- остеохондроз;
- протрузии и грыжи межпозвоночных дисков;
- спондилоартроз;
- остеоартроз.
Причины
Дегенеративно-дистрофические изменения грудного отдела позвоночника формируются с возрастом во всех тканях и органах. Иногда такие изменения выявляются у молодых пациентов. Раннему развитию ДДЗП в грудном отделе позвоночника способствуют:
- врожденные нарушения формы позвоночника (кифоз и сколиоз);
- вынужденная рабочая поза;
- неправильная осанка;
- наследственные нарушения питания хрящей;
- наличие травм в анамнезе;
- физическая перегрузка;
- остеопороз;
- дефицит микроэлементов, особенно кальция и магния приводит к нарушению строения костной ткани и дисфункции нервов;
- метаболические нарушение и болезни эндокринной системы;
- расстройства гормонального фона: прием гормональных препаратов, период менопаузы у женщин.
К факторам риска, способствующим развитию дегенеративно-дистрофических заболеваний позвоночника относятся следующие состояния:
- курение;
- употребление алкоголя;
- гиподинамия;
- высокий рост;
- избыточная масса тела;
- частые переохлаждения;
- генетическая предрасположенность.
В первую очередь страдают элементы межпозвоночных дисков, состоящие из соединительной ткани. Происходит сближение позвонков. В связи с возросшей нагрузкой образуются выросты – благодаря им распределение нагрузки идет более равномерно. Однако в ответ на образование наростов формируется спазм мышц. Напряженная мышечная ткань затрудняет приток артериальной крови к органам и позвоночнику. С течением заболевания затрудняется движение в пораженном отделе позвоночного столба.
Клинические проявления
Как правило, дегенеративные изменения в грудном отделе позвоночника проявляются поздно, когда заболевание уже развилось. Выраженность симптомов зависит от выраженности воспаления хрящей и защемления спинного мозга и его корешков.
Остеохондроз грудного отдела позвоночника развивается вследствие изменений в тканях межпозвоночного диска: ядро сохнет и утрачивает свои свойства, фиброзное кольцо становится тоньше, на нем появляются трещины. Спинномозговые корешки защемляются, начинается воспалительный процесс, это приводит к боли. При прогрессировании остеохондроз поражает не только межпозвоночные диски, но и связочно-суставной аппарат позвоночника. В отличие от шейного и поясничного, грудной остеохондроз имеет скрытое течение, существуют следующие симптомы болезни:
- дорсаго – резкая боль, возникающая после долгого нахождения одной позе, во время приступа затрудняется дыхание;
- дорсалгия – невыраженная боль, локализующаяся в очаге поражения, усиливается во время глубокого дыхания и наклонов;
- боль между ребрами во время ходьбы;
- чувство давления вокруг груди;
- парестезии – изменение чувствительности;
- зуд, жжение;
- шелушение кожи;
- боли в области горла.
Ранняя симптоматика характерна для спондилоартроза грудного отдела:
- боль тянущего характера, локализующаяся в патологическом очаг, характерно ее усиление при движении, в случае защемления корешка боль иррадиирует по ходу межреберного нерва;
- скованность;
- парестезии: покалывания, онемение;
- дисфункция органов грудной клетки;
- формирование поверхностного, частого дыхания;
- при развитии спондилоартроза возможно искривление позвоночника.
Остеоартроз грудного отдела позвоночника формируется вследствие изменения костной ткани и межпозвоночных дисков. Отдельные элементы позвонков становятся более толстыми, связки теряют эластичность. На ранних стадиях болезни трудно диагностировать остеоартроз ввиду отсутствия специфических симптомов. На позднем этапе появляются следующие симптомы:
- периодические боли в спине и груди не причиняют острого дискомфорта, нарастают плавно, в течение нескольких месяцев, усиливаются во время наклонов, выполнения физической работы, на высоте вдоха.
- «грудной прострел» — острая, резкая боль, пациенты, перенесшие такой симптом остеоартроза, сравнивают его с ударом ножом между лопаток; болевые ощущения усугубляются при разгибании после продолжительного нахождения в положении сидя, затрудняется вдох, мышцы напряжены;
- редко развивается корешковый синдром.
Ощущение несильных болей в позвоночнике не означает, что болезнь находится на ранней стадии развития. Наоборот, это сигнал того, что остеоартроз уже развился. При отсутствии терапии эта болезнь приводит к осложнениям, одно из них – межпозвоночная грыжа.
Межпозвоночная грыжа грудного отдела чаще всего формируется в нижних позвонках, рядом с поясницей. При своем разрастании сдавливает спинномозговые корешки. Именно это провоцирует развитие нарушений. В начальной стадии пациент ощущает жжение, дискомфорт и ограничение подвижности. По мере прогрессирования заболевания присоединяются следующие симптомы:
- болезненность между лопаток;
- боли в области желудка и сердца различной интенсивности: от ноющей до острой;
нарушение дыхания; - слабость мышц;
- нарушение чувствительности верхних конечностей;
- парез рук;
- при тяжелом течении и обширности поражения возможно развитие паралича;
нарушение осанки.
Болезненные ощущения возникают при выполнении каких-либо движений: при поднятии рук, даже при ходьбе. Чем заболевание запущеннее, тем сильнее выражены проявления, а чем больше грыжа давит на корешки и спинной мозг, тем проявления разнообразней.
Осложнения
Без должного лечения ДДЗП приводят к возникновению патологии в близлежащих тканях, дисфункции органов грудной клетки. Вследствие сдавливания нервов и кровеносных сосудов формируется вегето-сосудистая дистония, проявляющаяся головокружением, головной болью, в тяжелых случаях обмороками.
На фоне усталости развиваются панические атаки – внезапные неконтролируемые приступы страха, сопровождаемые частым сердцебиением и нехваткой воздуха. Вследствие замещения корешков спинного мозга грудного отдела формируется межреберная невралгия, имеющая схожие признаки с другими болезнями: поражениями сердца и органов дыхания.
Диагностика
Для диагностики ДДЗП используются рентгенография, миелография, компьютерная и магнитно-резонансная томография.
В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
Миелография позволяет исследовать спинной мозг путем введений контрастного вещества под оболочку спинного мозга. Таким образом, обнаруживаются участки сужения. Миелография – сложная инвазивная процедура, поэтому выполнение ее возможно только при наличии подозрения на стеноз.
Компьютерная и магнитно-резонансная томография по сравнению с другими методами дают больше информации. Обнаруживаются следующая МР-дегенеративно-дистрофических изменений: в связи со снижением количества жидкости, пораженные диски выглядят темнее здоровых, хрящевая пластина тела стерта, наблюдаются разрывы, протрузии, грыжевые выпячивания.
Лечение
Задачи, стоящие перед врачом и пациентом при лечении дистрофических изменений позвоночника: купирование болевого синдрома, снижение скорости протекания процессов разрушения, восстановление структуры хрящевой и костной тканей, возвращение подвижности позвоночному столу. Терапия должна быть комплексной, в нее входят следующие составляющие:
- диета;
- медикаментозная терапия;
- использование ортопедического корсета;
- мануальная терапия и массаж;
- лечебная физкультура;
- физиотерапия;
- хирургическое лечение.
При обнаружении подобного заболевания обязательно соблюдение диеты: продукты должны быть богаты витаминами, минералами, в том числе кальцием. В остром периоде лечение начинается с назначения постельного режима. Длится он обычно 4-6 дней. При необходимости применяется кратковременная иммобилизация – ношение поддерживающих устройств, способствуют уменьшению нагрузки. По мене стихания симптоматики обычная двигательная активность должна возвращаться постепенно.
Медикаментозный метод лечения ДДЗП предусматривает назначение следующих видов препаратов:
- нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);
- анальгетики, в том числе блокады;
- миорелаксанты для снятия спазма мышц (мидокалм, сирдалуд);
- витаминотерапия и прием минеральных комплексов;
- седативные средства (целекоксиб, мовалис);
- хондропротекторы (терфлекс, хондроитин);
- сосудистые препараты (трентал).
Анальгетики используются осторожно, так как они не устраняют причин патологии, а только позволяют лечить симптомы болезни. После стихания активной симптоматики проводится терапия с помощью массажа и мануальной терапии. Эти техники позволяют снять напряженность спины, снизить болевой синдром. Рекомендуется выполнять подобные процедуры только у профессиональных массажистов.
Упражнения лечебной физкультуры проводится под контролем специалиста, а после стихания симптоматики и облегчения состояния больного, можно продолжить занятия в домашних условиях. Специальные упражнения позволяют устранить скованность позвоночника и укрепить мышечную составляющую спины. ЛФК помогает снизить скорость протекания патологического процесса и улучшает обмен веществ. Возвращает правильную осанку, повышает подвижность позвонков и эластичность всех компонентов связочно-суставного аппарата позвоночника.
Среди физиотерапевтических существует большое количество методик, позволяющих снять болевой синдром и расслабить мышцы. Наиболее распространены электрофорез, индуктотермия и ультразвуковая терапия. УЗ-терапия снимает воспаление и боль, улучшает микроциркуляцию в тканях. Во время электрофореза организм больного подвергается действия электрического тока с одновременным введением лекарственных средств. При индуктотермии путем воздействия магнитного поля ткани прогреваются, улучшается кровообращение, снимается боль. Лазеротерапия повышает питание межпозвоночных дисков, освобождает нервные корешки от сдавливания.
Хирургическое лечение проводится в тяжелых, запущенных случаях. Принципом оперативного вмешательства является освобождение корешков от сдавливания: удаление грыжи или сустава. В случае необходимости проводится фиксация позвоночника конструкциями из металлов или установка специальных трансплантатов.
Показания к хирургическому вмешательству:
- сильная запущенность болезни;
- стремительное течение;
- ярко выраженные неврологические проявления;
- сильный болевой синдром;
- отсутствие необходимого эффекта от консервативных методов лечения.
Профилактика
Сохранить здоровье позвоночника позволяет соблюдение простых правил:
- избегать переохлаждения;
- укреплять мышечный корсет;
- не находиться долго в одной позе;
- соблюдать правильное питание;
- носить удобную одежду;
- контролировать вес;
- отказаться от алкоголя и курения;
- утром вставать сразу на две ноги для равномерной нагрузки на позвоночник;
- держать спину прямо;
- спать на твердом матрасе.
Дистрофические заболевания грудного отдела позвоночника развиваются постепенно, часто скрыто, но небольшая выраженность симптомов не говорит о легком течении заболевания. Кроме неудобств во время выполнения повседневных дел, осложненные ДДЗП могут стать причиной потери подвижности и привести к развитию инвалидности. В случае обнаружения признаков болезни следует немедленно обратиться к врачу – ранняя диагностика позволяет снизить срок лечения и увеличить вероятность полного восстановления функций позвоночника.
(4 оценок, среднее: 4,75 из 5)
Загрузка…
Источник
