Дорсопатия грудного отдела позвоночника торакалгия

Дискомфорт и боли в грудном отделе позвоночного столба могут быть вызваны различными заболеваниями спины. Характер, интенсивность, периодичность ощущений свидетельствуют об особенностях недомогания (остеохондроз, грудной кифоз, сколиоз, межрёберная невралгия, стенокардия, плеврит и другие).

Торакалгия грудного отдела обусловлена наличием принципиальных нарушений в работе опорно-двигательного аппарата и некоторых органов.
Что такое торакалгия?
Это состояние, сопутствующее деформациям разных отделов позвоночника, характеризующееся болезненностью. Люди, страдающие от боли в спине, задаются вопросом: торакалгия, что это такое, если, по сути, не болезнь, то.
Термином обозначают боль разных участков спины, связанную с повреждением периферических нервных окончаний. При этом локализация, характер, интенсивность ощущений не имеют существенного значения.
Симптомы заболевания
Синдром торакалгия имеет различные симптомы, что обусловлено причиной, видом, степенью повреждения. Среди основных выделяют:
- приступообразная, продолжительная, опоясывающая, локализированная боль;
- болезненность иррадиирующая в район шеи, нижней челюсти;
- ощущения усиливаются при чихании, кашле, глубоком вдохе;
- жжение в районе рёбер;
- онемение кожи;
- поражённые участки прощупываются;
- переохлаждение, длительное нахождение в одной позе усугубляют недуг.
Основные признаки заболевания
Независимо от характера, болезнь сопровождается такими признаками:
- затруднённое дыхание, которое сопровождается дискомфортом и болезненностью;
- покалывание в грудном отделе;
- нарушение чувствительности в конечностях;
- подёргивание мышц;
- слышен хруст позвонков;
- усиленное потоотделение;
- общая слабость;
- головная боль;
- нарушение сна;
- зябкость;
- тремор (ритмичные колебательные движения частей тела );
- повышение температуры тела.
Виды торакалгии
По характеру боли, её локализации, интенсивности медики определяют тип недуга. Торакалгия симптомы которой явно выражены, разделяют на:
- хроническую;
- психогенную;
- костно-мышечную;
- вертебральную (вертеброгенную);
- локализующуюся слева, справа;
- возникшую на фоне беременности.
Заболевание торакалгия обусловливает ряд симптомов, их способ лечения обеспечиваеться в соответствии с типом и тяжестью протекания.
Вертеброгенная торакалгия — дисфункция нервных окончаний грудной клетки вследствие их защемления, раздражения, воспаления. Причина такого состояния чаще всего заключается в деформации позвоночника (остеохондроз).
Костно-мышечная торакалгия развивается после травм, ревматических процессов, метаболических расстройств, перегрузок мышц и костно-мышечного каркаса. Выражается недомогание образованием болезненных точек в мышцах спины, костно-хрящевых структурах.
Болезненные ощущения могут локализоваться с одной из сторон. В таком случае диагноз обозначают как торакалгия левой стороны или правой.
Психогенный вид проявляется как реакция на эмоциональное переутомление, сопровождается депрессией, тревожностью.
У женщин на фоне беременности часто проявляются заболевания, вызванные повышенной нагрузкой на скелет и мышечный каркас. В этом положении пациентки ощущают дискомфорт, боль разной локализации и характера. Если не принимать необходимые меры профилактики, развивается дорсопатия, требующая медикаментозной терапии.
Хроническая торакалгия становится следствием несвоевременного, неправильного лечения. Интенсивность ощущений несколько снижается по сравнению с острой формой, но тяжесть повреждения органов существенно увеличивается. В периоды обострения приступ гораздо интенсивнее, чем в начале недуга.
Разновидности синдромов при торакалгии

Несмотря на различие типов недуга, им характерны сходные нарушения:
- Поражение нижнегрудного отдела.
- Дисфункции верхнегрудного отдела.
- Проблемы лопаточно-рёберной зоны.
- Дефект передней стенки грудины.
В первом случае болезненные ощущения затрагивают шею, руки, ключицу, верхнюю грудную область (цервикалгия). Если очаг воспаления в верхнегрудном отделе, пациент чувствует ноющую боль в районе лопаток и по центру груди. Ноющая, режущая болезненность, локализированная в районе лопаток, а также с левой стороны сопровождает спондилогенную торакалгию. Продолжительный приступ в области окологрудной и подмышечной линий свидетельствует о поражениях фронтальной стенки грудной клетки.
Кроме указанных нарушений, вертебральная торакалгия вызывает:
- висцеральные изменения, с нарушением иннервации отделов позвоночника;
- болевой синдром (корешковый);
- корешковый с вегетативным состоянием.
Недомогание сопровождается клиническими проявлениями, характерными для остеохондроза, цервикотолоргии, люмбалгии и других диагнозов.
Особенности и виды протекания заболевания
Как было указано выше, развитие болезней позвоночника, внутренних органов, конечностей зависит от типа, тяжести, прочих особенностей.
Часто проявляется торакалгия на фоне остеохондроза грудного отдела позвоночника, что приводит к существенным поражениям костно-мышечного каркаса, суставов, дисков.
Вертеброгенная торакалгия наиболее распространённый вид недомогания, при котором болезненность возникает как следствие проблем с позвоночником. Синдром сопровождается болью, онемением некоторых участков кожных покровов, покалыванием, нарушением иннервации, кроме того, наблюдается затруднение дыхания, скованность движений. Приступы носят разный характер и интенсивность, а обусловлены они местом дефекта, наличием сопутствующих проблем (сколиоз, кифоз, артрит, остеопороз).
Как было обозначено, костно-мышечный дефект затрагивает костно-хрящевые структуры и мышцы. Довольно часто его провоцирует мышечно-тонический синдром — напряжение мышц в течение длительного периода с образованием уплотнений в них. Характер ощущений и их интенсивность различные, но места поражения хорошо пульпируются. Недуг сопровождается онемением кожи в местах воспаления, конечностях, связанных с проблемной зоной опорно-двигательного аппарата.
Левосторонняя, правосторонняя деформации развиваются, как следствие не только деформаций хребта, но и органов, иннервирующих с ним. Развитие недуга, болезненность зависят от дефекта и стадии дегенерация органа.
Невертеброгенная скелетно-мышечная торакалгия, возникшая на фоне эмоционального перенапряжения, физической усталости, характеризуется умеренной болью (колющей, сжимающей) в районе сосков. Приступ начинается после нагрузки. У пациента, помимо болезненности, начинается тахикардия, появляется чувство недостатка воздуха, возникает тревога.
Причины заболевания
Началу недомогания предшествует много факторов, среди которых дисфункции разной степени тяжести, патологические процессы разной этиологии. Среди основных причин торакалгии врачи выделяют:
- остеохондроз;
- деформации позвоночного столба любой степени;
- травмы спины, грудной клетки;
- протрузия, межпозвоночная грыжа;
- воспаление мышц;
- опоясывающий лишай;
- воспалительные процессы хрящевой, костной ткани;
- нарушение обмена веществ;
- остеопороз;
- сердечно-сосудистые заболевания;
- аномалии внутренних органов;
- новообразования позвоночника, органов грудного сектора;
- стрессы, аллергия, низкая сопротивляемость организма;
- подъём, перенос тяжёлых вещей;
- чрезмерна физическая, эмоциональная нагрузка;
- хождение на высоких каблуках, в неудобной обуви;
- сидячая работа и досуг;
- вредные привычки;
- неполноценное питание;
- ожирение (слишком большая нагрузка на позвоночник из-за излишнего веса);
- беременность на поздних сроках.
Помимо указанных причин, к недомоганию приводят совокупно несколько факторов. Появлению рассматриваемого синдрома с большей вероятностью способствует одновременное наличие нескольких причин. Например:
- дефект, неправильный образ жизни;
- большие нагрузки на спину, переутомление, стресс;
- человек страдает одновременно несколькими недугами, провоцирующими появление синдрома.
Отличия болей при ИБС (ишемической болезни сердца) и вертеброгенной торакалгии

Клинические проявления рассматриваемого недуга сходны с симптомами, характерными для нарушений в работе сердечно-сосудистой системы. Торакалгия вертеброгенного генеза по своим клиническим проявлениям похожа на коронарную недостаточность, инфаркт миокарда, тромбоэмболию лёгочной артерии, стенокардию.
Точно установить диагноз можно только при помощи электрокардиограммы. Но есть несколько принципиальных отличий, которые помогут распознать опасную патологию и вовремя обратится за помощью (табл.1).
Таблица 1
Отличие клинических признаков межрёберной невралгии и ИБС
| Особенности | Нарушение работы сердца | Вертебральный синдром |
| Характер боли | Жжение, ощущение сжатия за грудиной. | Ноющая, жгучая, сжимающая, стреляющая, колющая. |
| Продолжительность приступа | Кратковременный, длительностью не более пяти минут. | Длительный, продолжительность до нескольких суток, но не менее часа. |
| Смена положения | При перемене положения тела или принятии расслабленной позы, интенсивность ощущений снижается. | Самочувствие ухудшается при смене позы, вдохе, выдохе, кашле. |
| Физическая нагрузка | Нагрузка усиливает болезненность, а с её прекращением наступает облегчение. | Снижение напряжения не убирает дискомфорт, но может его несколько притупить. |
| Сопутствующие симптомы | Паническая атака, страх смерти, тревожность. | Потливость, онемение конечностей, покалывание, покраснение кожи. |
| Снятие болезненности | Приём нитратов, в том числе нитроглицерина, снимает приступ. | Снижается после введения (приёма) анальгетика. |
| Отзыв на физиотерапевтические методы | Кратковременное, незначительное облегчение. | Заметное, стабильное улучшение, после нескольких процедур. |
Так как самостоятельная диагностика часто приводит к неверной установке источника болезненности в спине и грудине, важно при малейших подозрения на проблемы с сердцем обратиться за медицинской помощью.
Запишись на прием ко врачу:
[adsp-pro-5]
Диагностика вертеброгенной торакалгии

Болезненность спины, как отмечено выше, становится признаком различных патологий, расстройств, недугов. Чтобы определить источник проблемы, надо обязательно обратиться к доктору, который назначит необходимые мероприятия.
Так как болезненность имеет разную этиологию, обследование должно быть обширным:
- клиническое исследование крови;
- общий анализ мочи;
- МРТ;
- рентгенологическое исследование;
- ультразвуковая диагностика;
- электрокардиограмма.
Один из важнейших моментов проведения диагностики — сбор анамнеза.
Доктор опрашивает пациента о жалобах, деятельности, питании, особенностях времяпрепровождения, также он проводит осмотр. После этих действий в историю болезни будет занесён локальный статус.
Основываясь на итогах обследований, оценивая результат осмотра, анамнез, характер жалоб, врач подбирает необходимое лечение вертеброгенной торакалгии.
Лечение болезни: обзор методов

Торакалгия лечение которой длится долго, требует основательного подхода к диагностике. Выбор терапии обусловлен видом недуга, степенью повреждения органов, интенсивностью приступа, самочувствием больного.
В первую очередь, пациенту облегчают состояние путём снятия (купирования) боли. Следующий шаг — нейтрализация источника проблемы или уменьшение уже полученных поражений. Далее, предпринимают закрепляющие и профилактические меры.
При ИБС проводится терапия патологий сердечно-сосудистой системы, налаживание работы сердечной мышцы. Торакалгия, вызванная дисфункциями органов дыхания, требует подобрать эффективное лечение пневмонии (бронхита, плеврита и т. д.).
Если недуг обусловлен дисфункциями желудочно-кишечного тракта, терапия заключается в нивелировании причины нарушения работы ЖКТ.
Медикаменты
В большинстве своём, излечение рассмотренных недомоганий в момент обострения проводится медикаментозно.
Самочувствие, вызванное деформациями опорно-двигательного аппарата, аномалиями суставов и нервных окончаний улучшается следующим образом:
- Приём нестероидных средств, обладающих противовоспалительным, обезболивающим действием. Предпочтение отдаётся препаратам с действующими веществами диклофенак, ибупрофен.
- Для снятия острой боли врач-невролог назначит инъекционную блокаду стероидными препаратами, основным компонентом которых является гидрокортизон или дексаметазон.
- Облегчение при тоническом синдроме обеспечивают медикаменты, способные уменьшить тонус скелетных мышц. Таким образом, происходит прекращение нервного импульса, а также постепенное расслабление мускулатуры и снятие спазма.
- Помимо внутреннего приёма лекарств, проводится их наружное применение. Это могут быть мази, гели, кремы местного действия, в состав которых входит диклофенак, ибупрофен. Допустимо использование народных рецептов, признанных официальной медициной: ванночки, компрессы, натирания, примочки и т. д.
- Комплексно доктор может назначить сосудистые препараты, обеспечивающие улучшение кровотока в мышцах, нервных окончаниях.
- Кроме того, целесообразен приём витаминов, в том числе группы В как перорально, так и в виде инъекций.
[adsp-pro-4]
Физиотерапия и мануальная терапия

Комплексно с рассмотренным лечением вертебрального, костно-мышечного, психогенного состояний, врачи назначают физиотерапевтические мероприятия и мануальную терапию.
Первым этапом пациенту предлагают следующие эффективные методы:
- лазеротерапия — обработка поражённого участка лучом лазера;
- криотерапия — воздействие холодом на очаг воспаления;
- электрофорез — при помощи постоянного электрического тока в организм вводится необходимое лекарство;
- хивамат — выполнение глубинного массажа проблемных мест специальным аппаратом.
Для увеличения эффективности терапии, снижения интенсивности приступа, уменьшения нагрузки на спину, нивелирования дискомфорта человеку в период борьбы с недугом и реабилитации рекомендуется ношение корсета при торакалгии.
Следующий этап после физиотерапии — менее традиционная мануальная терапия. Это комплекс мер, призванный улучшить самочувствие больного посредством иглоукалывания, воздействия на определённые точки. Метод позволяет восстановить нормальное кровоснабжение поражённых участков мышц.
Терапия вне обострения
После указанных мероприятий, у больного отмечается существенное снижение болезненности. Но для того чтобы воздействие было эффективным, нужно продлить его даже после снятия острого приступа, и частичного восстановления функций позвоночного столба, конечностей, суставов, мышечного каркаса.
Пациенту рекомендуется пройти курс лечебного массажа, а также комплекс оздоровительной гимнастики. Кроме того, целесообразно занятие плаванием, приём укрепляющих, витаминизированных напитков, нормализация рациона, отказ от курения и употребления алкоголя, пересмотр способа времяпрепровождения.
Помимо указанных действий, терапия включает в себя регулярное посещение доктора, специализирующегося на этой патологии с целью проведения корректировки лечения, а также определения его целесообразности и эффективности.
ЛФК
Выполнение упражнений лечебной физкультуры — обязательная часть излечения болезней спины, мышц, суставов, а также других недугов, вызывающих боль во всех отделах позвоночника.
Гимнастика обеспечивает укрепление мышц, необходимое растяжение позвоночника. Первый раз комплекс проводится под наблюдением специалиста, который подберёт нужные упражнения в соответствии с диагнозом. Далее, клиент может заниматься самостоятельно дома.
Обычно ЛФК состоит из десятидневного выполнения занятий с использованием перекладины, колец, турника, мяча и другого спортивного инвентаря, предназначенных для выполнения статистических упражнений по вытягиванию.
Массаж
Параллельно с гимнастикой или после неё врач назначает лечебный массаж.
Обычно для полного улучшения требуется два — три курса по десять сеансов. Массирование проводится только специалистом, имеющим медицинское образование. Особенности сеанса обусловлены типом деформации, местом поражения, состоянием здоровья.
Если массаж сопровождается болезненными ощущениями, его отменяют или откладывают до наступления улучшения. В целях профилактики, сеансы могут проводиться несколько раз в год после выздоровления или уменьшения дефекта.
Видео: «Остеохондроз грудного отдела»
Дистрофические нарушения суставов шейного, грудного, поясничного отделов вызывают сильные болевые ощущения, а также последующие повреждения элементов позвоночного столба, костно-мышечного каркаса. Этот недуг часто провоцирует возникновение других проблем (межпозвоночная грыжа), и, как следствие, плохого самочувствия.
Деформации необратимы, но остеохондроз можно остановить, используя различные способы исправления, профилактики, а также корректируя меню и образ жизни. Не последнюю роль в терапии играет отказ от вредных привычек и чрезмерных физических нагрузок.
Вертеброгенная гимнастика: видео
Борьба с остеохондрозом, а также другими патологиями костно-мышечного каркаса, позвоночника, суставов требует грамотного комплексного лечения. Терапия включает и оздоровительную зарядку. Комплекс упражнений подбирается в соответствии с симптоматикой и состоянием больного, а проводится под руководством квалифицированного тренера.
Важно помнить, что лечебная гимнастика выполняется при соблюдении некоторых правил:
- комплекс осуществляется в хорошо проветренном помещении, предпочтительно утром;
- нельзя допускать резких движений;
- упражнения надо выполнять неспешно;
- нагрузку важно увеличивать постепенно;
- начинать гимнастику следует упражнениями на разминку, а завершать восстановлением дыхания;
- при ухудшении самочувствия, возникновении болезненности, дискомфорта занятие надо прекратить.
Торакалгия любой этиологии вызывает, как правило, сильную боль. Этот недуг требует лечения и коррекции, поскольку причины его возникновения могут вызывать не только дискомфорт, но и нести серьёзную угрозу здоровью.
Поделиться ссылкой:
Источник
Дорсопатии – это группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии. Рассмотрим клинико-неврологические проявления при дорсопатии грудного отдела позвоночника .
Существует мнение, что грудной отдел позвоночника является самым малоподвижным по сравнению с другими отделами. Это не соответствует истине, так как, по данным некоторых исследователей, напротив, выявлена наибольшая подвижность именно в этом отделе. Взаиморасположение суставных поверхностей дугоотростчатых, реберно-поперечных и реберно-позвоночных суставов определяет направление и объем движений в этом отделе. Так, относительно свободны вращательные движения преимущественно в верхних отделах, и объем их постепенно уменьшается в каудальном направлении. Флексия и экстензия в сагиттальной плоскости в верхних отделах ограничены, их объем увеличивается в нижнегрудном отделе. Объем латерофлексии равномерно распределен во всех позвоночных двигательных сегментах грудного отдела, и в норме эти движения сопровождаются ротацией позвонков гомолатерально. Дегенеративные изменения чаще всего локализуются в межпозвонковых дисках Th8 – Th9, Th11 – Th12, реже Th4 – Th5, Th5 – Th6, поэтому чаще развивается патология межпозвонковых (фасеточных) или реберно-позвоночных суставов. Известно, что опорная функция грудных межпозвонковых (дугоотростчатых) суставов увеличивается при ротационных движениях. Основная нагрузка при этом ложится на передние отделы межпозвонковых дисков, где чаще происходят дегенеративные поражения. При различных деформациях позвоночника страдают суставы головок ребер и бугорков ребер (или композитный реберно-позвоночный сустав в целом). Формированию артрозов способствуют также и заболевания органов грудной клетки, в первую очередь – хронические обструктивные заболевания легких.
Наследственная предрасположенность, микротравматизация, неправильный двигательный стереотип приводят к дегенерации позвоночного двигательного сегмента. Нарушение функции позвоночного сегмента проявляется в виде сегментарной нестабильности с повышенной импульсацией из его структур.
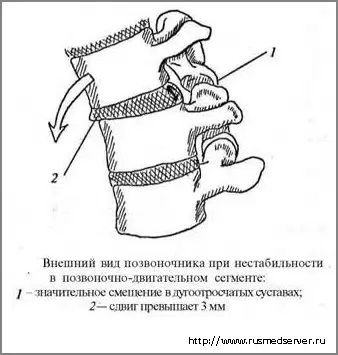
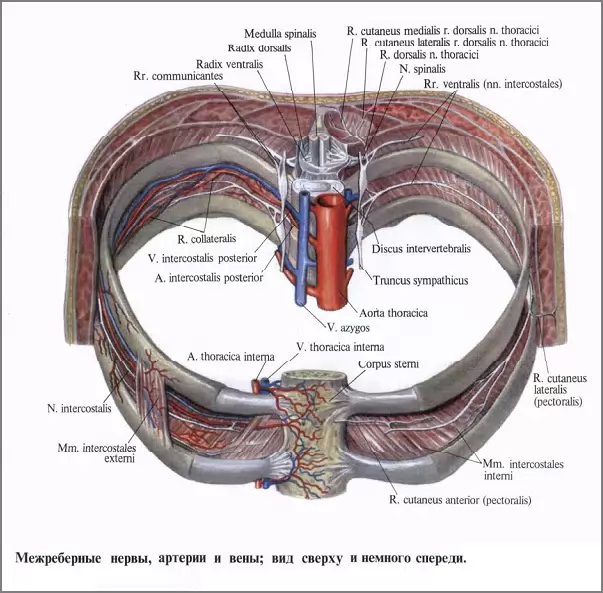
Патологические импульсы из продольной связки, фиброзного кольца, надкостницы позвонков, других связок и суставных капсул следуют через задний корешок в задний рог спинного мозга, вызывая при этом:
- рефлекторные болевые феномены (реализация через задний корешок в задний рог спинного мозга);
- рефлекторное напряжение мышц (дефанс) — мышечно-тонический рефлекс (за счет переключения на передние рога спинного мозга);
- вазомоторные и другие висцеральные рефлексы, в том числе рефлексы гладких мышц (за счет переключения на боковые рога спинного мозга).
Под влиянием продолжительной импульсации ткани, особенно ишемизированные, претерпевают дистрофические изменения. Это касается в первую очередь связок, прикрепляющихся к костным выступам, особенно в зонах, близким к суставам. Эти дистрофические изменения называются нейроостеофиброз. Постепенно механическая стабильность позвоночно-двигательного сегмента (ПДС) восстанавливается за счет краевых разрастаний (остеофитов), фиброза дисков и капсулы, анкилоза фасеточных суставов, утолщения связок – возникает сегментарная блокада (ПДС). В случае сегментарной блокады ПДС движения между двумя позвонками отсутствуют или минмальны. При этом движения позвоночного столба обеспечиваются за счет избыточных движений в соседних сегментах (гипермобильность), что также может способствовать развитию болевого синдрома. Позвоночные двигательные сегменты плотно связаны с ребрами, имеющими суставные поверхности с телами и поперечными отростками позвонков, которые в свою очередь рефлекторно /или компресионно, через осеоартрозный (реберно-позвонковый) остеофитоз могут дополнительно вызывать болевой синдром…
Остеофиты, направленные в сторону спинномозгового канала, могут травмировать корешки, вызывая или усиливая компрессионные корешковые синдромы. Компрессионные корешковые синдромы включают комплекс симптомов, возникающих в результате сдавления (компрессии) спинномозговых корешков (спинномозговых нервов). Корешковый синдром может проявляться в виде болей в шее, конечностях, пояснице и даже в области сердца или желудка.
Классическими проявлениями компрессии корешка считаются опоясывающая боль стреляющего характера, дерматомная гипалгезия, периферический парез, ослабление или выпадение рефлексов. Обнаружение одного из этих признаков или их совокупности позволяет диагностировать участие корешкового компонента в картине торакалгии и цервикобрахиалгии наряду со спондилогенными и мышечно-фасциальными болями. Объективное нарушение чувствительности выражается в виде гиперестезии или гипестезии. Чаще нарушается болевая и тактильная чувствительность в зоне иннервации пораженных корешков, реже – температурная чувствительность. Мышечно-суставное чувство обычно сохраняется. Двигательные расстройства не так выражены и зависят от локализации и степени поражения корешка, произвольные движения в остром периоде ограничены, но парезы встречаются нечасто. В редких случаях могут наблюдаться фасцикуляции в мышцах, иннервируемых корешками. Корешковые боли усиливаются при кашле, чихании (симптом Дежерина), движении туловища, особенно при наклонах и поворотах туловища. Симптомы натяжения неспецифичны для корешкового поражения, но необходимы для оценки тяжести и длительности вертебрального болевого синдрома. Поражение различных корешков имеет свою специфическую клиническую картину. При поражении С8 и Th1 корешков возникает синдром Горнера (миоз, энофтальм, сужение глазной щели). Характерны тяжелые трофические изменения, прогрессирующая мышечная атрофия с грубыми вторичными контрактурами. Поражение Th1-Th12 корешка характеризуется опоясывающей одно или двусторонней болью в грудной клетке, спине. Отмечаются паравертебральная болезненность в местах выхода корешков, симптомы Нери, Дежерина, гипестезия в дерматомах пораженных корешков. Поражение Th7-Th12 встречается часто, при этом возникает выпадение брюшных рефлексов. Поражение на уровне Th5-Th10, где начинаются симпатические волокна чревных нервов, может обусловить нарушение функции органов брюшной полости.
Кроме компрессонно-ишемических радикулопатий еще более часто встречаются межреберные невропатии. Этому способствуют некоторые топографо-анатомические отношения межреберных нервов. В нижних отделах грудной клетки межреберные нервы у своего начала проходят непосредственно у капсулы и головки нижележащего ребра. Здесь в связи с нередкими артрозами и периартрозами суставов головки ребра и складываются условия для невропатии межреберных нервов. Глубина аналгезии при патологии меньше, чем при компрессионных радикулопатиях. При опоясывающих болях, парестезиях нередко диагностируют межреберную невралгию. Однако следует знать, что истинной межреберной невралгией является только острый герпетический ганглионеврит (опоясывающий лишай или herpes zoster).
Компрессионные спинальные синдромы чаще развиваются при протрузии (выпячивании) дисков, грыже (выпадении) дисков и/или стенозе позвоночного канала. Грыжи дисков грудного отдела составляют менее 1% всех грыж. Чаще всего поражаются нижние грудные диски. При этом возникает сдавление не только корешков нервов, но и нередко самого спинного мозга, что объясняется узостью позвоночного канала и преимущественно срединной локализацией грыжи. При компрессии спинного мозга помимо боли, появляется проводниковая гипалгезия и тазовые спинальные нарушения. При компрессии грыжей диска радикуломедуллярных артерий или их ветвей развивается спондилогенная радикуломиелоишемия. Симптомы поражения грудных сегментов спинного мозга при этом проявляются остро и далее медленно прогрессируют на протяжении нескольких недель. Миелопатический синдром возникает при длительном травмировании спинного мозга и сдавлении корешковых артерий. Этот синдром развивается при стенозе позвоночного канала. Последний встречается нечасто и может быть как приобретенным, так и врожденным. Сужение позвоночного канала (стеноз) может привести к сдавлению сосудистых и нервных тканей, в результате чего возникает местная и/или иррадиирующая боль и неврологическая симптоматика. В условиях длительной ишемии ноцицептивные нейроны оказываются хронически дезингибированными, что приводит к генерации болевого ощущения даже при отсутствии болевых стимулов. Клинически стеноз позвоночного канала нередко характеризуется наличием болевых, сосудистых, корешковых и спинальных синдромов в виде миелоишемии, миелорадикулоишемии или радикулоишемии, которые проявляются в зависимости от уровня и степени компрессии спинного мозга или его корешков. В патогенезе развития патологии важную роль играют приобретенные изменения позвоночного канала в виде его стеноза, обусловленного наличием краевых остеофитов тел позвонков, гипертрофией желтой связки, грыжами дисков, проведенной операцией по поводу грыжи дисков, врожденной патологии при незаращении дуг позвонков, спондилолистезом и перенесенной травмой позвоночника. Стеноз может быть и вторичным, обусловленным ахондроплазией, болезнью Педжета, синдромом диффузной идиопатической скелетной гипертрофии, опухолями, рахитом, болезнью Кушинга, травмами позвоночного столба.
Диагностика
Диагностика компрессионных корешковых симптомов является довольно сложной задачей. Нередко боли, связанные с дорсопатией грудного отдела, принимают за боли в области сердца и, наоборот, кардиальные болевые синдромы принимают за боли, связанные с позвоночником. Если у больного появляются симптомы соматических заболеваний, то необходимо исключить его вертеброгенное происхождение. Следует помнить, что признаки соматической патологии могут быть и в том случае, когда выраженные признаки поражения позвоночника отсутствуют. Обследование больного необходимо начинать с тщательного осмотра и изучения неврологического статуса. У больных с вертеброгенными висцеропатиями часто наблюдаются разнообразные вертебральные, мышечные, нейрососудистые и невральные симптомы. При пальпации паравертебральных точек и межостистых связок практически всегда наблюдается болезненность, ограничение подвижности отдельных позвоночных сегментов. При поражении узлов пограничного симпатического ствола часто наблюдается парестезия, жгучие боли, распространяющиеся на половину тела, зуд в области иннервации пораженного ганглия. Поэтому надо обратить наибольшее внимание на гипотрофию мышц; покраснение или побледнение кожи в зоне иннервации пораженных вегетативных образований; регионарные расстройства терморегуляции и потоотделения; отеки или пастозность тканей и другие кожно-трофические нарушения. Подтвердить вегетативные нарушения можно с помощью термометрии кожи, рефлекторного дермографизма, пиломоторного рефлекса, кожной адреналиновой пробой. Необходимо провести дополнительное нейроортопедическое исследование: сделать рентгенографию позвоночника с обязательным проведением функциональной спондилографии. В последние годы широкое распространение получили методы компьютерной (КТ) и магнитно-резонансной (МРТ) томографии (помня о том, что выявляемые дегенеративно-дистрофические изменения в позвоночнике не всегда коррелируют с клиническими проявлениями болезни и часто встречаются у пациентов, не страдающих болью в спине).
Лечение
Терапия компрессионных корешковых синдромов традиционно направлена на устранение негативных патогенетических воздействий, таких как ишемия, гипоксия и оксидантный стресс. Приоритетным является устранение боли с целью дальнейшего предупреждения хронизации заболевания. Рекомендуется краткосрочное назначение обезболивающих средств, из-за риска возможного развития «немого» привыкания и побочных эффектов, которые долго могут не замечаться врачом и самим пациентом. Для лечения боли малой интенсивности используют разные неопиоидные анальгетики (спазмалгон, седалгин-нео и др.). Оправдано также назначение нестероидных противовоспалительных средств (НПВС). Целесообразно использовать препараты, улучшающие реологические свойства крови и эндотелий-зависимые реакции стенки сосудов. Это производные альфа-липоевой кислоты, винпоцетин (кавинтон) и т.д. В комплексном лечении традиционно используются витаминосодержащие комплексы. На сегодняшний день препараты витамина группы В, называемые «нейротропными» витаминами (например, Комбилипен) из-за их специфического влияния на функцию нервной системы, имеют очень широкий спектр применения. Высокие дозы нейротропных витаминов группы «В» оказывают положительное влияние на регенерацию нервов. В комплексе с медикаментозной терапией применяются методы ФТЛ, мануальной терапии, иглорефлексотерапии, кинезиотерапии и др. В случае наличия спинальной симптоматики на фоне стеноз позвоночного канала (грыжа МПД, дегенеративный, посттравматический стеноз и др.) показана консультация нейрохирурга. Одним из методов устранения боли, возникающей на фоне спондилоартроза позвоночника является метода радиочастотной денервации: радиочастотная деструкция фасеточных нервов.
ДОРСАЛГИЯ У ПОДРОСТКОВ
Развитие болей в спине, наблюдающихся почти у 1/3 школьников, представляет собой немаловажную проблему, к необходимости решения которой должно быть привлечено внимание родителей, учителей, врачей и самих подростков.
Частота встречаемости дорсалгии (лат. Dorsum-спина + греч. Algos-боль — боль в спине), далее – боли в спине (БС) у подростков (согласно классификации ВОЗ, это период жизни от 10 до 18 лет) составляет в среднем 25%. Факторами риска БС являются: наследственная предрасположенность (накопление семейных случаев заболевания), работа с компьютером («компьютеризированный» стиль жизни), избыточные спортивные нагрузки, длительное нахождение в положении «стоя». С другой стороны, также имеет значение низкая физическая активность, длительное сидение у телевизора («телевизированная жизнь»), курение, эмоциональные поведенческие проблемы. При этом особенно важно понимать, что для подростков психосоциальные факторы в развитии и продолжительности БС имеют неизмеримо большее значение, чем механическая перегрузка. В развитии БС у подростков могут играть немаловажную роль как травмы, грыжи дисков и др. (например,
