Гематома после операции на позвоночник
Исследование позвоночника после операции или малоинвазивных вмешательств является комплексным инструментом и зависит от многих факторов, таких как анатомия пациента, хирургические процедуры или малоинвазивные техники, которые были выбраны, заболевание, для лечения которого они проводились, возраст пациента, биомеханическое состояние кортикального и губчатого костных слоёв, межпозвонковых дисков и мышечно-связочных тканей, время, прошедшее после операции, а также продолжительность и природа послеоперационного синдрома.
Чаще всего послеоперационные радиологические исследования проводятся у тех пациентов, у которых до сих пор присутствуют клинические симптомы (обычно боль с/без неврологического дефицита) в целях исключения незначительных или даже серьёзных осложнений.
Осложнения после лечения можно разделить на две группы: послеоперационную группу и группу малоинвазивных методов. Осложнения также могут быть ранними и поздними.
Для послеоперационной группы во время острой фазы необходимо исключить такие осложнения как кровотечение, инфекция, менингоцеле/разрыв дурального мешка, являющиеся причиной неврологического дефицита, тогда как в поздний послеоперационный период причинами сохраняющейся или рецидивирующей боли могут стать рецидив межпозвонковой грыжи, стеноз, нестабильность, текстилома и арахноидит.
Для малоинвазивной группы в ранний и поздний периоды мы можем столкнуться с сохраняющейся или рецидивирующей болью.
Для того, чтобы понять послеоперационные снимки позвоночника, радиологи должны знать о видах операций и многообразии имплантов в целях оценки и классификации осложнений после лечения.
Послеоперационные исследования позвоночника включают рентгенографию, КТ и МРТ с/без применения контрастного вещества. Обычно рентген не используется при диагностике ранних или поздних послеоперационных осложнений. Он нужен лишь для того, чтобы посмотреть расположение металлического импланта.
КТ применяется для того, чтобы увидеть дефекты после ламинотомии/ламинэктомии, а также выделенные области в случае текстиломы (инородного тела). Мультидетекторное КТ (МДКТ) является ценной технологией для оценки послеоперационного стеноза позвоночного канала (центрального позвоночного канала, боковых полостей или фораминального стеноза), а также для оценки результата послеоперационной стабилизации позвоночника.
В острый послеоперационный период КТ практически не применяется. Основная роль КТ заключается в проверке корректной позиции металлического импланта после имплантации или фузии.
На КТ специалисту значительно сложнее отличить рецидивирующую межпозвонковую грыжу от эпидурального шрама, а также заметить ранние постоперационные осложнения (кровоизлияние, инфекция и т.д.).
МРТ, благодаря её преимуществу в оценке мягких тканей, является золотым стандартом для оценки пациентов с рецидивирующими клиническими симптомами после операции или малоинвазивных техник в ранний и поздний послеоперационные периоды. МРТ является предпочтительной радиологической техникой для оценки послеоперационного состояния позвоночника. С помощью МРТ становится возможным выявить причину непроходящей или рецидивирующей боли у пациентов с грыжей межпозвонкового диска или компрессионным переломом, прошедших через операцию или малоинвазивные методики (такие как вертебропластика или кифопластика), для исследования фиброза, гематомы или нового перелома позвоночника.
Окрашенные ткани гораздо лучше видны на МРТ, чем на КТ, что делает дифференциацию рецидивирующей межпозвонковой грыжи и фиброза намного проще.
Кроме того, отёк костного мозга, воспаление мягких тканей, патологию нервных корешков, а также воспаление дугоотростчатых суставов тяжело или даже невозможно обнаружить с помощью КТ. Оценка стеноза позвоночного канала с помощью МРТ также очень точна.
При стандартном послеоперационном исследовании позвоночника обычно выполняется сагиттальные и аксиальные МРТ-снимки. В сагиттальной проекции режимы T1W и T2W,STIR и T1W Fat с применением контрастного вещества дают дополнительную информацию о состоянии позвоночника. Сагиттальные и аксиальные снимки, выполненные в режиме T2WI также отлично показывают спинной мозг и нервные корешки конского хвоста.
Ранние осложнения
Гематома
Гематома может возникнуть спустя несколько часов или дней после операции на позвоночнике. В случае гематомы на МРТ будут заметны смешанные продукты распада крови (качество отображения во многом связано с наличием T2-последовательности, КТ не даст такого результата). Некоторые гематомы достигают довольно больших размеров и могут распространиться на центральный спинной канал, что, в свою очередь, может привести к сжатию нервных корешков и/или спинного мозга.
Спондилодисцит
Спондилодисцит, а также дисцит в сочетании с позвоночным остеомиелитом, является относительно редким, но серьёзным осложнением спинной хирургии и операций на межпозвонковом диске, которое может привести к длительной, а иногда и постоянной инвалидизации. С ним можно столкнуться после хирургии или некоторых малоинвазивных процедур, но он также может возникнуть после диагностических процедур, таких как дискография или миелография. Инфекция обычно возникает из-за непосредственного загрязнения во время операции. Стафилококк эпидермальный и стафилококк золотистый являются наиболее частыми патогенными организмами. Ранняя диагностика и соответствующее лечение необходимы для того, чтобы сократить срок заболевания и снизить риск возникновения тяжёлых осложнений.
Диагностика послеоперационного спондилодисцита зависит от комбинации клинических, лабораторных и радиологических признаков. МРТ, пожалуй, является единственным исследованием, которое в состоянии способно внести значительный вклад в диагностику послеоперационного спондилодисцита. Основные моменты включают: — отсутствие перидисковых изменений (т.е., низкая интенсивность сигнала на T1W и высокая интенсивность сигнала на T2W) делают наличие спондилодисцита маловероятным;
- то же самое относится и к отсутствию окрашивания пространства межпозвонкового диска;
- подкрашенные мягкие ткани, окружающие поврежденный уровень в перивертебральной и эпидуральной областях, наводят на мысль о септическом спондилодисците.
Псевдоменингоцеле
Псевдоменингоцеле обычно возникает после случайно хирургического разрыва дурального мешка во время операции или после неполного закрытия дурального мешка в случаях интрадуральной операции. Обычно они выпячиваются через хирургический костный дефект задних позвоночных элементов, что формирует кистозное нарушение, обладающее схожими радиологическими признаками с ликвором на КТ- и МРТ-снимках.
Поздние осложнения
Рецидив межпозвонковой грыжи/эпидуральная фиброзная ткань
Дифференциация фиброзной ткани и рецидивирующей или остаточной грыжей межпозвонкового диска очень важна, так как последние состояния являются показаниями для операции. Рецидивирующая межпозвонковая грыжа может, на самом деле, состоять из дискового материала, хряща, кости или любой их комбинации. Адекватная дифференцировка может быть достигнута со сравнительно высокой точности на КТ с контрастным веществом, но лучших результатов можно добиться с помощью МРТ с контрастом. Сразу же после операции эпидуральное пространство на операционной стороне заполняется геморрагической и воспалительной тканями и остатками органических веществ. В первые дни после операции всё это может напоминать остаточную межпозвонковую грыжу, особенно если массовый эффект значительный и выраженный ярче, чем до операции. В первые несколько дней после операции практически невозможно провести дифференциацию между остаточной/рецидивирующей межпозвонковой грыжей диска только с помощью радиологических исследований. В течение нескольких недель происходить перестройка и формируется эпидуральная грануляционная ткань. Эта ткань хорошо видна на снимках с применением гадолиния. После нескольких месяцев грануляционная ткань выстраивается в более упорядоченные волокна и формируется шрам (эпидуральный фиброз). В это время контраст становится слабее.
Различие между эпидуральным фиброзом и рецидивирующей межпозвонковой грыжей обычно можно заметить, используя существующие критерии, которые включают, с одной стороны, замещение эпидурального жира однородно окрашенной фиброзной тканью в переднем, боковом и/или заднем эпидуральном пространсте при эпидуральном фиброзе, или, с другой стороны, неокрашенную центральную область при рецидивирующей или остаточной межпозвонковой грыже.
Высокий сигнал нормального эпидурального жира также хорошо контрастирует с тёмным послеоперационным эпидуральным фиброзом. Спустя месяцы после хирургии эпидуральные ткани, окружающие рецидивирующую межпозвонковую грыжу, приводят к воспалительным изменениям в дисковом материале, что влечёт за собой некоторое окрашивание самого дискового материала. Этот процесс может привести к полной спонтанной резорбции рецидивирующей грыжи, что, в свою очередь, приводит к изменению объёма и окрашивания дискового материала.
Радикулит
На МРТ окрашивание интратекальных спинных нервных корешков конского хвоста после введения гадолиния особенно хорошо заметен в коронарной проекции в режиме T1W из-за уничтожения барьера между нервными корешками в связи с воспалением.
Арахноидиты
Арахноидиты могут быть вызваны самой операцией, а также присутствием интрадуральной крови после операции.
При слипчивом арахноидите на МРТ-снимках можно увидеть три основных признака:
- рассеянные группы спутанных или «слипшихся» нервных корешков;
- «пустой» дуральный мешок, что вызвано «прилипанием» нервного корешка к его стенкам;
- внутримешочная «масса» из мягких тканей с широкой дуральной основой, представляющей из себя многочисленную группу спутанных корешков, которые могут мешать оттоку ликвора.
Эти изменения могут быть центральными или диффузными, а контрастное окрашивание утолщённых менингеальных шрамов и внутримешочных корешков наблюдается не всегда.
Текстилома
Хирургический тампон или «коттоноид», случайно оставленный внутри хирургической раны, обычно превращается в текстилому. Инородное тело, сделанное из синтетического хлопкообразного («коттоноид») волокна («искусственный шёлк») обычно содержит сульфат бария, который виден на радиологическом снимке. Псевдоопухоль состоит из самого инородного тела с околоочаговыми реактивными изменениями, из которых формируется гранулема инородного тела. В данном случае МРТ может ввести в заблуждение, так как самый типичный радиографический признак забытого коттоноида, волокно, с её помощью увидеть невозможно. На самом деле, эти волокна состоят из сульфата бария, который не является ни магнитным, ни парамагнитным, и поэтому не оставляет видимого магнитного следа на МРТ. Эти нарушения демонстрируют умеренную степень периферийного контрастного окрашивания в режиме T1-WI, который, как полагают, связан с воспалительной реакцией на инородное тело. На T2-WI эти нарушения дают низкий сигнал, скорее всего, периферически отражая реакцию плотной волокнистой ткани, а также недостаток подвижных протонов в центральной части инородного тела. Это также объясняет отсутствие окрашивания центральной области в контрастном режиме T1-WI.
МРТ после вертебропластики/кифопластики
МРТ-признаки после вертебропластики/кифопластики главным образом характеризуются сигналом, который производят области, окружающие цемент, а также самим цементом. С операционной стороны практически нет эффекта. Акриловый цемент выглядит как внутригубчатая центральная область гипоинтенсивности на T1- и Т2-взвешенных изображениях, которая обычно имеет овальную или круглую форму. Это образование имеет тенденцию становиться стабильным через 6 месяцев после лечения. Область, окружающая цемент, оказывается гипоинтенсивной в режиме Т1 и гиперинтенсивной в режиме Т2, вероятно, из-за отёка костного мозга; это изменение сигнала имеет тенденцию постепенно исчезать.
Во время исследований до и после вертебропластики МРТ используется для грамотной оценки «вместилища» и содержимого. Знание о цементных изменениях в течение времени, а также о реакции окружающей костной ткани крайне важно для правильной оценки радиологических изображений после вертебропластики. МРТ является самым оптимальным выбором для пациентов, прошедших через вертебропластику/кифопластику, с новой или постоянной болью в поясничном отделе позвоночника в целях обнаружения нового перелома позвоночника, который до сих пор может быть причиной боли, связанной или не связанной с проведенным лечением, или являющийся нормальной эволюцией основного заболевания (порозной или метастатической болезней).
С помощью STIR-последовательности можно обнаружить гиперсигнал губчатой кости (внутригубчатый отёк) смежного или отдалённого сегмента, который вызывает постоянную боль в поясничном отделе позвоночника.
Каркасы, протезы и импланты
За последние несколько десятилетий техники имплантации и протезирования получили значительное развитие, но поиск идеального операционного подхода и системы фиксации продолжается. Были разработаны фиксирующие устройства для шейного, грудного, поясничного и крестцового сегментов с использование переднего, заднего, поперечного, артроскопического и комбинированного подходов. В большинстве случаев также выполняется костная пластика, так как если фузия костей не будет проведена, могут возникнуть проблемы с установкой фиксирующего устройства. Радиологи должны иметь представление о вариантах операции и разнообразии фиксирующих устройств. Знание об ожидаемом результате, внешнего вида трансплантата и различных форм фиксирующих техник критично для оценки позиции импланта и потенциальных осложнений, связанных с операционными подходами и установленными фиксирующими устройствами.
Целью имплантации и протезирования является поддержание анатомически правильного расположения сегментов. Послехирургические осложнения могут возникнуть на ранних и поздних этапах реабилитационного периода.
Может быть проведена мультидетекторная компьютерная томография (МДКТ) с диаметром отверстия коллиматора = 1мм с многоплоскостной реконструкцией, отформатированной под 3мм интервал, выявляющая металлические элементы. Она должна быть проведена для оценки послеоперационного результата и качества проведённой фузии. МРТ ничем не может помочь в оценке имплантов или металлических элементов, но она играет основную роль для выявления остальных операционных осложнений, непосредственно не связанных с трансплантацией, имплантами и металлическими элементами.
Ранние послеоперационные осложнения — это, прежде всего, те осложнения, которые можно наблюдать в первые несколько недель или месяцев после операции: отторжение трансплантата, смещение импланта или металлической конструкции, инфекция и утечка ликвора (псевдоменингоцеле).
Оценка во множественных планах с помощью КТ должна быть проведена, так как одни только осевые изображения могут ввести в заблуждение по той причине, если винт проходит через питающую ножку наискосок или, в особенности, если есть нарушение верхних и нижних кортикальных краёв питающей ножки.
Псевдоартроз
Псевдоартроз определяется как невозможность твёрдого костного артродеза после предпринятой фузии через год после хирургического вмешательства. Золотым стандартом диагностики псевдоартроза продолжает быть хирургическое илледование, объединённое с клиническими данными. МРТ не играет существенной роли для диагностики переломов или ошибок с установкой имплантов. На МРТ псевдоартроз определяется как линейная гиперинтенсивность на Т2-взвешенных изображениях и субхондральные области малой интенсивности на Т1-взвешенных изображениях. Реактивные изменения спинного мозга и окрашивание с применением гадолиния в результате аномального движения могут быть также заметны на МРТ-снимках.
МДКТ с многоплоскостной реконструкцией и рентгенограммой демонстрируют аномальную свечение, окружённое склерозом.
Заключение
Несмотря на все достижения в области радиологии, эффективный способ исследования позвоночника после операции остаётся спорным и сложным вопросом. Может быть рекомендовано применение одного или нескольких радиологических техник.
Статья добавлена в Яндекс Вебмастер 26.03.2014, 14:33
Размещение материалов статьи возможно только с письменного разрешения Администрации и со ссылкой на данную страницу сайта. Справки по телефону в Москве: +7(495)745-18-03.
Источник
Лечение позвоночника методом операции всегда имеет риск развития негативных последствий, которые разделяют на 2 группы: ранние, возникающие в первые дни после вмешательства, и отдаленные, развивающиеся через некоторое время. Осложнения ухудшают качество жизни человека, иногда становятся причиной инвалидизации.
Негативные последствия, связанные с операцией

Травма спинного мозга может привести к миелопатии, которая имеет необратимые последствия
Местные и отдаленные осложнения после лечения спинальных болезней хирургическим путем могут быть вызваны неправильной тактикой введения наркоза или непосредственно оперативными манипуляциями на позвоночнике.
Травмирование нервного корешка или спинномозгового канала
Протрузии и грыжи формируются вблизи нервных корешков, которые сдавливаются подобными новообразованиями. Во время операции они находятся в толще отекших тканей и крови, за счет чего хирург может не увидеть отростки.
Если проводится полостная эндоскопическая операция, конкретную область позвоночника расправляют воздухом, к тому же сосуды и нервные корешки и так отлично видны за счет проделанного разреза на кожном покрове. Другая картина, когда оперируются плотные соединительно-тканные структуры и узкий спинномозговой канал.
В таком случае нервы можно задеть хирургическим инструментом или электрокоагулятором, который используется для остановки течения крови. В итоге повышается риск развития хронического болевого синдрома, могут неметь ноги или руки, возникает парез или паралич необратимой формы.
Если поврежден спинной мозг, развивается миелопатия, которая может привести к нарушениям со стороны легких, гортани, желудочно-кишечного тракта, органов мочеполовой системы. Чаще миелопатия является необратимой и не поддается никакому лечению.
Менингит, ликворея, травмирование дурального мешка
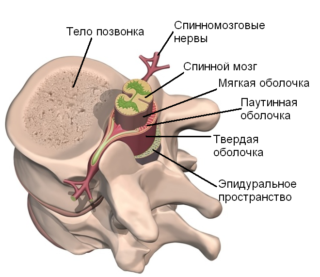
Повреждение дурального мешка и истечение ликвора приводит к хроническим головным болям
Во время хирургического лечения позвоночных заболеваний может произойти разрыв твердой мозговой оболочки. Последняя располагается по окружности спинного мозга, охватывая нервные корешки в начальных отделах. Это дуральный мешок, который защищает спинной мозг от повреждений извне.
Внутреннее содержимое дурального мешка – ликворная жидкость, которая вытекает при его повреждении, вызывая снижение внутричерепного давления и развитие хронической головной боли. Кроме того, повышается риск присоединения инфекции и появления менингита. Гнойная его форма характеризуется формированием свища, через который истекает гнойно-кровянистая масса в окружающую ткань. Это способствует образованию абсцессов, флегмоны, заражению крови и, как следствие, летальному исходу больного. Дополняются такие состояния неврологическими расстройствами, хроническими болями, парезами и параличами.
Воспаление паутинной мозговой оболочки
Состояние именуют «арахноидитом». Повреждается паутинная мозговая оболочка, которую образуют мелкие сосуды.
На фоне травмирования данной структуры и распространения в нее инфекционных патогенов развивается гнойное острое воспаление, которое в большинстве случаев приобретает хроническое течение. В результате формируется церебральный арахноидит, сопровождающийся головной болью, неврологическими симптомами, нарушением интеллекта и памяти.
Специфическое лечение, направленное на подавление воспалительного процесса, не эффективно.
Спондилодисцит
Развитие спондилоцистита
Если после операции на позвоночнике болит нога и рука, это может быть симптомом воспалительного процесса в области с оставшимися фрагментами фиброзного кольца или пульпозного ядра, которые не до конца удалили во время операции по иссечению грыжевого выпячивания.
Также патология развивается после полной резекции межпозвоночного диска, последующего выскабливания с помощью кюретажа, установки металлоконструкции или спондилодеза.
Первые клинические проявления воспалительного процесса имеют сходства с асептико-воспалительным процессом, однако чаще они переходят в гнойные симптомы в костных тканях позвонка.
Остеомиелит позвоночных тел
 Послеоперационный воспалительный процесс развивается в губчатых тканях позвоночных тел с вовлечением окружающих тканей. По мере развития патологии снижается плотность тел, повышается риск появления переломов, неврологических симптомов, пареза или даже паралича.
Послеоперационный воспалительный процесс развивается в губчатых тканях позвоночных тел с вовлечением окружающих тканей. По мере развития патологии снижается плотность тел, повышается риск появления переломов, неврологических симптомов, пареза или даже паралича.
Если воспалительный процесс развивается у пожилого человека или сильно ослабленного болезнью, может возникнуть сепсис (заражение крови), а в дальнейшем – летальный исход.
Нижний паралич
Снабжение спинного мозга кровью происходит через несколько артерий, самой крупной из которых выступает артерия поясничного утолщения или артерия Адамкевича. Она выступает источником поступления питательных веществ в весь нижний отдел спинного мозга (от 10 грудного позвонка).
Если в ходе хирургического вмешательства хирург нечаянно задел данную ветвь, это повышает риск развития инфаркта нижнего отдела спинного мозга, появления полного паралича поясничной области с нарушением работы внутренних органов, в частности, мочевого пузыря и кишечника.
Изменения, вызванные травмированием артерии Адамкевича, необратимы и не поддаются терапии.
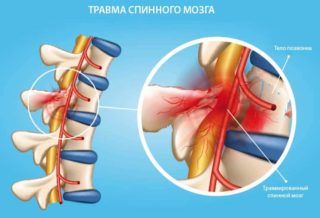
Гематома
 Эпидуральная гематома после операции на позвоночнике вызвана механическим повреждением сосуда, накоплением вытекшей крови в эпидуральном жировом слое.
Эпидуральная гематома после операции на позвоночнике вызвана механическим повреждением сосуда, накоплением вытекшей крови в эпидуральном жировом слое.
Если не лечить такое состояние, повышается риск развития острого гнойного эпидурита, при котором формируются рубцы, вызывающие стойкую неврологическую симптоматику: болевой синдром, нарушение работы мочевого пузыря и кишечника, половых органов, слабый нижний парапарез.
Стеноз позвоночного канала
Рубцы и спайки в позвоночнике, которые активно разрастаются после хирургического лечения столба, иногда считаются нормальным явлением, указывающим на адаптацию организма к вмешательству.
При внушительном размере рубцов и спаек может произойти компрессия дурального мешка, что в свою очередь способствует нарушению оттока спинномозгового ликвора. На фоне дальнейшего роста соединительных рубцовых тканей ликворные пути блокируются полностью, а это прямое показание для еще одного хирургического вмешательства.
Нестабильность позвоночника и спондилолистез
Когда операция требует иссечения грыжевого выпячивания, во время манипуляций хирург, чтобы получить доступ к конкретной зоне, рассекает соединительнотканные структуры и позвоночные дужки. Иногда последние резецируют вместе с суставами, связками, мышцами и фасциями.
В таком случае нарушается стабильное положение структур, изменяется биомеханика позвоночного столба, его физиологические изгибы. Развивается спондилолистез – смещение позвонка вперед или кзади по отношению к смежному телу. Повышается риск появления протрузии, грыжи, нарушений осанки по типу сколиоза.
Осложнения наркоза
 Осложнения могут быть моментальными, развивающимися сразу после постановки укола с обезболивающим веществом, и ранние, возникающие в течение первых суток.
Осложнения могут быть моментальными, развивающимися сразу после постановки укола с обезболивающим веществом, и ранние, возникающие в течение первых суток.
Когда проводится внутривенный или масочный наркоз, ларингоскопом вводится эндотрахеальная трубка в трахею, чтобы подать в легкие анестетический состав. Во время манипуляции возможна перфорация пищевода или трахеи, требующая хирургического вмешательства.
Среди моментальных реакций организма на анестезию – аллергия на компоненты введенной смеси, например, в виде анафилактического шока, сердечно-сосудистых нарушений, снижения артериального давления, остановки дыхательной функции, инфаркта, инсульта и др.
Как предотвратить осложнения
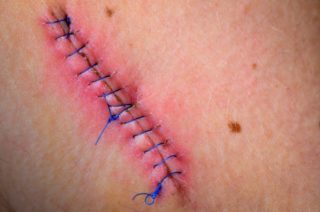
В первые дни нужно особенно тщательно ухаживать за раной и швами
Снизить риск развития негативных последствий можно, соблюдая следующие рекомендации:
- следить за состоянием шва после операции на позвоночнике с выполнением правил асептики;
- обрабатывать рану соответствующими препаратами для дезинфекции, которые назначил хирург;
- носить защитную повязку на ране до тех пор, пока врач не разрешит ее снимать;
- избегать попадания грязи в послеоперационную рану, не трогать ее руками до того, пока она полностью не заживет и не перестанет сочиться.
Если требуется длительный постельный режим после серьезной операции на позвоночнике, нужно позаботиться о том, чтобы не возникли пролежни. Осложнение вызвано компрессионным нарушением кровообращения и протекает с асептическим некрозом кожных покровов.
Предотвращение пролежневого синдрома оперированного позвоночника:
- в раннем послеоперационном периоде делать минимальные упражнения; как только разрешит врач, начинать ходить;
- лежать на кровати с гладким, лучше – ортопедическим противопролежневым матрасом;
- проводить массаж спинного отдела и физиотерапевтические процедуры.
Для профилактики специфических осложнений во время операции перед ее проведением нужно изучить отзывы о клинике и о хирурге, который будет лечить позвоночник. Прогноз хирургического вмешательства во многом зависит от опыта врача и соблюдения реабилитационных мероприятий.
Если повысилась температура после операции на позвоночнике или возникли другие настораживающие симптомы, нужно сразу рассказать о них врачу.
Источник
