Гной в позвоночнике последствия
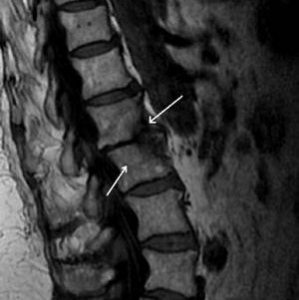
Гнойный спондилит или остеомиелит позвоночника – заболевание редкое, но тяжелое. Поражая все элементы позвоночника, вплоть до костного мозга, недуг диагностируется чаще всего у мужчин после 50 лет. Чтобы избежать серьезных необратимых изменений в организме, важно вовремя распознать признаки болезни и остановить развитие патологического процесса.
Что такое гнойный спондилит?
 Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Разрушение позвоночного столба начинается с костной ткани (дуг и отростков), затем в зону риска попадают межпозвоночные диски, связочно-мышечный аппарат, нервные корешки и спинной мозг. Дальнейшее развитие недуга приводит к деформации позвоночника, интоксикации всего организма и сопровождается сильным болевым синдромом.
Причины возникновения
Возбудителем становятся пиогенные бактерии, образовывающие гной. В большинстве случаев это золотистый стафилококк. Ячмени, фурункулы, карбункулы – это 100% золотистый стафилококк. Любой гнойный очаг на коже или слизистой активизирует деятельность этих патогенных микроорганизмов, устойчивых к внешнему воздействию и провоцирующих воспалительные процессы. Кроме того, стафилококки вырабатывают сильнейшие яды, усугубляющие протекание болезни.
Исходя из этого, к факторам, способствующим проникновению бактерий в организм, можно отнести:
- внутривенные инъекции,
- венозный катетер,
- хирургические вмешательства или инструментальные манипуляции,
- сепсис,
- проникающие ножевые или огнестрельные ранения.
Источником спинальных инфекции нередко выступают хронические заболевания мочеполовой системы, сахарный диабет, тонзиллит, туберкулез, цирроз печени, злокачественные образования, варикозная болезнь вен, атеросклероз сосудов.
Слабая иммунная защита организма также благоприятствует размножению и бурной деятельности бактерий. Противостать стафилококку и предупредить возникновение болезни затруднительно людям в возрасте, хроническим алкоголикам, носителям ВИЧ-инфекции, наркоманам.
Врач-ортопед, стаж работы 12 летСтрептококки и стафилококки вызывают гнойный спондилит не у всех, кто имеет определенные проблемы со здоровьем. Поводом для обращения к врачу должны стать не предпосылки к инфекции, а симптомы болезни.
Классификация заболевания

Пиогенные бактерии и другие патогенные микробы, поражающие позвоночник, провоцируют развитие неспецифического остеомиелита. Специфический возникает как результат осложнения тяжелых инфекционных заболеваний: сифилиса, брюшного тифа, гонореи, туберкулеза.
Классической формой принято считать гематогенно-гнойный спондилит, при котором возбудители заболевания переносятся из источников инфицирования в позвоночник током крови. Два других пути: через лимфу или открытую рану (перелом) позвонка.
Различают острую и хроническую форму заболевания с периодами ремиссии и обострения. Классификация по характеру распространения инфекции за пределы тела позвонка включает очаговый, диффузно-очаговый и разлитой типы заболевания.
Симптомы остеомиелита позвоночника
Острая форма дает о себе знать уже через пару дней после начала воспалительного процесса. Высокая температура (38-39 градусов), слабость, сонливость, озноб, боль в мышцах и голове – все эти типичные для многих заболеваний признаки не сразу позволяют определить развитие опасной патологии. Ее характерными проявлениями становятся отеки мягких тканей спины, красная горящая кожа и болевые ощущения при прикосновении к месту поражения.
Шейный и грудной отделы
Локализация бактерий в позвонках шеи и в области грудной клетки позволит обнаружить их по таким симптомам:
- рвота, тошнота,
- расстройство зрения, слуха,
- вкусовые нарушения,
- судороги и онемение конечностей,
- нарушение сознания, галлюцинации,
- сухой кашель и боль в груди,
- запрокинутая назад или вбок голова.
Поясничная часть позвонка
Распространение инфекции в поясничном отделе кроме болевого синдрома проявится следующими признаками:
- онемение, отек или парез конечностей,
- задержка мочи,
- скованность движений,
- спазмы и напряжение мышц спины,
- выпрямление физиологического лордоза.
В дальнейшем картина дополняется постоянной слабостью, снижением артериального давления, воспалением близлежащих суставов, потерей веса, стойкой ноющей болью в спине. На коже появляются абсцессы.
Врач-ортопед, стаж работы 12 летБолезнь может развиваться постепенно, без выраженных симптомов, что затрудняет своевременную диагностику.
Методы диагностики
Чтобы определиться с постановкой диагноза, врач изучает анамнез пациента: пол, возраст, условия проживания, медицинские вмешательства, симптомы заболевания. Наличие гнойных ранок на коже и боль при надавливании на остистые отростки не всегда являются признаки остеомиелита, что диктует необходимость проведения дополнительных методов исследования.
Лабораторный
Общий анализ крови и мочи покажет повышенный уровень лейкоцитов, лимфоцитов, СОЭ, кроме этого будут выявлены С- реактивный белок и частички эпителия. Иммунологические и бактериологические исследования крови фиксируют воспалительный процесс и распространение патологии в организме. Наибольшую информативность несет пункционная биопсия очага поражения. Она позволяет обнаружить инфекционный агент у 50-70% пациентов.
Инструментальный
Рентгенография позвоночного столба только спустя 1-3 месяца от начала инфицирования способна показать наличие явных дистрофических изменений в его структуре:
- сужение дискового пространства,
- разрушение и сдавливание тела позвоночника,
- плотные костные новообразования на позвонках,
- размытый контур внутренних мышц таза.
К более точным и эффективным методам относятся компьютерная и магнитно-резонансная томография. Уже на ранних стадиях заболевания (2-4 недели) они дают четкую картину расположения абсцессов вдоль позвоночника, выявляют очаги поражения, позволяют оценить состояние спинного мозга.
Уточнить диагноз помогает сцинтиграфия. Радиоизотопное сканирование позвоночника с помощью гамма-томографа основано на введении в кровь установленного количества радиоактивных изотопов. Препарат проникает в ткани и начинает излучать лучи, которые поставляют нужные сведения о патологических процессах в организме и их динамике.
Микробиологический
«Золотой стандарт» исследования всех инфекционных заболеваний – микробиологический метод. Он основан на выделении из крови или пункции микроба и изучения его под микроскопом. Анализ помогает точно определиться с типов возбудителя, его спецификой и чувствительностью к антибактериальной терапии.
Виды лечения
Острая фаза недуга предполагает соблюдение постельного режима в течение 3-4 месяцев. Рекомендуется использовать специальные гипсовые кровати и корсеты, фиксирующие положение тела и предотвращающие деформацию позвоночника. Консервативные методы успешно применяются в большинстве случаев заболевания и включают в себя медикаментозное и физиотерапевтическое лечение.
Медикаментозное
Антибактериальная терапия позволяет бороться с возбудителем инфекции. Как правило, это пенициллин, а также антибиотики из класса фторхинолонов и цефалоспоринов III-IV поколения, обладающие высокой активностью против бактерий. Их применение желательно уже с первых дней начала заболевания.

Важное место в лечении занимает антисептическая обработка ран, дезинтоксикация организма, прием иммуностимуляторов и средств, корректирующих объем, микроциркуляцию и состав крови.
В схему лечения входят и противовоспалительные нестероидные препараты, обладающие обезболивающим эффектом.
Хирургическое
Хирургическое вмешательство требуется в 10-20% всех случаев заболевания, при появлении серьезных осложнений и неврологических нарушений. Зачастую необходимость в нем возникает в запущенных стадиях, когда консервативные методы не смогли дать положительный результат.
Операция проводится под общим наркозом. Ее цель , вскрытие воспалительных очагов, очищение их от гноя, удаление пораженных тканей. Восстановление целостности позвоночника осуществляется за счет установки стабилизирующих металлоконструкций и аутотрансплантации.
Физиотерапевтическое
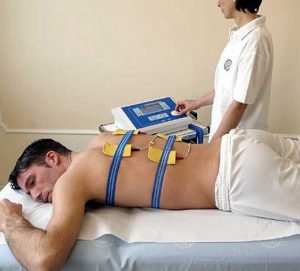 Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
В более поздний период (через 1-2 месяца после выздоровления) желательно начать ежедневные занятия лечебной физкультурой, по возможности пройти санаторно-курортное лечение.
Гнойный спондилит не лечится народными средствами и в домашних условиях. Этот тяжелый недуг в своей острой фазе требует постоянного наблюдения врачей, контролирующих его протекание.
Врач-ортопед, стаж работы 12 летДо конца ХIХ века от гнойного спондилита по всему миру умирало 35-60% от общего числа людей, зараженных этой болезнью. С развитием медицины и разработкой антибиотиков статистика значительно улучшилась: только 2-4% от всех видов инфекционного поражения костного скелета приходятся на долю спондилита.
Осложнения и последствия
 Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Воспалительный процесс затрагивает спинной мозг и поражает нервные окончания. Прорыв гноя в спиномозговой канал приводит к сдавливанию нервной ткани, содержащейся в нем, что чревато утратой двигательной и осязательной функции, рефлекторной деятельности, нарушением работы органов малого таза. Грозное осложнение остеомиелита – гнойный менингит.
Не остановленный во время патологический процесс, станет виновником необратимой деформации позвоночника и дегенерации костной ткани. Как результат – паралич конечностей и инвалидность.
Профилактика
Учитывая то, что основным виновником болезни выступает стафилококк, важно поддерживать и укреплять иммунную систему, способную дать достойный отпор этому опасному микробу. Отказ от вредных привычек, регулярная двигательная активность, здоровое питание не допустят появление болезненных факторов, защитят организм и предотвратят возникновение болезни.
Важно вовремя выявлять и лечить острые и хронические заболевания, следить за состоянием кожи, не пренебрегать профилактическими методами.
Лечение, начатое на ранних стадиях заболевания, дает благоприятные прогнозы. Спустя 0,5-1,5 года возможно полное выздоровление, но для этого потребуется длительная и трудоемкая терапия. Достичь положительного стойкого результата, избежать нежелательных рецидивов, можно на основании комплексного подхода в лечении, которое включает в себя обязательное выполнение всех назначений и рекомендаций специалиста.
Источник
Эпидуральный абсцесс – это гнойный воспалительный процесс в спинномозговом пространстве, ограниченный плотными стенками от окружающих структур. Заболевание резко ограничивает движения, надолго приковывая человека к постели. Высокая опасность летального исхода.

Что такое и причины развития
Спинальный абсцесс эпидурального пространства представляет собой воспаление с очаговым скоплением гноя.
Локализуется между твердой оболочкой спинного мозга и стенкой позвоночного столба, где находится рыхлая клетчатка, множество венозных сосудов. Это повышает риск распространения бактериальной флоры в другие отделы.
Обычно спинальный эпидуральный абсцесс локализуется в среднегрудном отделе, реже обнаруживают очаги в поясничной области. Появляется преимущественно в пожилом возрасте. Поражение шейного отдела нехарактерно, отмечается на фоне выраженного иммунодефицита.
Размеры нарыва зависят от распространенности гноя, большие участки не поражаются, чаще один отдел.
Классификация форм болезни:
- острая стадия – симптомы развития эпидурального абсцесса возникают внезапно, длятся 14-16 дней;
- хроническая форма – длится более 30 дней, характеризуется разрастаниями грануляционной ткани вокруг гнойного инфильтрата.
Код диагноза по МКБ-10 – G06.2.
Основная причина патологии – попадание инфекции в субдуральное, затем в эпидуральное пространство. Возбудители – стафилококковая группа, стрептококки, анаэробные микроорганизмы, грибки.
Факторы, влияющие на возможность развития абсцесса:
- остеомиелит позвоночника;
- спондилит с некротическими изменениями;
- воспалительные явления межпозвоночных дисков хронического генеза с протрузией, сочетание со спондилитом повышает риск образования эпидурального типа абсцесса в случае присоединения вторичной гематогенной инфекции;
- туберкулез костной ткани;
- фурункулы на коже спины, независимо от глубины расположения гнойного стержня;
- хроническая нелеченная урогенитальная инфекция;
- эмпиема плевры легкого, пневмония;
- гнойные процессы зубного ряда, перидонтит могут провоцировать эпидуральное нагноение;
- ретроперитонеальный абсцесс;
- гнойники поясничных мышц провоцируют нагноение костной ткани хребтов при образовании свищевых ходов;
- нагноение средостенной кисты;
- паранефральный или паравертебральный абсцесс;
- постоперационные осложнения, проникающие ранения спины, особенно при вклинивании осколков, инородных тел;
- иногда этиология гнойника связана с нарушением правил асептики после эпидуральной анестезии, люмбальных пункций;
- иммунодефицитные состояния на фоне основного заболевания: сахарный диабет, ВИЧ-инфекция, инъекции наркотических веществ, алкоголизм, ХПН, онкологические патология, химиотерапия.
Абсцесс в эпидуральном пространстве возникает у одного человека из 15-20 тысяч. Болезнь приводит к тяжелым последствиям, высок риск инвалидизации, сепсиса, летального исхода.
Симптомы патологии и методы диагностики
Симптомы абсцесса в эпидуральной области:
- разлитая боль пораженном отделе спины, интенсивность ощущений не меняется в течение дня и ночи;
- гипертермия, температура поднимается до 39-40 градусов;
- резкая слабость, вплоть до потери сознания;
- отек с локализацией в пораженном абсцессом в эпидуральном отделе при сильном воспалении;
- локальная ригидность мускулатуры позвоночника;
- при перкуссии отмечается боль на остистых отростках;
- прогресс эпидурального заболевания проявляется неврологическими симптомами – корешковым синдромом со снижением сухожильных рефлексов;
- парезы, парестезии, параличи на уровне очага нагноения;
- нарушения проводниковой чувствительности ниже уровня поражения;
- сбои в работе тазовых органов – недержание мочи, запоры сменяются диареей.
Для точного диагноза и назначения схемы лечения эпидурального абсцесса проводят комплексное обследование:
- осмотр врача – невролога, нейрохирурга, хирурга-ортопеда;
- анализ крови – лейкоцитоз, повышенный показатель СОЭ диагностируется на остром этапе развития патологии;
- анализ мочи – мутный цвет, лейкоцитурия, бактериурия при нефрогенном генезе;
- при бактериальном посеве крови можно получить данные о возбудителе абсцесса эпидурального вида;
- рентгенографическое исследование позвоночника в прямой и боковой проекции позволяет дифференцировать болезнь с другими патологиями;
- люмбальная пункция, еслим очаг расположен выше нижегрудных сегментов – опасность прокола иглой ниже может вызвать бактериальный менингит. Из-за высокого риска способ по возможности не используют, заменяя его субокципитальной пункцией под контролем рентгена, миелографии;
- миелография с контрастом определяет точные очаги остановки циркулирующей спинномозговой жидкости;
- компьютерная томография для определения плотности кости в очаге эпидурального поражения;
- МРТ позвоночника – безопасная, информативная, достоверная и точная визуализация абсцесса с уточнением размера, формы, толщины стенок гнойника, плотности, наличия расщеплений в костных структурах.
По результатам обследования и сопоставления их с клиникой патологии лечащий врач определяет дальнейшие действия, дает рекомендации относительно оперативного вмешательства.
Насколько опасен гной находящийся в позвоночнике
Абсцесс, образовавшийся в эпидуральной области в позвоночном столбе грозит серьезными последствиями.
Опасные осложнения нарыва:
- сепсис – заражение крови с высоким риском летального исхода;
- болевой синдром постоянного характера;
- из-за процессов в эпидуральной полости обездвиживание рук, ног или полный паралич;
- гной может распространиться нисходяще, вызывая нарушения нервной регуляции с провокацией отсутствия рефлексов выделительной системы, реакций на позывы;
- риск развития ТЭЛА;
- гной в позвоночнике вызывает расплавление костной, мышечной тканей, грозит развитием контрактур, резкого ограничения движений в пораженном участке даже после излечения по причине замещения рубцовой тканью;
- восходящее распространение бактериальной инфекции грозит поражением головного мозга с тяжелыми последствиями для здоровья, жизни.
Диагностика и вовремя начатое лечение помогают предотвратить последствия абсцесса в эпидуральной области.
Особенности лечения
Лечение спинального эпидурального гнойника комплексное:
- срочная операция по иссечению нарыва;
- обширная антибактериальная терапия;
- реабилитация под присмотром врача.
В реабилитационный период после абсцесса важно придерживаться правильного питания, чтобы стимулировать восстановление организма, запуск работы иммунной системы, разгрузку ЖКТ.
Консервативные методы
Эмпирическое назначение препаратов из аптеки начинается до получения результатов бактериального посева на определение возбудителя и чувствительности к антибиотикам.
Нуждаетесь в совете опытного врача?
Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Из-за необходимости экстренного хирургического вмешательства пациентам с эпидуральным расположением абсцесса назначают антибактериальные медикаменты широкого спектра парентерально:
- цефалоспорины;
- защищенные пенициллины;
- аминогликозиды;
- фторхинолоны.
Обычно при абсцессе применяют сочетание нескольких антибиотиков, после операции и восстановления организма переходят на пероральные формы лекарств. Антибиотикотерапия длится на протяжении минимум 2-3 месяцев во избежание рецидива, для профилактики внутрибольничной инфекции, защиты период восстановления иммунной системы.
В качестве вспомогательной терапии эпидуральной зоны применяют:
- противовоспалительные, обезболивающие средства – Дексаметазон, Кетолонг;
- миорелаксанты – Мидокалм;
- физиотерапию для восстановления опорно-двигательных функций – лечебный массаж, ЛФК.
Консервативная терапия применяется в комплексе с оперативным вмешательством. Невозможно устранить абсцесс медикаментами из аптеки.
Операция
В ходе оперативного вмешательства для устранения абсцесса в эпидуральном пространстве проводят такие манипуляции:
- обработка операционного поля антисептиками;
- декомпрессия спинномозгового канала методом ламинэктомии с удалением капсулы гнойника, части пораженного позвонка;
- хирург иссекает отмершие участки эпидуральных тканей, гнойных грануляций с протезированием костных структур;
- дренирование субдурального пространства.
В завершение позвоночник фиксируется, пациента переводят в палату интенсивной терапии.
Диета при патологии
В постоперационном периоде после эпидурального вида абсцесса стоит соблюдать щадящую диету.
В рационе должны присутствовать протертые каши, овощи на пару, нежирные сорта рыб, отварное мясо кролика, индюшки, курицы.
Важно соблюдать питьевой режим, но при внутривенных инфузиях количество воды стоит согласовать с врачом во избежание развития отеков, учитывая постельный режим после операции.
Когда можно садиться после операции и прогноз заболевания
После операции по удалению абсцесса эпидурального пространства садиться можно не ранее, чем через 2 месяца. Первое время можно сидеть 10-15 минут, постепенно увеличивая периоды. Запрещается сразу вставать на ноги и пытаться ходить, даже при помощи посторонних.
Режим устанавливает врач, необходимо строго следовать рекомендациям во избежание смещений в позвоночнике, развития осложнений.
Летальный исход наступает у 20-25% заболевших. Из-за распространения абсцесса эпидуральной области спины в пожилом возрасте статистика полностью восстановившихся людей неутешительна. 15-20% выздоравливают, у 50-60% остаются нарушения двигательной функции.
Статья прошла проверку редакцией сайта
Источник
