Интрадуральные образования в позвоночнике
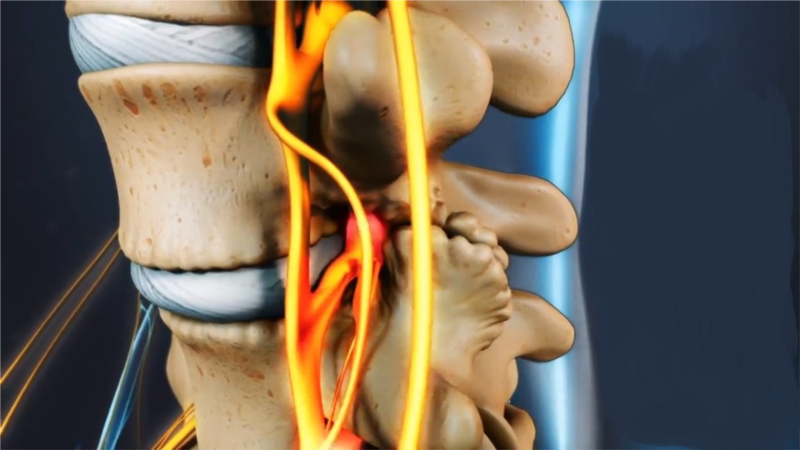
Интрамедуллярные опухоли — новообразования, возникающие в спинномозговом веществе, то есть внутри позвоночника, в полости его канала. Эта область входит в число сложнейших в нейрохирургии.
В статье вы узнаете о симптомах, причинах и способах лечения таких опухолей.
Что такое интрамедуллярная опухоль спинного мозга
Опухоли, находящиеся в позвоночном канале, классифицируются по гистологическому происхождению и по характеру роста. Но одно остается всегда неизменным — они начинают развитие в паренхиме спинного мозга. Такой вид опухолей считается редким и составляет 4-10% от всей численности опухолей ЦНС.
Такие опухоли развиваются исключительно в спинном мозге, за его оболочку не выходят, но формируют характерное выпячивание. Разрастание бывает интенсивным вплоть до полного заполнения субдурального пространства. Чаще всего такой вид опухолей локализуется в шейном отделе позвоночника.
Пометка! Интрамедуллярные опухоли, как правило, доброкачественные по своей природе и растут медленно. Удаление таких структур —, сложная и опасная процедура. Специалисты не могут дать развернутого ответа на вопрос, почему в некоторых ситуациях такие опухоли перерождаются в злокачественные.
Причины
Точные причины возникновения интрамедуллярных опухолей назвать сложно.
Скорее, можно выделить ряд факторов, дающих начало такому развитию. К ним относятся:
- чрезмерное радиационное воздействие,
- интоксикация организма вредными химическими веществами, например, при постоянном контакте с химикатами и канцерогенами в силу трудовой деятельности,
- продолжительное курение,
- возраст — риск развития такого вида опухолей только увеличивается после 45 лет (однако в ряде случаев заболевание диагностируется у детей),
- наследственная предрасположенность.
Классификация
В первую очередь интрамедуллярные опухоли шейного отдела спинного мозга делятся на доброкачественные и злокачественные. Первые характерны медленным развитием либо опухоль пребывает в неизменном состоянии.
В этом случае у пациента самые высокие шансы на полнейшее излечение. Злокачественная природа опухоли заявляет о себе быстрыми темпами роста клеток. Погибая, эти клетки передают своим потомкам злокачественный характер.
Виды интрамедуллярных опухолей:
- Астроцитома (30%) — редкий вид, бывает как доброкачественной (25%), так и злокачественной (75%), берет свое развитие из астроцитов — нейроглиальных клеток. Если у взрослых ее локализация, как правило, шейный отдел позвоночника, то у детей — грудной. Заболеванию наиболее подвержены дети до 10 лет. Такая опухоль часто дает развитие кистам, они растут медленно, но их размеры могут быть абсолютно разными, вплоть до действительно внушительных.
- Эпендимома (63%) по своей природе чаще доброкачественная. Относится к интрадуральному экстрамедуллярному образованию позвоночника (внутреннему). Опухоль развивается из-за неправильного деления клеток эпендимального эпителия. Как правило, место ее локализации — это уровень конуса конского хвоста или шейный отдел позвоночника. Структуру чаще всего имеет однородную, строго ограниченную, это дает хорошую возможность ее оперировать с полностью благоприятным исходом для пациента. Даже в случае с доброкачественной эпендимомой после ее удаления могут возникать рецидивы (если какой-то фрагмент опухоли не был удален). Риск развития рецидивов составляет примерно 16%.
- Гемангиобластома (7,5%) — незлокачественное образование с крайне медленным ростом. Представляет собой массу сосудистых образований. Локализация — торакальная область (50%) или шейная (40%). Поражает в основном мужчин. Как правило, самый опасный возраст — 40-60 лет. Если была проведена квалифицированная операция и гемангиобластома была успешно иссечена, то риск рецидивов минимален. Однако, в 25% случаев данной опухоли сопутствует болезнь Гиппеля-Линдау, тогда все обстоит гораздо хуже. В этом случае даже удаление опухоли в полном объеме не становится панацеей от повторного ее развития, и она заново может возникнуть в любом отделе ЦНС.
- Олигодендроглиома (3%) — редчайшая опухоль 2-3 степени злокачественности. Возникает как следствие мутации олигодендроцитов, клеток, которые формируют миелиновую поверхность нервных волокон спинного мозга. Возраст пациентов, как правило, 30-45 лет, и чаще это мужчины. В случаях заболевания всегда показано оперативное вмешательство, но спустя 1-2 года после него может наступить кризис. Не может быть иссечена в полном объеме из-за ее прорастания в кровеносные сосуды. Чаще всего такая опухоль имеет четко ограниченный контур, сверху может быть киста.
- Дермоид и эпидермоид чаще поражает женщин, как правило, в области конуса конского хвоста.
- Липома развивается с одинаковой степенью вероятности как у женщин, так и у мужчин. Расположение — в основном шейно-грудной отдел. Среди индивидуальных симптомов — паралич одной или обеих конечностей. Если опухоль расположена в нижних отделах позвоночника, то среди симптомов будет отмечаться нарушение работы сфинктеров.
Симптомы
При каждом конкретном виде опухоли клиническая картина индивидуальна. Симптомы зависят также от стадии заболевания, размера новообразования и его расположения, темпов развития.
Все симптомы делятся по категориям:
- Проводниковые. Сюда относятся нарушения функций конечностей.
- Корешковые. Проявляются в болях различной продолжительности и характера. Могут добавляться неврологические признаки.
- Сегментарные. Это утрата чувствительности конечностей, как частичная, так и полная. Снижение двигательной активности пациента, вегетососудистые признаки.
Кроме этого нередки нарушения мочеиспускания, дефекации (особенно у детей до года), изменение положения головы, онемение затылочных мышц, кривошея. При расположении опухоли в грудном отделе часто возникают сколиозы. У ребенка может наблюдаться задержка развития навыков передвижения, он может вовсе отказываться ходить или находиться на ногах, сидеть.
В некоторых случаях замечается снижение восприимчивости к боли, температурам. Редко, но бывают визуальные проявления в виде уплотнения над позвоночником.
Диагностика
Для диагностики пациента назначают следующие исследования:
- КТ — один из точнейших видов диагностического исследования, он дает возможность делать послойные снимки, но он не может отличить разные виды опухолей.
- Рентген позвоночника не всегда бывает результативен. Как правило, с его помощью диагностируют крайние стадии болезни, когда нарушения в позвоночнике очевидны. Иногда назначается рентген с контрастом (миелография).
- Люмбальная пункция — забор на исследование цереброспинальной жидкости. О наличии патологии говорит уже корешковая категория. Боли, вытекание ликворной жидкости в месте прокола. Как правило, при таких опухолях в этой жидкости сильно возрастает уровень белка — в 95% всех случаев.
- Осмотр специалистом на предмет исследования основных человеческих рефлексов.
- МРТ — самый эффективный метод исследования этого вида опухолей. Он распознает все имеющиеся патологии в позвоночнике. Однако, этот метод может дать ошибку при отличии эпендимомы и астроцитомы.
- Радионуклидное исследование — это введение в организм специфического вещества с радиоактивными компонентами, дающими излучение. По этому излучению и обнаруживается очаг поражения.
- Биопсия — рассмотрение под микроскопом фрагмента ткани. Образец берется с помощью тонкой иглы, вводимой в предполагаемый очаг поражения. Не всегда есть возможность взять кусочек на исследование, порой приходится делать это уже в процессе операции. Однако, это единственный 100% метод распознавания доброкачественного или злокачественного образования.

Лечение
Пока единственный возможный вариант радикального лечения интрамедуллярной опухоли спинного мозга — это хирургическое удаление. Оно выполняется, исходя из размера и вида опухоли, возраста и состояния здоровья пациента.
Операция проводится бригадой нейрохирургов на современном оборудовании, с использованием специальных инструментов, специально предназначенных для проведения операций в трудных местах. Иногда при вмешательстве используется ультразвук, он помогает удалить остаточные фрагменты опухоли, а то и устранить ее полностью.
Надо добавить, что опухоль в позвоночном столбе редко когда удается иссечь полностью, ведь она проникает в сам спинной мозг. Цель операции —, минимизировать проникновение в позвоночный столб и спинальную область.
Конечно, в случае полного удаления прогноз будет наиболее благоприятным, особенно в случае с эпендимомой. Вот при астроцитоме полное иссечение — большая редкость. Это связано с тем, что она имеет размытые границы, плохо отличаемые даже с помощью микроскопа.
Важно! После операции, как правило, назначается курс химиотерапии. Она применима для любой опухоли.
Лучевая терапия показана в тех случаях, когда оперативное вмешательство в силу объективных причин невозможно. В случаях, когда опухоль дает метастазы, такое лечение неизбежно. Преимущество лучевой терапии —, купирование болевого синдрома у тех пациентов, к опухоли которых хирург не смог подобраться для ее удаления. Иногда химиотерапия проводится в комплексе с лучевой терапией.
Последствия
Дать точный прогноз на будущее не может ни один врач. Дальнейшая жизнь и трудоспособность пациента напрямую зависят от степени заболевания, расположения опухоли, клинической картины, успешности и своевременности проведенной операции и сопутствующего лечения. Наиболее раннее диагностирование и операция во много раз увеличивают шансы пациента на успешное выздоровление.
Основное осложнение в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли.
Заключение
Не менее важна правильная реабилитация. В это время пациент принимает лекарственные средства, направленные на восстановление нормального кровоснабжения в спинном мозге. Помимо этого потребуются массажи, лечебная физкультура, противопролежневая терапия, физиотерапия.
В ходе реабилитации важно устранить боль, дефекты осанки, вернуть пациенту двигательную активность, провести общее укрепление организма. Больному запрещено в это время поднимать тяжести и набирать вес, рекомендуется избегать переохлаждений.
Источник
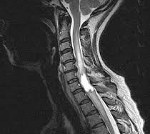
Интрамедуллярные опухоли спинного мозга — спинальные новообразования, возникающие в спинномозговом веществе. Наиболее часто это глиомы, реже — сосудистые опухоли, крайне редко — липомы, тератомы, дермоид, холестеатомы, шванномы и др. Проявляются болевым синдромом, сенсорными нарушениями, парезами, тазовой дисфункцией. Наиболее точно интрамедуллярные опухоли диагностируются по данным МРТ и ангиографии спинного мозга, а также результатам исследования тканей новообразования. Лечение хирургическое: по возможности выполняется радикальное удаление опухоли с последующей комплексной реабилитационной терапией.
Общие сведения
Интрамедуллярные опухоли спинного мозга достаточно редки, по различным данным они занимают от 2,5 до 8% всех опухолей ЦНС и не более 18-20% спинальных опухолей. Интрамедуллярные (внутримозговые) спинальные опухоли растут из вещества спинного мозга. При этом они могут располагаться исключительно в пределах спинного мозга, не выходя за его пиальную оболочку, формировать на поверхности мозга экзофитное выпячивание или значительно разрастаться, заполняя своей массой субдуральное пространство. Наиболее часто внутримозговые новообразования наблюдаются в шейных сегментах спинного мозга. Около 70% внутримозговых спинальных опухолей составляют глиомы — новообразования из глиальных мозговых клеток. Среди них наиболее распространены астроцитомы и эпендимомы. Первые наблюдаются преимущественно в детском возрасте, вторые — у лиц среднего возраста и старше.
Попытки удаления интрамедуллярных опухолей предпринимались с 1911 г. Однако они не имели успеха и еще в 70-х гг. прошлого века нейрохирурги при обнаружении в ходе операции внутримозгового характера опухоли предпочитали оставлять ее неудаленной, а лишь рассекать дуральную оболочку для декомпрессии спинномозгового канала. Применение в нейрохирургической практике микрохирургической техники, ультразвукового аспиратора, операционного лазера, точного планирования операции при помощи МРТ значительно увеличило возможности удаления интрамедуллярных опухолей и дало надежду многим пациентам. Дальнейшее усовершенствование операционных методик и реабилитационного послеоперационного лечения является сегодня насущной проблемой для специалистов в области нейрохирургии и неврологии.
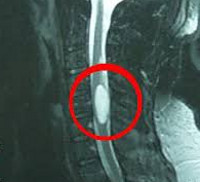
Интрамедуллярные опухоли спинного мозга
Классификация интрамедуллярных опухолей
В зависимости от типа среди интрамедуллярных спинальных новообразований выделяют глиомы (астроцитомы, эпендимомы, олигодендроглиомы, олигоастроцитомы), сосудистые опухоли (гемангиобластомы, каверномы), липомы, невриномы, дермоидные опухоли, тератомы, холестеатомы, лимфомы, шванномы. По распространенности сосудистые опухоли занимают второе место после глиом, их доля среди всех внутримозговых спинальных опухолей составляет около 15%. Остальные виды новообразований встречаются значительно реже. По локализации классифицируют медуллоцервикальные, шейные, шейно-грудные, грудные, поясничные новообразования и опухоли эпиконуса и конуса. Интрамедуллярные опухоли спинного мозга могут быть метастатическими, что имеет место при раке молочной железы, раке легкого, почечно-клеточном раке, меланоме и пр.
С нейрохирургической точки зрения важное значение имеет классификация опухолей по типу их роста на диффузные и фокальные. Диффузно (инфильтративно) растущие новообразования не дают четкого разграничения со спинномозговыми тканями, их распространенность варьирует от поражения одного сегмента до нарушения структуры всего спинного мозга. Диффузный рост типичен для астроцитом, глиобластом, олигодендроглиом, некоторых эпендимом. Фокально растущие опухоли могут охватывать от 1 до 7 спинальных сегментов, но они четко разграничены с тканями спинного мозга, что благоприятствует их радикальному удалению. Фокальным ростом отличаются эпендимомы, гемангиобластомы, кавернозные ангиомы, липомы, тератомы, невриномы.
В хирургической практике применяется также классификация итрамедуллярных опухолей на экзо- и эндофитные. Экзофитные новообразования распространяются за пределы пиальной оболочки и продолжают расти на поверхности спинного мозга. К таким опухолям относятся гемангиобластомы, липомы, дермоиды, тератомы. Эндофитные образования растут внутри спинного мозга, не выходя за его пиальную оболочку. Эндофитными являются эпендимомы, астроцитомы, метастатические опухоли.
Симптомы интрамедуллярных опухолей
Внутримозговые спинальные опухоли зачастую характеризуются относительно медленным развитием клинической картины с существованием длительного периода слабо выраженных проявлений. По некоторым данным, время от появления первых симптомов до обращения пациента к нейрохирургам варьирует от 3 мес. до 11 лет, но в среднем составляет 4,5 года. Типичным симптомом дебюта опухоли выступает боль вдоль позвоночника в области расположения новообразования. Она носит протопатический характер — длительная ноющая и тупая боль, точную локализацию которой пациенты затрудняются указать. Отличительной особенностью боли является ее появление в горизонтальном положении и ночью, в то время как боли связанные, например, с остеохондрозом позвоночника, напротив, в положении лежа уменьшаются и проходят. Подобный болевой синдром отмечается примерно в 70% случаев.
У 10% пациентов боль имеет радикулярный характер — острые пекущие или жгучие «прострелы», идущие в нисходящем направлении по ходу иннервации 1-2 спинальных корешков. Редко интрамедуллярные опухоли манифестируют возникновением дизестезий — сенсорных расстройств в виде холода/жара в 1 или нескольких конечностях. Обычно клиника внутримозговых спинальных новообразований включает локализующиеся соответственно уровню поражения нарушения поверхностных видов чувствительности (чувство боли и температуры) при сохранности глубоких (тактильные ощущения и позиционная чувствительность). В ряде случаев первичным симптомом выступает слабость в ногах, которая сопровождается повышением мышечного тонуса и атрофией мышц. При поражении шейных и грудных спинальных сегментов пирамидные проявления (спастика, гиперрефлексия, патологические стопные знаки) могут наблюдаться довольно рано.
Клиника интрамедуллярных опухолей варьирует в соответствии с их местоположением по длиннику спинного мозга. Так, медуллоцервикальные новообразования сопровождаются церебральной симптоматикой: признаками внутричерепной гипертензии, атаксией, зрительными нарушениями. Опухоли шейных сегментов зачастую дебютируют затылочными болями с последующим присоединением пареза и гипестезии в одной руке. Нижний парапарез возникает по прошествии нескольких месяцев или даже лет, а тазовая дисфункция — только на поздних стадиях. Интрамедуллярные опухоли грудной локализации часто манифестируют появлением легкого сколиоза. Затем возникают боли и тоническое напряжение паравертебральных мышц, дискомфорт при движениях. Сенсорные расстройства мало характерны, среди них преобладают парестезии и дисестезии. Тазовые нарушения относятся к поздним проявлениям. Интрамедуллярные опухоли эпиконуса/конуса отличаются ранним возникновением тазовой дисфункции и нарушениями чувствительности аногенитальной зоны.
Диагностика интрамедуллярных опухолей
Эпендимомы и астроцитомы, достигшие крупных размеров, могут давать фиксируемое при фронтальной рентгенографии позвоночника расширение позвоночного канала, однако наличие этого рентген-признака позволяет лишь заподозрить опухоль. Исследование цереброспинальной жидкости дает неврологу возможность исключить воспалительные поражения спинного мозга (миелит) и гематомиелию. В пользу опухолевого процесса свидетельствует наличие белково-клеточной диссоциации и выраженного гиперальмубиноза. Опухолевые клетки в ликворе являются довольно редкой находкой. Объективизация неврологических изменений и динамическое наблюдение за ними выполняется методами электронейромиографии и исследованием вызванных потенциалов.
Ранее диагностика спинальных новообразований осуществлялась при помощи миелографии. В настоящее время на смену ей пришли томографические методы нейровизуализации. Использование КТ позвоночника позволяет дифференцировать интрамедуллярные опухоли спинного мозга с его кистами, гематомиелией и сирингомиелией; диагностировать сдавление спинного мозга. Но наиболее информативным способом диагностики спинальных опухолей на сегодняшний день выступает МРТ позвоночника.
МРТ позволяет предположить тип опухоли, определить ее диффузный или фокальный характер, установить точную локализацию и распространенность. Все эти данные необходимы не только с диагностической точки зрения, но и для адекватного планирования хирургического лечения. Т1-режим более информативен в отношении кистозных и солидных составляющих новообразования, Т2-режим — в отношении кист и визуализации цереброспинальной жидкости. Применение контраста значительно облегчает дифференцировку опухоли от окружающих ее отечных тканей.
Диагностика сосудистых интрамедуллярных новообразований требует проведения спинальной ангиографии. Сегодня методом выбора является КТ сосудов или МРТ-ангиография. С целью предоперационного определения питающих и дренирующих опухоль сосудов предпочтительнее применение последней. Окончательная верификация интрамедуллярной опухоли возможна лишь по результатам гистологического исследования ее тканей, забор которых обычно осуществляется интраоперационно.
Лечение интрамедуллярных опухолей
Эффективность лучевой терапии в отношении интрамедуллярных опухолей находится под вопросом, поскольку влечет за собой радиационное поражение спинного мозга, более чувствительного к излучению, чем церебральные ткани. В связи с этим, несмотря на все сложности проведения операции, хирургический метод является основным. Объем удаления интрамедуллярной опухоли диктуется ее типом, характером роста, местоположением и распространенностью.
Доступом к опухоли является ламинэктомия. При эндофитных опухолях производят миелотомию — вскрытие спинного мозга, при экзофитных новообразованиях удаление начинают с их экзофитной составляющей, постепенно углубляясь в спинной мозг. На первом этапе удаления сосудистых опухолей выполняют коагуляцию питающих их сосудов. После как можно более радикального микрохирургического иссечения тканей опухоли с помощью интраоперационной ультрасонографии осуществляется поиск остатков опухоли и очагов ее дополнительного роста. Операционное вмешательство заканчивается ушиванием дуральной мозговой оболочки, созданием корпородеза и фиксацией позвоночника пластинами и винтами. Удаление гемангиобластом возможно при помощи эмболизации их сосудов.
Фокальные интрамедуллярные опухоли спинного мозга могут быть удалены наиболее радикально, диффузные — лишь частично. Однако многие нейрохирурги отмечают положительный эффект операции и при диффузных новообразованиях. Основная проблема послеоперационного периода — это отек мозговых тканей, в связи с которым после операции отмечается усугубление неврологической симптоматики, а при медуллоцервикальной локализации опухоли возникает риск дислокационного синдрома с вклинением головного мозга в затылочное отверстие и гибелью пациента.
В большинстве случаев постоперационные неврологические изменения регрессируют в период от 1 до 2 недель. При глубоком неврологическом дефиците это время увеличивается. В ряде случаев образовавшийся в результате операции дополнительный неврологический дефицит имеет стойкий характер. Поскольку глубина постоперационных неврологических изменений прямо коррелирует с имеющимся до операции неврологическим дефицитом, многие хирурги рекомендуют раннее проведение хирургического лечения.
Прогноз интрамедуллярных опухолей
Прогноз внутримозговых спинальных новообразований неоднозначен и определяется характеристикой и параметрами роста опухоли. Основное осложнение в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли. Относительно благоприятный прогноз имеют эпендимомы. Есть данные об отсутствии рецидивов спустя 10 лет от момента операции. Астроцитомы дают меньше возможности для радикального удаления, у половины пациентов они рецидивируют в течение 5 лет после хирургического вмешательства. Неблагоприятный прогноз имеют тератомы, поскольку они склонны к малигнизации и способны давать системные метастазы. Прогноз метастатических интрамедуллярных опухолей зависит от первичного очага, но в целом не внушает особых надежд.
Степень восстановления неврологического дефицита при успешно проведенной операции во многом зависит от тяжести симптоматики до начала хирургического лечения, а также от качества реабилитационной терапии. Известны неоднократные случаи, когда своевременно прооперированные по поводу эпендимомы пациенты возвращались к своей обычной трудовой деятельности.
Источник
