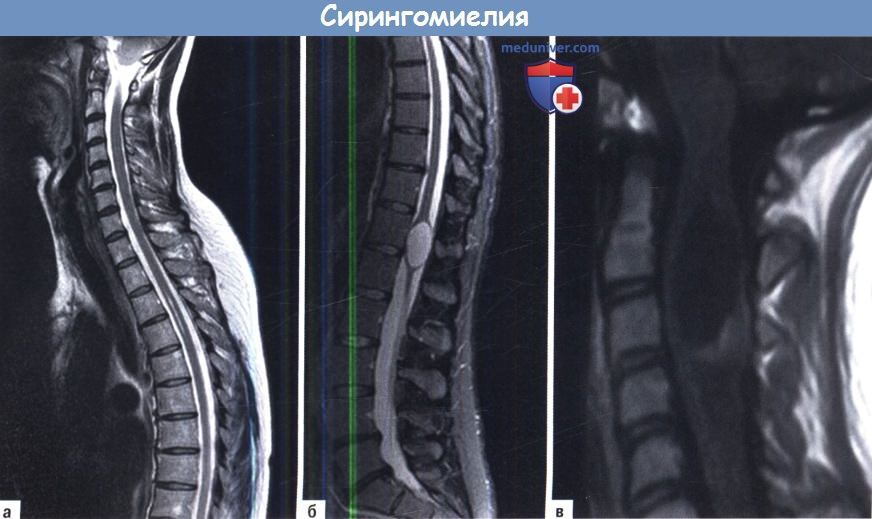
Интрамедуллярная киста грудного отдела позвоночника
Интрамедуллярная опухоль спинного мозга представляет собой патологическое новообразование, возникающее из спинномозгового вещества. По статистике, интрамедуллярная киста диагностируется в 10% клинических случаев спинномозговых опухолей.
Как правило, интрамедуллярные образования носят доброкачественный характер и развиваются относительно долго, но возникают они в труднодоступном месте, что затрудняет процесс хирургического удаления.
Что это такое
Интрамедуллярное образование спинного мозга диагностируется достаточно редко, занимая примерно 8% от всех опухолевых болезней центральной нервной системы.
Поскольку опухоли преимущественно растут из спинномозгового вещества, то патология диагностируется в пределах спинного мозга больного.
Зачастую образование возникает в шейных отделах мозга. Большую часть спинномозговых опухолей составляют глиомы – образования, которые образуются из глиальных видов мозговых клеток человека.
Внутримозговые образования диагностируются у всех пациентов, независимо от их пола или возраста. Но по статистике дети чаще всего сталкиваются с астроцитомами, а взрослые – с эпендимомами.
Классификация
Интрамедуллярные спинальные образования классифицируются на следующие виды:
- неврилеммома;
- лимфома;
- холестеатома (патологическое образование, представляющее собой эпидермальную кисту);
- тератома (образование, возникающее из гоноцитов);
- дермоидная киста;
- липомы (жировки или жировая опухоль);
- сосудистые образования (каверномы и гемангиобластомы);
- глиома (распространенное новообразование, возникающее из клеток глии).
По теме
Среди всех видов спинальных опухолей наиболее распространенным считается глиома, на втором месте сосудистые опухоли. Остальные из вышеперечисленных видов новообразований диагностируются намного реже.
Также патология квалифицируется по локализации:
- каудо-медуллярные опухоли;
- новообразования в районе поясницы;
- грудные новообразования;
- опухоли шейно-грудного и шейного отдела;
- медуллоцервикальные.
Интрамедуллярные новообразования также могут быть метастатическими, что чаще всего бывает при развитии меланомы, раке легких или молочной железы.
Нейрохирургическая практика
В плане нейрохирургии опухоли классифицируются на фокальные и диффузные.
Фокально растущие образования могут поражать несколько спинальных сегментов, но такие опухоли имеют четкую грань со спинномозговыми тканями, благодаря чему их хирургическое удаление происходит без каких-либо трудностей. Фокальное развитие характерно для невриномы, лимфомы и эпендимомы.
Диффузные опухоли не имеют четкой границы со спинномозговыми тканями, а при их развитии патологический процесс может распространяться от одного сегмента до полного поражения всей спиномозговой структуры. Такое развитие характерно для некоторых видов опухолей.
Хирургическая практика
С хирургической точки зрения итрамедуллярные опухоли классифицируются на эндофитные и экзофитные. При развитии экзвофитных образований патологический процесс распространяется за область пиальной оболочки, поражая при этом поверхность спинного мозга больного.
К таким опухолям врачи относят тератомы, дермоиды и гемангиобластомы. Развитие эндофитных новообразований сопровождается распространением патологического процесса во внутренней части спинного мозга.
При этом образования за пределы пиальной оболочки, как правило, не выходят. Сюда входят метастатические новообразования и эпендимомы.
Причины возникновения
Несмотря на стремительное развитие современной медицины, врачи пока не могут установить точную причину развития интрамедуллярной спинномозговой опухоли. Но существует целый ряд факторов, способствующих образованию опухоли.
К основным из них относятся:
- генетическая предрасположенность (если кому-то из родителей приходилось сталкиваться с новообразованием, то скорее всего у ребенка тоже будет диагностирована данная патология);
- негативное воздействие канцерогенных веществ. К этому фактору относится контакт с онкогенными веществами, например, с ацетальдегидом, воздействие окружающей среды или работа в условиях высокого уровня радиации;
- последствия ранее перенесенных заболеваний;
- сильный стресс;
- снижение иммунной системы;
- развитие синдрома Гиппеля-Линдау;
- нейрофиброматоз (генетическое заболевание, сопровождающееся появлением опухолей).
При воздействии всех этих факторов шансы на развитие интрамедуллярной опухоли значительно увеличиваются.
Симптомы
Клиническая картина опухолевого заболевания может варьировать в зависимости от места развития патологии. Например, при медуллоцервикальных опухолях возникают нарушения зрительных функций, атаксия и симптомы внутричерепной гипертензии (повышение давления внутри черепной коробки).
Поражение сегментов шейного отдела сопровождается болезненными ощущениями в области затылка, гипестезией и парезом.
Спустя определенное количество времени (от 2 месяцев до нескольких лет) больной сталкивается с нижним парапарезом, а на поздних этапах развития болезни – с тазовой дисфункцией.
По теме
Нередко при интрамедуллярных опухолях у больных диагностируется легкая форма сколиоза, а затем появляются боли в области паравертебральных мышечных тканях (это мышцы, разгибающие позвоночник). Со временем к болевому синдрому добавляется скованность движений.
К одним из самых поздних проявлений опухолевого заболевания относятся тазовые нарушения и дизестезия. В редких случаях болезнь сопровождается снижением чувствительности в аногенитальной области.
Особенности диагностики
При первых проявлениях симптомов нужно сразу же обратиться к врачу для проведения диагностического обследования. В первую очередь, специалист проведет сбор анамнеза и тщательный визуальный осмотр.
При необходимости пациенту назначат проведение дополнительных процедур:
- Компьютерная томография (КТ). С ее помощью можно детально изучить позвоночный столб, его размеры и форму, а также дополнительные структуры, которые расположены рядом с ним.
- Магнитно-резонансная томография (МРТ). Позволяет получить в ходе диагностики трехмерное изображение, оценить состояние позвоночника пациента и выявить всевозможные патологические изменения, в том числе и опухоли.
- Рентгенологическое исследование. Одна из самых дешевых диагностических процедур, проводимых при подозрении на спинномозговую опухоль. При помощи рентгенографии можно выявить нарушения структуры костной ткани, наличие опухолей или переломы позвонков.
- Биопсия. Проводится для уточнения вида новообразования. В ходе биопсии врач берет для анализа образец ткани из образовавшейся опухоли.
В качестве дополнения пациенту проводят диагностику других органов, чтобы определить первичные новообразования. На основе полученных данных врач ставит точный диагноз и назначает соответствующую терапию.
Особенности терапии
Основным и, пожалуй, единственным методом устранения образования является хирургическая операция. Только так можно полностью устранить итрамедуллярную опухоль.
Если больной обратился за врачебной помощью своевременно, когда болезнь не успела интенсифицироваться (прогрессировать), то хирургическое вмешательство проходит без каких-либо осложнений.
В противном случае, когда спинномозговая опухоль привела к появлению паралича, полностью восстановить двигательные способности организма после терапии очень сложно.
По теме
Не всегда качественно выполненная операция при развитии интрамедуллярной опухоли дает желаемый результат, поскольку удалить новообразование, не задев при этом спинной мозг пациента, удается далеко не всегда. Нередко такие операции заканчиваются на проведении декомпрессии (устранении повышенного давления на спинной мозг).
Для достижения более высокого результата врачи нередко прибегают к лучевой терапии (метод воздействия на организм ионизирующей радиацией). На такие методы терапии возлагаются большие надежды.
Но основным недостатком лучевой терапии является тот факт, что в ходе выполнения процедуры спинной мозг пациента повреждается, что связано с негативным воздействием излучения (спинномозговые клетки плохо переносят излучение).
Поэтому при низкодифференцированной астроцитоме или эпендимоме лучевой метод практически не применяется. Некоторые современные клиники проводят микронейрохирургические операции, позволяющие совершить все необходимы хирургические действия с минимальным травматическим эффектом.
В зависимости от типа новообразования, стадии патологического процесса или локализации опухоли исход хирургического лечения может быть разным. Например, при лечении менингиомы или невриномы шансы на полное выздоровление в несколько раз выше, чем при интрамедуллярной опухоли спинного мозга, так как здесь прогнозы не всегда утешительные.
К тому же от качества проведенной операции может зависеть трудоспособность больного после реабилитационного курса. Лечение тяжелых форм интрамедуллярной опухоли нередко заканчивается инвалидностью на всю оставшуюся жизнь. Поэтому запускать такие серьезные заболевания, как спинномозговая опухоль, нельзя.
Возможные осложнения
Поскольку интрамедуллярная опухоль может носить не только доброкачественный, но и злокачественный характер, то в зависимости от локализации патологии у пациента может нарушиться работа внутренних органов (например, мочевого пузыря или кишечника), снизиться чувствительность конечностей или возникнуть онемение, что повлечет за собой более серьезные последствия.
При неправильном лечении или его полном отсутствии интрамедуллярная спинномозговая опухоль может привести к осложнениям, которые, в свою очередь, могут быть непредсказуемыми и совершенно разными.
У той группы больных, которые до резекции опухоли страдали от параплегии (паралича верхних или нижних концовок) на протяжении длительного периода, вероятность полностью восстановить двигательные функции, к сожалению, невысокая. Применение способа срединной миелотомии в ходе операции нередко приводит к появлению жгучей боли.
Повторные хирургические вмешательства по удалению новообразований могут спровоцировать арахноидит (воспаление оболочки спинного или головного мозга) или менингит (воспаление головного мозга).
Прогноз
Параметры роста и характеристики опухоли определяют прогноз при спинномозговых новообразованиях. Даже успешное проведение операции по удалению опухоли не дает гарантию на то, что рецидива и продолженного развития новообразования не будет.
Эпендимомы имеют благоприятный прогноз, поскольку многие пациенты не сталкиваются с рецидивами болезни на протяжении многих лет с момента проведения операции.
Прогноз астроцитомы не такой благоприятный, так как почти 50% всех пациентов сталкиваются с рецидивами на протяжении 4-5 лет после оперативного вмешательства.
По теме
Если говорить о тератомах, то они имеют неблагоприятный прогноз: уже через небольшой промежуток времени у больного могут возникнуть системные метастазы. То же самое касается метастатических интрамедуллярных новообразований, прогноз которых в большинстве случаев не внушает особых надежд.
В зависимости от начала оперативного лечения и тяжести клинической картины, уровень восстановления неврологического дефицита может меняться. Также на этот процесс влияет качество реабилитационного лечения.
В медицине есть много случаев, когда своевременная и качественно проведенная операция по удалению опухоли позволяет пациентам после длительного реабилитационного периода вернуться к полноценной жизни и трудовой деятельности.
Профилактика
Нельзя предупредить развитие интрамедуллярной опухоли, но можно принять соответствующие меры, что позволит снизить вероятность появления спинномозговых новообразований.
Суть профилактики заключается в защите от негативного воздействия проникающей радиации, предотвращению интоксикаций организма, а также правильному протеканию беременности и ведению родов.
Чтобы предупредить послеоперационные рецидивы болезни, важно проводить раннюю диагностику и своевременное оперативное лечение. Существуют и другие методы профилактики – общеукрепляющие. Они направлены на усиление защитных функций организма, снижая тем самым негативное воздействие внешних факторов.
Речь идет о правильном питании, отказе от вредных привычек, таких как курение и чрезмерное увлечение алкоголем, ведении активного образа жизни и т.д. Все эти мероприятия помогут снизить риск развития многих заболеваний, в том числе и опухолевых.
Источник
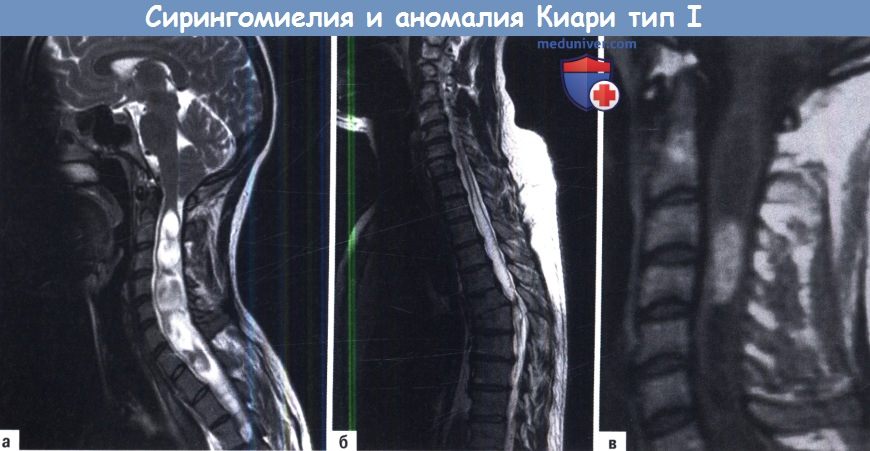
Сирингомиелия (киста спинного мозга) — методы диагностики, лечения по Европейским рекомендациямСирингомиелия — это хроническое заболевание спинного мозга, при котором происходит медленное увеличение интрамедуллярной кисты. Киста содержит прозрачную жидкость, которая неотличима от спинномозговой жидкости (ликвора) или внеклеточной жидкости (ВКЖ). а) Патофизиология и этиология. Сирингомиелия является не болезнью, а поздним осложнением основного хронического заболевания, которое привело к нарушению проходимости спинномозговой жидкости или нарушению подвижности спинного мозга, или может быть связано с опухолью спинного мозга. До настоящего времени не создана общепринятая патофизиологическая концепция развития кисты. И если в прошлом веке предположения сводились к ликвору внутри кисты и теориям относительно возможности проникновения, то в последнее время развитие кисты объясняют изменением динамики ВКЖ: при изменении ликвородинамики и/или подвижности спинного мозга из-за интрамедуллярных опухолей ВКЖ может накапливаться в спинном мозге. На основе этой концепции практически любое заболевание спинномозгового канала может привести к образованию сирингомиелитической кисты: пороки развития позвоночного канала, дегенеративные заболевания позвоночника, заболевания оболочек спинного мозга, опухолевые поражения или позднее осложнение спинальной травмы или операции на позвоночнике. В серии из 1115 пациентов с сирингомиелией у 414 киста была связана с краниоцервикальными пороками развития, у 331 с рубцами паутинной оболочки спинного мозга, у 114 с интрамедуллярными опухолями, у 57 с дегенеративными заболеваниями позвоночника, у 21 со спинальным дизрафизмом и у 178 представлена в виде растяжения центрального канала. В случаях посттравматической сирингомиелии, поражение спинного мозга не приводило к развитию сиренгомиелической кисты. Посттравматическая сиренгомиелическая киста является следствием обструкции тока спинномозговой жидкости на уровне травмы и может быть связана с посттравматическими рубцами паутинной оболочки и/или посттравматическим стенозом позвоночного канала. Как правило, до появления симптомов при сирингомиелии требуется длительное время. Например, при аномалии Киари 1 типа, одном из самых распространенных заболеваний связанных с сирингомиелией, симптомы появляются после тридцати лет, хотя расстройство ликвородинамики отмечается с раннего детства. В среднем посттравматическая сирингомиелия становится симптоматической через 10 лет после травмы. Как правило, киста образуется на уровне обструкции потока спинномозговой жидкости и прогрессирует оттуда либо вверх, либо вниз. Нарастание неврологических симптомов по спинальному уровню происходит к одному из полюсов кисты. б) Симптомы и клиника сирингомиелии. При анализе клинических проявлений у пациентов с сирингомиелией должны учитываться симптомы основного заболевания, вызвавшего сирингомиелию и симптомы самой кисты. Другими словами, у пациента могут проявляться симптомы и признаки обоих заболеваний. Таким образом становится понятным, почему тяжесть клинических симптомов не коррелирует с размером и степенью распространения кисты. Тщательный сбор анамнеза может выявить основное заболевание, возникшее за годы до развития кисты, особенно у пациентов без очевидных причин сирингомилии. В большинстве случаев первые симптомы относятся к основной болезни, а симптомы сирингомиелии появляются намного позже. У подавляющего большинства пациентов симптомы прогрессируют медленно и постепенно. Поэтапное или быстрое ухудшение неврологического состояния является редким, но иногда случается. Как правило, пациенты жалуются на внезапные неврологические изменения, связанные с незначительными травмами. Наиболее распространенными симптомами являются диссоциированное нарушение чувствительности, дизастезия и боль. Диссоциированная потеря чувствительности означает утрату температурной и болевой чувствительности с сохранением тактильного восприятия. Боль, связанная с сирингомиелитической полостью, часто описывается как жгучая, она может быть постоянной или быть спровоцирована пробой Вальсальвы, кашлем или чиханием. Сенсорные симптомы, а также боль воспринимается в дерматомах, соответствующих полости. По мере роста полости появляются признаки спинальной атаксии, нарушения сфинктеров и вегетативные нарушения, такие как повышенная потливость и мышечная слабость при движениях. Позднее присоединяются признаки атрофии мелких мышц руки в случае сирингомиелии шейного отдела спинного мозга или так называемые трофические изменения кожи, ногтей и даже суставов. в) Лучевая и дифференциальная диагностика. Не все изменения сигнала в спинном мозге, указывающие на наличие кисты, должны быть расценены как сирингомиелия: 1. Сирингомиелия: сирингомиелией является кистозное поражение спинного мозга, медленно увеличивающееся в размерах и протяженности. В ней (полости) содержится жидкость, похожая на ликвор и ВКЖ. Киста может быть расположена в центре спинного мозга и быть выстлана эпендимальными клетками или в задней части спинного мозга с выстилкой глиальной тканью. Киста может быть разделена на полости. 2. Гидромиелия: гидромиелией определяется как расширение центрального канала, вызванное ликвором из четвертого желудочка. Такие растяжения могут быть легко воспроизведены в экспериментах на животных. У людей, однако, подобное состояние встречается крайне редко и требует наличия обструктивной гидроцефалии с окклюзией всех отверстий четвертого желудочка. 3. Глиоэпиндималъные кисты: глиоэпиндимальные или эпендимальные кисты являются объемными образованиями, выстланными тканью, богатой коллагеном и кубоидальными клетками без базальной мембраны и, как правило, с локализацией в мозговом конусе. Тем не менее, они могут появляться в любой части спинного мозга. В сагиттальной проекции они отображаются в виде симметричных кист без контрастного усиления стенок и без перегородок. Большинство из них протекает бессимптомно. 4. Миеломаляция: представляет собой интрамедуллярный кистозный некроз, возникший в результате травмы или ишемии. Он никогда не приводит к объемному эффекту. 5. Кистозная опухоль: кистозную опухоль можно отличить от сирингомиелии благодаря поглощению контраста стенкой опухолевой кисты и усилению сигнала от содержимого кисты из-за более высокой концентрации белка по сравнению с ликвором. 6. Постоянный центральный канал: у людей центральный канал спинного мозга с возрастом облитерируется. При МРТ канала могут быть обнаружены фрагменты центрального канала, что требует дифференциальной диагностики с сирингомиелией. Характерными особенностями являются малый диаметр, центральное расположение и отсутствие объемного эффекта. Далеко не всегда сразу можно определить вид интрамедуллярной кисты. Иногда истинный характер выявляется лишь при повторных исследованиях. Если был установлен диагноз сирингомиелии, необходимо определить протяженность полости и причину сирингомиелии. МРТ является диагностическим методом выбора. Для определения причин обязательно исследование с гадолинием, чтобы исключить интрамедуллярные опухоли. После установки диагноза сирингомиелии оценивается краниоцервикальная область, чтобы исключить аномалию Киари. После исключения опухолей, пороков развития и краниоспинальных дизрафических изменений форма и размеры полости должны быть тщательно изучены на наличие спаек паутинной оболочки и смещения или компрессии спинного мозга арахноидальной кистой. МРТ может показать поток ликвора и является наиболее чувствительным инструментом для выявления областей обструкции. г) Лечение сирингомиелии. В идеале лечение сирингомиелии направлено на основное заболевание, т. е. при интрамедуллярных опухолях необходимо удаление, при спайках паутинной оболочки восстановление ликвородинамики и т. д. В зависимости от основного заболевания, операция показана при появлении неврологических симптомов или при их прогрессировании. При интрамедуллярных опухолях операция показана как только установлен диагноз. У пациентов с аномалией Киари рекомендуется декомпрессия большого затылочного отверстия сразу после появления симптомов. У пациентов с аномалией Киари I типа следует учитывать возможность появления таких дополнительных изменений как гидроцефалия, краниоцервикальная нестабильность или вентральная компрессия спинного мозга в связи с базилярной инвагинацией. У пациентов со спайками паутинной оболочки и рубцами спинномозгового канала операция проводится только при прогрессирующей неврологической симптоматике. В таких случаях восстанавливается ток спинномозговой жидкости, а субарахноидальное пространство расширяется с помощью дуропластики. Хирургические вмешательства при дизрафии спинного мозга выполняются, как правило, при наличии связи с сирингомиелитической полостью. Показания к хирургическому лечению спинальных дизрафий — связь между сирингомиелической кистой и синдромом фиксированного спинного мозга — зависят от сложности порока: чем сложнее порок, тем определеннее показания к хирургическому лечению. Для пациентов с дегенеративными заболеваниями позвоночника лечение должно быть направленно исключительно на дегенеративный процесс, так как такие сирингомиелитические полости едва ли вызывают симптомы у таких больных. Всякий раз, когда причина сирингомиелии не может быть установлена, например, у пациентов с обширными паутинными рубцами после менингита, необходима шунтирующая сирингомиелитическую полость операция. Тем не менее, судя по данным отдаленных результатов уровень эффективности такого лечения, является очень низким. Кроме того, шунты могут быть размещены в субарахноидальном пространстве выше уровня обструкции, и давление ликвора может быть снижено дренированием спинномозговой жидкости через программируемый клапан в брюшную полость. Тем не менее, до сих пор нет окончательного решения проблемы регулировки для предотвращения низкого давления и размещения клапана с возможностью простого перепрограммирования. У пациентов с полным поражением спинного мозга и сирингомиелией альтернативным методом лечения с отличными долгосрочными результатами является хордэктомия на уровне повреждения спинного мозга. д) Результаты лечения и прогноз сирингомиелии. Как правило, неврологические симптомы, связанные с полостью, после операции почти не уменьшаются. Клиническое улучшение можно ожидать в основном для симптомов, связанных с основным заболеванием, особенно в случаях компрессии спинного мозга. Иначе говоря, после операции улучшаются клинические признаки сдавления спинного мозга, но не полости. Всякий раз, когда возможно успешное хирургическое лечение основного заболевания, сирингомиелитическая полость уменьшается более чем на 80%. Согласно анализу долгосрочных результатов с учетом статистики выживаемости, у пациентов с аномалией Киари, интрамедуллярными опухолями и рубцами паутинной оболочки в спинномозговом канале можно ожидать 10-летнюю выживаемость без прогрессирования заболевания в 80% случаев. Для сирингомиелии, связанной с обширными рубцами паутинной оболочки или менингитом, эти показатели значительно ниже, примерно на 30%. Так как шунтирование полости не является лечением основного заболевания, то клинический результат в долгосрочной перспективе является неудовлетворительным. Для текоперитонеальных шунтов долгосрочные результаты до сих пор не представлены. е) Резюме. Сирингомиелия является результатом хронического патологического процесса с обструкцией тока спинномозговой жидкости, при нарушении подвижности спинного мозга или при интрамедуллярных опухолях. Для определения причины образования полости и оценки ее протяженности применяются методы нейровизуализации. Диагностическим методом выбора является МРТ. Исследование ликвородинамики с помощью МРТ особенно полезно для оценки области окклюзии. Клинические симптомы могут быть связаны с наличием полости, а также с основным заболеванием, которое в большинстве случаев вызывает симптомы задолго до развития симптомов сирингомиелии. Лечение в первую очередь направлено на основную причину формирования полости. В случае удачи никаких дополнительных мер не требуется. Шунтирование сирингомиелитической полости никогда не должно быть первым методом лечения, но должно выполняться тем пациентам, у которых основное заболевание не поддается лечению. Как правило, симптомы, связанные с основным заболеванием улучшаются после операции, но симптомы, относящиеся к полости, как правило, остаются неизменными, даже если размер ее уменьшился.
— Также рекомендуем «Прогноз и последствия повреждения спинного мозга» Оглавление темы «Нейрохирургия травмы позвоночника.»:
|
Источник