Люмбоишиалгия поясничного отдела позвоночника лечение


Люмбоишиалгия – это синдром, при котором присутствует выраженный болевой синдром и признаки поражения седалищного нерва. Боль локализуется в области поясницы, крестца и распространяется по задней поверхности бедра до колена. Этот синдром часто является осложнением остеохондроза, протрузии и грыжи диска. Также может указывать на развитие плексита крестцового нервного сплетения.
Для того, чтобы понимать, как проводить лечение люмбоишиалгии, необходимо разобраться в патогенезе развития данного состояния. Предлагаем начать с экскурса в анатомию и физиологию нижней части позвончого столба.
Поясничный отдел позвоночника состоит из пяти тел позвонков, разделенных между собой межпозвоночными дисками. Это массивные тела позвонков, которые обеспечивают стабильность положения тела человека. Между поясничными пятым позвонком и крестцом находится диск L5-S1. Он является условным центром тяжести человеческого тела. Далее, между пятью телами позвонков крестцового отдела межпозвоночные диски отсутствуют. Примерно в возрасте 20 – 21 года начинается дегенеративные процесс, в ходе которого диски атрофируются. Крестцовые позвонки сращиваются между собой и образуют единую кость. Это не мешает крестцовому отделу позвоночника быть вместилищем части спинного мозга и обеспечивать иннервацию тех участков тела, за которые он отвечает.
От пояснично-крестцового отдела позвоночника отходят корешковые нервы, которые формируют два нервных сплетения: крестцовое и поясничное. Они расположены очень близко к другу, поэтому некоторые доктора считают условно их за одну структуру. Но на самом деле это не так.
Седалищный нерв, который собственно и поражается при люмбоишиалгии, выходит из нижнего, крестцового, нервного сплетения. Там он формируется из отдельных ветвей 4-го и пятого поясничных и 1-го, 2-го и 3-го крестцовых корешковых нервов.
После выхода из крестцового нервного сплетения седалищный нерв направляется к входу в туннель в толще грушевидной мышцы. Место вхождения расположено рядом с подвздошно-крестцовым сочленением. Поэтому деформирующий артроз данного сустава также может вызывать клинические признаки защемления и болезненность. В толще грушевидной мышцы может возникать рубцовая деформация, оказывающая давление на седалищный нерв. И это тоже вызывает те же самые клинические симптомы люмбоишиалгии, поэтому перед лечением нужно исключать как минимум эти два потенциально возможных заболевания.
Лечение люмбоишиалгии в домашних условиях нужно начинать с проведения правильной диагностики. Важно понимать, что это синдром, а не заболевание. Поэтому отдельно лечить боль не поучится. Симптоматические меры воздействия могут привести только к быстрому ухудшению состояния.
В этой статье рассказано про симптомы и лечение люмбоишиалгии, представлены рекомендации врачей по проведению эффективное профилактики дегенеративных дистрофических изменений в позвоночном столбе с целью предотвращения риска развития болевого синдрома.
Устраняем потенциальные причины
Правильно начинать лечение люмбоишиалгии поясничного отдела с устранения потенциальных причин развития данной патологии. Стоит уточнить, что люмбоишиалгия как результат компрессии седалищного нерва, может развиваться на фоне следующих заболеваний:
- дегенеративные дистрофические изменения в хрящевых тканях межпозвоночных дисков пояснично-крестцового отдела позвончого столба (остеохондроз);
- осложнения остеохондроза, такие как протрузия, экструзия или межпозвоночная грыжа диска;
- стеноз спинномозгового канала;
- нестабильность положения тел позвонков и их смещение по типу антелистеза или ретролистеза;
- искривление позвончого столба и нарушение осанки со смещением тел позвонков и межпозвоночных дисков;
- чрезмерное напряжение мышечного волокна, в том числе на фоне миозита или фибромиалгического синдрома;
- разрушение межпозвоночных фасеточных и дугоотросчатых суставов (спондилоартроз);
- деформирующий остеоартроз подвздошно-крестцовых сочленений костей;
- туннельный синдром грушевидной мышцы;
- воспалительные и опухолевые процессы в месте прохождения седалищного нерва.
Лечение люмбоишиалгии поясничного отдела позвоночника опытный врач всегда начинает с подробного расспроса пациента. Он собирает данные анамнеза, оценивает состояние организма в целом. Затем дает индивидуальные рекомендации. Они могут затрагивать следующие аспекты:
- решение проблемы с лишним весом, поскольку каждый избыточный килограмм создает чрезмерную нагрузку на хрящевые ткани позвончого столба и провоцирует их преждевременное разрушение;
- правильная организация с точки зрения эргономики спального и рабочего места, поскольку именно этот фактор может быть решающим в разрушении хрящевой ткани межпозвоночных дисков;
- ведение активного образа жизни с регулярным оказанием достаточного количества физической нагрузки на мышечный каркас спины;
- отказ от курения и приема алкогольных напитков;
- решение вопроса о переводе на легкий труд, если выполнение профессиональных обязанностей связано с подъемом и переносом тяжестей;
- организация рационального питания и употребления достаточного количества чистой питьевой воды в сутки.
Очень важно при проведении синдрома люмбоишиалгии устранить действие негативного фактора. Обратите внимание, что лечить нужно само заболевание, а не болевой синдром. От правильного выбора методики во многом зависит прогноз развития заболевания. Если сделаете ставку неверно, то в будущем это может привести вас на хирургический стол по поводу удаления секвестрированной грыжи диска. В крайних случаях при серьёзной степени стеноза спинномозгового канала возможно развитие паралича нижних конечностей. При этом гарантирована инвалидность. Так что ен стоит рисковать своим здоровьем и работоспособностью. Выбирайте для себя только безопасные и эффективные способы лечения синдрома люмбоишиалгии.
Способы лечения вертеброгенной люмбоишиалгии
Выше мы разбирали потенциальные причины развития данного синдрома. Они подразделяются на вертеброгенные (связанные с поражением тканей позвончого столба) и внешние (например, опухоли брюшной полости).
Выбор наиболее эффективного способа лечения люмбоишиалгии позвоночника зависит от того, какая причина спровоцировала развитие болевого синдрома. Если это давление со стороны опухоли брюшной полости, то рекомендует провести резекцию новообразования и затем заниматься восстановлением поврежденного нервного волокна.
Лечение вертеброгенной люмбоишиалгии целесообразно начинать с мануального вытяжения позвоночного столба. В ходе данной процедуры восстанавливается физиологическая высота межпозвоночных промежутков. Это снимает давление с корешковых нервов и их ответвлений. Запускается процесс расправления фиброзного кольца межпозвоночных дисков. Купируется спазм и перенапряжение паравертебральных мышц.
Вытяжение позвоночного стола является эффективным методом лечения дегенеративных дистрофических заболеваний хрящевой ткани. Но он не гарантирует полного восстановления диффузного питания.
Поэтому после устранения острого болевого синдрома стоит не останавливаться на достигнутом. Рекомендуем обратится в клинику мануальной терапии по месту жительства. Только опытный мануальный терапевт сможет разработать для вас эффективный и безопасный курс лечения, который полностью восстановит поврежденные хрящевые ткани и предупредит риск повторного развития люмбоишиалгии пояснично-крестцового отдела позвоночника. Далее рассмотрим наиболее эффективные методы восстановления тканей позвончого столба, с помощью которых вы забудете про боли в спине и про проявления люмбоишиалгии.
Лечение люмбоишиалгии в домашних условиях
В большинстве случаев лечение люмбоишиалгии проводится амбулаторно, в домашних условиях. Единственный случай, когда может потребоваться экстренная госпитализация в хирургический стационар – это секвестрирование грыжевого выпячивания пульпозного ядра. Если произошло его отделение в полость спинномозгового канала, что могут развиваться парезы и параличи нижних конечностей, недержание мочи и кала или напротив, отсутствие мочеиспускания и опорожнения кишечника. Это состояние может угрожать жизни и здоровью пациента. Поэтому при секвестрированной пояснично-крестцовой грыже, осложнённой люсбоишиалгией, требуется стационарное лечение. Вероятнее всего, в такой ситуации без хирургического вмешательства будет не обойтись.
Эффективное лечение люмбоишиалгии в домашних условиях можно проводить без использования фармакологических препаратов. Большинство из них представляют собой угрозу состоянию межпозвоночных дисков и других тканей человеческого организма.
Например, использование миорелаксантов для купирования мышечного спазма и перенапряжения приводит к тому, что быстро увеличивается размер межпозвоночной грыжи или наблюдается усиление протрузии диска. Дело в том, что напряжение мышц – это компенсаторный эффект. Таким образом организм обеспечивает защиту корешковых нервов и поврежденных хрящевых тканей межпозвоночных дисков от сдавливания соседними телами позвонков. Если лишить мышцы способности напрягаться, то защита пропадает и произойдет катастрофа.
Противовоспалительные нестероидные препараты часто назначают для купирования болевого синдрома. Да, они позволяют на несколько часов убрать боль. Но при этом они нарушают процессы кровоснабжения и приводят к тому, что хрящевая ткань начинает разрушаться еще быстрее.
Мы рекомендуем проводить лечение люмбоишиалгии крестцового отдела позвоночника под контролем со стороны опытного мануального терапевта, невролога или вертебролога. Эти специалисты обладают достаточным уровнем профессиональной компетенции для того, чтобы разработать индивидуальный курс лечения для пациента.
Обычно в него входят следующие виды воздействия:
- остеопатия и массаж- они позволяют быстро и безопасно восстановить нарушенный процесс микроциркуляции крови и лимфатической жидкости, обеспечивают улучшение эластичности и проницаемости всех мягких тканей, окружающих позвоночный столб;
- лечебная гимнастика обеспечивает равномерное распределение нагрузки на мышечный каркас спины и активизирует работу отдельной мускулатуры;
- кинезиотерапия купирует спазм мышечного волокна, нормализует его тонус и капиллярное кровоснабжение;
- лазерное воздействие запускает механизм восстановления нарушенной целостности фиброзных дисков;
- физиотерапия активирует обменные процессы, обеспечивает отток лишней жидкости, улучшает общий тонус организма;
- иглоукалывание используется для воздействия на биологически активные точки на теле человека для решения многих задач (обезболивание, регенерация, усиление кровообращения и т.д.).
Выбор подходящей методики осуществляется лечащим врачом. Самостоятельно заниматься лечением люмбоишиалгии не рекомендуется. Таким образом можно причинить вред своему здоровью. Подыщите кинику мануальной терапии по месту жительства.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(17) чел. ответили полезен
Источник
Общие сведения
Люмбоишиалгия является рефлекторным или компрессионным вертеброгенным нарушением и проявляется в виде хронической поясничной боли. Стоит в ряду других неврологических дорсопатий – цервикалгии (постоянной боли в шейном отделе), торакалгии (боли, возникающие в области грудного отдела позвоночника) и люмбалгии (боль в пояснице). Код люмбоишиалгии по мкб-10 – поясничного болевого синдрома, отдающего в одну или обе конечностей — M-54.4.
В отличие от люмбалгии при люмбоишиалгии постоянная поясничная боль сочетается с нейродистрофическими и нейрососудистыми нарушениями, что приводит к иррадиированию боли по склеротому. Это массовое явление и проблемы с поясницей свойственны в 21 веке людям различного возраста и вида деятельности.
Патогенез
Существует рефлекторный (болевой), компрессионный и миоадаптивный путь патологического развития. В первом случае боль является следствием воздействия на рецепторные структуры, отвечающие за иннервацию элементов пораженных отделов позвоночных– мышечно-тонических, вазомоторных, нейродистрофических образований.
Компрессионные факторы обычно возникают в сочетании с рефлекторными и обусловлены такими патологическими структурами как: грыжи, остеофиты, а также в результате сдавливания сосудов, к примеру, позвоночной артерии, корешков (при радикулопатии), спинного мозга (при миелопатии).
На начальных этапах люмбоишиалгии присутствует только симптомы раздражения нервных окончаний – парестезия, гиперестезия, алгические точки, ощущение натяжения и оживления рефлексов. В дальнейшем больной начинает испытывать ограниченность движений, все чаще принимает анталгические позы – положение тела, позволяющие снизить болевой синдром. В результате развивается радикулопатия и добавляются симптомы выпадения в виде гипестезии, редких вялых парезов и выпадения рефлексов. Могут наблюдаться периоды обострения, обратного развития и компенсации, развиваться места аутоиммунного воспаления, отеков и димиелинизации корешков.
Классификация
- Сакралгия – возникновение боли исключительно в крестцовом отделе.
- Кокцигодиния – боль, локализующаяся в области копчика.
- Случаи «компрессии конского хвоста» — когда человек испытывает жестокие двусторонние боли, распространенные на обе конечности с периферическим симметричным нижним параперезом, тазовыми нарушениями и парализующим ишиасом корешкового вида.
Помимо локализации болевого синдрома, следует различать типы течения люмбоишиалгии:
- острая стадия – боль наблюдается на протяжении 6 нед.;
- подострая – боль сохраняется 6-12- нед.;
- хроническая – болевые ощущения не проходят спустя 12 нед.
Причины
Вертеброгенная люмбоишиалгия
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.
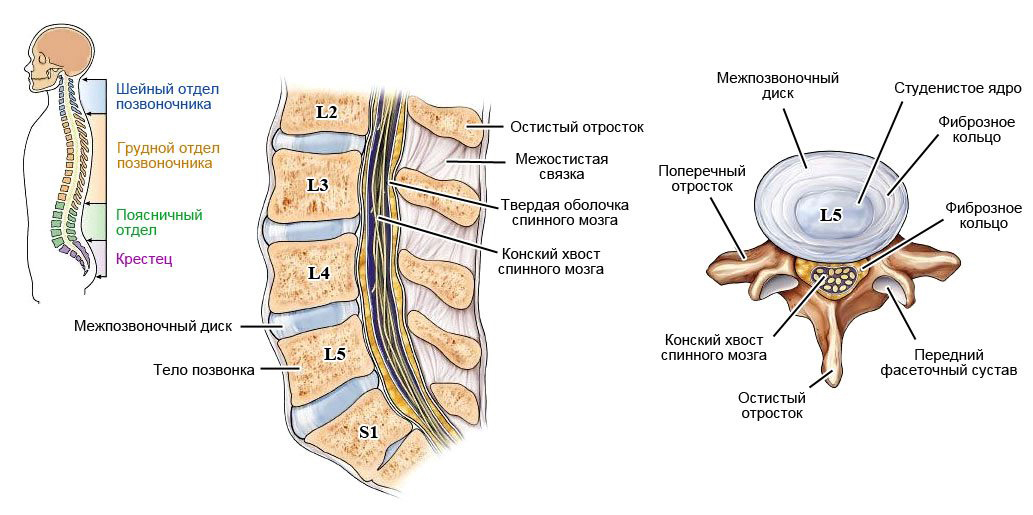
Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозы фасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Люмбоишиалгии невретеброгенного генеза
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
- различные заболевания внутренних органов, вызывающие «отраженные боли»;
- растяжения мышц или связок;
- миозиты и мышечные спазмы;
- остеопороз;
- гиперпаратиреоз;
- ожирение;
- психические или неврологические нарушения.
Симптомы люмбоишиалгии
Патология относится к спондилогенным неврологическим синдромам, проявляющимся в виде чувствительных, двигательных, вегетативно-трофических изменений и болевых ощущений.
Боль обычно локализована точечно и отдает в одну из конечностей. Характер болевых ощущений интенсивный, жгучий, стреляющий, напоминает удар током. В местах воспаления может возникать отек, мышечная слабость, выпадать или угасать рефлексы, например, коленный.
Вертебральная боль усиливается при различных движениях, неудобных позах, натуживаниях, поднятиях тяжести и даже во время кашля или чиханья. Чаще всего дискомфорт проходит в условиях покоя, особенно лежа на ровной поверхности на здоровом боку, но может провоцировать в дальнейшем тянущую, ноющую и глубинную боль. До 5 % людей, страдающих от посничнокрестцовой радикулопатии, испытывают боль даже во время ночного отдыха и отмечают такие симптомы:
- лихорадка;
- слабость;
- периодическое онемение нижних конечностей;
- тазовая дисфункция.
Анализы и диагностика
Помимо сбора жалоб, данных анамнеза и наблюдений за больным необходимо:
- провести рентгенографию позвоночника, позволяющую исключить врожденные аномалии и деформации, воспалительные заболевания, первичные и метастатические опухоли;
- благодаря компьютерной томографии выявить грыжу межпозвоночных дисков или стенозы;
- изучить данные магнитно-резонансной томографии — возможных явлений сдавливания спинного мозга и его корешков, компрессии конского хвоста.
Лечение люмбоишиалгии
Чаще всего лечение проводят консервативное, медикаментозное в домашних условиях либо в условиях стационара. При сильных хронических болях обычно назначают препараты различного действия:
- наркотические анальгетики;
- нестероидного происхождения противовоспалительные средства (НПВС);
- антиконвульсанты;
- миорелаксанты, обладающие центральным действием;
- антидепрессанты;
- дезагреганты, улучшающие микроциркуляцию;
- средства для паравертебральной блокады;
- салуретики, помогающие снять отек корешка;
- хондропротекторы;
- проводят витаминотерапию, преимущественно группы В.
Лечение люмбоишиалгии в домашних условиях
В домашних условиях у больного на вооружении множество различных способов справиться с болями и позаботиться о здоровье позвоночника. В первую очередь, если есть лишний вес, то срочно нужно перейти на здоровое питание и сбалансированную диету. Далее нужно позаботиться о гигиене сна, трудового времени и отдыха. Проконтролировать, чтобы одежда, белье были натуральными и мягкими, а кровать/рабочее кресло ортопедическими.
Так как в период обострения люмбоишиалгии противопоказана физическая нагрузка, нужно сконцентрироваться на консультации с врачом и определении медикаментозного лечения, и, конечно же, подбора действенных мазей и гелей, снимающих отек, воспаление и боль. Также вам могут помочь подручные средства:
- ванны – с тертым корнем хрена, горчичного порошка вместе с индийским луком либо хвоей, принимать по 10-15 минут перед сном;
- компрессы – из барсучьего или другого жира, редьки, индийского лука, которые сверху нужно закутать теплым шерстяным шарфом и оставить на несколько часов;
- растирания – скипидаром, настойкой одуванчика и других лекарственных растений.
Доктора
Лекарства
- Трамал – средство для снятия сильных болей, так как обладает опиодиным анальгезирующим действием размер дозы и срок приема нужно устанавливать индивидуально.
- Кеторолак – НПВС с комплексным жаропонижающим, противовоспалительным и анельгезирующим действием для симптоматического лечения при болевых синдромах различного происхождения, начиная от зубных болей, и заканчивая вывихами и травмами. Используют препарат короткими курсами по 5 дней для парентерального введения, в максимальных дозах – до 90 мг на килограмм веса (за день).
- Диклофенак – достаточно часто используемое НПВС, которое благодаря обезболивающему и противовоспалительному действию назначают как взрослым, так и детям. Не нужно превышать суточной дозы — 100-150 мг, её нужно распределить на 2-3 приема в течение дня.
- Мовалис – эффективный препарат при не утонченных дорсалгиях и ишиасе, снимает боль, жар, действует противовоспалительно. Имеет большой список противопоказаний, в том числе детский возраст. Дозу нужно подбирать в зависимости от особенностей и течения дегенеративного костно-мышечного заболевания, но в среднем составляет 15 мг в день за 1 прием.
- Целебрекс – препарат, помогающий не только при болевом синдроме, но и при лечении остеоартроза, спондилита и начальных этапов дисменореи. Нужно осторожно использовать при проблемах с пищеварительной, выделительной и другими системами внутренних органов. Имеет ряд побочных эффектов и особенностей взаимодействия с другими препаратами. Для симптоматического лечения достаточно дозы 100-200 мг по 1-2 раза в день.
- Мидокалм – способствует «расслаблению» и снижению мышечного тонуса, а также местно снимает боль и усиливает периферический кровоток. Не стоит давать препарат детям до 3 лет, а детям постарше и взрослым нужно подбирать и рассчитывать дозу, начиная с 5-15 мг на килограмм веса.
- Амитриптилин – антидепрессивное, анксиолитическое, тимолептическое и седативное средство, помогающее при хроническом болевом синдроме. Дозу следует подбирать в зависимости от возраста и особенностей организма. Если спустя 2-3 недели не наступает облегчение, то тактику необходимо пересмотреть.
- Золофт – антидепрессант, отличающийся отсутствием развития лекарственной зависимости, стимулирующего или седативного действия. Начальная дневная доза, не превышающая 25 мг должна давать минимальный терапевтический эффект уже спустя 7 дней.
- Курантил – антиагрегант и иммуномодулятор с вазодилатирующими аденозинергическими свойствами. Выпускается в таблетках и драже различной дозировки, так как может применяться в различных целях – для снижения и агрегации тромбоцитов, профилактики и лечения ОРВИ, суточная доза колеблется в пределах 75-600 мг.
- Трентал – проверенный ангиопротектор, способный улучшать микроциркуляцию и помогать при нарушениях кровообращения различного генеза. Вводить можно внутривенно (инфузии 1-6 ч по 100-600 мг препарата в сочетании с раствором Рингера или глюкозы 5%) или перорально внутрь – максимум за сутки 1200 мг.
- Лазикс – диуретик, который позволяет блокировать реабсорбцию ионов Na, Cl и увеличивать экскрецию K, Ca, Mg. Можно вводить в/в или принимать внутрь натощак дозу 20-80 мг, помогающую справиться с нетяжелым отечным синдромом.
- Новокаин – это раствор, предназначенный для инъекций, относится к местным анестетикам. Для проведения поясничной новокаиновой блокады медработникам необходимо осуществить внутрикожную и тканевую инфильтрацию.
- Мильгамма – препарат витамин группы В в комбинации, обладает анальгезирующим, нейропротективным и метаболическим действием. Вводят внутримышечно по 2 мл на протяжении 5-10 суток.
- Артра – препарат, стимулирующий регенерацию тканей с противовоспалительным, хондропротективным и хондростимулирующим действием. Принимать таблетки можно длительно: первые 3 нед. по 2 в день, в дальнейшем – по 1 табл.
- Структум — противовоспалительный, хондропротективный препарат, влияющий на метаболизм в гиалиновых, волокнистых хрящах и на восстановление костной ткани, снижает болезненность и повышает подвижность суставов. Минимальный рекомендуемый курс лечения – 6 мес. по 1 г каждый день.
Процедуры и операции
Больным на стадиях обострений рекомендован покой и максимальное ограничение резких движений, физиотерапевтические процедуры и иглорефлексотерапия.
Для исправления осанки и походки, когда стихли острые симптомы, следует перейти к тракционной терапии вытяжения позвоночника под собственной тяжестью или использовать дозировано подводное вытяжение. Показаны бальнеологические курорты и лечебная физкультура.
Хирургические вмешательства могут быть показаны при сдавливании структур спинного мозга, корешков сосудов, снабжающих его кровью, парапареза, нарушений тазовых функции на фоне стойкого болевого синдрома, не купирующегося после двухмесячного лечения.
Последствия и осложнения
Мышечно-тонические, нейродистрофические и дегенеративно-дистрофические нарушения приводят к изменениям в тканях позвоночного столба, его конфигурации, что сказывается на позах человека, осанке и походке. Деформации позвоночника, особенно поясничных структур имеют сильное влияние на мускулатуру ног, вызывая их растяжения в одних точках, и сближения в других. В результате растяжений мышц и сухожилий, импульсов из пораженных структур позвонков происходит развитие:
- миофиброза или нейроостеофиброза;
- сколиоза и поясничного лордоза/кифоза;
- позного миоадаптивного синдрома (изменение позы человека);
- викарной гипертрофии мышц для компенсации атрофии, слабости других структур опорно-двигательного аппарата.
Список источников
- Шток В.Н., Левин О.С. Справочник по формулированию клинического диагноза болезней нервной системы. М.: Медицинское информационное агентство, 2006, — 520 с.
- Левин О. С. Диагностика и лечение неврологических проявлений остеохондроза позвоночника // Consilium Medicum, 2004. Т. 6.
- Дубровин И. Большой лечебный травник. Научная книга, 2009, — 417 с.
Источник
