Натечник в позвоночнике что делать

НАТЁЧНИК (син.: натечный абсцесс, холодный абсцесс, бугорчатый конгестивный абсцесс, туберкулезный абсцесс) — скопление «холодного» (малоактивного) гноя, отграниченное соединительнотканной оболочкой, связанное со своим источником — туберкулезным очагом в костях или суставах и имеющее склонность перемещаться по межмышечным и подапоневротическим пространствам.
От Натёчника следует отличать скопление «холодного» гноя вблизи очагов хронического остеомиелита, метатифозного спондилита, актиномикоза, сифилиса и др. Эти скопления — затеки (см.) образуются в результате прорыва гноя из первичного очага в окружающие мягкие ткани. В отличие от Натёчника они не имеют склонности к миграции.
Статистика
Натёчник является характерной особенностью костно-суставного туберкулеза (см. Спондилит, Туберкулез костей и суставов). Частота образования Натёчника у больных костно-суставным туберкулезом широко колеблется в зависимости от локализации процесс и состояния больных. По материалам П. Г. Корнева (1959), Н. чаще всего наблюдается у больных туберкулезом позвоночника (60%), туберкулезным кокситом (38%), туберкулезом локтевого сустава (25%), коленного сустава (20%) и плечевой кости (19%).
Патогенез
В отличие от затеков Н. образуется не в результате механического прорыва холодного гноя из очага в окружающие ткани. В 1837—1839 гг. Н. И. Пирогов путем клинико-анатомических сопоставлений задолго до Ланнелонга (О. М. Lannelongue, 1881) пришел к выводу, что холодные нарывы являются следствием активного туберкулезного процесса в мягких тканях, результатом распада в них «бугорчатого вещества». В последующем этот вывод нашел подтверждение и развитие в трудах А. Н. Чистовича (1936), П. Г. Корнева (1953), А. И. Струкова. По современным представлениям, Н. представляет собой активную туберкулезную гранулему, к-рая в случае недостаточности защитных механизмов организма разрастается, захватывая все новые ткани. Распространение (миграция) Н. идет по рыхлым соединительнотканным прослойкам, межмышечным и подапоневротическим пространствам, что обусловливает типичность локализации Н.

Рис. 1. Возможные варианты локализации натечников при туберкулезном спондилите: 1 — в подвздошной области, 2 — под паховой складкой, 3 — на внутренней поверхности бедра, 4 — подзатылочный, 5 — поясничный, 6 — ягодичный, 7 — подколенной ямки, 8 — паравертебральный.

Рис. 2. Схематическое изображение продольного распила коленного сустава при распространении натечника из очага (1) метаэпифизарного остита большеберцовой кости; 2 — восходящий натечник, инфицирующий коленный сустав, 3 — нисходящий натечник, распространяющийся под икроножными мышцами.
Н. может возникнуть либо непосредственно близ пораженного отдела кости, либо вдали от него вследствие распространения туберкулезного процесса по рыхлым соединительнотканным прослойкам. При поражении шейных и верхних грудных позвонков образуются подзатылочные (рис. 1, 4) и заглоточные Н. В грудном отделе позвоночника обычно не отмечается значительных продвижений Н. Они остаются «сидячими» в виде «ласточкиных гнезд» (термин предложен П. Г. Корневым в 1953 г.), а иногда выявляются паравертебрально в межлопаточной области (рис. 1, 8). В поясничном отделе позвоночника Н. иногда проникают кзади в поясничный треугольник (trigonum Petiti — рис. 1, 5), в редких случаях — в толщу ягодичных мышц и даже в подколенную ямку (рис. 1, 6 и 7). Наиболее часто, располагаясь внутри апоневротического влагалища большой поясничной мышцы, они выявляются в подвздошных областях и проникают через мышечную лакуну на бедро (рис. 1, 1, 2, 3). Миграция Н. наблюдается также и при туберкулезном коксите вследствие наличия на бедре массивных мышечных групп. При поражении коленного сустава Н. могут обнаруживаться на передней поверхности бедра под четырехглавой мышцей, а при оститах проксимального конца большеберцовой кости спускаются вниз под икроножные мышцы и могут подниматься вверх к суставу, инфицируя его извне (рис. 2).
Патологическая анатомия характерна для туберкулезного процесса. При гистол, исследовании находят специфические клеточные элементы по типу гранулемы с творожисто-некротическим распадом, гнойным расплавлением и образованием на ее месте полости, окруженной оболочкой из туберкулезных грануляций.
Клиническая картина
Клиническая картина характеризуется общими и местными симптомами. Общая симптоматика обусловлена интоксикацией продуктами распада пораженных туберкулезом тканей, особенно при больших скоплениях гноя, и проявляется снижением общего тонуса больного, ухудшением его состояния, потерей аппетита, падением веса, повышением температуры тела, иногда до 38,5°, нередко изменением гематол, показателей (анемия, ускоренная РОЭ, сдвиг лейкоцитарной формулы влево без заметного лейкоцитоза). Эти явления чаще возникают при формировании глубоко расположенного Н. с выраженной реакцией окружающих его тканей, напр, при коксите или спондилите.
Местные изменения при Н. характеризуются наличием безболезненной припухлости с положительным симптомом зыбления; кожа над припухлостью обычно не изменена. При наклонности Н. к прорыву кожа над ним приобретает глянцевитость и красноватый цвет без заметного повышения местной температуры. Глубоко расположенные Н., содержащие сгустившийся гной, пальпируются труднее, флюктуация в них выражена слабо, поэтому диагностика их затруднена.
Осложнения. Основная опасность в активном периоде развития натечника — возникновение наружного свища (см.) и проникновение через него в очаг туберкулезного воспаления вторичной инфекции, отягощающей течение болезни и состояние больного. При проникновении Н. в полые органы грудной и брюшной полости (в трахею, бронхи, иногда в аорту, пищевод, слепую, сигмовидную, ободочную и прямую кишку, мочевой пузырь, влагалище), помимо тяжелого нарушения функции этих органов, образуется внутренний свищ, что усиливает воздействие гноя на организм и нередко приводит к амилоидозу паренхиматозных органов.
Диагноз и дифференциальный диагноз
Диагноз и дифференциальный диагноз не всегда легки. Наиболее часто приходится дифференцировать туберкулезные и нетуберкулезные абсцессы, особенно при скоплении жидкости и гноя в больших слизистых сумках, при воспалении распадающейся опухоли и др. Распознавание основывается на данных клин, обследования, диагностических пункций с цитол, исследованием, рентгенодиагностики. Типичная локализация Н. облегчает диагностику.

Рис. 3. Прямые рентгенологические признаки натечника; а — рентгенограмма грудного отдела позвоночника больного хроническим туберкулезным спондилитом: разрушены смежные отделы тел VI и VII грудных позвонков; видна веретенообразная тень (указана стрелками) натечника, расположенная паравертебрально в области IV—IX грудных позвонков; б — рентгенограмма (прямая проекция) тазобедренного сустава и бедра больного правосторонним хроническим туберкулезным кокситом: видны значительные разрушения, смещение и атрофичность сочленяющихся отделов костей сустава; тень натечника указана стрелками.
Рентгенол, выявляемость внутригрудных Н. зависит от их локализации и величины, а Н., располагающихся вне грудной клетки, также от содержания в них извести и от вторичного Схмещения соседних органов. Следует различать прямые и косвенные рентгенол, признаки Н. К прямым признакам относятся четко очерченные затемнения диам. 2 см и больше, при внутригрудной локализации — сливающиеся с тенью позвоночника и контрастно выделяющиеся на фоне легких (рис. 3, а). При иной локализации прямым признаком Н. является затемнение, чаще продолговатой формы, резко очерченное с периферической стороны, с бледно-пятнистой, крапчатой или зернистой структурой в зависимости от степени обызвествления его содержимого (рис. 3,6).
Косвенным признаком Н. вне легочной локализации может быть смещение смежных органов. Так, при локализации Н. кпереди от шейных позвонков трахея на боковых рентгенограммах будет смещена кпереди. Располагаясь паравертебрально в поясничной области, Н. ведет к выпячиванию внешнего контура пояснично-подвздошной мышцы на большем или меньшем протяжении кнаружи с одной или обеих сторон; в норме этот контур прямолинейный или пологовыпуклый. Такое выпячивание может быть обусловлено не только давлением Н., но и специфическим псоитом (см.). При расположении в забрюшинном пространстве Н. может сместить соседние органы: мочеточники, кишки и др., что определяется при контрастном исследовании соответствующих органов.
К косвенным признакам Н., окружающего средние грудные позвонки, относится и деструкция гл. обр. передней поверхности тел этих позвонков, обусловленная пульсацией нисходящей части аорты, разрушающее действие к-рой передается на позвонки через жидкое содержимое Н. При этом верхние и нижние края тел позвонков сохраняются дольше благодаря более резистентным выступающим межпозвоночным хрящевым дискам.
При увеличении в размерах или рассасывании Н. тень его и степень смещения смежных органов меняются.
По мере затихания процесса, вызвавшего образование Н., содержимое последнего может подвергнуться обызвествлению. Тень Н. вначале гомогенная, постепенно приобретает пятнистый, затем крапчатый рисунок вследствие нарастающего обогащения содержимого Н. известковыми солями.
Форма Н. определяется его размерами и средой, в к-рой он залегает, а также эластичностью его стенок. Так, при небольшой величине и внутригруднои локализации тень Н., более или менее симметрично окутывая тела позвонков, выпячивается в стороны в форме части шара. При большем распространении вдоль позвоночника тень Н. из сферической может превратиться в овоидную и далее в цилиндрическую. При паравертебральном расположении Н., по форме близких к шару, овоиду или веретену (или части их), наибольший диаметр Н. часто соответствует наиболее пораженному позвонку (перифональный абсцесс). При локализации в клетчатке тень Н. обычно имеет форму гладкого вытянутого овала с каплеобразно закругленным дном; между мышцами овоидная тень Н. заканчивается коническим заострением. Н. может распространяться не только в силу тяжести вниз, но иногда и в краниальном направлении. Поэтому при спондилите нижних грудных позвонков рентгенол, поиски Н. следует проводить не только каудально, но и краниально; то же относится к коленному суставу и лонному сочленению.
Сам факт рентгенол, выявления Н. не всегда говорит об источнике и природе его; локализация и характер найденных при этом анатомических изменений костно-суставного аппарата (межпозвоночных дисков, костей, суставных хрящей и т. д.), а также клин, картина позволяют с большей уверенностью говорить об этиологии первичного заболевания скелета — туберкулезной, кокковой, метатифозной, бруцеллезной, сифилитической, микотической и т. д. Тень Н. на рентгенограмхмах нередко требует дифференциальной диагностики (в зависимости от локализации) с так наз. сопутствующими позвоночнику тенями, с аневризмами аорты, опухолями легких, органов средостения, таза, лимф, узлов, мягких тканей шеи, грудной клетки, живота и конечностей, экстравазатами, гидронефрозом, дистопией и поликистозом почек, кистами и др. При осложнениях в течении Н., напр, при прорыве в полость внутренних органов или наружу, необходимые диагностические уточнения могут быть получены с помощью соответствующих контрастных исследований.
Лечение

Рис. 4. Схематическое изображение пункции натечника: а — неправильный прокол (слева) с образованием прямого канала (справа), через который при наполнении полости натечника гной может вытекать наружу; б — правильный прокол — сбоку, косо (слева), со смещением кожи, благодаря которому образуется клапанный ход (справа), стрелкой показано направление движения пальца, оттягивающего кожу; e — при плоских натечниках (слева) один край гнойника сдавливают рукой (справа) и пунктируют сбоку.
В период применения исключительно консервативной терапии костно-суставного туберкулеза борьба с Н. осуществлялась с помощью паллиативных средств. Т. П. Краснобаев (1947) и др. считали, что ведущая роль в лечении Н. принадлежит пункциям, к-рые выполняли по определенной методике (рис. 4) с последующим промыванием полости различными антисептическими средствами. Эта леч. тактика оказалась мало состоятельной даже в последующем, когда открылись широкие возможности применения специфических противотуберкулезных препаратов. Расчет на ликвидацию Н. без удаления основного очага в кости не оправдался, как и расчет на его спонтанное излечение. Кардинальное решение проблемы лечения Н. стало возможным только с развитием радикальной хирургии костно-суставного туберкулеза.
Большинство современных авторов рекомендует применять при Н. оперативное лечение с ликвидацией туберкулезного очага в кости — абсцессэктомию и абсцессотомию, к-рые проводят на фоне антибактериальной и общеукрепляющей терапии. Полное удаление Н. вместе с капсулой (абсцессэктомия) выполнимо не при всех его локализациях. Операция, как правило, не представляет трудностей на конечностях, но при спондилите, в частности поясничном, вследствие обширности вмешательства нельзя исключить опасности повреждения соседних органов. При нек-рых же локализациях Н. эта операция технически просто неосуществима. Абсцессотомия (удаление содержимого Н. и его пиогенной оболочки) — более щадящее вмешательство, она обеспечивает не худшие результаты и является менее опасной. В 1953 г. П. Г. Корнев впервые применил абсцессотомию по типу предложенной им ранее (1948) укорачивающей фистулотомии с одновременным кюрета-жем туберкулезных очагов в телах позвонков. Оперативные вмешательства такого рода оказались более эффективными, чем пункции Н.
Прогноз
Прогноз при радикальном оперативном лечении благоприятный. Он зависит от своевременной диагностики, точного определения локализации Н., комплексного использования основных методов лечения, в частности одновременного применения абсцессотомии (абсцессэктомии) и некрэктомии очага поражения кости с последующим проведением массивной антибактериальной терапии. Соблюдение этих условий почти во всех случаях гарантирует полное излечение Н. Так, по данным П. Г. Корнева (1971), из 575 больных, перенесших операции по поводу Н., лишь у 5 остались свищи, потребовавшие повторных вмешательств.
Библиография: Гусейнов Г. К. Забрюшинным натечный абсцесс при туберкулезе позвоночника, Хирургия, №11, с. 118, 1974; Заводчиков С. Г. и Аронский А. С. Роль ангиографии в дифференциальной диагностике внутригрудных абсцессов у больных туберкулезным спондилитом, Пробл, туб., № 6, с. 48, 1978; Зедгенидзе Г. А., Грацианский В. П. и Сивенко Ф. Ф. Рентгенодиагностика костно-суставного туберкулеза, с. 168, Л., 1958; Корнев П. Г. Хирургия костно-суставного туберкулеза, ч. 3, с. 57, Д., 1971; Краснобаев Т. П. Костно-суставной туберкулез у детей, с. 33, 203, М., 1947; Малевский А. М. Пневморетроперитонеум как метод диагностики псоас-абсцессов, Ортоп, и травмат., № 2, с. 79, 1973; Минeeв П. П. Анатомические пути распространения натечных абсцессов при туберкулезном спондилите, Вестн, хир., т. 74, № 6, с. 54, 1954; Сагалович В. Я. Особенности фистулографии при свищевых осложнениях туберкулеза позвоночника, Вестн, рентгенол, и радиол., № 3, с. 36, 1972; Степанов В. А. Эффективность хирургического лечения больных туберкулезом пояснично-крестцового отдела позвоночника, осложненного абсцессами и свищами, в кн.: Восстановительное лечение больных костно-суставным туберкулезом, под ред. E. Н. Варфоломеева и др., с. 52, Киев, 1972; Чистович А. Н. Патологическая анатомия и патогенез туберкулеза, с. 87, JI., 1973; Davi d-Chausse J. e. a. Mal de Pott dorsal, suppuration mediastinale, tuberculose de Toeso-phage avec fistules cutanees abces froids thoraciques, Rev. Rhum., t. 44, p. 193, 1977; Kastert J. u. Uehlinger E. Skelettuberkulose, Handb. d. Tuberk., hrsg. v. J. Hein u. a., Bd 4, S. 443, Stuttgart, 1964; Kremer W. u. Wies.se O. Die Tuberkulose der Knochen und Gelenke, B., 1930.
Д. K. Хохлов; С.И. Финкельштейн (рент.).
Источник
Общие сведения
Спондилит – это болезнь позвоночника воспалительного характера, одна из форм спондилопатии. В процессе развития заболевания отмечается первичное разрушение тел позвонков. В итоге этот процесс приводит к деформации позвоночника. Часто заболевание имеет инфекционную природу. Болезнь является достаточно редкой и поражает как молодежь, так и людей в возрасте.
На ранней стадии развития четко выраженных симптомов не проявляется. Позже человека беспокоят характерные боли, у него нарушается осанка, ограничивается подвижность, проявляется слабость. Когда происходит деформация двух или больше позвонков, у больного проявляются неврологические признаки. Основные факторы риска развития болезни – генетическая наследственность, травмы позвоночника, сильное снижение иммунитета.
Патогенез
Развитие болезни чаще всего обусловлено занесением с кровотоком инфекционных агентов в позвоночный столб. Чаще всего – примерно в 40% случаев – спондилит развивается вследствие воздействия микобактерии туберкулеза. Реже болезнь провоцируют другие возбудители — стрептококки, гонорейные гонококки, бледная трепонема, бруцелла, золотистый стафилококк, возбудитель тифа, кишечная палочка. Еще реже болезнь вызывает грибковая инфекция, а также спондилит имеет ревматоидную природу.
Развитию этой болезни способствуют травмы, перегрузки, переохлаждение, инфекционные болезни. Проявление туберкулезной формы болезни обусловлено попаданием микобактерий туберкулеза гематогенным путем в губчатое вещество позвонков, так как в этой области отмечается обильное кровоснабжение. В основном происходит поражение губчатого вещества передней части позвонка, где много сосудов. Задние части позвонка кровью снабжаются плохо, поэтому их поражение почти не происходит. В более редких случаях заражение происходит лифмогенно или контактно (туберкулезный лимфаденит или плеврит). Выраженность патологических изменений зависит от количества позвонков, которые были поражены. Чем больше таких, тем тяжелее заболевание.
Псориатический спондилит проявляется вследствие сложных взаимодействий между иммунологическими, генетическими и внешними факторами.
Классификация
Спондилит подразделяют на два вида – специфический и неспецифический.
В свою очередь, специфическая форма заболевания подразделяется на:
- Туберкулезный спондилит позвоночника – эта форма болезни развивается, когда бактерии, попадая в организм, распространяются через кровь или лимфу и обосновываются в костных тканях позвонков. Наиболее благоприятная среда для развития инфекции – это позвонки после перенесенных травм или с хроническими деформациями. Туберкулезный спондилит чаще всего поражает грудной или шейный отделы позвоночника.
- Бруцеллезный – для этой формы характерно поражение поясничного участка. При этом абсцессирования практически нет. На рентгене при такой форме просматривается мелкоочаговая деструкция тканей костей позвонков.
- Сифилитический – очень редкая форма, при которой поражаются шейные позвонки. Болезнь носит характер гуммозного остеомиелита. Отмечаются неврологические нарушения, так как происходит компрессия нервных корешков и спинного мозга из-за расплющивания тел позвонков.
- Тифозный – происходит деформация двух смежных позвонков и межпозвоночного диска, их скрепляющего. Чаще всего патологический процесс происходит в пояснично-крестцовых и грудопоясничных сочленениях. Кости скелета при такой форме разрушаются очень быстро, при этом формируется много гнойных очагов.
- Грибковый (актиномикотический) – поражает в основном надкостницу тел позвонков в грудном отделе.
- Псориатический спондилит – развивается на фоне продолжительного течения псориаза без адекватного лечения. Псориатический спондилит длительное время считался одной из форм псориатического артрита. При такой форме болезни в межпозвоночных дисках формируются патологические наросты, которые называются остеофитами.
Неспецифический спондилит подразделяют на:
- Гематогенный гнойный спондилит (остеомиелит позвоночного столба) — это гнойно-некротическое поражение костных тканей, в процессе которого поражается не только кость, но и окружающие мягкие ткани. Сопровождается сильной болью и протекает быстро. Абсцессы появляются в наиболее подвижных областях позвоночника, распространяются на позвонки и хрящевые соединения. Часто развитие процесса приводит к появлению секвестрированных межпозвоночных грыж, которые можно лечить только хирургически.
- Анкилозирующий спондилит (болезнь Бехтерева) – системное поражение суставов в основном крестцово-подвздошного сочленения и паравертебральных мягких тканей. Реберные хрящевые и грудинно-ключичные соединения поражаются реже. Болезнь имеет хронический характер и прогрессирует медленно. В итоге образуются анкилозы – кости теряют эластичность, срастаются между собой, и позвоночник теряет способность сгибаться.
Причины
Причины возникновения заболевания — инфекционные возбудители, которые с кровотоком попадают в суставы и костную ткань. Спровоцировать заболевание могут такие микобактерии:
- туберкулеза;
- сифилиса;
- бруцелла;
- золотистый стафилококк;
- трихомонада;
- гонорейный гонококк;
- стрептококк;
- возбудители оспы, тифа, чумы;
- кишечные палочки.
Также заболевание могут провоцировать грибковые клетки (дерматит, псориаз, лишай) и ревматизм.
Болезнь Бехтерева развивается как хронический воспалительный процесс. Когда бактерии попадают внутрь межпозвоночных дисков, в организме начинается продукция клеток для борьбы с чужеродными микроорганизмами.
Туберкулезный спондилит развивается после того, как из первичного очага, расположенного в легких, возбудители туберкулеза (палочка Коха либо микобактерия туберкулеза) попадают гематогенным путем в позвоночник.
Псориатическая форма болезни проявляются у больных псориазом. В данном случае играет роль наличие специфического гена и наследственного фактора.
Симптомы
Если у больного развивается спондилит, то симптомы в таком случае могут быть следующими:
- Болевые ощущения. Боль развивается в пораженном участке позвоночника. Характер боли может быть разным, в зависимости от особенностей заболевания. Как правило, боль в позвонках бывает ноющей, усугубляется она после нагрузки. Иногда болевые ощущения становятся острыми. Спондилит поясничного отдела позвоночника приводит к проявлению боли в спине между лопатками. При поражении поясничного отдела позвоночника боли преимущественно ноющие, усиливаются при движениях и глубоком вдохе. Болевые ощущения периодически могут то становиться то сильнее, то слабее, но беспокоят они человека с поражением поясничного отдела позвоночника постоянно. Резкие боли могут свидетельствовать об отеках и раздражении нервных корешков. При спондилите в шейном отделе болит шея и нарушается иннервация верхних конечностей, немеют пальцы рук, нарушается кровоснабжение по позвоночным артериям. Боли в пояснице могут осложняться воспалением седалищного нерва и онемением, а также нарушением иннервации нижней конечности. Возможны спазмы мышц, онемение кожаных покровов.
- Позвоночник становится менее подвижным и пластичным. Больной осознает, что уже не может нагибаться и поворачивать тело так, как это у него получалось раньше. Если развивается спондилит шейного отдела позвоночника, то больному становится трудно поворачивать голову. Поражения шейного отдела позвоночника вызывают характерные боли в области шеи.
- Физиологические изгибы поясничного, грудного и шейного отдела позвоночника выравниваются. Если смотреть на больного сбоку, можно отметить эти изменения. Вследствие них меняется и осанка. Проявляются последствия таких изменений: больной начинает быстро уставать, и у него постоянно болит спина. На поздних стадиях болезни скованность проявляется ввиду развития анкилозов. Разрушение позвонков и их последующее возобновление без сохранения формы провоцирует патологические деформации (сутулость, неестественные изгибы), формирование горба, сколиоза, лордоза и кифоза. Деформации могут привести к нарушению функционирования внутренних органов.
- Интоксикация. Иногда возможно повышение температуры, озноб, слабость и другие признаки интоксикации. Возможна гиперемия кожи над участком, который был поражен.
При туберкулезной форме чаще всего поражается шейный отдел. Первая, «немая» стадия заболевания может проявляться от нескольких месяцев до двух лет.
При этой форме возможны одиночные гнойные абсцессы, необратимый полный паралич конечностей, образование остроконечного горба (так называемая триада Потта).
Появление холодных абсцессов (натечников) — это важный признак туберкулезной формы заболевания. Натечник – это гной и некротическая масса из разрушенного тела позвонка. Он перемещается вдоль позвоночника по межтканевым промежуткам и выходит наружу на бедре, пояснице, в подвздошной области. Выглядит это как эластическое выпячивание, над которым кожа сначала не изменяется. Потом происходит прорыв, сквозь который выделяется гной.
Крупные натечные абсцессы могут сдавливать спинной мозг и участки разрушенной костной ткани, блокируя спинномозговое пространство. Это приводит к проявлению неврологических симптомов.
При псориатической форме отмечается продолжительный болевой синдром. Беспокоят тянущие боли в спине, отдающие в плечи и пах. В состоянии покоя боль становится сильнее. Физические нагрузки ведут к уменьшению, но не полному исчезновению болей. Со временем появляются остеофиты, что приводит к искривлению позвоночника и ослаблению мышечного корсета.
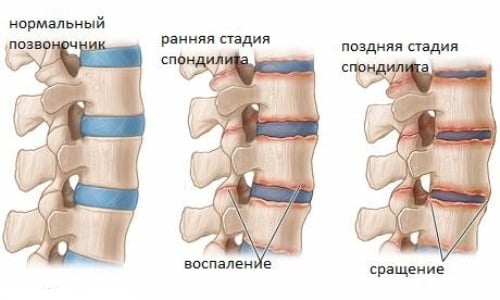
Стадии спондилита
Анализы и диагностика
Если у человека проявляется скованность, снижение чувствительности и боли разного характера в области позвоночника, ему необходимо посетить врача и пройти все исследования, которые тот назначит. Изначально специалист проводит опрос и осмотр больного, изучает анамнез и определяет клиническую картину. Также врач назначает такие исследования:
- Общий и биохимический анализ крови для определения наличия в организме воспалительного процесса.
- Рентгенографическое и ультразвуковое исследование позвоночного столба, чтобы выявить очаги поражения и определить их степень.
- МРТ и КТ – для конкретизации формы заболевания.
- Биопсия тканей – позволяет определить причину болезни.
При туберкулезном спондилите труднее всего диагностировать начальные формы недуга, когда отсутствуют выраженные типичные признаки болезни. В данном случае важна профессиональная дифференциальная диагностика.
В процессе диагностики врач обращает внимание на особенности анамнеза: постепенное и медленное развитие заболевания, нелокализованность болей в течение длительного времени, зависимость болей от нагрузки и др. Также учитывается наличие характерных признаков туберкулезной интоксикации: сильной утомляемости, повышенной температуры, тахикардии, похудения, потливости.
В процессе установления диагноза проводится ортопедическое обследование, при необходимости — неврологическое обследование.
Уровень сдавливания спинного мозга определяют, применяя контрастные методы исследования спинного мозга – эпидурографию, миелографию.
Практикуются также лабораторные исследования – анализы крови, бактериологические и серологические исследования. В частности, проводится исследование гноя из абсцессов.
Проводится рентген, томография, зонография и другие методы, описанные выше.
При подозрении на псориатическую форму заболевания проводят анализ крови на ревматоидный фактор, чтобы исключить ревматоидный артрит.
Лечение
 После полного обследования и определения формы болезни врач назначает курс лечения.
После полного обследования и определения формы болезни врач назначает курс лечения.
Важно проведение комплексной терапии – как медикаментозной, так и физиотерапии. При наличии абсцессов проводят операцию. В целом тактика лечения зависит от состояния пациента, наличия у него осложнений.
Доктора
Лекарства
Медикаментозные средства врач подбирает индивидуально, в зависимости от формы и особенностей течения заболевания. Практикуется лечение такими препаратами:
- Противовоспалительные средства, снимающие болевые ощущения (Индометацин, Ортофен).
- Кортикостероиды, активизирующие процесс восстановления позвоночного столба, нормализующие обменные процессы и уменьшающие отеки (Преднизолон).
- Антибиотики, необходимые при инфекционных формах болезни (Цефтриаксон, Цефиксим, Левофлоксацин, Норфлоксацин).
- Для лечения псориатического спондилита назначают ингибиторы фактора некроза опухолей (Инфликсимаб, Адалимумаб, Этанерцепт и др.).
- Для лечения туберкулезной формы практикуется комплексное применение противотуберкулезных средств. Как правило, назначают несколько препаратов с разным механизмом антибактериального влияния (Рифампицин, Изониазид, Этамбутол, Стрептомицин).
- С целью улучшения функции иммунной системы назначают витаминно-минеральные комплексы, которые подбирает врач.
Процедуры и операции
- В остром периоде заболевания больному показано состояние покоя, ограничение нагрузок. Важно правильно подобрать постель – она должна быть жесткой и ровной. Подушку нужно выбрать очень тонкую, либо вообще от нее отказаться.
- Параллельно с приемом медикаментов больному назначают применение физиотерапевтических методов. С помощью глубокого прогревания патологических участков можно уменьшить боль, расслабить мышцы и снять скованность.
- Назначается лечебная гимнастика, которую практикуют после острого периода болезни. Комплекс упражнений разрабатывается индивидуально, в зависимости от степени и области поражений. Заниматься нужно каждый день, по два раза небольшими сеансами – не больше получаса. Такие упражнения помогают улучшить подвижность позвоночника, избавиться от нарушений осанки.
- Назначают также разные методы мануальной терапии. Может практиковаться акупунктура, рефлексотерапия, массаж и др.
- Можно практиковать дыхательную гимнастику, которая помогает активизировать кровоток во внутренних органах, укрепить организм.
- Эффективна термотерапия, когда с помощью прогревания мышц и суставов удается уменьшить выраженность скованности и боли. Можно принимать горячие ванны, которые рефлекторно расслабляют мышц, что уменьшает боль.
- Полезно также плавание, гидромассаж и водные процедуры.
Хирургическое вмешательство практикуется только в том случае, если консервативная терапия неэффективна, или же состояние пациента тяжелое. Суть оперативного лечения – в санации абсцессов и свищей. Если есть такая необходимость, позвоночник стабилизируют с помощью металлических систем.
Эффективным после проведенной терапии является санитарно-курортное лечение.
Лечение народными средствами
В качестве вспомогательных методов для укрепления организма можно использовать некоторые народные рецепты. Однако такие методы возможны только как дополнительное, но ни в коем случае не основное лечение.
В основном используются отвары и настои разных растений: березы, солодки, липы, сельдерея, зверобоя, шиповника, мать-и-мачехи, грецкого ореха и др.
Можно использовать следующие рецепты:
- Свежевыжатый сок. Его готовят из свеклы, моркови, сельдерея, взяв их в равных пропорциях и смешав. Сок нужно пить по половине стакана перед едой раз в день.
- Настой из зверобоя. Для этого 10 г травы нужно залить 1 ст. кипятка и подождать полчаса. Потом пить по 1 ст. л. трижды в день.
- Шиповник. Из него можно готовить чай, горсть плодов запарив в термосе и выждав несколько часов.
- Орех с медом. 3 ст. л. грецкого ореха покрошить и смешать с 1 ст. л. меда. Смесь принимать утром и вечером по 1 ст. л.
- Ванны. Для ванн можно готовить отвары перечисленных выше трав отдельно или как сборы. В теплую ванну, куда предварительно был вылит отвар, следует погрузиться на 20 минут. Однако принимать ванны можно только в том случае, если такую процедуру одобрил врач.
Профилактика
Чтобы не допустить развития спондилита, рекомендуется придерживаться некоторых правил профилактики:
- Не допускать травм позвоночника.
- Вести активную жизнь, занимаясь спортом и физкультурой.
- Придерживаться всех мер предосторожности, снижающих риск заражения инфекционными болезнями.
- Посещать врачей и проходить профилактические осмотры. Особенно внимательными к собственному здоровью должны быть те, кто болеет туберку?
