Нестабильность шейного отдела позвоночника с вестибулопатией
Дата публикации 9 апреля 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
В скелетно-мышечном аппарате есть суставы, которые от природы являются неподвижными, то есть стабильными. Это свойство может быть утеряно, тогда суставы и сочленения становятся «нестабильными». Например, лонное сочленение или крестцово-подвздошные суставы могут утратить свою неподвижность после родов или ввиду травм данной анатомической области. Сегменты позвоночника также относятся к образованиям, которые могут утратить свою неподвижность, что и называется в медицинской практике термином «нестабильность».[1] Стоит отметить, что у детей до 10-ти лет нестабильность считается нормой, так как структуры, отвечающие за стабильность позвоночника, в их возрасте находятся в фазе активного роста.
Позвоночник взрослого человека состоит из 33-х или 34-х позвонков (встречается вариант нормы с шестью поясничными позвонками), что составляет 25 или 26 двигательных сегментов.[1]
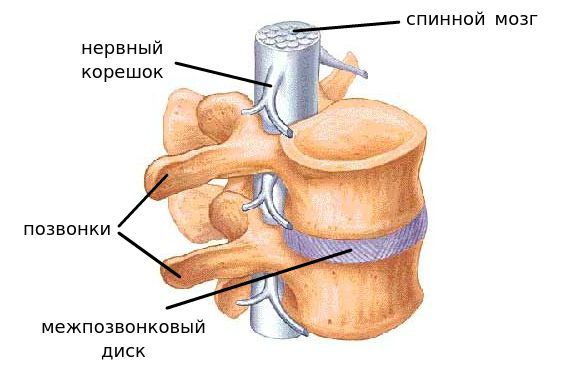
Сегмент позвоночника — это анатомическая и функциональная единица позвоночника. Анатомически сегмент состоит из межпозвонкового диска, нижней половины вышележащего позвонка, верхней половины нижележащего позвонка, передней и задней продольной связки, жёлтой связки, межпозвонковых суставов, а также всех мягких и нервных тканей, находящихся на этом уровне.[1]
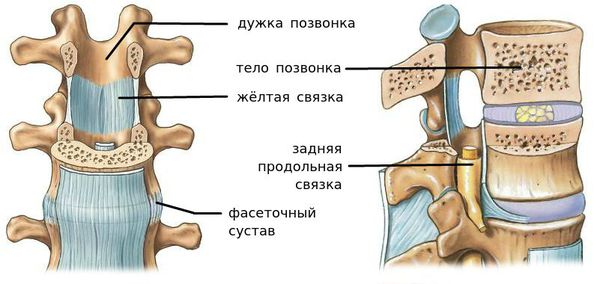
За стабильность сегмента отвечают следующие структуры (перечислены в порядке убывания): межпозвонковый диск, связки и фасеточные суставы, тела позвонков.
Соответственно, и причины развития нестабильности воздействуют именно на перечисленные структуры.
Причинами являются:
- травмы родовые, спортивные, автодорожные и др. (связки, диски и тела позвонков);
- дегенерация дисков (протрузии и грыжи);
- оперативные вмешательства на позвоночнике (диски, связки и фасетки);
- аномалии развития позвоночника и его структур (любая структура).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы нестабильности шейного отдела позвоночника
Смещение диска как проявление нестабильности сегмента не всегда может порождать какие-то симптомы и жалобы. Вызывающую определенную симптоматику нестабильность называют «клинически значимой».
1. Боль. Сюда же относится и головная боль. Является самым частым симптомом, возникает периодически. Часто появляется после физической нагрузки, нередко уже во время нагрузки. Также возникает после сна в неудобном положении, длительном сидении при наклонённой вперёд и вниз голове, также при сгибании и разгибании головы. При повороте головы в стороны и наличии нестабильности может появиться онемение конечностей и головокружение. Также часто появляется при выполнении неверно подобранных упражнений, не подходящих для пациента, или при неправильном их выполнении.[2]
2. Мышечная симптоматика. Постоянное ощущение напряжения мышц шеи, усталости. Повседневная нагрузка вызывает напряжение, боль и требует отдыха.[2]
3. Очаговая неврологическая симптоматика. По своим проявлениям напоминает корешковую симптоматику — простреливающие боли, онемение и слабость верхних конечностей. При пальпации паравертебральных точек определяется боль.
4. Гипертензионный синдром. Проявляется повышением внутричерепного давления, что, в свою очередь, усиливает головную боль, головокружение. Также проявляется повышением артериального давления. Многие авторы считают, что оба эти проявления чреваты развитием панических атак.[1][3]
5. Вестибуло-кохлеарные и окуло-кохлеарные нарушения. К ним относятся шум в ушах и головокружение, нарушение зрения. Пациенты часто обращаются к врачам-офтальмологам или врачам-отоларингологам, но при обследовании органов зрения и слуха не обнаруживается сколь значимых нарушений. Симптомы вызываются сдавлением позвоночной артерии, что возможно при изменении высоты межпозвонковых дисков и спондилоартроза, или артроза межпозвонковых суставов.[5]
6. Деформация позвоночника. Боль уменьшается при фиксированной шее, часто при наклоне на бок. Длительное пребывание в таком положении изменяет форму шеи, вызывает формирование или усиление кифоза (искривление позвоночника в форме горба). Кстати, тот самый нарост, который многие именуют «скоплением жира», может быть симптомом нестабильности.[5]
7. Нарушение сна. Развивается при хронизации боли. Постоянное ощущение дискомфорта, невозможность найти удобную позу для сна, вынужденная поза при выполнении повседневной нагрузки — всё это способствует невротизации, и, как следствие, развивается нарушение сна.[2][3][4]
Патогенез нестабильности шейного отдела позвоночника
Вопросом изучения патогенеза нестабильности сегментов шейного отдела позвоночника занимался Krismer и его ученики.[1] Опытным путём они доказали, что волокна фиброзного кольца межпозвонкового диска ограничивают ротацию позвонков даже сильнее, чем межпозвонковые и фасеточные суставы. Они также перечислили различные определения нестабильности, описали её, как состоящую из следующих механических аномалий:
- избыточное поступательное движение в дорсолатеральном направлении, что является результатом разрушения диска и нарушения его структуры;
- патологические синкинезии (или сдвоенное движение), которые развиваются как следующий этап при невозможности выполнения диском своей стабилизирующей функции и переноса центра тяжести на соседние позвонки + диски + связки;
- увеличение нейтральной зоны, что является результатом предыдущего этапа. Любое движение патологично и затрагивает многие позвонки.
- патологический центр ротации (движения вокруг продольной оси). В ситуации постепенного разрушения диска, что наблюдается при протрузиях и грыжах дисков, межпозвонковые суставы берут на себя функцию ограничения ротации. Для этих суставов такая функция является чрезмерной, и в них развивается артроз. Именно таким путём прогрессирует дегенеративная (или дискогенная) нестабильность. Итогом становится развитие спондилоартроза (дегенеративного заболевания межпозвоночных суставов).

Вопросы развития других видов нестабильности в настоящий момент являются дискутабельными. Хотя, рассматривая патогенез послеоперационной нестабильности, многие авторы сходятся во мнении, что сама операция является фактором, усиливающим нестабильность. Ведь сложно представить ситуацию, когда потребовалось удалить здоровый диск.
Классификация и стадии развития нестабильности шейного отдела позвоночника
- Посттравматическая нестабильность. Самый часто встречающийся вид, диагностируется в любой возрастной категории. Бывает следствием родов, когда оказывается акушерское пособие (например, выдавливание ребёнка при слабости родовой деятельности или нарушении расхождения лонного сочленения и/или крестцово-подвздошных сочленений). В такой ситуации нестабильность может сформироваться у матери и у ребёнка, но в разных отделах: у ребенка — в шейном, у матери — в пояснично-крестцовом. Также посттравматическая нестабильность является следствием переломов и вывихов шейных позвонков, например после ДТП или при занятиях спортом, в основном профессиональным.[3][4][5]
- Дегенеративная (или дискогенная) нестабильность. О ней подробно мы говорили в разделе «патогенез». Следует также отметить, что первым признаком такого вида является боль. Она вызвана давлением диска на заднюю продольную связку. Давление диска, в свою очередь, является результатом разрушения и нарушения питания диска ввиду постоянной его перегрузки.[1][5]
- Послеоперационная нестабильность. При выполнении оперативного вмешательства на позвоночнике часто приходится резецировать или удалять фасетки. Это требуется технически. Впоследствии нагрузка на позвонки и межпозвонковые суставы увеличивается в разы, что может потребовать дополнительной операции.[1][3][5]
- Диспластическая нестабильность. Развивается ввиду нарушения внутриутробного развития позвоночника и его структур, например врождённая асимметрия межпозвонковых суставов, конкресценция позвонков (т.е. сращение), недоразвитие хряща и др. Клинически и рентгенологически эти аномалии будут проявляться в виде выраженной нестабильности.[5]
- Сочетанный вид нестабильности, характеризующийся сочетанием различных видов.[1][3][5]
Различают три стадии нестабильности:[1]
- Первая стадия. Развивается в возрасте 2-20 лет. На этой стадии может беспокоить острая боль, локализующаяся около позвоночника, или корешковая боль. Рентгенологически часто не выявляется.
- Вторая стадия. Развивается в возрасте 20-60 лет. На этой стадии беспокоит частая рецидивирующая боль, возникающая в межпозвонковых суставах и/или связках. Рентгенологически, наряду с признаками нестабильности, определяются спондилоартроз различной степени и уменьшение высоты дисков.
- Третья стадия. Развивается после 60-ти лет. На этой стадии подвижность межпозвонковых суставов значительно уменьшается, что способствует стабилизации позвоночника. Это вызывает уменьшение частоты и интенсивности болевого синдрома. Следует помнить, что болевой синдром может быть достаточно интенсивным при развитии реактивных системных заболеваний.
Осложнения нестабильности шейного отдела позвоночника
Самыми частыми осложнениями являются сдавление позвоночной артерии (или синдром позвоночной артерии) и интенсивный болевой синдром.
Синдром позвоночной артерии развивается в двух ситуациях:
- когда артерия сдавливается в межпозвонковых пространствах остеофитами при развитии спондилоартроза;
- на экстравертебральном уровне нижней косой мышцей.
Сдавление артерии чревато развитием общемозговой и вестибулярной симптоматики в виде головной боли, головокружения и шумовых эффектов. При остром сдавлении, как правило, развивается острый приступ в виде выраженного головокружения с тошнотой и рвотой, нарушение вестибулярной функции. При длительном сдавлении развивается хроническое нарушение мозгового и спинального кровообращения.[4]
Интенсивный болевой синдром встречается достаточно часто (либо в ситуации отсутствия лечения, либо невыполнения рекомендаций доктора по ограничению физических нагрузок). Нарастание мышечного тонуса, постоянный недостаток питательных веществе в силу нарушения кровообращения способствуют также хронизации боли.[1][2][5]
Расстройство двигательной функции и чувствительности развивается при сдавлении мышц и нервов, залегающих в межмышечных пространствах. Характеризуется ограничением функции мышц и онемением в зоне иннервации нервов.[1][3][4][5]
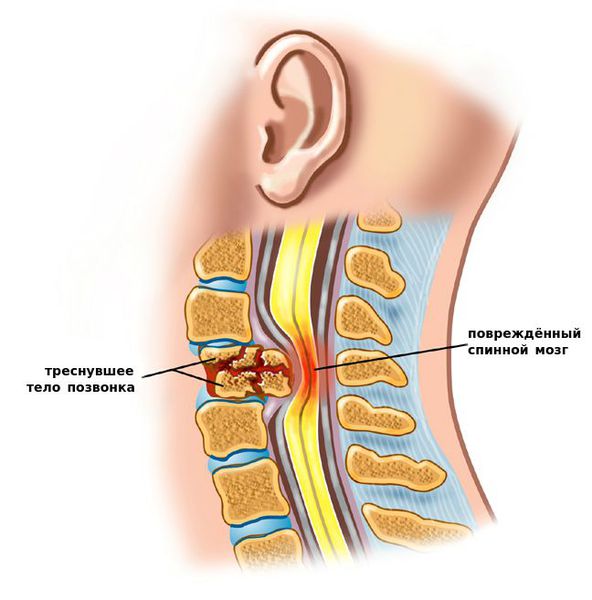
К самым серьезным осложнениям нестабильности относят стеноз позвоночного канала и компрессию спинного мозга.[1][4][5]
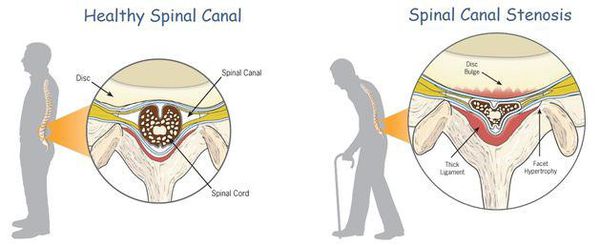
Оба расстройства опасны нарушением кровообращения, признаком которого является поражение проводящих нервных волокон, что клинически проявляется парезом (параличом) верхних и нижних конечностей, нарушением функции органов малого таза и кожной чувствительности.
Справедливости ради стоит отметить, что подобные осложнения при современном уровне диагностики и лечения возникают крайне редко.
Диагностика нестабильности шейного отдела позвоночника
Сбор жалоб и анамнеза заболевания является неотъемлемым этапом обследования пациента. При этом врач обращает внимание на характеристики и описания болевого синдрома, его локализацию, сопутствующие симптомы, такие как головная боль, головокружение, шаткость при ходьбе и др.
Неврологический осмотр. При осмотре врач-невролог определяет болезненность паравертебральных точек в шейном отделе позвоночника, напряжение и болезненность мышц, зоны отражённой и иррадиирующей боли, нарушения чувствительности, объём движений мышц и суставов, объём движений в шейном отделе позвоночника.
Рентгенографическое исследование. В стандартных проекциях признаки нестабильности обнаруживаются редко. Обязательным является выполнение функциональных рентгенологических исследований. Это самая важная методика, которой в последнее время, к сожалению, пренебрегают. При выполнении определяется переднезаднее смещение тела одного позвонка относительно другого позвонка. Общепринятой толщиной этого размера является 4 мм. Одной из возможных причин, по которой методику всё чаще игнорируют, является тот факт, что не обнаруживается корреляции между выраженностью симптомов и размерами смещения.
Компьютерная томография применяется для исследования всего шейного отдела или одного позвонка. На КТ шейного отдела можно определить ширину позвоночного канала, степень спондилоартроза.
Магнитно-резонансная томография применяется для исследования всего шейного отдела, особенно тщательно позволяет рассмотреть межпозвонковые диски.
Лечение нестабильности шейного отдела позвоночника
При наличии нестабильности лечение должно быть комплексным. Огромную роль играет профилактика.
Лечение строится из нескольких этапов.
Медикаментозное лечение:
- нестероидные противовоспалительные препараты имеют своей целью купировать воспаление, уменьшить и излечить боль;
- миорелаксанты позволяют уменьшить мышечный спазм и тонус, способствуют уменьшению сдавления нервных корешков;
- витамины группы В питают нервную ткань, восстанавливая и защищая её;
- витамины группы Д и препараты кальция назначаются пациентам с остеопорозом.
Физиотерапевтическое лечение.[1][2][5]
Является эффективным средством лечения боли, купирования воспаления, восстановления нервной и мышечной ткани. Также физиотерапевтическое лечение позволяет доставить в очаг лекарственное вещество посредством электрического тока. При физиотерапевтическом лечении применяют:
- методики, купирующие воспаление: электрофорез, магнитотерапия, УВЧ-терапия;
- методики, способствующие регенерации тканей: лазеротерапия, грязелечение.
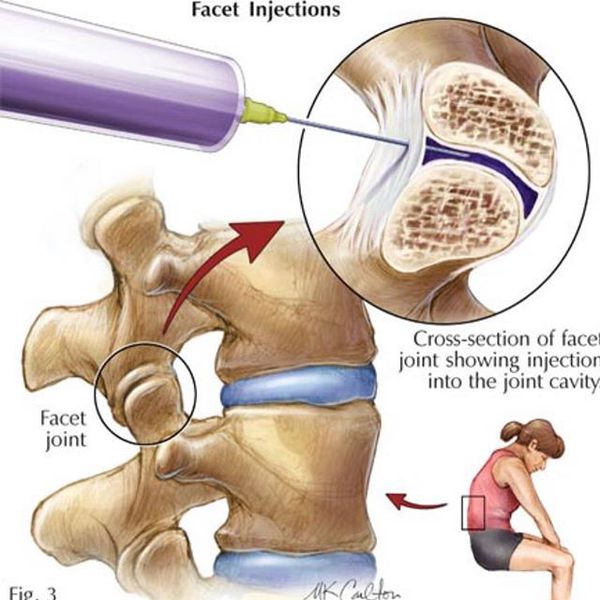
Новокаиновая блокада[1][2]
Является способом купирования острой боли за счёт доставки лекарственного вещества непосредственно к её очагу. Проводится врачом-неврологом в медицинском учреждении (не на дому!) после специального курса обучения. Лекарственным веществом может выступать раствор Новокаина 0,5% или раствора Лидокаина 2%. Также можно добавить растворы витаминов или гормонов. Состав вводимого вещества подбирает доктор в соответствии с клиническими показаниями в отсутствии противопоказаний к вводимым препаратам. Следует учесть, что врач-невролог не должен вводить вещество в межпозвонковые суставы, эту процедуру могут проводить только врачи-нейрохирурги.
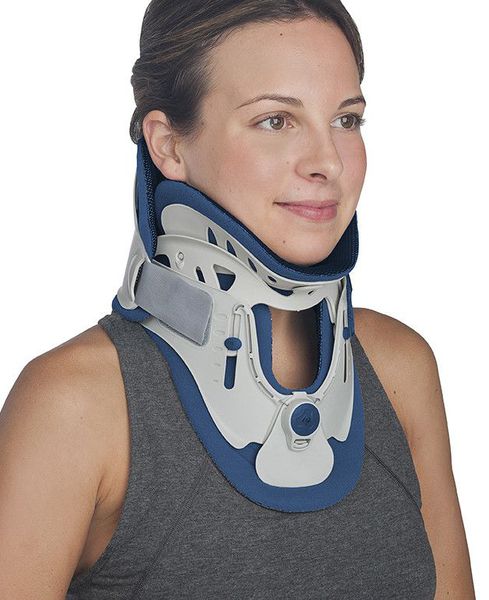
Иммобилизация позвоночника.[2][3][5]
Является одним из первых средств помощи при обострении. Осуществляется специальным воротником, ограничивающим подвижность. Назначается только врачом, подбирается строго индивидуально по размерам шеи. Рекомендовано подбор проводить в специализированных ортопедических салонах. Режим ношения воротника также рекомендуется в зависимости от причины, вызвавшей обострение.
Мануальная терапия.[3][5]
Является средством мобилизации позвонков. Запрещено выполнять в острый период травмы. Выполняется мануальным терапевтом по рекомендации невролога после осмотра.
Лечебная гимнастика.[3]
Является одним из самых эффективных средств профилактики и лечения. Курс разрабатывается для пациента в зависимости от причины, вызвавшей нестабильность, а также состояния позвоночника. Цель гимнастики — это укрепления мышечной ткани (связок и мышц). Если гимнастика проводится после травмы или оперативного вмешательства, то проводится только под контролем врача-невролога или инструктора-методиста в кабинете ЛФК. После обучения курс проводится дома самостоятельно.
Рефлексотерапия, в частности акупунктура.
Является средством купирования боли, восстановления мышечной и нервной ткани, лечения сопутствующих симптомов: улучшение кровообращения, улучшение сна. Выполняется только врачом-рефлексотерапевтом при помощи специальных игл.
Хирургическое лечение.[1][5]
Является редкой практикой. Выполняется в детском возрасте в случае доказанных аномалий строения. Во взрослой практике чаще выполняется операция «спондилодез». Она заключается в имплантации конструкции из металлических пластин и фиксирующих элементов. Её задача — препятствовать избыточной подвижности позвоночника. Операция применяется после травм, дискотомий и ламинэктомий. Последние две проводятся при грыжах позвоночника.
Прогноз. Профилактика
- Здоровый рацион. Включает в себя приём адекватного количества чистой воды, из расчета 40 мл на 1 кг массы тела. Также получение необходимых микроэлементов и витаминов. В настоящее время существует множество анализов для выявления патологий обмена веществ.
- Регулярная тренировка мышц. Большинство людей не имеют возможности заниматься в спортзале или дома каждый день, но этого и не требуется. Для укрепления мышц и связок достаточно заниматься 2 раза в неделю по 15-20 минут.
- Наблюдение врача при занятиях спортом. Перед тем, как идти в спортзал и заниматься под руководством тренера, необходимо пройти минимум обследований для минимизации возможных рисков. В спортзале Вас никто обследовать не станет, а тренер — не врач!
- Своевременное обращение к доктору. При жалобах на боль в шее необходимо обратиться к врачу-неврологу, который после осмотра назначит дообследование и распишет курс лечения и профилактики.
- Производственная гимнастика и удобное рабочее место. Следует правильно подбирать стол и стул, расставлять мебель в кабинете, чтобы максимально снизить риски травмы и перенагрузки шейного отдела позвоночника.[2][3]
- Подбор правильного матраса и подушки для сна. Матрас должен быть жёстким или средней жесткости. Кровать для сна — с приподнятым головным краем на 4-5 см. Подушка — мягкой и невысокой, чтобы концы можно было уложить на плечи и таким образом зафиксировать голову. Спать следует на спине.[2]
- Избегание ситуаций, где возможны травмы шеи. Бережно относитесь к своему организму. Лучше избежать чего-то, ведь адреналин можно получить и другим способом.
Источник
Вертеброгенная вестибулопатия — нарушение функционирования вестибулярного аппарата (вестибулярная дисфункция) при вертебрально-базилярной сосудистой недостаточности, обусловленной дегенеративно-дистрофическими, врожденными или посттравматическими изменениями шейного отдела позвоночника. Высокая чувствительность вестибулярного анализатора, обширные рефлекторные связи, и особенности кровообращения предопределяют почти постоянное наличие вестибулярной симптоматики у больных с вертеброгенной вестибулопатией.
По данным отоневрологических исследований в НЦ Неврологии РАМН, составными компонентами патогенетических механизмов вертеброгенной вестибулопатии являются нарушение вестибулоспинальных анатомических связей, изменение кровоснабжения вестибулярной зоны ствола мозга и внутреннего уха, а также вегетативные сдвиги, возникающие при раздражении периартериального симпатического сплетения позвоночной артерии. Особенностью вестибулярной дисфункции при шейном остеохондрозе является выраженность и длительность вегетативных реакций, что связано с раздражением симпатического периартериального сплетения позвоночной артерии.
Для диагностики вертеброгенной вестибулопатии используются современные методы исследования: МРТ шейного отдела позвоночника, рентгенография шейного отдела позвоночника с функциональными пробами, дуплексное (триплексное) ангиосканирование брахицефальных артерий.
После дообследования у пациентов с вертеброгенной вестибулопатией выявляется нестабильность шейных позвонков и признаки экстравазальной компрессии позвоночных артерий, обусловленные дегенеративно-дистрофическими изменениями шейного отдела позвоночника.
Наиболее частым и ранним симптомом при вестибулярных вертеброгенных нарушениях является головокружение. Некоторые авторы предлагают для этих случаев термин «шейное головокружение».
По характеру, головокружения делятся на системные, несистемные и сочетанные. У 10% пациентов отмечаются приступообразные головокружения (от 15 мин. до 2 часов) по типу меньеровских, но без последующих прогрессирующих кохлеарных нарушений. Кроме головокружения, у многих пациентов наблюдается оптиковестибулярный синдром, что проявляется в чувстве неустойчивости и появлении «неприятных ощущений в голове» при взгляде на движущиеся предметы. Наряду с субъективными вестибулярными симптомами у половины пациентов выявляется спонтанный нистагм. (мелкоразмашистый, горизонтальный, истощающийся). У некоторых пациентов при отсутствии спонтанного нистагма определяется «нистагм нагрузки», возникающий при запрокидывании или поворотах головы, с латентным периодом 15-20 секунд. В 20% случаев наблюдается периферический вестибулярный синдром, проявляющийся приступами системного головокружения с выраженными вегетативными реакциями, провоцируемые резкими изменениями положения головы и кохлеарными нарушениями в виде шума и незначительного снижения слуха. При центральном вестибулярном синдроме у большинства больных заболевание начинается остро, с вестибуло-мозжечковых нарушений, провоцируется резкими поворотами головы.
Комплексный подход к лечению вертеброгенной вестибулопатии в Волынской больнице включает назначение сосудисто-метаболических лекарственных препаратов (Эуфиллин, Трентал, Актовегин, Цитофлавин, Мексидол, комплекс витаминов группы В), лечебной гимнастики, мануальной терапии по щадящей методике, массажа шейно-воротниковой области, физиотерапевтических процедур, иглорефлексотерапии.
При адекватном лечении и временном создании щадящего режима (ношение воротника Шанца) наблюдается постепенный регресс вестибулярной симптоматики, в первую очередь в виде уменьшения головокружения, пошатывания при ходьбе и исчезновения спонтанного нистагма.
Источник
