Отек паравертебральных мягких тканей позвоночника после операции
Исследование позвоночника после операции или малоинвазивных вмешательств является комплексным инструментом и зависит от многих факторов, таких как анатомия пациента, хирургические процедуры или малоинвазивные техники, которые были выбраны, заболевание, для лечения которого они проводились, возраст пациента, биомеханическое состояние кортикального и губчатого костных слоёв, межпозвонковых дисков и мышечно-связочных тканей, время, прошедшее после операции, а также продолжительность и природа послеоперационного синдрома.
Чаще всего послеоперационные радиологические исследования проводятся у тех пациентов, у которых до сих пор присутствуют клинические симптомы (обычно боль с/без неврологического дефицита) в целях исключения незначительных или даже серьёзных осложнений.
Осложнения после лечения можно разделить на две группы: послеоперационную группу и группу малоинвазивных методов. Осложнения также могут быть ранними и поздними.
Для послеоперационной группы во время острой фазы необходимо исключить такие осложнения как кровотечение, инфекция, менингоцеле/разрыв дурального мешка, являющиеся причиной неврологического дефицита, тогда как в поздний послеоперационный период причинами сохраняющейся или рецидивирующей боли могут стать рецидив межпозвонковой грыжи, стеноз, нестабильность, текстилома и арахноидит.
Для малоинвазивной группы в ранний и поздний периоды мы можем столкнуться с сохраняющейся или рецидивирующей болью.
Для того, чтобы понять послеоперационные снимки позвоночника, радиологи должны знать о видах операций и многообразии имплантов в целях оценки и классификации осложнений после лечения.
Послеоперационные исследования позвоночника включают рентгенографию, КТ и МРТ с/без применения контрастного вещества. Обычно рентген не используется при диагностике ранних или поздних послеоперационных осложнений. Он нужен лишь для того, чтобы посмотреть расположение металлического импланта.
КТ применяется для того, чтобы увидеть дефекты после ламинотомии/ламинэктомии, а также выделенные области в случае текстиломы (инородного тела). Мультидетекторное КТ (МДКТ) является ценной технологией для оценки послеоперационного стеноза позвоночного канала (центрального позвоночного канала, боковых полостей или фораминального стеноза), а также для оценки результата послеоперационной стабилизации позвоночника.
В острый послеоперационный период КТ практически не применяется. Основная роль КТ заключается в проверке корректной позиции металлического импланта после имплантации или фузии.
На КТ специалисту значительно сложнее отличить рецидивирующую межпозвонковую грыжу от эпидурального шрама, а также заметить ранние постоперационные осложнения (кровоизлияние, инфекция и т.д.).
МРТ, благодаря её преимуществу в оценке мягких тканей, является золотым стандартом для оценки пациентов с рецидивирующими клиническими симптомами после операции или малоинвазивных техник в ранний и поздний послеоперационные периоды. МРТ является предпочтительной радиологической техникой для оценки послеоперационного состояния позвоночника. С помощью МРТ становится возможным выявить причину непроходящей или рецидивирующей боли у пациентов с грыжей межпозвонкового диска или компрессионным переломом, прошедших через операцию или малоинвазивные методики (такие как вертебропластика или кифопластика), для исследования фиброза, гематомы или нового перелома позвоночника.
Окрашенные ткани гораздо лучше видны на МРТ, чем на КТ, что делает дифференциацию рецидивирующей межпозвонковой грыжи и фиброза намного проще.
Кроме того, отёк костного мозга, воспаление мягких тканей, патологию нервных корешков, а также воспаление дугоотростчатых суставов тяжело или даже невозможно обнаружить с помощью КТ. Оценка стеноза позвоночного канала с помощью МРТ также очень точна.
При стандартном послеоперационном исследовании позвоночника обычно выполняется сагиттальные и аксиальные МРТ-снимки. В сагиттальной проекции режимы T1W и T2W,STIR и T1W Fat с применением контрастного вещества дают дополнительную информацию о состоянии позвоночника. Сагиттальные и аксиальные снимки, выполненные в режиме T2WI также отлично показывают спинной мозг и нервные корешки конского хвоста.
Ранние осложнения
Гематома
Гематома может возникнуть спустя несколько часов или дней после операции на позвоночнике. В случае гематомы на МРТ будут заметны смешанные продукты распада крови (качество отображения во многом связано с наличием T2-последовательности, КТ не даст такого результата). Некоторые гематомы достигают довольно больших размеров и могут распространиться на центральный спинной канал, что, в свою очередь, может привести к сжатию нервных корешков и/или спинного мозга.
Спондилодисцит
Спондилодисцит, а также дисцит в сочетании с позвоночным остеомиелитом, является относительно редким, но серьёзным осложнением спинной хирургии и операций на межпозвонковом диске, которое может привести к длительной, а иногда и постоянной инвалидизации. С ним можно столкнуться после хирургии или некоторых малоинвазивных процедур, но он также может возникнуть после диагностических процедур, таких как дискография или миелография. Инфекция обычно возникает из-за непосредственного загрязнения во время операции. Стафилококк эпидермальный и стафилококк золотистый являются наиболее частыми патогенными организмами. Ранняя диагностика и соответствующее лечение необходимы для того, чтобы сократить срок заболевания и снизить риск возникновения тяжёлых осложнений.
Диагностика послеоперационного спондилодисцита зависит от комбинации клинических, лабораторных и радиологических признаков. МРТ, пожалуй, является единственным исследованием, которое в состоянии способно внести значительный вклад в диагностику послеоперационного спондилодисцита. Основные моменты включают: — отсутствие перидисковых изменений (т.е., низкая интенсивность сигнала на T1W и высокая интенсивность сигнала на T2W) делают наличие спондилодисцита маловероятным;
- то же самое относится и к отсутствию окрашивания пространства межпозвонкового диска;
- подкрашенные мягкие ткани, окружающие поврежденный уровень в перивертебральной и эпидуральной областях, наводят на мысль о септическом спондилодисците.
Псевдоменингоцеле
Псевдоменингоцеле обычно возникает после случайно хирургического разрыва дурального мешка во время операции или после неполного закрытия дурального мешка в случаях интрадуральной операции. Обычно они выпячиваются через хирургический костный дефект задних позвоночных элементов, что формирует кистозное нарушение, обладающее схожими радиологическими признаками с ликвором на КТ- и МРТ-снимках.
Поздние осложнения
Рецидив межпозвонковой грыжи/эпидуральная фиброзная ткань
Дифференциация фиброзной ткани и рецидивирующей или остаточной грыжей межпозвонкового диска очень важна, так как последние состояния являются показаниями для операции. Рецидивирующая межпозвонковая грыжа может, на самом деле, состоять из дискового материала, хряща, кости или любой их комбинации. Адекватная дифференцировка может быть достигнута со сравнительно высокой точности на КТ с контрастным веществом, но лучших результатов можно добиться с помощью МРТ с контрастом. Сразу же после операции эпидуральное пространство на операционной стороне заполняется геморрагической и воспалительной тканями и остатками органических веществ. В первые дни после операции всё это может напоминать остаточную межпозвонковую грыжу, особенно если массовый эффект значительный и выраженный ярче, чем до операции. В первые несколько дней после операции практически невозможно провести дифференциацию между остаточной/рецидивирующей межпозвонковой грыжей диска только с помощью радиологических исследований. В течение нескольких недель происходить перестройка и формируется эпидуральная грануляционная ткань. Эта ткань хорошо видна на снимках с применением гадолиния. После нескольких месяцев грануляционная ткань выстраивается в более упорядоченные волокна и формируется шрам (эпидуральный фиброз). В это время контраст становится слабее.
Различие между эпидуральным фиброзом и рецидивирующей межпозвонковой грыжей обычно можно заметить, используя существующие критерии, которые включают, с одной стороны, замещение эпидурального жира однородно окрашенной фиброзной тканью в переднем, боковом и/или заднем эпидуральном пространсте при эпидуральном фиброзе, или, с другой стороны, неокрашенную центральную область при рецидивирующей или остаточной межпозвонковой грыже.
Высокий сигнал нормального эпидурального жира также хорошо контрастирует с тёмным послеоперационным эпидуральным фиброзом. Спустя месяцы после хирургии эпидуральные ткани, окружающие рецидивирующую межпозвонковую грыжу, приводят к воспалительным изменениям в дисковом материале, что влечёт за собой некоторое окрашивание самого дискового материала. Этот процесс может привести к полной спонтанной резорбции рецидивирующей грыжи, что, в свою очередь, приводит к изменению объёма и окрашивания дискового материала.
Радикулит
На МРТ окрашивание интратекальных спинных нервных корешков конского хвоста после введения гадолиния особенно хорошо заметен в коронарной проекции в режиме T1W из-за уничтожения барьера между нервными корешками в связи с воспалением.
Арахноидиты
Арахноидиты могут быть вызваны самой операцией, а также присутствием интрадуральной крови после операции.
При слипчивом арахноидите на МРТ-снимках можно увидеть три основных признака:
- рассеянные группы спутанных или «слипшихся» нервных корешков;
- «пустой» дуральный мешок, что вызвано «прилипанием» нервного корешка к его стенкам;
- внутримешочная «масса» из мягких тканей с широкой дуральной основой, представляющей из себя многочисленную группу спутанных корешков, которые могут мешать оттоку ликвора.
Эти изменения могут быть центральными или диффузными, а контрастное окрашивание утолщённых менингеальных шрамов и внутримешочных корешков наблюдается не всегда.
Текстилома
Хирургический тампон или «коттоноид», случайно оставленный внутри хирургической раны, обычно превращается в текстилому. Инородное тело, сделанное из синтетического хлопкообразного («коттоноид») волокна («искусственный шёлк») обычно содержит сульфат бария, который виден на радиологическом снимке. Псевдоопухоль состоит из самого инородного тела с околоочаговыми реактивными изменениями, из которых формируется гранулема инородного тела. В данном случае МРТ может ввести в заблуждение, так как самый типичный радиографический признак забытого коттоноида, волокно, с её помощью увидеть невозможно. На самом деле, эти волокна состоят из сульфата бария, который не является ни магнитным, ни парамагнитным, и поэтому не оставляет видимого магнитного следа на МРТ. Эти нарушения демонстрируют умеренную степень периферийного контрастного окрашивания в режиме T1-WI, который, как полагают, связан с воспалительной реакцией на инородное тело. На T2-WI эти нарушения дают низкий сигнал, скорее всего, периферически отражая реакцию плотной волокнистой ткани, а также недостаток подвижных протонов в центральной части инородного тела. Это также объясняет отсутствие окрашивания центральной области в контрастном режиме T1-WI.
МРТ после вертебропластики/кифопластики
МРТ-признаки после вертебропластики/кифопластики главным образом характеризуются сигналом, который производят области, окружающие цемент, а также самим цементом. С операционной стороны практически нет эффекта. Акриловый цемент выглядит как внутригубчатая центральная область гипоинтенсивности на T1- и Т2-взвешенных изображениях, которая обычно имеет овальную или круглую форму. Это образование имеет тенденцию становиться стабильным через 6 месяцев после лечения. Область, окружающая цемент, оказывается гипоинтенсивной в режиме Т1 и гиперинтенсивной в режиме Т2, вероятно, из-за отёка костного мозга; это изменение сигнала имеет тенденцию постепенно исчезать.
Во время исследований до и после вертебропластики МРТ используется для грамотной оценки «вместилища» и содержимого. Знание о цементных изменениях в течение времени, а также о реакции окружающей костной ткани крайне важно для правильной оценки радиологических изображений после вертебропластики. МРТ является самым оптимальным выбором для пациентов, прошедших через вертебропластику/кифопластику, с новой или постоянной болью в поясничном отделе позвоночника в целях обнаружения нового перелома позвоночника, который до сих пор может быть причиной боли, связанной или не связанной с проведенным лечением, или являющийся нормальной эволюцией основного заболевания (порозной или метастатической болезней).
С помощью STIR-последовательности можно обнаружить гиперсигнал губчатой кости (внутригубчатый отёк) смежного или отдалённого сегмента, который вызывает постоянную боль в поясничном отделе позвоночника.
Каркасы, протезы и импланты
За последние несколько десятилетий техники имплантации и протезирования получили значительное развитие, но поиск идеального операционного подхода и системы фиксации продолжается. Были разработаны фиксирующие устройства для шейного, грудного, поясничного и крестцового сегментов с использование переднего, заднего, поперечного, артроскопического и комбинированного подходов. В большинстве случаев также выполняется костная пластика, так как если фузия костей не будет проведена, могут возникнуть проблемы с установкой фиксирующего устройства. Радиологи должны иметь представление о вариантах операции и разнообразии фиксирующих устройств. Знание об ожидаемом результате, внешнего вида трансплантата и различных форм фиксирующих техник критично для оценки позиции импланта и потенциальных осложнений, связанных с операционными подходами и установленными фиксирующими устройствами.
Целью имплантации и протезирования является поддержание анатомически правильного расположения сегментов. Послехирургические осложнения могут возникнуть на ранних и поздних этапах реабилитационного периода.
Может быть проведена мультидетекторная компьютерная томография (МДКТ) с диаметром отверстия коллиматора = 1мм с многоплоскостной реконструкцией, отформатированной под 3мм интервал, выявляющая металлические элементы. Она должна быть проведена для оценки послеоперационного результата и качества проведённой фузии. МРТ ничем не может помочь в оценке имплантов или металлических элементов, но она играет основную роль для выявления остальных операционных осложнений, непосредственно не связанных с трансплантацией, имплантами и металлическими элементами.
Ранние послеоперационные осложнения — это, прежде всего, те осложнения, которые можно наблюдать в первые несколько недель или месяцев после операции: отторжение трансплантата, смещение импланта или металлической конструкции, инфекция и утечка ликвора (псевдоменингоцеле).
Оценка во множественных планах с помощью КТ должна быть проведена, так как одни только осевые изображения могут ввести в заблуждение по той причине, если винт проходит через питающую ножку наискосок или, в особенности, если есть нарушение верхних и нижних кортикальных краёв питающей ножки.
Псевдоартроз
Псевдоартроз определяется как невозможность твёрдого костного артродеза после предпринятой фузии через год после хирургического вмешательства. Золотым стандартом диагностики псевдоартроза продолжает быть хирургическое илледование, объединённое с клиническими данными. МРТ не играет существенной роли для диагностики переломов или ошибок с установкой имплантов. На МРТ псевдоартроз определяется как линейная гиперинтенсивность на Т2-взвешенных изображениях и субхондральные области малой интенсивности на Т1-взвешенных изображениях. Реактивные изменения спинного мозга и окрашивание с применением гадолиния в результате аномального движения могут быть также заметны на МРТ-снимках.
МДКТ с многоплоскостной реконструкцией и рентгенограммой демонстрируют аномальную свечение, окружённое склерозом.
Заключение
Несмотря на все достижения в области радиологии, эффективный способ исследования позвоночника после операции остаётся спорным и сложным вопросом. Может быть рекомендовано применение одного или нескольких радиологических техник.
Статья добавлена в Яндекс Вебмастер 26.03.2014, 14:33
Размещение материалов статьи возможно только с письменного разрешения Администрации и со ссылкой на данную страницу сайта. Справки по телефону в Москве: +7(495)745-18-03.
Источник
 Синоним: растяжение, тракционное повреждение. Определение: разрыв мышечных волокон или повреждение связок в результате непрямого травматического воздействия.
Синоним: растяжение, тракционное повреждение. Определение: разрыв мышечных волокон или повреждение связок в результате непрямого травматического воздействия.
Лучевая диагностика
Основные характеристики
Наиболее типичный симптом: повышение интенсивности МР-сигнала от мышцы на Т2-ВИ.
Морфология: ушиб мышцы, разрыв мышечных волокон.
КТ-семиотика
КТ без контрастного усиления: ушиб мышцы может послужить триггером развития оссифицирующего миозита.
МРТ-семиотика
Т1-ВИ.
Ушиб мышцы проявляется увеличением ее объема.
При надрыве мышцы в ней формируется дефект, как правило поперечный с местным кровоизлиянием.
Тракционное повреждение 3-й степени предполагает тотальный разрыв мышечных волокон с формированием на месте дефекта гематомы.
Отечная мышца может пролабировать через анатомические отверстия в фасции.
STIR.
Отек мышцы характеризуется увеличением объема и повышением интенсивности МР-сигнала от нее.
Обычно носит интерстициал ьныйхарактерсоскоп-ленисм жидкости в пространствах между мышечными волокнами.
Надрыв мышцы сопровождается локальным кровоизлиянием и диффузным отеком.
Тракционное повреждение:
- 1-й и 2-й степени: отек и кровоизлияние могут быть фокальными с локализацией в центральном отделе мышцы или диффузными;
- 3-й степени: отек мышцы, тотальный разрыв мышечных волокон с формированием внутримышечной гематомы.
Т1-ВИ с контрастным усилением: в остром периоде в зоне повреждения отмечается повышенное накопление контрастного препарата.
Рекомендации по лучевой диагностике
Оптимальный метод диагностики: МРТ.
Рекомендации к методике исследования: Т2-ВИ с подавлением МР-сигнала от жировой ткани.
Дифференциальный диагноз
Мышечная атрофия вследствие денервации
В остром периоде не отличается от травматического повреждения мышцы.
Со временем мышечная ткань замещается жировой.
Неопластический, воспалительный и инфекционный процесс
Может имитировать острый период после травмы.
Не регрессирует со временем.
Патоморфология
Этиология.
Наиболее часто повреждение паравертебральных мышц является следствием автодорожной травмы, спортивной травмы, удара от падения тяжелых предметов или прямого удара.
Механизм повреждений:
- травмирование паравертебральных мышц чаще является следствием переразгибания, чем прямого или латерального сгибания;
- механизм повреждения — чрезмерное растяжение мышечных волокон.
Ушиб:
- компрессия мышцы при прямой травме;
- часто возникает при контактных видах спорта;
- даже при сильном ушибе функция мышцы не нарушается.
Надрыв мышцы нередко является следствием проникающего ранения.
Тракционное повреждение в основном формируется в результате однократного силового воздействия.
Эпидемиология.
Надрывы паравертебральных мышц встречаются редко.
Наиболее часто в клинической практике встречается ушиб мышцы.
Сочетанная патология: повреждения височно-нижнечелюстного сустава, шейных спинномозговых корешков, пищевода, трахеи и сосудов.
Микроскопические черты
Ушиб сопровождается формированием гематомы, воспалительной реакцией тканей с последующим замещением поврежденных мышечных волокон соединительной тканью.
При надрыве мышцы на месте дефекта формируется плотная рубцовая ткань с ограниченной эластичностью.
Тракционное повреждение предполагает нарушение целостности мышечных волокон.
Чаще происходит в области прикрепления к мышце сухожилия (наиболее слабое место мышцы).
Зачастую сопровождается локальным кровоизлиянием или формированием внутримышечной гематомы.
Поврежденные мышечные волокна подвергаются некрозу:
- в зоне травмы пролиферируют клетки воспаления;
- формирование рубцовой ткани, которая менее устойчива к растяжению, предрасполагает к дальнейшему травмированию мышцы.
В отсроченном периоде после травмы может развиться оссифицирующий миозит.
Стадирование и классификация
Тракционное повреждение.
1 -я степень: разрыв микрофибрилл мышцы, не отличается от ушиба.
2-я степень:
- макроскопический разрыв мышечных волокон при сохранении структуры мышцы;
- может сопровождаться масс-эффектом за счет формирования гематомы либо отека и/или образованием звездчатого дефекта.
3-я степень: тотальный разрыв мышцы.
Клиника
Симптоматика
Наиболее типичные проявления:
- Мышечные боли.
- Симптомы могут развиваться отсроченно, через 2—3 дня после травмы.
Течение заболевания
Повреждения паравертебральных мышц по механизму переразгибания обычно протекают более тяжело и восстанавливаются медленнее.
По разным данным, клиническая симптоматика после травмы паравертебральных мышц сохраняется в течение длительного периода времени в 20—90% случаев.
После травмы паравертебральных мышц дегенеративные изменения межпозвонковых дисков могут развиваться у 40% больных.
Лечение
Ранняя мобилизация и восстановление физической активности позволяют уменьшить степень рубцевания поврежденной мышцы.
По мере восстановления мышцы тактика реабилитации должна становиться все более агрессивной.
Иммобилизирущий мягкий ортез не следует использовать дольше 2—4 недель.
После травмы рекомендуется проведение короткого курса терапии анальгетиками и миорелаксантами.
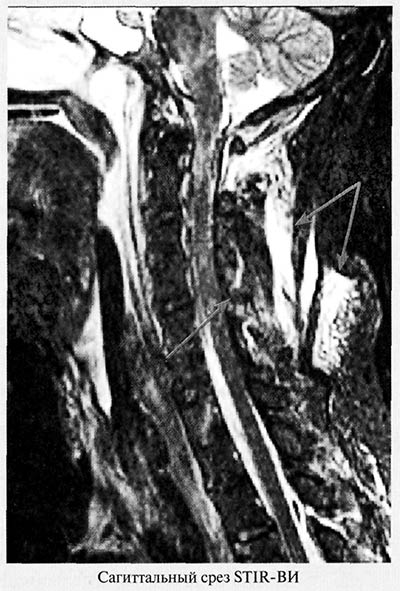
Повреждения паравертебральных мышц представлены на рисунке 1.

Рис. 1. Повреждение паравертебральных мышц шейного отдела позвоночника. МРТ
При магнитно-резонансной томографии выявляются распространенный отек мышц задней группы шеи со скоплением жидкости в пространствах между мышечными волокнами и повреждение межостистых связок, характеризующиеся повышением интенсивности МР-сигнала (стрелки)
Труфанов Г.Е. Лучевая диагностика травм позвоночника и спинного мозга
Источник
