Паравертебральных точек в поясничном отделе позвоночника
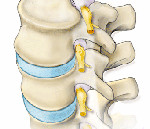
Паравертебральная блокада представляет собой сложную процедуру, направленную на облегчение болевого синдрома в остром периоде. Ее проведение доверяют только опытным квалифицированным врачам, которые способны принимать правильные решения в нестандартных ситуациях.
Манипуляция призвана купировать, либо хотя бы просто снижать интенсивность боли с локализацией в позвоночнике. Речь идет о введении инъекционных фармакологических средств инъекционно в разные его зоны для повышения эффективности.
Преимущества процедуры
Представленная техника призвана на время отключить болевой синдром, что особенно важно при необходимости доставить пациента до лечебного учреждения с сильными болями. Все пациенты обладают различным болевым порогом, и острые боли в области поясничного отдела или выше не сделают транспортировку пострадавшего комфортнее.
Методикой пользуются как в стационарных отделениях больницы, так и врачи «скорой помощи» при необходимости оперативно облегчить самочувствие пациента. На практике любая околопозвоночная или прямая паравертебральная блокада представляет собой введение в определенную точку смеси медикаментов.
Инъекцию делают в предполагаемую область поражения, где сосредоточено наибольшее количество нервных корешков. Как только лекарственное вещество поступило в очаг поражения, облегчение наступает практически мгновенно. Помимо купирования сильных болей, больной может рассчитывать на уменьшение отечности около нервных окончаний, что позволяет хотя бы частично стабилизировать питание этой патологической зоны.
Несмотря на доказанную действенность, многие медики называют указанную стратегию не полноценным лечением, а лишь вспомогательным инструментом. Препараты для инъекционного использования только убирают симптоматику, но истинную причину возникновения неприятных ощущений они не устранят.
Зато кратчайший путь для избавления от болевого синдрома является необычным профилактическим подходом для ряда сопутствующих заболеваний. Так, жертвы хронического болевого синдрома часто сталкиваются с мышечными спазмами. Это провоцирует нарушения нормального функционирования мускулатуры, а также выступает катализатором постоянной отечности, ощущения напряжения даже в состоянии покоя.
Если пользоваться блокадой для лечения патологического состояния, следует помнить, что после улучшения самочувствия, необходимо обязательно поработать над профилактикой следующего приступа. Для этого пациентам с хроническими заболеваниями нельзя игнорировать медицинские рекомендации по профилактике.
Обычно для купирования подобного рода дискомфорта люди используют обезболивающие в виде таблеток. Но далеко не всегда они способны справиться с задачей. Преимуществами же паравертебрального подхода становятся те аспекты, которые обычным аптечным лекарствам для массового потребителя, недоступны.
Среди них:
- максимальная близость инъекции к очагу поражения;
- быстрый видимый результат;
- минимальное количество побочных действий;
- возможность использовать алгоритм много раз.
Даже если пациенту сделают классическую внутримышечную инъекцию с функцией блокировки боли, содержимое шприца должно будет по кровотоку добраться до нужной области. Выполнение инъекции напрямую позволяет сохранить весь ценный состав, направив его непосредственно к проблемному месту.
После оперативного проникновения на нездоровую территорию действующее вещество сразу же начинает работать над тем, чтобы уменьшить прохождение импульсов по проводникам нервной системы.
Когда человек принимает медикаменты перорально, то нужные элементы должны сначала попасть по пищеварительному тракту в желудок, а потом уже оттуда распространиться с помощью кровотока дальше. Часть действующего вещества остается в органах пищеварения, теряя свою силу. Дополнительно многие таблетки провоцируют нарушения в желудочно-кишечном тракте, что добавляет негативной симптоматики.
Из-за этого многие врачи настаивают на том, что сегментарная методика несет в себе меньше угроз, нежели альтернативные пути решения вопроса. Не зря же ее разрешают применять во время каждого обострения хронических недугов.
Единственным предостережением для использования блокады, это отказ от попыток провести все самостоятельно. Вызвано это высокими рисками попасть не туда, усугубив клиническую картину. Здесь даже не поможет обучение по советам из интернета, так как без глубоких медицинских знаний желание помочь может стать причиной для развития нового недуга.
Экстренно провести блокаду на дому может только вызванный лечащий врач, либо специалисты из бригады «скорой помощи».
Цена такого обезболивания выше, нежели предлагает курс с привлечением пероральных медикаментов. Конкретная стоимость напрямую зависит от того, какие препараты применялись для обезболивания.
Медицинские показания
Разобравшись с тем, что это такое, многие пациенты при любом проявлении боли требуют проводить им паравертебральную блокаду. Но желание пациента тут не играет первостепенной роли, так как окончательное решение принимает лечащий врач. Он обязательно учитывает текущее самочувствие подопечного, анамнез, а также свежие результаты анализов.
Основными показаниями для проведения столь сильнодействующего вмешательства стали следующие патологии:
- невралгия;
- остеохондроз;
- радикулит;
- миозит;
- люмбаго;
- протрузия.
Рецепт на покупку фармакологических средств для блокады будет выдан также тем, кто страдает межпозвоночными грыжами, либо столкнулся с ущемлением периферического нерва. Отдельно рассматриваются травмы позвоночника, так как далеко не всегда при их обнаружении можно пользоваться подобной методикой.
По ситуации принимаются узким специалистом решения, когда пациенту диагностировали хронический болевой синдром практически любой локализации. То же самое касается сильного дискомфорта, который возник из-за отека с последующим обширным воспалительным процессом. Первоисточником в данном случае должен стать нервный корешок, который перестал функционировать, как положено.
Способ с введением лекарств прямо в точку поражения идеально подходит при необходимости избавиться от сдавливания нервного ствола, что характерно для спазма мускулатуры.
Противопоказания для применения
Для спасения от резкого или неконтролируемого сжатия мышц блокада выручает как нельзя лучше. Но ею невозможно воспользоваться, если у пострадавшего имеется индивидуальная непереносимость действующих веществ назначенных препаратов.
Для того чтобы избежать возможного анафилактического шока, достаточно провести аллергическую пробу, после успешного завершения которых разрешается проводить полноценную манипуляцию.
Остальные противопоказания охватывают практически стандартные абсолютные и относительные запреты вроде:
- инфекционных болезней, находящихся на острой стадии развития;
- почечной недостаточности;
- сердечно-сосудистых заболеваний тяжелой степени;
- печеночной недостаточности;
- тяжелые нарушения функции центральной нервной системы.
Запрещено пользоваться такой процедурой, если у пострадавшего зафиксировано пониженное артериальное давление, либо в медицинской карточке есть отметка об эпилепсии. Облегчить состояние беременной с глюкокортикоидами и жидкими обезболивающими тоже не получится из-за негативного влияния на плод.
Особняком выделяют клинические случаи, когда во время первичного осмотра выяснилось, что пациент имеет повреждение целостности кожного покрова. Когда подтверждается развитие инфекционного процесса любого характера, придется подождать до полного выздоровления, чтобы попутно не заработать осложнения.
Процедурная классификация
В зависимости от триггерных точек и некоторых других ориентиров, доктор выберет подходящий подтип паравертебральной блокады. В медицинской практике существует несколько классификаций методики для упрощения, но в большинстве случаев эксперты пользуются разделением по воздействию на ткани и нервные волокна. По этому направлению сортировки блокировка для позвоночного столба делится на следующие категории:
- тканевую;
- рецепторную;
- проводниковую;
- ганглионарную.
Первый пункт предусматривает инъекционное вмешательство с локализацией в мягкие ткани области поражения. Считается, что это наиболее простой формат по технике исполнения.
Те места, где можно сделать рецепторную блокаду, охватывают только биологически активные точки. Они располагаются на кожных покровах, а также связках, сухожилиях, мышцах. При выборе в пользу ганглионарного типа, инъекцию потребуется сделать прямо в нервный узел или обширные нервные сплетения.
Наиболее разветвленная ветвь более мелких подкатегорий затронула проводниковую разновидность. Манипуляция предусматривает блокировку нервных волокон, причем лекарство вводят по обстоятельствам одним из общепринятых способов:
- эпидуральным;
- параваскулярным;
- перидуральным;
- периневральным;
- параневральным.
Конкретный вариант выбирает лечащий врач, основываясь на различных факторах.
Но кроме классической классификации у экспертов имеется еще одно разделение, опирающееся на локализацию пораженной области, в частности учитывая следующие зоны:
- шейную;
- грудную;
- поясничную;
- крестцовую.
Шейный отдел обычно подвергается такому вмешательству при защемлении нерва, что часто является камнем преткновения людей, занимающихся активными видами спорта. Грудной варинт используется несколько реже, чем блокирование болевого синдрома в области поясницы. Помощь для пояснично-крестцового отдела может понадобиться при радикулите или остеохондрозе, а также обострении хронических недугов.
Общая техника
Вне зависимости от того, нуждается ли в облегчении болевого синдрома поясничная часть или какая-то другая, техника выполнения блокады является идентичной. Некоторые отличия затрагивают только поиск определенной активной точки.
Освободить грудной отдел от дискомфорта может только квалифицированный специалист, который сможет гарантировать безопасность своего подопечного. Это позволяет квалификация нейрохирурга или невролога, который введет инъекцию прямо в своем кабинет. Может сделать это также врач «скорой» в экстренных ситуациях.
Методика проводится только стерильными инструментами, а комплекс препаратов подбирается индивидуально. Иногда специалисты пользуются даже озоно-кислородной смесью.
Традиционная паравертебральная манипуляция является сегментарным вмешательством, что означает точечное воздействие. Но так как участки имеют нервные волокна, которые пересекаются, это несколько расширяет спектр деятельности обезболивающего. Так получается добиться яркого терапевтического эффекта за короткий промежуток времени.
Вне зависимости от расположения области поражения, подготовительный этап является обязательным для всех. Сначала нужно обработать участок антисептическими жидкостями, а только потом проводить местную анестезию.
Для этого медперсонал пользуется тонкой иглой, ставя несколько уколов по обе стороны от проблемного позвоночного сегмента. То же самое происходит, если приходится обеспечивать обезболивание родов.
Как только местный наркоз начнет действовать, можно приступать к основному этапу. Теперь придется взять более толстую иглу, прокол которой человек уже не ощутит. Через нее шприцем в очаг поражения медленно вводят предварительно заготовленную лекарственную смесь.
Уже через пару секунд состав начинает обволакивать нервное окончание, что гарантирует обезболивание. Через время пострадавший сам увидит, что отечность начнет спадать, а воспалительный процесс угаснет. Избавиться от отеков позволяет автоматическая реакция организма на лекарства, заставляющие расширять кровеносные сосуды. При улучшении кровотока получается нивелировать отечность около нервного корешка.
Если следовать строго инструкции, доверив собственное здоровье настоящему профессионалу, то процедура действительно окажется высокоэффективной и безопасной.
Побочные действия и осложнения
После того как подействует медикамент, люди могут начать испытывать некоторые неприятные симптомы. Их интересует, может ли “ныть” в области инъекции после. Точно ответить на вопрос, является ли какое-то замеченное проявление по завершении манипуляции патологическим состоянием, сможет только доктор. Здесь важно учитывать индивидуальные особенности конкретного пациента.
Одними из наиболее частых побочных действий, о появлении которых следует сразу сообщить дежурному медперсоналу, стали:
- проблемы с функционированием мочевого пузыря;
- неврологические реакции, что является своеобразным ответом нервной системы;
- дестабилизация дыхания, что обычно объясняется попаданием лечебной жидкости в субарахноидальное пространство;
- коллапсы;
- ярко выраженная боль в месте введения укола.
Также проблем способно добавить игнорирование правил проведения предварительной подготовки, либо недостаточная стерильность рабочих инструментов. При самом плохом развитии сценария пациент может столкнуться с инфицированием оболочек спинного мозга. Пострадать от отсутствия достаточного количества антисептика на проблемной зоне могут окружающие ткани.
Несмотря на эффективность процедуры, она может нести за собой осложнения. Наиболее типичными из них являются поврежденные мягкие ткани вплоть до нервных волокон, сосудов, мышц.
Появление таких осложнений свидетельствует о неопытности или некомпетентности медика, который ввел иглу в тело неаккуратно.
Иногда пациенты жалуются на незначительные кровотечения в месте следа от введения иглы. А вот специфические осложнения – это крайне редкие явления, но все же имеющие место быть.
Используемые медикаменты
В медицинской практике существует отдельное разделение видов блокад по лекарствам, которые привлекают для осуществления задуманного. Принцип сортировки опирается на количество используемых видов медикаментов:
- однокомпонентный;
- двухкомпонентный;
- многокомпонентный.
Первый вид предусматривает введение в организм только какого-то одного фармакологического вещества: кортикостероида или анестетика. При необходимости повысить предполагаемую эффективность, принимается решение в пользу использования двух действующих веществ.
Если же состояние пациента является критическим, у него имеется аллергическая реакция на распространенные анестетики, то тогда приходится пользоваться многокомпонентными аналогами.
Стандартные местные анестетики при контакте с нервными волокнами способны задержать проведение нервных импульсов. Это означает, что элементы состава направлены на устранение болевого синдрома, «замораживая» чувствительность в месте инъекции.
Гормональные препараты редко когда привлекают в блокаде однокомпонентного типа. Обычно их смешивают с сильными обезболивающими при надобности воспользоваться двух- или многокомпонентной формой.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Тедеева Мадина Елкановна
Специальность: терапевт, врач-рентгенолог.
Общий стаж: 20 лет.
Место работы: ООО “СЛ Медикал Груп” г. Майкоп.
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия.
Повышение квалификации:
1. В 2016 году в Российской медицинской академией последипломного образования прошла повышение квалификации по дополнительной профессиональной программе «Терапия» и была допущена к осуществлению медицинской или фармацевтической деятельности по специальности терапия.
2. В 2017 году решением экзаменационной комиссии при частном учреждении дополнительного профессионального образования «Институт повышения квалификации медицинских кадров» допущена к осуществлению медицинской или фармацевтической деятельности по специальности рентгенология.
Опыт работы: терапевт – 18 лет, врач-рентгенолог – 2 года.
Источник
Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
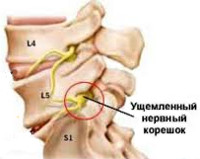
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового синдрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
