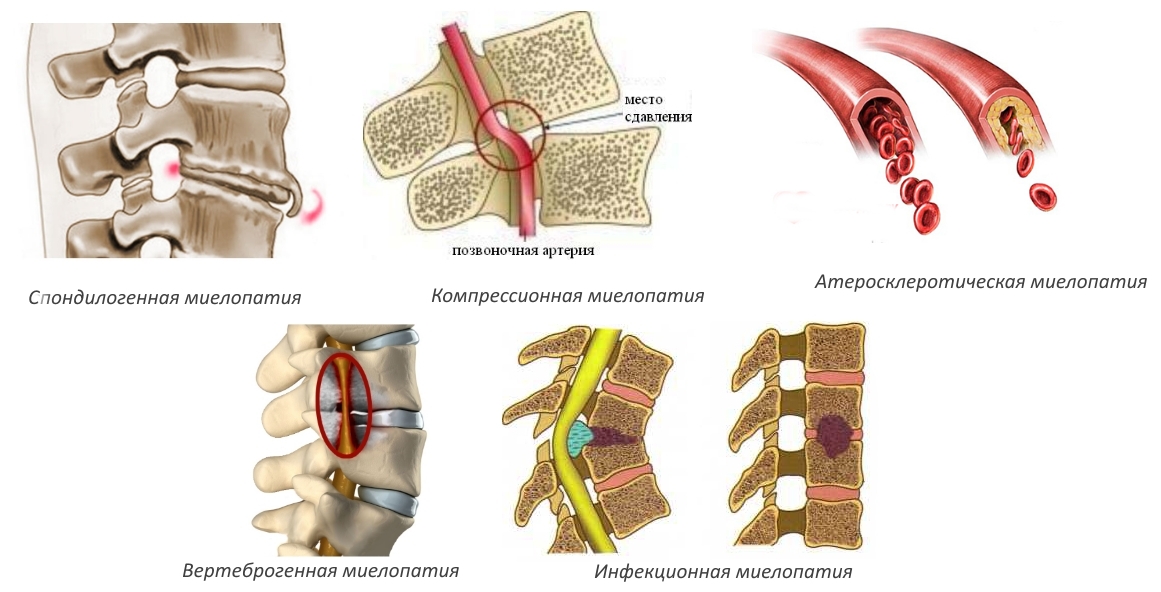
Поражение спинного мозга грудного отдела позвоночника

Дата публикации: 23.02.2018
Дата проверки статьи: 25.11.2019
Поражения спинного мозга — поражение любого сегмента или пары спинномозговых нервов, которое возникает из-за перенесённых травм и хирургических вмешательств, на фоне дегенеративных заболеваний и опухолевых процессов. В эту группу заболеваний входят опасные патологии, которые чреваты нарушением или полной потерей чувствительности, невозможностью контролировать работу внутренних органов, летальным исходом. Любые виды поражений спинного мозга важно лечить как можно раньше — для этого стоит обратиться к неврологу, травматологу, ортопеду, онкологу или другому профильному специалисту.
Причины поражений спинного мозга
- Первичные доброкачественные и злокачественные опухоли спинного мозга, которые могут прорастать в канале спинного мозга или сдавливать его снаружи, например, менингиомы, гемангиомы, хордомы и другие;
- метастазы, которые прорастают в позвоночник из других органов, например, при раке груди, лёгких или карциноме простаты и могут возникать через десятилетия даже после радикального удаления опухоли;
- рассеянный склероз с поражением отдельных участков белого вещества спинного мозга;
- воспалительные процессы, которые сопровождают инфекционные заболевания и общие инфекционные процессы в организме, сепсис, а также могут сопровождать остеомиелит костей позвоночника;
- перенесённые травмы, в том числе проникающие и непроникающие огнестрельные ранения, колото-резаные раны, переломы;
- сосудистые нарушения, например, варикозное расширение позвоночных вен, атеросклероз, поражения сосудов сахарным диабетом, которые провоцируют ишемию спинного мозга;
- дегенеративные нарушения, в том числе остеохондроз, болезнь Бехтерева, спондилез, межпозвоночные грыжи, чреватые компрессией спинного мозга.
Симптомы поражений спинного мозга
- Двигательные нарушения — зависят от уровня поражения спинного мозга, развиваются в виде пареза или полного паралича;
- изменения чувствительности — существенное снижение или полная потеря температурной, болевой и вибрационной чувствительности ниже уровня поражения, которое иногда сопровождается покалыванием, онемением, ощущением бегающих мурашек;
- вегетативные нарушения — локальное изменение температуры тела, чрезмерная сухость кожи или патологическое потоотделение, нарушение трофики тканей с образованием пролежней и трофических язв;
- затруднения с мочеиспусканием и опорожнением, невозможность контролировать эти процессы;
- болевой синдром, который возникает по средней линии спины и в зависимости от поражённого участка спинного мозга распространяется на верхние или нижние конечности.
В зависимости от локализации патологии, выделяют следующие виды поражений позвоночного столба и корешков спинного мозга:
В шейном отделе позвоночника
При локализации проблемы в нижнем шейном отделе у пациента возникают расстройства чувствительности, паралич рук и ног, нарушения мочеиспускания. Это наиболее опасная форма патологии, так как ее негативные последствия сказываются на всех участках организма и органах, расположенных ниже места поражения.
В грудном отделе
Для поражения верхнего грудного отдела характерны такие же проявления, как описаны выше, а также центральный паралич рук. Если патология охватывает нижний грудной отдел, наряду с двигательными расстройствами развиваются нарушения мочеиспускания, ослабевают верхние, выпадают нижние и средние брюшные рефлексы.
В пояснично-крестцовом отделе
У пациента происходит расстройство чувствительности книзу от места поражения, возникает паралич мышц бедра и голени, выпадают коленные рефлексы, развиваются нарушения мочеиспускания. Для поражения конского хвоста характерна потеря чувствительности в области промежности, нарушение функций и паралич мышц ног.
Диагностика
Чтобы оценить состояние спинного мозга и выявить нарушения, пациентам рекомендуют пройти КТ или МРТ, рентгенографию, миелографию. При необходимости назначают лабораторные анализы крови и мочи, пункцию с исследованием спинномозговой жидкости.
Для диагностики позвоночника и спинного мозга в клинике ЦМРТ пациентов проводят на следующие инструментальные исследования:
К какому врачу обратиться
После травмы позвоночника немедленно обращайтесь к травматологу или хирургу. Если проблемы обусловлены онкологией, к терапии подключается онколог, при других причинах, например, грыжах и воспалении нервов — ортопед, невролог. В тяжелых случаях, когда не удается восстановить чувствительность и подвижность традиционными методами, обращаются к игло- и рефлексотерапевту, мануальному терапевту, остеопату.
Лечение поражений спинного мозга
При поражениях спинного мозга любого происхождения важно как можно быстрее начать лечение — купировать приступ боли и устранить первопричину проблемы. Чтобы вылечить пациента, невролог, ортопед или травматолог подбирает медикаментозные препараты, физиотерапевтические процедуры, хирург проводит оперативное вмешательство.
В клинике ЦМРТ пациенту отказывают неотложную помощь и оперативно начинают медикаментозное или хирургическое лечение, а также проводят реабилитацию с физиотерапией, лечебным массажем и физкультурой:
Поражение спинного мозга — опасное состояние, которое чревато рядом осложнений:
- воспалительными процессами — трофическими язвами, пролежнями, пневмонией, абсцессом спинного мозга, циститами и восходящей инфекцией мочевыводящих путей;
- нарушениями работы внутренних органов — желудочно-кишечными кровотечениями, гастритом, энтероколитом, образованием камней в жёлчном пузыре и почках, аритмией, инфарктом;
- нарушениями метаболизма — повышением сахара, калия и кальция, критическим снижением уровня белка при анатомическом перерыве спинного мозга;
- ортопедическими нарушениями — искривлением позвоночника, разной длиной конечностей, невозможностью полноценно ходить;
- в наиболее тяжёлых случаях — полной потерей двигательной функции и летальным исходом.
Профилактика поражений спинного мозга
- Соблюдайте осторожность при вождении авто, занятиях спортом и других травмоопасных видах деятельности;
- не допускайте нарушений осанки, подберите удобный матрас, сумку и ортопедическую обувь;
- регулярно проходите плановые медосмотры и лечите выявленные заболевания опорно-двигательного аппарата, внутренних органов.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Миелопатия грудного отдела позвоночника считается одним из опасных ортопедических заболеваний. Она трудноизлечима и при обнаружении требует незамедлительной терапии.
Что это такое?
Под миелопатией грудного отдела позвоночника подразумеваются серьёзные дистрофические повреждения невоспалительного характера, которые имеют различное происхождение.
Недуг сопровождается обширным поражением спинного мозга.
Существует несколько видов заболевания.
Врач-ортопед, стаж работы 12 летПри отсутствии леченияболезнь приводит к фатальным последствиям.
Причины
Ниразделяются на несколько категорий:
- дегенеративные изменения , собирательный термин, включающий в себя остеохондроз, спондилез, спондилоартроз и др.,
- сердечно-сосудистые болезни вроде атеросклероза и тромбоза,
- некоторые травмы грудной клетки и позвоночника, например, вывихи, переломы позвонков и компрессионный перелом позвоночного столба.
Также причинами заболевания могут стать инфекционные заболевания (туберкулёз), опухоли спинного отдела, поражение радиацией или токсинам, остеомиелит, нарушения в работе метаболизма и аномалии позвоночника.
Миелопатия обусловлена поражением спинномозгового вещества, что происходит при:
- позвоночной или спинномозговой травме,
- гематомиелии,
- опухоли или инфицировании спинного мозга,
- заболеваниях люмбальной функции,
- демиелинизации.
Врач-ортопед, стаж работы 12 летБолезнь может иметь врождённые корни — например, при наличии синдрома Русса-Леви и болезни Рефсума риск заболеть грудной миелопатии возрастает.
Виды
Миелопатия грудного отдела позвоночника насчитывает множество видов, каждый из которых обладает характерными особенностями, что облегчает диагностику.
Основные виды:
- спондилогенная,
- атеросклеротическая,
- вертеброгенная,
- токсическая,
- радиационная,
- инфекционная,
- карциноматозная,
- демиелинизирующая.
Виды миелопатии различаются по вызывающим их причинам.

Спондилогенная
Данная форма развивается в основном из-за механических повреждений.
Болезнь имеет хроническое течение. Её провоцируют травмы, при которых:
- позвоночник долго находится в неподвижном или неестественном состоянии,
- образуются мышечные спазмы,
- затрагивается спинномозговая жидкость.
При отсутствии адекватного лечения спондилогенная форма грудной миелопатии может привести к параличу или летальному исходу.
Атеросклеротическая
Появляется при образовании тромбов в сосудах, питающих спинной мозг, холестериновых бляшек.
- Закупорка сосудов происходит в результате:
- пороков сердца,
- наследственных проблем в обмене веществ,
- системного атеросклероза.
Вертеброгенная
Эта форма заболевания развивается на фоне некоторых патологий позвоночника:
- межпозвоночных грыж,
- стеноза спинномозгового канала (как правило, врождённого),
- остеохондроза.
Врач-ортопед, стаж работы 12 летЭта форма может иметь хроническую (в результате запущенного остеохондроза) и острую (из-за травмы, повлекшей за собой грыжи и переломы) формы.
Токсическая
Сопровождается заражением организма токсическими веществами, затрагивающими центральную нервную систему. Это возможно, например, при дифтерии.
Радиационная
Данный вид миелопатии возникает при поражении человека радиационными отходами или лучами.
Поражение возможно даже при недолгом нахождении в радиоактивной зоне, при прохождении лучевой терапии, а также при проживании в регионе с плохой экологией.
Инфекционная
Развивается при некоторых болезнях, таких, как:
- половые инфекции — ВИЧ, сифилис и другие,
- болезнь Лайма,
- перенесённые в детстве энтеровирусные инфекции.
Карциноматозная
Вызвана дегенерацией спинного мозга, что происходит при раковом поражении.
Развивается паранеопластический недуг нервной системы. Основными факторами его появления являются онкологические и лимфатические заболевания:
- лейкемия,
- лимфома,
- лимфогранулематоз,
- раковые опухоли и злокачественные новообразования.
Врач-ортопед, стаж работы 12 летЗаболевание имеет тенденцию к быстрому распространению по организму и захвату новых нервных узлов и систем органов.
Демиелинизирующая
Эта форма , результат наследственных/приобретённых демиелинизирующих патологий нервной системы.
Симптомы
Симптоматика грудной миелопатии разнообразна, что вызвано большим количеством её видов. Однако основные симптомы обозначить можно:
- нарушение функционирования грудных мышц,
- резкое повышение температуры,
- паралич рук,
- затруднённость движений,
- лихорадка,
- отдающая во внутренние органы и спину боль.
Врач-ортопед, стаж работы 12 летЭти симптомы и признаки требуют немедленного визита к врачу.
Диагностика
Миелопатия , серьёзное и опасное заболевание, поэтому его диагностика является комплексной и детальной.
Диагностика направлена на установление точного диагноза, стадии болезни, её причин и сопутствующих факторов. Процедуры проводятся только в условиях стационара.
Диагностические мероприятия могут быть:
- инструментальными,
- лабораторными.
Результаты помогают врачу понять, вызвана болезнь воспалением или инфекцией.
Инструментальные методы диагностики
К инструментальным методам диагностики относятся:
- рентген,
- КТ и МРТ,
- флюорография,
- денситометрия,
- ЭКГ.
Врач-ортопед, стаж работы 12 летИнструментальные методы исследования являются неинвазивными (не нарушают целостность кожного покрова) и безвредными.
Лабораторные исследования
К лабораторным исследованиям относятся:
- общий/развёрнутый анализ крови,
- посев,
- биопсия костной ткани,
- пункция.
Возможны и другие уточняющие анализы по назначению лечащего специалиста.
Лечение
Осуществляется под наблюдением врача-невролога, желательно в стационаре.
Все процедуры, операции и приём лекарств производятся только по назначению специалиста.
Врач-ортопед, стаж работы 12 летНе занимайтесь самолечением!Оно опасно для здоровья и может не улучшить, а серьёзно усугубить ситуацию и даже привести к фатальным последствиям.
Лечение бывает терапевтическим (общим) и специализированным (при конкретных формах заболевания).
Терапевтические методы
Включают в себя:
- приём курса антиоксидантов,
- физиотерапевтические процедуры,
- приём витаминов группы В,
- разные виды массажа (лечебный и расслабляющий),
- приём обезболивающих препаратов.
Терапевтическое лечение назначается при всех видах миелопатии.
Лечение при конкретных формах болезни
При компрессионной миелопатии применяется оперативное вмешательство для нейтрализации новообразования или гематомы, повлёкшей за собой болезнь.
При токсической необходимо произвести детоксикацию, а при инфекционной — удалить из организма инфекцию посредством антибактериальной терапии.
Наследственная демиелинизирующая и канцероматозная миелопатия неизлечимы, поэтому врачи ограничиваются симптоматическим лечением, чтобы сохранить качество жизни пациентов.
Профилактика
Профилактикой заболевания выступают любые меры, направленные на оздоровление иммунитета и сохранение целостности спины, например:
- умеренная физическая нагрузка,
- полноценное питание,
- поддержание правильной осанки,
- регулярные медицинские обследования.
Миелопатию можно считать одним из самых серьёзных и опасных заболеваний, с которыми способен столкнуться человек. Важно беречь своё здоровье, соблюдать профилактические меры и лечиться сразу же, как появилась необходимость.
Источник
 Спинной мозг, который располагается в позвоночном канале, контролирует множество функций систем и органов в организме человека.
Спинной мозг, который располагается в позвоночном канале, контролирует множество функций систем и органов в организме человека.
Болезни, поражающие спинной мозг, который является важной частью ЦНС, несут большую опасность.
Одним из этих заболеваний, является миелопатия.
Это собирательный термин синдрома, обозначающий повреждение спинного мозга в следствии заболевания позвоночного столба.
При отсутствии лечения велик риск тяжёлых осложнений и необратимого повреждения спинного мозга.
Миелопатия и её классификация
Миелопатия, это общее название комплекса болезней, которые связаны с нарушением функционирования спинного мозга.
Этот важный орган является главной осью нервной системы, с помощью которой осуществляется связь головного мозга с другими частями тела. Поэтому данная патология может привести к тяжёлым последствиям, даже к инвалидности.
Выделить группу риска не представляется возможным, заболеть может любой человек, так как причин развития болезни множество.
Но можно отметить возрастные категории:
- Дети, которые переболели энтеровирусной инфекцией.
- Молодые люди (15-30 лет), которые получили травму спины.
- Люди среднего возраста (30-50 лет) с наличием первичной опухоли.
- Пожилые люди (от 50 лет), у которых замечены дистрофические изменения позвоночника.
Развитию патологии предшествуют причины, в зависимости от которых и диагностируют форму миелопатии.
Классификация
Спинальная миелопатия подразделяется на отдельные виды. У каждого патологического процесса свои причины возникновения, признаки и другие условности.
Вертеброгенная. Обычно областью поражения становятся шейный отдел или грудной, так как на них приходится повышенная нагрузка. Данный вид миелопатии вызывает:

- Наличие остеохондроза.
- Протрузии и грыжи.
- Механические повреждения после ушибов или перелоиов.
- Ишемия сосудов.
- Смещение дисков, что вызывает защемление нервных окончаний.
При острой форме, когда повреждения тяжёлые, заболевание развивается стремительно. Если процесс вялотекущий, то миелопатия развивается довольно медленно.
Сосудистая миелопатия. Патология возникает из-за плохого кровообращения в зоне спинного мозга. Болезнь затрагивает спинномозговые артерии и подразделяется на два типа:

- Ишемическая. Нарушен кровоток на отдельном участке спинного мозга, так как присутствует непроходимость сосудов. Причиной становятся заболевания, вызывающие сдавливание сосудов.
- Геморрагическая. Происходит кровоизлияние, так как нарушена целостность сосуда.
Инфаркт спинного мозга. Опасность заключается в том, что тяжёлое нарушение может произойти в любой зоне позвоночника. Последствия предсказать практически невозможно. В основном, причиной является тромб. При этом повреждаются нервные волокна, что приводит к потере чувствительности в конечностях и снижению контроля над мышечными рефлексами.
Шейная миелопатия. Патологический процесс обычно развивается с возрастом, когда уже начинаются изменения хрящевой и костной ткани. Возникает в шейном отделе из-за передавливания спинного мозга в этой области. Существует отдельная форма ‒ цервикальная миелопатия. Патология с более серьёзной симптоматикой (не контролируются верхние конечности).
Грудная. Название указывает на место локализации. Развитию способствует грыжа, сужение или защемление позвоночных каналов.
Поясничная. Характеризуется определёнными симптомами:
- Если компрессия между 10, 11, 12 грудным и 1 поясничным позвонками, то развивается синдром эпиконуса. Появляются острые боли в поясничном отделе и задней поверхности бёдер. Наблюдается слабость в нижних конечностях и парезы стоп. Также пропадают ахилловы и подошвенные рефлексы.
- Когда компрессия наблюдается в области 2 позвонка поясничного отдела, то начинает развиваться синдром конуса. При слабых болях появляются изменения в прямой кишке и мочеполовой системе, а также страдает аногенитальная область. Быстро образуются пролежни и теряется анальный рефлекс.
- Если кроме 2 поясничного корешка, подвергают компрессии и диски, расположенные ниже этого позвонка, возникает «конский хвост». Появляются нестерпимые боли в нижней области туловища, отдающие в ноги.
Компрессионно-ишемичная

К этому виду относится широкий ряд заболеваний:
- Спондилёз шейного отдела, который возникает в связи с изношенностью дисков, а также их смещением.
- Злокачественное новообразование.
- Воспаление гнойного характера.
- Сузился позвоночный канал. Этот дефект может быть врождённым, но чаще вызывается воспалением или разрушением позвонков.
- Кровоизлияние в спинном мозге.
- Протрузия диска, когда он вдавливается в позвоночный канал.
Компрессией сопровождаются малейшие травмы, если нарушается целостность сосуда.
Спондилогенная. Состояние прогрессирует в связи с травмированием спинного мозга из-за постоянного неудобного положения головы. Постепенно изменяется осанка и походка человека.
Дегенеративная. Её появление вызывается авитаминозом, а также прогрессированием ишемии спинного мозга.
Очаговая миелопатия. Является последствием облучения или проникновением радиоактивных веществ в организм. Сопровождается выпадением волос, воспалением кожного покрова и хрупкостью костей.
Дисциркуляторная. Носит всегда хронический характер. Слабеют мышцы конечностей, снижается их чувствительность. Появляются внезапные сокращения мышц, а также начинают наблюдаться нарушения работы органов в области малого таза.
Дискогенная. Имеется ещё одно название ‒ позвоночная миелопатия. Нередко развивается из-за продолжительного процесса дегенерации межпозвоночных дисков и считается самостоятельной болезнью. Возникают дисковые грыжи, сдавливающие спинные артерии и мозг.
Прогрессирующая. Причиной этого вида является синдром Броун-Секара. Заболевание поражает почти половину спинного мозга (в поперечном срезе) и может вызвать паралич. Обычно патология развивается стремительно, но иногда растягивается на долгие годы.
Хроническая. Причин развития этого вида миелопатии много:
- Полиомиелит, приводящий обычно к параличу.
- Цирроз печени.
- Инфекционные заболевания, поражающие спинной мозг.
- Сирингомиелия. В спинном мозге образуются небольшие полости.
- Сифилис.
- Различные патологии позвоночника.
Вообще-то, все формы миелопатии можно отнести к хронической, если их развитие не прогрессирует.
Посттравматическая. Обозначение болезни говорит о причине развития патологии. Имеет типичные симптомы:
- Нарушения в области таза.
- Резкое снижение чувствительности.
- Паралич.
Обычно такие признаки остаются на всю жизнь.
Вариантов заболевания спинного мозга достаточно много, поэтому всегда нужно иметь в виду возможное наличие миелопатии.
Видео: «Что такое миелопатия?»
Факторы риска и причины
Фоном для развития данного заболевания является масса сопутствующих факторов. Главными причинами болезни считаются повреждения позвоночника и другие патологии.
-
 Остеопороз.
Остеопороз. - Последствия травм.
- Остеохондроз.
- Атеросклероз сосудов.
- Инфекционные заболевания.
- Кровоизлияния, ишемия.
- Злокачественные опухоли.
- Сколиоз.
- Межпозвоночные грыжи.
- Радиационное облучение.
Существуют также факторы, которые предрасполагают к развитию миелопатии:
- Сердечно-сосудистые заболевания разной этиологии.
- Преклонный возраст.
- Образ жизни или работа с риском травматизма.
- Экстремальные виды спорта.
Учитывая многообразие причин, можно утверждать, что заболеванию подвержены люди любого возраста.
Возможные последствия
Возможные осложнения проявляются в невозможности движений какой-либо части тела. Иногда утрачивается чувствительность, и появляются фантомные боли. Нередко наблюдаются нестерпимые боли в области протекания патологического процесса.
К тому же, часто возникают неврологические нарушения в работе кишечника и мочевого пузыря. Самым тяжёлым последствием является паралич, что приводит к инвалидности.
Симптомы и методы диагностики
Признаки определяются сегментом повреждения и главной причиной.
В основном, наблюдаются типичные симптомы:
- Резко ограничивается подвижность конечностей.
- Снижение, а иногда и повышение чувствительности.
- Задержка мочеиспускания.
- Повышается мышечный тонус.
- Нарушается дефекация.
Картина течения заболевания всех форм аналогична. Сначала появляются болезненные ощущения в поражённом участке позвоночника, а затем развиваются неврологические симптомы.
Когда у болезни сложный генезис, то есть происхождение, сразу следует исключить возможность наличия иных патологий с похожей симптоматикой. Поэтому кроме осмотра и пальпации необходимы дополнительные исследования.
В первую очередь делается лабораторный анализ крови (общий и определяющий количество воспалительных белков), а также исследуется спинномозговая жидкость.
В качестве аппаратного обследования применяются:
- Рентгенография. Метод позволяет визуализировать состояние костей позвоночника.
- МРТ. Выявляется присутствие опухолей и присутствие деформации или сжатия спинного мозга.
- Электромиография. Оценивает уровень поражения периферических нервов и ЦНС.
С помощью данного диагностического алгоритма состояние спинного мозга определяется наиболее достоверно.
Лечение миелопатии
Терапия обычно консервативная, предполагающая длительное медикаментозное лечение. Если болезнь быстро развивается или появилась угроза для жизни, то прибегают к хирургическому вмешательству.
Для лечения применяют следующие группы лекарств:
| Анальгетики | для устранения болевого синдрома |
| Диуретики | для снятия отёка |
| Спазмолитики и миорелаксанты | для купирования мышечных спазмов |
Если есть необходимость, то используют и сосудорасширяющие средства.
Каждый вид миелопатии требует своего курса терапии, но следует обязательно ликвидировать негативное влияние главного заболевания на спинной мозг.
Сосудистые нарушения требуют:
- Использования вазоактивных лекарств.
- Применения нейропротекторов и нооторопов.
- Снятия компрессии.
Коллатеральное кровообращение нормализует Папаверин, Эуфиллин и никотиновая кислота. Для улучшения микроциркуляции назначают Флекситал и Трентал. В схему терапии нередко включают антиагреганты (Дипиридамол-Ферейн). Отёк эффективно снимает Фуросемид.
При гематомиелии используют антикоагулянты (Гепарин). Устранить гипоксию поможет Милдронат. Обязательно применяют препараты, которые улучшают когнитивные функции (Галантамин).
При инфекционной миелопатии обязательно применяют антибиотики. При интоксикации спинного мозга проводится очищение крови.
 Многим назначают физиопроцедуры:
Многим назначают физиопроцедуры:
- Парафинотерапия.
- УВЧ.
- Диатермия.
- Электрофорез.
- Грязелечение.
- Рефлексотерапия.
- Эдектростимуляция.
Эти процедуры, а также ЛФК и массаж рекомендуются только при хроническом течении миелопатии.
Несмотря на отработанные методы лечения, избавиться от болезни не всегда удаётся.
Профилактические меры
Особых мер профилактики данного заболевания не существует. Обычно рекомендуется просто поддерживать позвоночник в нормальном состоянии.
- Необходимо выполнять специальные упражнения для усиления мышечного корсета.
- Желательно правильно оборудовать спальное место (ортопедический матрас).
- Нужно активизировать образ жизни, включив посильные нагрузки.
- Обязательно следует отказаться от жирной пищи и курения, которые снижают эластичность сосудов.
Естественно, нужно стараться предотвратить развитие заболеваний, которые становятся причиной миелопатии.
Видео: «Миелопатия: вопрос-ответ»
Прогноз
Абсолютное выздоровление зависит от факторов, которые вызвали болезнь, а не только от своевременного её обнаружения. Например, посттравматическая и компрессионная миелопатии полностью излечиваются, если устранить причины их развития.
Многие формы миелопатии сложно поддаются прогнозированию. Если причиной является неизлечимая болезнь, то удаётся добиться, лишь стабилизации состояния. К ним относятся метаболическая, а также ишемическая виды миелопатии.
При инфекционной и токсической форме, выздоровление всегда зависит от тяжести повреждения спинного мозга. Может наблюдаться стойкая ремиссия в начальной стадии, но если нервная ткань уже разрушается, то иногда наступает полная неподвижность.
Если удаётся остановить развитие болезни, то прогноз весьма оптимистичный. Утраченные функции восстанавливаются почти в 80% случаев.
Заключение
Миелопатия не считается лёгким заболеванием, и лечение будет достаточно сложным. Она характеризуется нарушением спинного мозга. Главное, своевременно приступить к терапии, которая должна быть комплексной. От этого будет зависеть правильность лечения и продолжительность жизни человека при наличии миелопатии
Тест!
Пройдите тест и проверьте себя: Что такое миелопатия? Какие виды миелопатии позвоночника бывают? Можно ли вылечить миелопатию позвоночника?
Комментарии для сайта Cackle
Источник

