Рентгенологическая картина остеомиелита позвоночника

Воспалительные заболевания позвоночника (остеомиелит, спондилит)
Спондилит — воспалительное заболевание позвоночника, характерным признаком которого является первичное разрушение тел позвонков с последующей деформацией позвоночника.
По этиологии спондилит разделяют на специфические и неспецифические. К специфическим спондилитам относится туберкулез позвоночника, значительно реже встречаются актиномикотический, бруцеллезный, гонорейный, сифилитический, тифозный и некоторые другие виды спондилита. К неспецифическим спондилитам относятся поражения позвоночника гноеродной флорой (гематогенный гнойный спондилит), а также ревматоидный спондилит.
Остеомиелит позвонка — воспалительное поражение костного мозга с последующим распространением процесса на все элементы костной ткани.
Хотя остеомиелит могут вызывать микроорганизмы многих видов, включая вирусы и грибки, обычно он имеет бактериальное происхождение. Микроорганизмы попадают в кости одним из трех путей: гематогенным, из рядом расположенного очага инфекции и путем непосредственного внедрения в кость при травмах, в том числе хирургических.
ЭТИОПАТОГЕНЕЗ
В связи с тем, что тела позвонков хорошо кровоснабжаются, микроорганизмы сравнительно легко проникают в них по артериям позвоночника, через межпозвоночную поверхность быстро попадают в межпозвоночный диск, а затем — в тело соседнего позвонка. Инфекция может попадать в позвоночник из мочевых путей через предстательное венозное сплетение, что особенно часто встречается у пожилых. Другими причинами бактериемии могут быть эндокардит, инфекция мягких тканей и венозный катетер. При этом источник инфекции, как правило, легко обнаружить. Риск остеомиелита позвоночника повышен у больных сахарным диабетом, у находящихся на гемодиализе и у инъекционных наркоманов. Проникающие ранения и хирургические вмешательства на позвоночнике могут служить причиной негематогенного остеомиелита или приводить к воспалению межпозвоночного диска .
Наиболее тяжелым острым заболеванием позвоночника является острый гнойный остеомиелит позвоночника, гнойный спондилит. Это инфекционный воспалительный процесс, поражающий все элементы костной ткани. Возбудителями острого остеомиелита являются гноеродные микробы (стафилококк, стрептококк и др.). Микробы могут попадать в тело позвонка через кровеносное русло (гематогенным путем) из различных очагов воспаления (фурункул, гнойник, ангина и др.), но чаще при сепсисе — гематогенный остеомиелит. Помимо этого, остеомиелит позвоночника может развиваться при его травме (огнестрельной и др.) — травматический остеомиелит.
КЛИНИЧЕСКАЯ КАРТИНА
Остеомиелит позвоночника чаще всего проявляется болью в шее или болью в спине, в 15% случаев отмечается боль в груди, боль в животе или боль в конечностях , связанная с раздражением спинномозговых корешков. При воспалении, вызванном гноеродными бактериями, чаще поражается поясничный отдел позвоночника (50% случаев), затем следует грудной (35%) и шейный. Напротив, при туберкулезном спондилите (болезни Потта), как правило, поражается грудной отдел. Характерны для остеомиелита боли в спине, более выраженные на уровне пораженного позвонка, крестце и даже конечностях. Боли могут носить пульсирующий характер.
Уровень поражения устанавливается при поколачивании по позвонкам и остистым отросткам (симптом «звонка»). Пораженный позвонок болезнен при перкуссии. При физикальном исследовании могут отмечаться напряжение глубоких мышц спины и ограничение движений. Более чем в половине случаев заболевание протекает подостро, проявляясь нечеткой тупой болью в спине, которая постепенно нарастает в течение 2-3 месяцев. Лихорадка незначительная или отсутствует, количество лейкоцитов в пределах нормы. Острые проявления — высокая температура и другие признаки интоксикации — встречаются реже и указывают на бактериемию. Тяжелым осложнением гнойного спондилита является прорыв гнойника в просвет спинномозгового канала. Если излечить острый остеомиелит не удается, болезнь может перейти в хроническую форму, обычно с приступами болей, постоянным или перемежающимся выделением гноя через свищи или инфицированием соседних мягких тканей. В случае закрытия свищей отток гноя затрудняется, возможно значительное усиление болей и развитие подкожных абсцессов. Иногда остеомиелит может протекать незаметно в течение нескольких месяцев и даже лет.
ТУБЕРКУЛЕЗНЫЙ СПОНДИЛИТ
Наиболее распространенным является туберкулезный остеомиелит позвоночника (туберкулезный спондилит) При этом заболевании нередко поражаются ни один, а несколько позвонков. При туберкулезе сначала в теле позвонка возникают туберкулезные бугорки, а затем возникает творожистый некроз (омертвение) с образованием видимого на глаз крупного очага. В последующем в центре происходит секвестрация (отделение мертвых тканей от окружающих) и распад пораженного тела позвонка. Переход патологического очага из пораженного позвоночника в окружающие образования приводит к появлению натечного гнойника спереди или сбоку от него. Могут поражаться дужки и отростки. Поражение тел позвонков называется передним спондилитом, а поражение дужек и отростков называется задним спондилитом. При туберкулезном спондилите нередко возникает отек спинного мозга и сдавление его казеозными массами и разрушенными телами позвонков. Поражаются и корешки спинного мозга. Развитие тяжелых патологических изменений в телах позвонков обычно приводит к искривлению позвоночного столба и образованию горба. Наиболее ранним проявлением туберкулезного спондилита являются боли, роль которых сохраняется и в поздних периодах болезни. Боли в начале нередко проявляются неопределенными ощущениями в области позвоночника без ясной локализации. Иногда они возникают по ночам, и больной нередко вскрикивает. Особенно характерны отраженные, иррадиирующие боли в верхние и нижние конечности, по типу невритов, межреберной невралгии, люмбаго, ишиалгии. Весьма характерны для начальной стадии межлопаточные боли и отраженные боли во внутренних органах, симулирующие язвенную болезнь желудка и двенадцатиперстной кишки, желчную и почечную колику, аппендицит, аднексит и др. Боли увеличиваются при нагрузке и движениях позвоночника, а также при давлении на пораженные позвонки.
ДРУГИЕ CПЕЦИФИЧЕСКТЕ СПОНДИЛИТЫ
Люэтический спондилит. Является осложнением вторичного или третичного сифилиса. Дифференциальные рентгенологические признаки заключаются в выраженном остеосклерозе, дефектах соседних пластинок пораженных позвонков, остеофитах (без анкилоза). Люэтический характер процесса следует предполагать в случае рецидивирующих менингитов, менингоэнцефалитов, повторных инсультов (особенно в молодом возрасте), спонтанных субарахноидальных кровоизлияний. Для подтверждения диагноза проводят исследования крови и спинномозговой жидкости — реакции Вассермана и иммобилизации бледных трепонем (РИБТ).
Бруцеллезный спондилит. Этиологию заболевания связывают с волнообразной лихорадкой с размашистыми подъемами температуры (больные их переносят относительно легко), профузными потоотделениями, артралгиями и миалгиями, лимфаденитом с преимущественным увеличением шейных и реже — паховых лимфоузлов. Диагноз подтверждается серологическими реакциями Райта и Хеддельсона.
Брюшнотифозный спондилит. Возникает на фоне длительного периода мнимого выздоровления. Диагноз подтверждается серологической реакцией Видаля.
Дизентерийный спондилит. Диагноз подтверждается результатами посевов кишечного содержимого в остром периоде дизентерии.
Ревматический спондилит. Иногда осложняет течение ревматизма, который характерен для молодого возраста и сопровождается рецидивами, изменениями со стороны сердца, полиартритом с поражением крупных суставов. Если добавляется бактериальный эндокардит, то в этом случае имеют место лихорадка, лейкоцитоз, сдвиг формулы крови влево, резкое повышение СОЭ. Для подтверждения диагноза проводят ревмопробы, повторные посевы крови, ЭКГ, эхокардиографию.
ДИАГНОСТИКА
Диагноз остеомиелита устанавливается при выявлении локальной боли в позвоночном столбе, наличии указанных симптомов, рентгенологическом, КТ и МРТ исследовании.
Полноценное обследование и лечение гнойного остеомиелита проводится в специализированных отделениях. При первом обращении, как правило, отмечается повышение СОЭ. На обзорных рентгенограммах видны неправильной формы дефекты тел смежных позвонков, межпозвоночных поверхностей и сужение межпозвоночного диска в виде эрозирования субхондральных костных пластинок, сужения межпозвоночных промежутков и деструкции тела позвонка с уменьшением его высоты. Такая картина почти полностью подтверждает диагноз бактериальной инфекции, поскольку при других (в частности — опухолевых) поражениях позвонков процесс редко распространяется через межпозвоночный диск. С помощью КТ и МРТ можно обнаружить абсцессы, источником которых служат очаги остеомиелита в позвоночнике, — эпидуральный, паравертебральный, заглоточный, забрюшинный, а также абсцесс средостения и псоас-абсцесс. Эпидуральный абсцесс может развиться внезапно либо постепенно, в течение нескольких недель. Вначале появляется боль в спине, затем — корешковая боль и парезы. Недиагностированный эпидуральный абсцесс может закончиться необратимым параличом. Также КТ может быть полезна тем, что выявляет костную деструкцию тогда, когда на обычных снимках картина не вполне ясна, более точно определяет границы костных изменений. МРТ при остром остеомиелите позволяет продемонстрировать локальные изменения интенсивности сигналов в костном мозге, но не дает возможности достоверно отличить изменения, вызванные инфекцией, от последствий травмы.
Особенно сложна диагностика остеомиелита позвонков в течение первых недель заболевания. При неспецифическом процессе на 2-й неделе в ряде случаев можно выявить лишь незначительное снижение высоты межпозвоночного диска. Через 4-5 недель эти изменения становятся отчетливыми, появляются признаки деструкции субхондральных отделов смежных позвонков. В дальнейшем может сохраниться малодеструктивная форма по типу дисцита. Чаще встречаются более выраженные формы с контактным разрушением тел позвонков в пределах 1/3 их высоты с отдельными более глубокими очагами деструкции. Склеротические изменения появляются обычно на 5-8-й неделе заболевания. Чаще это склеротический вал вокруг очага деструкции, реже распространенное уплотнение. В течение первых трех месяцев, как правило, формируются скобкообразные тени костной плотности между пораженными позвонками. Истинный костный блок образуется лишь в части случаев. Абсцессы выявляются у большинства больных при любой локализации процесса, они имеют плоскую форму и незначительно выступают по ширине за пределы поперечных отростков. Секвестры формируются сравнительно рано, но, как правило, имеют небольшие размеры.
Диагностика туберкулезного спондилита вначале основывается на данных рентгенологического исследования позвоночника и других органов. Первый рентгенологический признак — сужение межпозвонкового диска. Затем в теле позвонка появляются локальный остеопороз, костная каверна, краевые деструкции, клиновидная деформация и, наконец, натечные абсцессы. Прорыв казеозных масс под заднюю продольную связку в эпидуральное пространство обычно сопровождается компрессией одного или нескольких корешков, иногда — спинного мозга с развитием нижнего парапареза.
Источник
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
Как при помощи рентгена обнаружить заболевание на ранней стадии
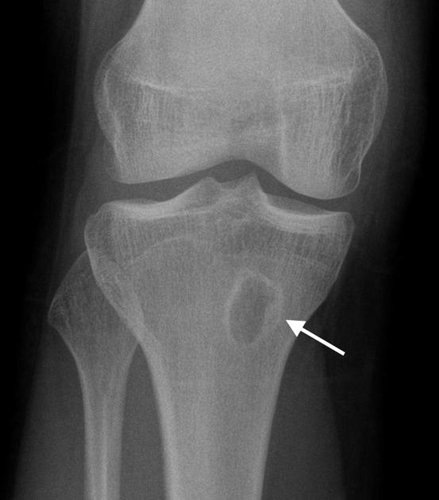 Остеомиелит на снимке
Остеомиелит на снимке
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.
 Остеомиелит пяточной кости
Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.
 Остеомиелит нижней челюсти
Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
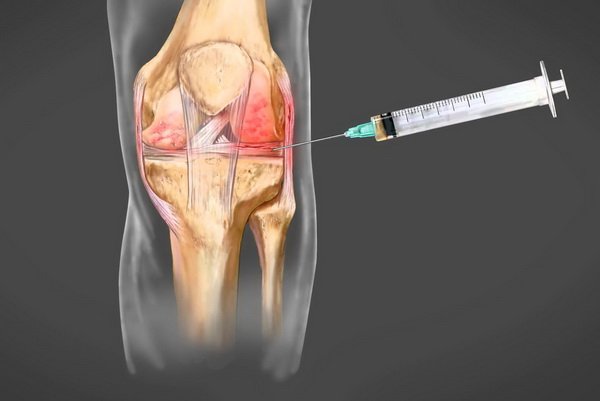 Пункция коленного сустава
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
 При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
Острое течение патологии
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
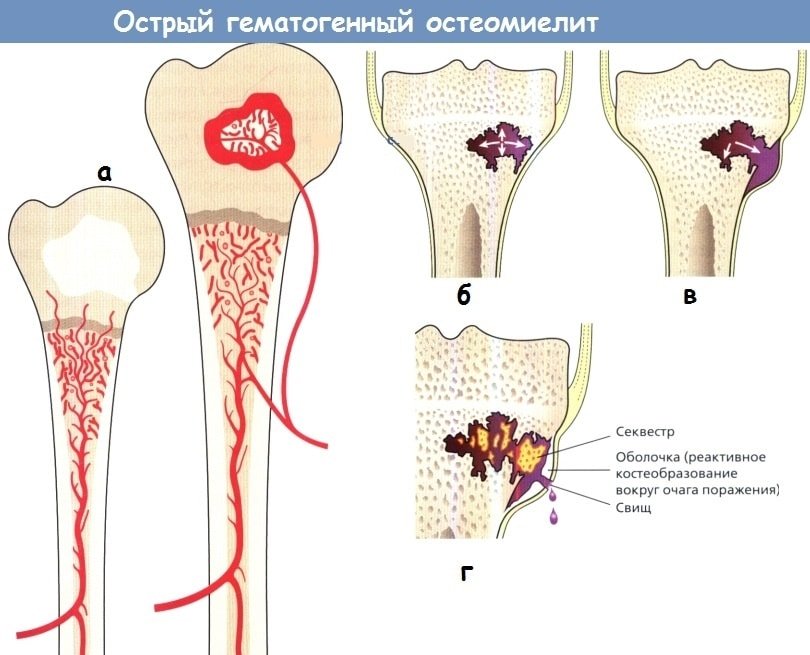
Хроническое течение
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Источник
Во время развития остеомиелита рентгенологическое исследование выполняется для того, чтобы установить окончательный диагноз, а также уточнить распространенность патологического процесса и проконтролировать динамику заболевания.
Остеомиелит на рентгеновском снимке
На снимке, выполненном на начальных стадиях заболевания, нельзя локализовать межмышечные и фасциальные перегородки, которые видны в норме у здоровых людей. При патологическом процессе исчезает грань между мышечной структурой и подкожной клетчаткой, также увеличивается насыщенность и объем мягкотканных структур.
Рентгенологическое обследование на начальных стадиях
Первые признаки патологии в костной структуре при гематогенном остеомиелите можно выявить на рентгене уже на шестой день течения болезни.
Для того чтобы диагностировать остеомиелит, обычно используется полипроекционный рентген. В случае, если остеопороз в очаге остеомиелита массивный и перешел на вторую или третью стадию, — используется рентген с жестким излучением.
Выбор жесткости рентгеновских лучей определяется течением, фазой и темпом развития остеомиелита. Например, острый гематогенный остеомиелит уже на начальных стадиях заболевания виден на рентгеновских снимках. Характеризуется уплотнением и потерей резких границ глубоких слоев мышечной структуры, которые окутывают кость на уровне первичного очага остеомиелита, это свидетельствует о наличии очагов воспалительного процесса.
Клиническая картина остеомиелита
Общими симптомами всех форм остеомиелита являются:
- выраженная общая слабость;
- потливость;
- лихорадка;
- распирающая боль в области очага инфекции;
- местные изменения на коже (она горячая на ощупь, гиперемирована, имеется легкая припухлость, которая постепенно увеличивается; в случае формирования абсцесса – область его резко болезненна при пальпации; на последних стадиях болезни формируется свищ с гнойным отделяемым);
- мышечная контрактура в близлежащих суставах.
Помимо общих черт заболевания каждая клиническая форма остеомиелита имеет свои особенности течения, которые представлены ниже.
Острый гематогенный остеомиелит
Наиболее частая форма заболевания в мирное время. Подавляющее число заболевших составляют дети. Поражаются преимущественно длинные трубчатые кости – до 85 %: бедренная (до 40 % случаев), большеберцовая (до 32 %) и плечевая (до 10 %).
Острый огнестрельный остеомиелит
Особенностью данной формы болезни является то, что изолированный первичный очаг в костном мозге не образуется, а воспаление сразу распространяется на всю толщу кости. Глубокая открытая инфицированная рана способствует попаданию гноеродной флоры в костные отломки.
Хронический вторичный остеомиелит
Развивается при отсутствии адекватного лечения острого процесса (как гематогенного, так и посттравматического) через 3–12 недель с момента его начала. Диагностируется при наличии следующих признаков:
- имеется гнойный свищ;
- имеются костные секвестры (полости);
- процесс непрерывно рецидивирует.
В случае перехода воспалительного процесса из острого в хронический самочувствие больного значительно улучшается, боль становится менее выраженной. В области очага инфекции формируются свищи, из которых выделяется гной.
Время от времени свищи закрываются, потом процесс повторяется заново. Рецидив хронического остеомиелита клинически напоминает дебют острой формы заболевания, однако явления интоксикации и болевой синдром выражены не столь ярко.
Первично-хронические формы остеомиелита
- Абсцесс Броди. Представляет собой ограниченный участок некроза губчатого вещества кости. Диагностируется рентгенологически – абсцесс в толще костной ткани.
- Альбуминозный остеомиелит Оллье. В очаге инфекции накапливается белковая жидкость. Симптоматика болезни выражена слабо, секвестрация – редко и медленно.
- Склерозирующий остеомиелит Гарре. Клинически – вялое течение. Межмышечная флегмона и свищи не формируются. На рентгенограмме – участки склероза и очаги деструкции костной ткани.
Особенности обследования
Рентген-диагностика остеомиелита является ключевым методом, но в случае если инфильтрационные воспалительные процессы затронули мягкие ткани, а именно мышцы, сухожилия или жировую структуру, рентген не является информативным. Тем не менее, медицинская литература описывает случаи, когда воспалительный процесс в мягких тканях диагностировался при помощи рентгена с пониженной жесткостью лучей.
Хронический рецидивирующий остеомиелит
Также необходимо помнить, что диагностика хронического остеомиелита должна включать в себя не только рентген, но и томографию для составления более полной клинической картины. Особенно рекомендуется томография в случае поражения крупных костей и суставов в области таза или позвоночника.
Когда специалист составляет клиническую картину, огромное значение имеет присутствие ключевых признаков остеомиелита на снимке, а именно:
- остеонекроз;
- секвестры.
Для того чтобы определить признаки их наличия используя рентген, необходимо обладать колоссальным опытом. Зачастую для этого используется повторный рентген или применение томографа.
Осложнения остеомиелита
Осложнениями острого остеомиелита являются:
- сепсис;
- распространение флегмоны на близлежащие ткани.
Нередки случаи осложнений хронического остеомиелита, основными из которых являются:
- формирование анкилозов суставов;
- деформации пораженных костей;
- малигнизация (перерождение тканей в раковые) стенок ходов свищей;
- образование дефектов кости, ложных суставов, патологических переломов;
- амилоидоз внутренних органов (сердца, печени, почек) – при длительном течении болезни.
Проявления заболевания на снимках
Абсцесс Броди
На начальных стадиях остеомиелит на рентген-снимке имеет следующие признаки:
- Кость отчётливо утолщена в местах развития воспалительного процесса.
- На рентгенограмме заметны секвестры — очаги, в которых наблюдается некроз кости или мышечной структуры. Они выглядят на рентген-снимке как темные круги на кости, или светлые на мягких тканях, имеющие неправильную форму.
- На рентгенограмме при остеомиелите невозможно обнаружить костномозговой канал.
Современный рентген позволяет использовать метод прямого увеличения рентгеновского изображения. Данный метод позволяет анализировать мелкие очаги некроза и полости, в которых локализуется хроническое воспаление. Однако, когда воспалительный процесс зашел слишком далеко и образовался выраженный склероз кости, а также появились внутрикостные регенераты, рентген не дает пространственного представления о костной структуре и внутрикостных каналах. В подобных случаях пациенту назначается фистулотомография.
Видно ли остеомиелит на рентгене и как именно?
Метод рентгенографии применяется для диагностики любого пораженного участка костной системы. В зависимости от формы остеомиелит выглядит на рентгене по-разному. Каждая стадия имеет характерные признаки.
Для подробного исследования патологических очагов в мягких тканях процедура не подходит. Для этой цели используется магнитно-резонансная томография.
Рентгенологические признаки остеомиелита на разных стадиях
При наличии заболевания воспаление затрагивает мягкотканые структуры вокруг пораженной кости. Возникает отек мышечной ткани, подкожной жировой клетчатки. На рентгенограмме просматриваются размытые контуры между этими структурами. Плотность клетчатки увеличивается.
В наружном слое кости визуализируются высветленные участки, что говорит о снижении плотности ткани. Во многих случаях они располагаются в метафизах, диафизах трубчатых костей. Наблюдаются секвестры — окруженные живой тканью некротические области, которые на рентгене выглядят как темные круги неправильной формы.
Для описания рентгеновского снимка важно тщательное его изучение. Выявление секвестров, являющихся решающим признаком наличия патологии, требует опыта специалиста. В некоторых случаях необходимо повторное изучение рентгеновских изображений, выполнение томографии.
На ранних стадиях острого течения
Рентгенологические признаки на ранней стадии острой формы проявляются примерно через 6 дней после начала заболевания. На изображениях наблюдается утолщение костей в месте локализации патологического очага. Присутствуют некротические участки. Костномозговой канал не просматривается или виден плохо.
При своевременной диагностике, соответствующей терапии удается приостановить разрушительные процессы. Во многих случаях заболевание переходит в хроническую стадию.
Хронический
Такая форма патологии подразделяется на первично-хронический и вторично-хронический типы.
Выделяют 3 формы первично-хронического остеомиелита:
- Альбуминозный остеомиелит Олье. На рентгеновском изображении изменения в большинстве случаев присутствуют в метадиафизарном отделе кости бедра. Утолщается кортикальный слой, отмечаются области деструкции ткани.
- Костный абсцесс Броди. При этом типе основным рентгеновским признаком остеомиелита является присутствие в метафизарном отделе кости одиночного участка деструкции, имеющего округлую форму и ровные очертания. Наблюдаются склеротические изменения костной ткани.
- Склерозирующий остеомиелит Гарре. Поражается одна кость. На рентгенограмме она выглядит утолщенной, имеет четкие очертания. Отмечаются утолщение, склеротические изменения кортикального слоя. Просматривается сужение или заполнение склеротической массой костномозгового канала. Некротические участки, свищи возникают в редких случаях. Области деструкции можно точно определить только при помощи МРТ, КТ.
Вторично-хронический тип патологии возникает как следствие острой стадии болезни.
Отмечается уплотнение кортикального слоя, утолщение костной ткани, существенное истончение надкостницы. На снимках преобладают остеосклеротические изменения. Присутствуют секвестры, имеющие более плотную тень, чем окружающие структуры. Однако обнаружить их на рентгенограмме сложно.
Для получения достоверной информации важным фактором является правильный выбор проекции. В противном случае на изображении будет невозможно рассмотреть изменения.
Важно отметить, что для постановки точного диагноза при хроническом остеомиелите результатов стандартной рентгенографии может быть недостаточно. Во многих случаях для изучения крупных костей, тазовой области, позвоночника требуется томографическое исследование. По этой причине дополнительно применяются МРТ, КТ. Эти методики исследования позволяют выявить осложнения, отличить остеомиелит от других заболеваний.
Показания к диагностике
В тяжелых случаях остеомиелит может привести к септическому шоку и смерти поэтому очень важна своевременная диагностика.
Проводить рентгенографию необходимо при возникновении подозрения на распространение инфекции в костях, на что могут указывать следующие симптомы:
- ухудшение общего состояния;
- повышение температуры тела до высоких цифр;
- боль в области поражения;
- отек и покраснение кожи;
- невозможность выполнять движения;
- расширение поверхностных вен, которые видно через кожу.
Течение и прогноз
Прогноз острого остеомиелита определяется формой заболевания, возрастом и общим состоянием здоровья больного, своевременностью диагностики и адекватностью назначенного лечения.
Прогноз хронического остеомиелита также зависит от возраста и состояния здоровья больного, кроме того, имеет значение тяжесть поражения и радикальность оперативного лечения заболевания.
Прогноз застарелых форм остеомиелита неблагоприятный, поскольку разрушенные, дистрофически измененные ткани восстановлению не подлежат. Однако применение аппарата Илизарова помогает восстановить длину и функцию конечности.
- Ранняя диагностика необходима для предупреждения хронизации процесса.
( 1 оценка, среднее 5 из 5 )
Источник
